Код мкб образование селезенки
Содержание
- Описание
- Дополнительные факты
- Причины
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Дифференциальная диагностика
- Лечение
- Прогноз
- Профилактика
Названия
Название: D73,4 Киста селезенки.
D73.4 Киста селезенки
Описание
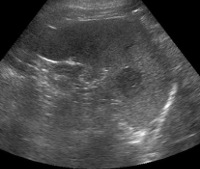
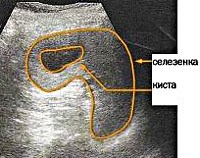
Киста селезенки. Полость в паренхиме селезенки, заполненная жидкостью и отграниченная капсулой от окружающих тканей. При малых размерах симптомы болезни отсутствуют. Рост и увеличение количества полостей приводит к появлению тошноты, отрыжки, рвоты, болезненных ощущений в левом подреберье, отдающих в левую руку, лопатку. Ухудшается общее состояние пациента: возникает головная боль, слабость, головокружение. Диагностика заключается в проведении хирургического осмотра, УЗИ И МСКТ селезенки. Пациенты, имеющие образования небольших размеров, требуют динамического УЗ-контроля. При наличии показаний проводят удаление кисты с полной или частичной резекцией органа, пункцию полости с введением склерозирующих веществ.
Дополнительные факты
Киста селезенки – округлое очаговое образование селезенки, внутри которого находится серозная или геморрагическая жидкость. Впервые непаразитарная селезеночная киста была обнаружена в 1829 г. Французским анатомом Г. Андралем в ходе аутопсии, а спустя почти 40 лет была проведена первая спленэктомия по поводу данной патологии. Распространённость заболевания в мире составляет 1%. Киста селезенки возникает преимущественно в возрасте от 35 до 55 лет, чаще поражает лиц женского пола. Исходя из особенностей клиники, в половине случаев заболевание обнаруживается случайно, при проведении ультразвукового исследования ОБП.
D73.4 Киста селезенки
Причины
Причиной заболевания может служить внутриутробная аномалия развития селезенки. На стадии эмбриогенеза под воздействием различных факторов (приема медикаментов, алкоголя, табака, неблагоприятных условий внешней среды) формируется сосудистая мальформация, образуются патологические полости, которые после рождения могут видоизменяться. Приобретенные кисты могут возникать в результате:
• Исхода абсцесса или инфаркта селезенки. После пункционного лечения абсцесса или разрешения инфаркта на его месте могут образовываться патологические полости, которые со временем формируют стенки и заполняются серозной жидкостью.
• Операций на селезенке. Хирургическое удаление части органа, иссечение абсцесса и другого патологического образования может стать причиной формирования кисты.
• Травматического поражения селезенки. Ушибы, ранения брюшной полости, которые сопровождаются центральным или подкапсульным разрывом органа, способствуют формированию патологического полостного образования.
• Паразитарной инфекции. Заболевание возникает при попадании в организм пациента личинок свиного цепня, эхинококка. Проникая в селезенку, цестоды образуют в тканях органа обособленные кистозные полости.
Классификация
Кисты селезенки делятся на одиночные и множественные, однокамерные и многокамерые. Содержимое кистозной полости может быть серозным или геморрагическим. Исходя из этиологии, выделяют следующие виды образований:
• Истинная (врожденная) киста. Образование формируется внутриутробно и относится к порокам развития селезенки. После рождения киста может увеличиваться в размерах или уменьшаться вплоть до полного исчезновения. Врожденные кисты изнутри выстланы эндотелием.
• Ложная (приобретённая) киста. Развивается вследствие травм, операций, патологических изменений селезенки, тяжелых инфекционных заболеваний (брюшной тиф, грипп). Стенки капсулы образуются из поврежденных тканей органа.
• Паразитарная киста. Формируется при попадании личинок цестод в селезенку. Паразиты выделяют эндотоксины, которые вызывают интоксикацию всего организма и постепенную атрофию органа.
Симптомы
Клиническая картина зависит от локализации, размеров и вида образования. При небольшой (менее 2-3 см) одиночной кисте признаки заболевания отсутствуют. Возникновение первых симптомов связано с увеличением размеров полостного образования или формированием в нем воспалительных процессов. В этом случае появляется периодическая ноющая боль в подреберье слева, слабость, головокружение. По мере роста кисты присоединяются интенсивные боли, иррадиирущие в левую лопатку и плечо, тошнота и рвота. После приема пищи отмечается тяжесть и дискомфорт в области левого подреберья. Редко возникает нарушение в работе дыхательной системы: появляется одышка, сухой кашель, неприятные ощущения в области грудины при глубоком вдохе.
Возможные осложнения
Воздействие факторов внешней среды (ушиб, удар) может привести к прорыву кисты селезенки и излитию содержимого в полость живота. При отсутствии экстренных лечебных мероприятий данное состояние служит причиной перитонита, а в тяжелых случаях — летального исхода. Нагноение кисты вызывает формирование абсцесса, интоксикацию организма вплоть до развития бактериемии. Длительное течение болезни может спровоцировать спонтанное кровотечение в полость образования, а при его разрыве – кровотечение в брюшную полость.
Диагностика
Ввиду отсутствия симптоматики при небольших объемах кисты заболевание удается обнаружить на поздних стадиях или при прохождении плановых диагностических и хирургических манипуляций. Для подтверждения диагноза необходимо провести следующие процедуры:
• Осмотр хирурга. В ходе физикального обследования специалист может заподозрить патологию со стороны селезенки, однако наличие кисты можно определить только с помощью инструментальных методов исследования.
• УЗИ селезенки. Является основным методом диагностики. При врожденной кисте визуализируется шаровидное анэхогенное образование с четкими контурами, при ложной — округлое образование с выраженной капсулой и признаками кальциноза стенки, при паразитарной — образование неправильной формы с выраженным кальцинозом капсулы.
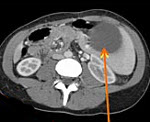
• МСКТ селезенки с контрастированием. Наиболее современный и эффективный метод исследования. Визуализирует точные размеры и локализацию кисты, позволяет выявить природу заболевания (паразитарная, травматическая киста). При наличии истинной кисты определяет сосуд, питающий стенку образования.
Лабораторные исследования крови малоинформативны и рекомендованы для проведения дифференциальной диагностики кисты с абсцессом и другими воспалительными заболеваниями селезенки. При подозрении на паразитарную природу болезни назначают серологическое исследование крови (РНГА, ИФА, РНИФ), кожно-аллергическую пробу — реакцию Касони.
Дифференциальная диагностика
Дифференциальная диагностика проводится с доброкачественными и злокачественными селезеночными новообразованиями.
Лечение
Тактика лечения основывается на данных о величине и количестве образований, их местоположении и общем состоянии больного. При малой непаразитарной кисте (менее 3 см) пациенту показано динамическое наблюдение и прохождение УЗИ селезенки 1-2 раза в год. По мере увеличения объема образования, появления симптомов болезни, присоединения инфекции встает вопрос о применении хирургических методов лечения. К абсолютным показаниям к оперативному вмешательству относят прорыв кисты в абдоминальную полость, абсцедирование, развитие кровотечения, наличие одной большой (более 10 см) или нескольких (более 5) малых патологических полостей. Хирургические манипуляции рекомендованы при постоянно рецидивирующем течении заболевания (более 4-х эпизодов в год).
При множественных кальцинированных кистах с поражением более 50% площади селезенки проводят полное удаление органа — спленэктомию. Лечение небольшого образования выполняют путем пункции кисты, аспирации ее содержимого и последующего введения в спавшуюся полость склерозирующих препаратов. При одиночном образовании осуществляют иссечение кисты с капсулой и проведение аргоноплазменной коагуляции пораженных участков селезенки. Средние и несколько небольших полостей, расположенных рядом, резецируют вместе с участком органа. В современной хирургии наиболее эффективным и малотравматичным методом удаления кисты признана лапароскопия. Лапароскопическая операция позволяет значительно сократить реабилитационный период и уменьшить послеоперационный болевой синдром. При истинной кисте показано комбинированное лечение, которое заключается в чрескожной деэпителизации под контролем УЗИ с дальнейшей эмболизацией артерии, питающей стенку образования.
Прогноз
Прогноз заболевания зависит от местоположения, размеров кисты, количества образований и наличия осложнений. При небольшой одиночной кисте селезенки, которая не увеличивается в размере и не нагнаивается, прогноз благоприятный. Развитие воспалительных изменений, рост количества множественных образований, увеличение одиночной полости, прорыв кисты может повлечь за собой серьезные жизнеугрожающие осложнения.
Профилактика
Профилактика кисты подразумевает своевременное посещение диспансерных осмотров, соблюдение правил личной гигиены. Больным, имеющим в анамнезе операции на селезенке, необходимо раз в год проходить УЗИ-контроль. Пациентам рекомендовано отказаться от травмоопасных видов спорта.
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Список литературы
Названия
Название: Опухоли селезенки.
Опухоли селезенки
Описание
Очаговые новообразования морфологически измененной опухолевой ткани в паренхиме селезенки. Они часто протекают бессимптомно. Они могут проявляться как тяжесть, разрыв, боль в левом подреберье, дискомфорт в животе, асимметричное увеличение живота, длительное субфебрильное состояние. Диагноз: УЗИ, УЗИ селезенки, КТ, МРТ брюшной полости, целиакия, гистологический анализ пунктата. Для лечения опухолей проводится резекция органов и спленэктомия; Химиотерапия проводится при злокачественных новообразованиях в послеоперационном периоде.
Дополнительные факты
Первичные опухолевые образования селезенки являются одним из самых редких видов онкопатологии, что, вероятно, связано с хорошим развитием ретикулоэндотелия и сильной фагоцитарной активностью паренхимы звена. Распространенность этих опухолей в популяции не превышает 0,003%, поэтому очаговые изменения в тканях селезенки классифицируются в медицинской казуистике. В структуре заболеваний селезенки новообразование составляет 0,5-2%. Масса новообразований варьируется от 20 г до 5 кг. Первичное опухолевое поражение органа более чувствительно к женщине. Неоплазия селезенки в большинстве случаев выявляется в молодом и среднем возрасте. Вторичные процессы встречаются чаще, чем первичные, специфические изменения в органической паренхиме определяются у 90% пациентов с лимфомой Ходжкина, до 10% злокачественных крупных образований могут метастазировать в селезенку.

Опухоли селезенки
Причины
Очаговые новообразования, обнаруженные в паренхиме селезенки, наиболее вероятно, имеют полиэтиологическое происхождение. Причины первичной опухолевой трансформации тканей селезенки окончательно не установлены. При вторичных злокачественных новообразованиях процесс провоцируется системным повреждением лимфоидной ткани или метастатическим распространением клеток. Убедительных доказательств наследственного характера заболевания не выявлено. По мнению специалистов в области онкологии и гастроэнтерологии, возможными этиофакторами первичных и вторичных новообразований селезенки являются:
• Воздействие вредных факторов. Патологическое распространение тканей линии может быть усилено ионизирующим излучением, инфекционными агентами, главным образом вирусами (включая возбудителей внутриутробных инфекций — краснуха, цитомегалия, герпес), полициклическими ароматическими углеводородами, никотином. У некоторых пациентов заболевание связано с ишемией и прямым повреждением паренхимы во время травмы, инфарктом селезенки.
• Наличие парентеральных опухолей. Вторичное поражение опухоли коллатеральной пульпы характерно для злокачественных лимфопролиферативных процессов — лимфогранулематоза, лимфом, саркомы сетчатки, лимфолейкоза. В редких случаях повреждение селезенки является единственным симптомом этих онкологических заболеваний. Метастазы редки, в основном, в случае меланом, рака легких, рака яичников и хорионического эпителия.
Патогенез
Основой механизма развития первичных и лимфопролиферативных опухолей селезенки является трансформация и онкогенез опухолевых клеток. Под влиянием мутагенных факторов клеточная ДНК повреждается, ткани меняют свой антигенный состав и более или менее теряют свою органоспецифическую структуру и функциональность. Из-за нарушения механизмов, которые контролируют деление, рост и запрограммированную смерть (апоптоз), клетки селезенки начинают бесконтрольно делиться и формировать узлы в патологической ткани. Опухоль, которая увеличивается в объеме, сжимает и прорастает окружающую паренхиму, капсулу, сосудисто-нервную артерию и соседние органы в злокачественном процессе. При метастатическом механизме образования новообразований лиены аномальные клетки основного новообразования участвуют в формировании структуры патологических очагов.
Классификация
Систематизация новообразования селезенки учитывает ее морфологическое строение, степень агрессивности и направленность. Говорят, что с развитием опухоли из тканей лилии, отсутствием системных поражений лимфоидных образований и костного мозга, первичные новообразования селезенки. Неоплазии называют вторичными, при которых повреждение селезенки вызывается системным лимфопролиферативным процессом или метастазированием нелимфоидной опухоли. В зависимости от агрессивности клеточных элементов выделяется медленный доброкачественный и быстро прогрессирующий злокачественный онкологический процесс.
Наиболее полная морфологическая классификация новообразований в области живота была предложена в 1985 году американским хирургом Леоном Моргенштерном. В дополнение к фактическим опухолям автор также включал опухолеподобные изменения (непаразитарные кисты, гамартомы) в объемную опухолевую категорию селезенки. Рассматривая ткани, из которых происходит узел, они различают:
• Сосудистые опухоли селезенки. Образуется клеточными элементами сосудов селезенки. Наиболее распространенное первичное новообразование селезенки. Они часто бывают одиночными, имеют небольшие размеры (до 20 мм). Они являются доброкачественными (гемангиома, лимфангиома, гемангиоперицитома, гемангиоэндотелиома) и злокачественными (гемангиосаркома, лимфангиосаркома, злокачественная гемангиоперицитома, гемангиендотелий) саркома).
• Лимфоидное новообразование селезенки. Происхождение из клеток лимфоидной ткани. Обычно сочетается с повреждением других лимфатических органов. Они обнаруживаются при злокачественных лимфопролиферативных процессах (лимфогранулематоз, неходжкинские лимфомы, миелома) и доброкачественных лимфоидных заболеваниях (псевдолимфома Каслмана, локализованная реактивная гиперплазия лимфоидных клеток, воспалительная псевдотумора).
• Нелимфоидные опухоли селезенки. Они формируются из других тканей селезенки — жировых, соединительных, гладких мышц, реже — из эмбриональных клеток. Представлены доброкачественной неоплазией (липома, ангиолипома, миелолипома) и злокачественными опухолями (саркома Капоши, лейомиосаркома, фибросаркома, злокачественная фиброзная гистиоцитома, злокачественная тератома).
Симптомы
В течение длительного времени заболевание скрыто с минимальной интенсивностью клинических симптомов. У больного синдром «малых признаков»: усталость, слабость, плохая работоспособность, потеря аппетита, депрессия, потеря веса. По мере прогрессирования опухоли в левом подреберье появляются чувство тяжести, сытости, асимметрии и роста живота, длительная субфебрильная температура, боль в левом животе. Иногда боль распространяется на левый плечевой пояс и плечо. При значительном увеличении размеров селезенки и вовлечении в этот процесс соседних органов наблюдаются нарушения мочеиспускания, лекарственно-устойчивая гипертензия и отек нижних конечностей.
Агрессивность. Изменение веса. Отсутствие аппетита.
Возможные осложнения
Наряду с ростом опухолей в организме изменяется ряд биохимических показателей. Накопление продуктов метаболизма азота может вызвать почечную недостаточность, а сочетание гипокальциемии и гипокалиемии вызывает замедление сердечного ритма вплоть до асистолии. Наиболее серьезным осложнением опухолей селезенки является распространение злокачественных клеток через лимфогенный, кроветворный путь контакта с образованием метастазов в других органах. Нередко при злокачественных опухолях наблюдаются геморрагический плеврит, асцит, кахексия. Заболевание может осложняться разрывом селезенки с сильным внутренним кровотечением, что опасно для жизни пациента и требует немедленной хирургической помощи.
Диагностика
Диагностика опухолей селезенки часто затруднена из-за скудной клинической картины заболевания и отсутствия патогномоничных симптомов. Опухоли часто обнаруживаются случайно во время рутинных тестов. План исследования пациента с подозрением на опухоль селезенки включает следующие инструментальные и лабораторные методы: Во время ультразвука визуализируется структура паренхимы и оценивается размер и топография органа. Иногда назначают дополнительное УЗИ селезенки, по результатам которой можно оценить кровоснабжение подозрительных узлов, скорость кровотока в селезенке, артериях, венах.
• КТ брюшной полости. Рентгенограмма внутривенного введения контрастного вещества помогает отличить неизмененную паренхиму от некротических очагов, которые не накапливают контраст. Компьютерная томография очень информативна и обеспечивает выявление рака в 95% случаев. Висцеральная катетеризация, введение контраста с помощью серии рентгеновских снимков позволяет оценить состояние артерий органов брюшной полости. При наличии опухолей рентген обнаруживает сосудистую область или новообразованные сосуды в области проекции селезенки, четкое смещение крупных артерий и вен.
• Гистологический анализ. Морфологическое исследование пункции селезенки рекомендуется для уточнения характера процесса, проведения дифференциальной диагностики между доброкачественными и злокачественными опухолями. Основными симптомами повреждения опухоли являются наличие атипичных клеток с патологическими митозами и потеря дифференцировки.
Клинический анализ крови выявляет значительное увеличение СОЭ (более 20 мм / ч), резкое снижение количества эритроцитов и гемоглобина. Иногда наблюдается увеличение процента нейтрофилов. В биохимическом анализе крови определяется уменьшение общего белка за счет альбумина, увеличение мочевины. При оценке результатов коагулограммы обнаруживается увеличение способности к свертыванию крови со склонностью к тромбозу. Если диагноз затруднен, может быть выполнена МРТ брюшной полости.
Дифференциальная диагностика опухолей селезенки проводится при абсцессе селезенки, паразитарных и непаразитарных кистах, спленомегалии, гемолитической анемии, аутоиммунных заболеваниях, гранулематозном воспалении, портальной гипертензии, раке желудка, поджелудочной железы. В дополнение к обследованию гастроэнтеролога и онкогематолога пациенту рекомендуется проконсультироваться с гематологом, онкологом, инфекционистом, иммунологом и хирургом брюшной полости.
Лечение
При подтвержденном диагнозе неоплазии звеньев, независимо от характера опухолевого процесса, показано хирургическое вмешательство. Динамический мониторинг роста опухоли в настоящее время чрезвычайно редок, что позволяет быстро удалять злокачественные новообразования. При выборе метода хирургического лечения учитывается морфологическое строение новообразования, его размеры, его расположение, его связь с окружающими органами, тканями. Рекомендуемые типы вмешательств:
• Резекция селезенки. Операции по сохранению органов выполняются только для удаления мелких доброкачественных опухолей. Резекция, как правило, проводится нетипичным образом, без учета сегментарной структуры органа, что позволяет сохранить большее количество линкальной паренхимы. Широко используются современные хирургические инструменты — ультразвуковые ножницы, биполярные системы лигирования и. Удаление селезенки необходимо при массивных доброкачественных опухолях, поражающих большую часть пульпы, при злокачественных процессах. Менее травматический лапароскопический метод хирургии является предпочтительным. Когда вовлечены соседние органы, вмешательство обычно выполняется с использованием лапаротомии. После операции больные раком получают химиотерапию.
Лечение опухолей, возникающих в результате лимфопролиферативных процессов или метастатических изменений в селезенке, проводится в соответствии с соответствующими медицинскими протоколами и включает назначение лучевой, целевой химиотерапии. Вопрос об удалении селезенки в каждом конкретном случае определяется индивидуально; у некоторых пациентов спленэктомия оказывает положительное влияние на основное заболевание.
Список литературы
1. Абдоминальная хирургия: Практическое пособие в двух томах/ Григорян Р. А. — 2006.
2. Хирургические болезни/ под редакцией Кузина М. И. — 2002.
3. Клинико-диагностические аспекты первичных опухолей селезенки/ Коротких И. Ю. , Комов Д. В. , Долгушин Б. И. , Миронова Г. Т. // Вестник РОНЦ им. Н. Н. Блохина РАМН – 1995 — №3.
Источник
