Код мкб нейропатия кисти

- Исключены: текущие травматические поражения нервов, нервных корешков и сплетений — см. травмы нервов по областям тела, невралгия, неврит (М79.2), периферический неврит при беременности (O26.8), радикулит БДУ (M54.1)
- G50 Поражения тройничного нерва
- Включены: поражения 5-го черепного нерва
- G50.0 Невралгия тройничного нерва
- G50.1 Атипичная лицевая боль
- G50.8 Другие поражения тройничного нерва
- G50.9 Поражение тройничного нерва неуточнённое
- G51 Поражения лицевого нерва
- Включены: поражения 7-го черепного нерва
- G51.0 Паралич Белла
- G51.1 Воспаление узла коленца
- Исключено: постгерпетическое воспаление узла коленца (B02.2)
- G51.2 Синдром Россолимо-Мелькерссона
- G51.3 Клонический гемифациальный спазм (Гемифациальный спазм)
- G51.4 Лицевая миокимия
- G51.8 Другие поражения лицевого нерва.
- G51.9 Поражение лицевого нерва неуточнённое
- G52 Поражения других черепных нервов
- Исключены: нарушения: слухового (8-го) нерва (Н93.3), зрительного (2-го) нерва (Н46, Н47.0), паралитическое косоглазие вследствие паралича нерва (Н49.0- Н49.2)
- G52.0 Поражения обонятельного нерва. Поражение 1-го черепного нерва
- G52.1 Поражения языкоглоточного нерва. Поражение 9-го черепного нерва. Языкоглоточная невралгия
- G52.2 Поражения блуждающего нерва
- G52.3 Поражения подъязычного нерва
- G52.7 Множественные поражения черепных нервов
- G52.8 Поражения других уточнённых черепных нервов
- G52.9 Поражение черепного нерва неуточнённое
- G53 * Поражения черепных нервов при болезнях, классифицированных в других рубриках
- G53.0 Невралгия после опоясывающего лишая (B02.2)
- G53.1 Множественные поражения черепных нервов при инфекционных и паразитарных болезнях, классифицированных в других рубриках (A00 — B99)
- G53.2 Множественные поражения черепных нервов при саркоидозе (D86.8)
- G53.3 Множественные поражения черепных нервов· при новообразованиях (C00 — D48)
- G53.8 Другие поражения черепных нервов при других болезнях, классифицированных в других рубриках
- G54 Поражения нepвных корешков и сплетений.
- Исключены: текущие травматические поражения нервных корешков и сплетений, поражения межпозвоночных дисков (М50-М51), невралгия или неврит БДУ (М79.2), неврит или радикулит: плечевой БДУ, поясничный БДУ, пояснино-крестцовый БДУ, грудной БДУ, радикулит БДУ, радикулопатия БДУ (М54.1), спондилёз (М47.-)
- G54.0 Поражения плечевого сплетения. Инфраторакальный синдром
- G54.1 Поражения пояснично-крестцового сплетения
- G54.2 Поражения шейных корешков не классифицированные в других рубриках
- G54.3 Поражения грудных корешков, не классифицированные в других рубриках
- G54.4 Поражения пояснично-крестцовых корешков, не классифицированные в других рубриках
- G54.5 Невралгическая амиотрофия. Синдром Парсонейджа-Алдрена-Тернера. Плечевой опоясывающий неврит
- G54.6 Синдром фантома конечности с болью
- G54.7 Синдром фантома конечности без боли
- G54.8 Другие поражения нервных корешков и сплетений
- G54.9 Поражения нервных корешков и сплетений неуточнённое
- G55 * Сдавления нервных корешков и сплетений при болезнях, классифицированных в других рубриках
- G55.0 Сдавления нервных корешков и сплетений при новообразованиях (C00 — D48)
- G55.1 Сдавления нервных корешков и сплетений при нарушениях межпозвоночных дисков (М50 — М51)
- G55.2 Сдавления нервных корешков и сплетений при спондилёзе (M47.-)
- G55.3 Сдавления нервных корешков и сплетений при других дорсопатиях (M45 — M46, M48.-, М5З — М54)
- G55.8 Сдавления нервных корешков и сплетений при других болезнях, классифицированных в других рубриках
- G56 Мононевропатии верхней конечности.
- Исключено: текущее травматическое поражение нервов-см. травму нервов по областям тела
- G56.0 Синдром запястного канала
- G56.1 Другие поражения срединного нерва.
- G56.2 Поражение локтевого нерва. Поздний паралич локтевого нерва
- G56.3 Поражение лучевого нерва
- G56.4 Каузалгия
- G56.8 Другие мононевропатии верхней конечности. Межпальцевая неврома верхней конечности
- G56.9 Мононевропатия верхней конечности неуточнённая.
- G57 Мононевропатии нижней конечности.
- Исключено: текущее травматическое поражение нервов-см. травму нервов по областям тела
- G57.0 Поражение седалищного нерва.
- Исключены: ишиас: БДУ (М54.3), связанный с поражением межпозвоночного диска (М51.1)
- G57.1 Мералгия парестетическая. Синдром бокового кожного нерва бедра
- G57.2 Поражение бедренного нерва
- G57.3 Поражение бокового подколенного нерва. Паралич малоберцового нерва
- G57.4 Поражение срединного подколенного нерва
- G57.5 Синдром предплюсневого канала
- G57.6 Поражение подошвенного нерва. Метатарзалгия Мортона
- G57.8 Другие мононевралгии нижней конечности. Межпальцевая неврома нижней конечности
- G57.9 Мононевропатия нижней конечности неуточнённая
- G58 Другие мононевропатии.
- G58.0 Межреберная невропатия
- G58.7 Множественный мононеврит
- G58.8 Другие уточнённые виды мононевропатии
- G58.9 Мононевропатия неуточнённая
- G59 * Мононевропатия при болезнях, классифицированных в других рубриках
- G59.0 Диабетическая мононевропатия (Е10 — E14 с общим четвёртым знаком .4)
- G59.8 Другие мононевропатии при болезнях, классифицированных в других рубриках
Источник

Лучевой нерв представляет собой структуру из смешанных волокон. Он начинается от шейного сплетения и идет по направлению к кисти.
Отвечает за иннервацию руки, сгибательные движения кисти и кожную чувствительность.
При его поражении и отсутствии лечения человек лишается возможности действовать этой конечностью, совершать тонкие движения кистью и пальцами. Это приводит к инвалидности.
В статье рассматривается, что такое неврит лучевого нерва, чем он проявляется, и как его лечат.
Что это и код по МКБ-10
 Неврит лучевого нерва представляет собой воспалительную патологию, поражающую само нервное волокно и его оболочки. Его код по МКБ-10 — (G56.3).
Неврит лучевого нерва представляет собой воспалительную патологию, поражающую само нервное волокно и его оболочки. Его код по МКБ-10 — (G56.3).
Поражению нерва часто способствует защемление. Это сопровождается болью, утратой двигательной функции руки в области предплечья, плеча и кисти со снижением кожной чувствительности.
Рука перестает сгибаться в лучезапястном и локтевом суставах. Частому развитию его способствуют анатомические особенности расположения этой нервной структуры.
К ним относят:
- спиралевидный ход нервного ствола;
- близкое расположение к поверхности кожи.
Благодаря этому он легко и быстро поражается при любых неблагоприятных воздействиях.
Причины воспаления
Причин поражения лучевого нерва несколько для правой и левой руки.
К ним относят:
- осложнения после перенесенного инфекционного заболевания, бактериального или вирусного;
- травмирующее воздействие на нервное волокно – это может быть длительное сдавливание и нарушение кровоснабжения вследствие неудобной позы во сне, костылем или жгутом при остановке кровотечения;
- непосредственная травма нерва при ранении или ушибе, инъекции в наружную поверхность плеча;
- сдавливание нерва образующимся после травмы келоидным рубцом в пространстве между мышцами;
- токсическое воздействие на нервные волокна бытовыми и промышленными токсическими веществами, окислами углерода, солями тяжелых металлов (свинец, ртуть).

Эти причины приводят к нарушению проведения импульсов по нервному волокну лучевого нерва.
Симптомы и проявления поражения
При поражении лучевого нерва у больного выпадает тонкая моторика кистей, и нарушаются движения в руке. Он не может выполнять как сложные, так и элементарные действия ею. Отмечается потеря чувствительности или ее снижение в характерных зонах.
Боль по ходу нервного ствола у пациентов отмечается крайне редко. Это бывает только при инфекционном и травматическом поражениях. Поражению подвержена больше правая верхняя конечность.
Проявления неврита лучевого нерва правой и левой руки зависят от места локализации воспаления.
В зависимости от этого возникают следующие симптомы на разных уровнях:
- При высоком поражении нерва в области подмышки отмечается парализация мышц разгибательной группы пальцев, кисти и предплечья.
- Для поражения в средней трети нервного ствола (на уровне средней трети плеча) характерно страдает разгибание предплечья и кисти. Движения в плече сохранены.
- Поражение нерва в нижней трети плеча проявляется нарушением сгибания пальцев и кисти. Все остальные движения в руке (сгибание плача и предплечья) сохранены.
- При поражении нерва не уровне нижней части предплечья исчезает или снижается возможность разгибания пальцев. Все остальные функции сохранены. У больных формируется типичная для этого поражения нерва «свисающая кисть». Отмечается прижатие большого пальца к указательному. Пациент не в состоянии пожать руку и полностью разогнут пальцы.

Возможные жалобы пациентов
Пациенты предъявляют разнообразные жалобы на слабость в руке, пальцах и кисти, снижение амплитуды движений. Боль у них отдает или даже стреляет в третий второй и первый пальцы руки.
Жалуются на онемение в пораженной руке бегание мурашек в пальцах кисти, кроме четвертого и пятого, наружной стороны плеча и внутренней стороны предплечья.
Отмечается нарушение глубокой и поверхностной чувствительности в зоне кисти пальцев( I-III) и предплечья с внутренней стороны. Кисть отекает, приобретает синюшно-багровый цвет.
Больной отмечает нарушение сгибания лучезапястного сустава, пальцы не разгибаются. Изредка возможно онемение по ходу нервного ствола.
Способы диагностики
Лечением неврита лучевого нерва занимается врач невролог. Сначала он расспрашивает больного о жалобах и анамнезе заболевания.
Выясняет, при каких обстоятельствах и когда появились признаки. Затем врач приступает непосредственно к осмотру больного. На его основании он выставляет предварительный диагноз.
При неврологическом осмотре выявляется:
- Во время осмотра руки пациента выявляется характерная свисающая кисть при вытягивании руки вперед.
- Выявляются трудности при сгибании суставов. Больной не разгибает кисть, предплечье, у него не разгибается рука в локтевом суставе.
- При осмотре неврологическим молотком врач обнаруживает снижение карпорадиального и разгибательного рефлексов.
- Отмечается нарушение кожной чувствительности в области I,II,III пальцев.
- Выполняют ряд тестов для определения уровня поражения лучевого нерва. Он не может отвести большой палец в сторону. Больной не в состоянии одновременно всеми пальцами коснутся тыльной части рук. Он не может положить ладони на стол и скрестить средний и второй пальцы. Пациент при поражении нервного ствола не в состоянии развести в стороны пальцы.

Проведение тестов и данных неврологического осмотра позволяют заподозрить поражение лучевого нерва. Подтвердить его можно, выполнив серию инструментальных исследований.
Ведущую роль в постановке диагноза играет электронейромиография. Она позволяет определить нарушение проведения нервного импульса по нервному волокну и дефект иннервации определенных групп мышц. Отмечается снижение амплитуды ответа мышц на раздражение электрическим током.
А также проводят электронейрографию, которая выявляет замедление проведения по нервному стволу.
Кроме этих исследований проводят дополнительные тестирования. Их проводят для выявления причины поражения лучевого нерва.
К ним относят:
- консультации травматолога, ортопеда и эндокринолога;
- биохимия крови;
- определяют уровень сахара в крови;
- общий анализ крови;
- рентгенография костей плеча, предплечья, кисти;
- КТ локтевого и лучезапястного суставов.
От каких болезней следует отличать?
 Дифференциальную диагностику при неврите лучевого нерва проводят с невропатией. Для нее характерны все те же симптомы, но болевой синдром отсутствует.
Дифференциальную диагностику при неврите лучевого нерва проводят с невропатией. Для нее характерны все те же симптомы, но болевой синдром отсутствует.
Еще неврит следует отличать от посттравматического сдавливания лучевого нерва. Для этого проводят гидрокортизон-новокаиновую блокаду в зону его оболочек.
При сдавливании нервного волокна наблюдается облегчение симптомов, которое отсутствует при неврите.
Особенности лечения
Лечением лучевого нерва занимаются только врач невролог, реабилитолог. Самолечение недопустимо. Конечность обязательно обездвиживают на время лечения.
У терапии есть две задачи. Первая – лечение основного заболевания или повреждения, которое привело к поражению нерва. Вторая – снятие проявлений: боли, отечности, нарушений чувствительности и снижение мышечной силы. Ее тактика определяется причиной заболевания и уровнем поражения.
Применяются следующие лекарственные средства:
- Нестероидные противовоспалительные препараты (Ибупрофен, Нимесулид) снижают отечность руки и воспаление нерва.
-
 Ангиопротекторы используют для улучшения регионарного кровообращения и кровоснабжения нервного ствола. Применяются: Актовегин, Пентоксифиллин, Трентал.
Ангиопротекторы используют для улучшения регионарного кровообращения и кровоснабжения нервного ствола. Применяются: Актовегин, Пентоксифиллин, Трентал. - Антихолинэстеразные препараты (Прозерин) усиливают проведение импульса по нерву.
- Витамины группы В улучшают обмен веществ в нервном волокне. Для лечения используют препараты с высоким содержанием витаминов В1, В6 и В12.
Применяют витаминные комплексы: Нейромультивит, Нейродикловит и другие.
- Для лечения выраженных болей и отечности применяю глюкокортикоиды, они обладают противовотечными и противовоспалительными свойствами.
- Антиоксиданты (Витамин Е, Витамин С) уменьшают выраженность повреждений в нервном волокне.
В восстановительном периоде при неврите назначают физиолечение, электромиостимуляцию, иглорефлексотерапию, массаж, ЛФК.
Важную роль в лечении неврита этой локализации играет лечебная физкультура. Комплекс упражнений разрабатывается реабилитологом для каждого больного.
Применяют следующие упражнения:
- Больного усаживают за стол. Он сгибает в локтевом суставе и упирается о поверхность стола. В этом положении он указательный палец поднимает вверх, а большой опускает вниз. Упражнение выполняют десять раз.
- В этом же положении большой палец поднимать вверх, а указательный опускает вниз. Упражнение выполняют десять раз.
- Разгибание пальцами здоровой руки пальцы больной руки десять раз. После захватить пальцы больной руки в кулак здоровой рукой и сжимать десять раз.
В редких случаях при отсутствии эффекта от консервативного лечения проводят операции. При них освобождается нерв от сдавливания.
Последствия и осложнения
При отсутствии системного и комплексного лечения развиваются стойкие парезы и параличи верхней конечности и нарушения чувствительности. Нарушение иннервации ведет к атрофии мышц и контрактурам суставов.
Прогноз и профилактика
 Лечению невриты лучевого нерва хорошо поддаются у молодых людей. У пожилых – невриты, при наличии сопутствующих заболеваний, плохо поддаются терапии. Быстро развиваются осложнения.
Лечению невриты лучевого нерва хорошо поддаются у молодых людей. У пожилых – невриты, при наличии сопутствующих заболеваний, плохо поддаются терапии. Быстро развиваются осложнения.
Для профилактики заболевания надо своевременно лечить вызывающие их патологии. Лучевой неврит вызывается комплексом причин.
При минимальных проявлениях болезни, онемения, слабости в конечности надо обращаться к врачу и выполнять все его назначения и рекомендации.
В противном случае, наступают параличи и парезы, развивается инвалидность. Это существенно снижает трудоспособность и качество жизни больного.
Видео по теме
О симптоматике и лечении неврита лучевого нерва расскажет видео:
Источник
Медицинский эксперт статьи

х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
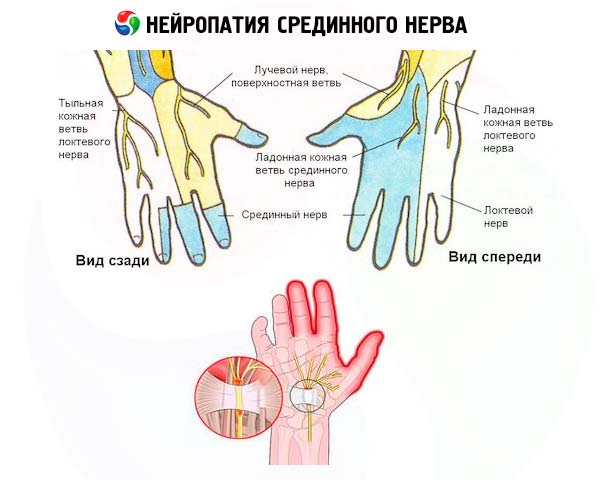
К числу наиболее часто диагностируемых заболеваний периферических нервов относится нейропатия срединного нерва – одного из трех главных моторно-сенсорных нервов рук, обеспечивающих их движения и чувствительность от плеча до кончиков пальцев.
Без учета патогенетических факторов многие продолжают называть его невритом, а МКБ-10 на основе анатомо-топографических особенностей болезни относит ее к мононейропатиям верхних конечностей с кодом G56.0-G56.1.
 [1], [2], [3], [4], [5], [6]
[1], [2], [3], [4], [5], [6]
Код по МКБ-10
G56.1 Другие поражения срединного нерва
Эпидемиология
Точная статистика данной патологии неизвестна. Большинство эпидемиологических исследований сосредоточено на синдроме запястного канала, который является самым распространенным синдромом периферической компрессии срединного нерва с частотой заболеваний – 3,4% всех нейропатий: 5,8% – у женщин и 0,6% – у мужчин.
Европейские неврологи отмечают, что данный синдром диагностируется у 14-26% пациентов с диабетом; около 2% случаев фиксируется в течение беременности, почти у 10% профессиональных шоферов, у четверти маляров, у 65% людей, постоянно работающих с вибрирующими инструментами, и у 72% работников, занимающихся ручной обработкой рыбы или птицы.
А вот синдром круглого пронатора выявляется почти у двух третей доярок.
 [7], [8], [9], [10], [11], [12], [13], [14], [15]
[7], [8], [9], [10], [11], [12], [13], [14], [15]
Причины нейропатии срединного нерва
В большинстве случаев причины нейропатии срединного нерва – сдавливание какого-то участка ствола нерва, которое в неврологии определяется как компрессионная нейропатия срединного нерва, нейрокомпрессионный или туннельный синдром. Компрессия может быть следствием травм: переломов в области головки плеча или ключичной кости, вывихов и сильных ударов плеча, предплечья, локтевого или лучезапястного суставов. Если сдавливанию подвергаются близлежащие к нерву кровеносные сосуды и капилляры его эндоневрия, то диагностируется компрессионно-ишемическая нейропатия срединного нерва.
В неврологии выделяют и другие виды нейропатии медиального нерва, в частности, дегенеративно-дистрофическую, связанную с артрозами, деформирующим остеоартрозом или остеитом плечевого, локтевого или лучезапястного суставов.
При наличии хронических инфекционных воспалений суставов верхних конечностей – артритов, остеоартрита запястья, ревматоидного или подагрического артритов, суставного ревматизма – тоже может возникать нейропатия срединного нерва. Сюда же, в качестве триггера патологии, следует отнести воспалительные процессы, локализованные в синовиальной сумке суставов, в сухожилиях и связках (при стенозирующем тендовагините или теносиновите).
Кроме того, к поражению срединного нерва способны приводить новообразования костей плеча и предплечья (остеомы, костные экзостозы или остеохондромы); опухоли ствола нерва и/или его ветвей (в виде невриномы, шванномы или нейрофибромы), а также анатомические аномалии.
Так, если у человека в нижней трети кости плеча (примерно в 5-7 см над средним надмыщелком) имеется редкое анатомическое образование – остистый надмыщелковый отросток (апофиз), то вместе со связкой Струзера и плечевой костью он может образовывать дополнительное отверстие. Оно может быть настолько узким, что проходящие через него срединный нерв и брахиальная артерия могут сдавливаться, приводя к компрессионно-ишемической нейропатии срединного нерва, которая в данном случае называется синдромом наднадмыщелкового апофиза или синдромом супракондилярного отростка.
 [16], [17], [18], [19], [20], [21], [22], [23], [24]
[16], [17], [18], [19], [20], [21], [22], [23], [24]
Факторы риска
Специалисты считают безусловными факторами риска развития нейропатии данного нерва свойственные некоторым профессиям постоянное напряжение лучезапястного или локтевого суставов, длительные действия с согнутым или разогнутым запястьем. Отмечается также значение наследственности и имеющихся в анамнезе сахарного диабета, тяжелой формы гипотиреоза – микседемы, амилоидоза, миеломы, васкулита, дефицита витаминов группы В.
Согласно результатам некоторых зарубежных исследований, факторы, ассоциированные с данным видом периферической мононейропатии, включают беременность, повышенный индекс массы тела (ожирение), у мужчин – варикозное расширение вен в области плеча и предплечья.
Угроза возникновения неврита срединного нерва существует при противоопухолевой химиотерапии, длительном применении сульфаниламидов, инсулина, диметилбигуанида (противодиабетического средства), препаратов с производными гликолилмочевины и барбитуровой кислоты, гормона щитовидной железы тироксина и др.
 [25], [26], [27], [28], [29], [30], [31], [32], [33], [34]
[25], [26], [27], [28], [29], [30], [31], [32], [33], [34]
Патогенез
Длинная ветвь плечевого нервного сплетения, которая выходит из брахиального узла (plexus brachials) в области подмышечной впадины, образует срединный нерв (nervus medianus), идущий параллельно плечевой кости вниз: через локтевой сустав вдоль локтевой и лучевой костей предплечья, через карпальный канал лучезапястного сустава в кисть и пальцы.
Нейропатия развивается в случаях компрессии среднего ствола надключичной части плечевого сплетения, его наружного пучка (в зоне выхода верхней ножки нерва из брахиального узла) или в месте отхождения внутренней ножки нерва от внутреннего вторичного пучка. И ее патогенез заключается в блокировании проведения нервных импульсов и нарушении иннервации мышц, что приводит к ограничению движений (парезу) лучевого сгибателя запястья (musculus flexor carpi radialis) и круглого пронатора (musculus pronator teres) в области предплечья – мышцы, обеспечивающей повороты и вращательные движения. Чем сильнее и продолжительнее давление на срединный нерв, тем более выражена нервная дисфункция.
Изучение патофизиологии хронических компрессионных нейропатий показало не только сегментарную, но нередко и обширную демиелинизацию аксонов срединного нерва в зоне компрессии, выраженную отечность окружающих тканей, увеличение плотности фибробластов в тканях защитных оболочек нерва (периневрия, эпиневрия), сосудистую гипертрофию в эндоневрии и увеличение объема эндоневральной жидкости, усиливающее сдавливание.
Также выявлено повышение экспрессии расслабляющего гладкие мышцы простагландина E2 (PgE2); фактора роста эндотелия сосудов (VEGF) в синовиальных тканях; матриксной металлопротеиназы II (MMP II) в мелких артериях; трансформирующего фактора роста (TGF-β) в фибробластах синовиальных оболочек суставных полостей и связок.
 [35], [36], [37], [38], [39], [40],
[35], [36], [37], [38], [39], [40],
Симптомы нейропатии срединного нерва
Основные определения диагнозов компрессионных мононейропатий: синдром наднадмыщелкового апофиза, синдром круглого пронатора и запястный туннельный синдром или синдром карпального канала.
В первом случае – при синдроме наднадмыщелкового апофиза (о котором уже шла речь выше) – компрессия срединного нерва проявляется симптомами двигательного и сенсорного характера: болями в нижней трети плеча (с внутренней стороны), онемением и покалыванием (парестезией), снижением чувствительности (гипестезией) и ослаблением мышц кисти и пальцев (парезом). Частота данного синдрома составляет 0,7-2,5% (по другим данным – 0,5-1%).
Во втором случае симптомы нейропатии срединного нерва появляются после его компрессии при прохождении через структуры мышц предплечья (круглый пронатор и сгибатель пальцев). Первые признаки синдрома круглого пронатора включает боли в предплечье (отдающие в плечо) и кисти; далее отмечают гипестезию и парестезию ладони и тыльной поверхности концевых фаланг I, II, III и половины IV пальцев; ограничение поворотов и вращательных движений (пронации) мышц предплечья и кисти, сгибания кисти и пальцев. При запущенном заболевании иннервируемая срединным нервом мышца тенара (возвышения большого пальца) частично атрофируется.
При запястном туннельном синдроме сжатие ствола срединного нерва происходит в узком костно-фиброзном туннеле запястья (карпальном канале), через который вместе с несколькими сухожилиями нерв простирается в кисть. При данной патологии отмечаются та же парестезия (не проходящая и по ночам); боли (вплоть до нестерпимых – каузалгических) в предплечье, кисти, первых трех пальцах и отчасти указательном пальце; снижение мышечной моторики кисти и пальцев.
Мягкие ткани в зоне зажатого нерва на первой стадии отекают, а кожа краснеет и становится горячей на ощупь. Затем кожные покровы кистей и пальцев бледнеют или приобретают синюшный оттенок, становятся сухими, и роговой слой эпителия начинает слущиваться. Постепенно происходит утрата тактильной чувствительности с развитием астереогнозии.
При этом симптоматика, которой проявляется нейропатия правого срединного нерва, идентична признакам, возникающим, когда сдавливание локализуется на левой руке, то есть имеется нейропатия левого срединного нерва. Подробнее см. – Симптомы поражения срединного нерва и его ветвей
Осложнения и последствия
Самые неприятные последствия и осложнения нейропатических синдромов медиального нерва верхних конечностей – атрофия и паралич периферических мышц из-за нарушения их иннервации.
При этом двигательные ограничения касаются вращательных движений кистью и ее сгибания (в том числе мизинца, безымянного и среднего пальцев) и сжатия в кулак. Также вследствие атрофии мышц большого пальца и мизинца меняется конфигурация кисти, препятствующая мелкой моторике.
Особенно негативно на состоянии мышц сказываются атрофические процессы, если компрессия или воспаление nervus medianus привели к обширной демиелинизации его аксонов – с невозможностью восстановления проведения нервных импульсов. Тогда начинается фиброзная дегенерация мышечных волокон, которая через 10-12 месяцев становится необратимой.
 [41], [42], [43], [44], [45], [46], [47], [48], [49]
[41], [42], [43], [44], [45], [46], [47], [48], [49]
Диагностика нейропатии срединного нерва
Диагностика невропатии срединного нерва начинается с выяснения анамнеза пациента, осмотра конечности и оценки степени повреждения нерва – на основании наличия сухожильных рефлексов, которые проверяются с помощью специальных механических тестов (сгибания-разгибания суставов кисти и пальцев).
Для выяснения причины заболевания могут понадобиться анализы крови: общий и биохимический, на уровень глюкозы, гормонов щитовидной железы, содержание CRP, аутоантител (IgM, IgG, IgA) и др.
Инструментальная диагностика с помощью электромиографии (ЭМГ) и электронейрорафии (ЭНГ) дает возможность оценить электрическую активность мышц плеча, предплечья и кисти и степень проводимости нервных импульсов срединным нервом и его ответвлениями. Также используют рентгенографию и миелографию с контрастным веществом, УЗИ сосудов, УЗИ, КТ или МРТ костей, суставов и мышц верхних конечностей.
 [50], [51]
[50], [51]
Дифференциальная диагностика
Дифференциальная диагностика призвана отличить мононейропатию срединного нерва от нейропатии локтевого или лучевого нерва, поражения плечевого нервного сплетения (плексита), корешковых дисфункций при радикулопатии, скаленус-синдрома, воспаления связки (теносиновита) большого пальца руки, стенозирующего тендовагинита сгибателей пальцев, полиневрита при системной красной волчанке, синдрома Рейно, сенситивной джексоновской эпилепсии и других патологий, в клинической картине которых имеются сходные симптомы.
Лечение нейропатии срединного нерва
Комплексное лечение нейропатии срединного нерва должно начинаться с минимизации компрессионного воздействия и снятия боли, для чего руке придают физиологическое положение и фиксируют лонгетой или ортезом. Купирование интенсивной боли проводят путем периневральной или параневральной новокаиновой блокады. Пока конечность иммобилизована, пациенту дается больничный при нейропатии срединного нерва.
Следует иметь в виду, что лечение возникшей нейропатии не отменяет терапии заболеваний, ставших ее причиной.
Для уменьшения боли могут быть назначены лекарства в таблетках: Габапентин (др. торговые названия – Габагама, Габалепт, Габантин, Ламитрил, Нейронтин); Максиган или Дексалгин (Дексаллин) и др.
Чтобы снять воспаление и отек, прибегают к параневральным инъекциям кортикостероидов (гидрокортизона).
Для стимуляции проведения нервных импульсов применяется Ипидакрин (Амиридин, Нейромидин). Внутрь принимают по 10–20 мг дважды в день (в течение месяца); вводят парентерально (п/к или в/м – 1 мл 0,5-1,5% раствора раз в день). Препарат противопоказан при эпилепсии, нарушениях сердечного ритма, бронхиальной астме, обострениях язвы желудка, беременности и кормлении грудью; не применяется детям. Среди побочных эффектов отмечают головную боль, аллергические кожные реакции, гипергидроз, тошноту, повышение ЧСС, возникновение спазма бронхов и судорог.
Улучшению циркуляции крови в мелких сосудах и кровоснабжения тканей способствует Пентоксифиллин (Вазонит, Трентал). Стандартная дозировка – по 2-4 таблетки до трех раз в сутки. Возможны побочные эффекты в виде головокружения, головной боли, тошноты, диареи, учащения пульса, снижения АД. Противопоказания включают кровотечения и ретинальные кровоизлияния, недостаточность печени и/или почек, язвы ЖКТ, беременность.
Для повышения содержания высокоэнергетических соединений (макроэгов) в мышечных тканях используются препараты альфа-липоевой кислоты – Альфа-липон (Эспа-липон): сначала капельное в/в введение – по 0,6-0,9 г в сутки, спустя две-три недели принимают таблетки – по 0,2 г трижды в сутки. Побочные действия могут выражаться появлением крапивницы, головокружений, повышенной потливостью, болями в области брюшной полости, нарушением работы кишечника.
При нейропатии, связанной с сахарным диабетом, назначают Карбамазепин (Карбалекс, Финлепсин). И всем пациентам необходимо принимать витамины С, В1, В6, В12.
Очень эффективно физиотерапевтическое лечение нейропатий, поэтому обязательно назначаются сеансы физиопроцедур с использованием ультрафонофореза (с новокаином и ГКС) и электрофореза (с Дибазолом или Прозерином); УВЧ, импульсного переменного тока (дарсонвализации) и низкочастотного магнитного поля (магнитотерапии); обычного лечебного массажа и точечного (рефлексотерапии); электростимуляции мышц с нарушенной иннервацией; бальнео- и пелоидотерапии.
После снятия острого болевого синдрома, примерно через неделю после иммобилизации руки, всем пациентам назначают ЛФК при нейропатии срединного нерва – для укрепления мышц плеча, предплечья, кисти и пальцев и увеличения диапазона их сгибания и пронации.
Народное лечение
Из средств, которыми рекомендуют проводить народное лечение данной патологии, предлагаются обезболивающие компрессы с голубой глиной, скипидаром, смесью камфорного спирта с солью, спиртовой настойкой календулы. Эффективность такого лечения, а также лечение травами (употребления внутрь отваров из корней девясила или лопуха) никто не оценивал. Но точно известно, что полезно принимать масло энотеры (примулы вечерней), так как в нем много жирной альфа-липоевой кислоты.
 [52], [53], [54], [55], [56], [57], [58]
[52], [53], [54], [55], [56], [57], [58]
Хирургическое лечение
Если все попытки излечить компрессионно-ишемическую нейропатию срединного нерва консервативными методами безуспешны, и двигательно-сенсорные нарушения не проходят после одного-полутора месяцев, проводится хирургическое лечение.
При этом если нейроп?
