Код мкб костный панариций
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Прогноз
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
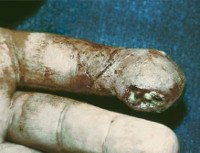
Название: Костный панариций.
Костный панариций
Описание
Костный панариций. Гнойное воспаление костных структур пальца. Может быть первичным (реже) или вторичным. Первичная патология проявляется интенсивной дергающей болью и значительной гипертермией в сочетании с гиперемией, отеком и ограничением движений, возникающими через несколько дней после травмы пальца или на фоне отдаленного гнойного процесса. Вторичный костный панариций развивается вследствие распространения инфекции при других формах заболевания, сопровождается субфебрилитетом и продолжающимся гноетечением. Диагностируется на основании данных осмотра, рентгенографии, лабораторных исследований. Лечение оперативное – вскрытие, кюретаж, костная резекция. При значительном разрушении кости показана ампутация.
Дополнительные факты
Костный панариций – разновидность гнойного воспаления тканей пальца с поражением кости (остеомиелитом). Является достаточно часто встречающейся патологией, по различным данным, составляет от 37 до 60% в общей структуре гнойно-воспалительных процессов в области пальцев кисти. Первичный остеомиелит фаланги выявляется всего у 5-10% больных, у остальных пациентов наблюдается вторичное воспаление кости. В подавляющем большинстве случаев (около 80%) страдает ногтевая фаланга. Заболевание чаще обнаруживается у работников производств с повышенной вероятностью травмирования и интенсивного загрязнения рук раздражающими веществами – у трактористов, слесарей, грузчиков, разнорабочих и пр. Патология может диагностироваться во всех возрастных группах, отмечается преобладание больных среднего возраста.

Костный панариций
Причины
Непосредственной причиной гнойного воспаления являются пиогенные бактерии, обычно – стафилококки, реже их ассоциации с другими микроорганизмами, синегнойная палочка, кишечная палочка и кокковая флора (энтерококки, стрептококки). Первичная форма развивается при гематогенном заносе инфекции из отдаленных гнойных очагов и при параоссальных гематомах. Причинами вторичного гнойного процесса являются:
• Подкожный панариций. Встречается в преобладающем количестве случаев, что связано с выраженной локальной интоксикацией, тяжелыми нарушениями местного кровообращения, возникающими при воспалении прилегающей к кости клетчатке пальца. Чаще поражает дистальную фалангу.
• Сухожильный и суставной панариций. Выявляется в анамнезе реже подкожного панариция. Обычно предшествует гнойному расплавлению костей основной и средней фаланг.
• Другие формы панариция. В отдельных случаях остеомиелит дистальной фаланги обнаруживается при паронихии, подногтевом или околоногтевом панариции, однако такие случаи составляют незначительную долю в структуре заболеваемости.
Из-за высокой вероятности развития костного панариция при подкожной форме болезни в специальной литературе встречаются указания на то, что при нагноении клетчатки, сохраняющемся в течение двух и более недель, остеомиелит следует рассматривать как закономерный итог воспаления мягких тканей. Предрасполагающими факторами к гнойному поражению кости при любой этиологии процесса считаются эндокринные заболевания, истощение, снижение иммунитета различного генеза (при некоторых заболеваниях, химических зависимостях, приеме гормональных средств), обменные расстройства, трофические и микроциркуляторные нарушения, являющиеся результатом продолжительного воздействия холода, вибрации, влаги или раздражающих веществ на кожу кистей рук.
Патогенез
При гематогенном распространении инфекции гноеродные микробы проникают в костное вещество через питающие сосуды. Надкостница и мозговое вещество воспаляются, в костной ткани формируются секвестры. При вторичной патологии воспаление из мягких тканей распространяется на надкостницу. Развитию гнойного процесса способствуют патолого-физиологические условия, особенно выраженные при воспалении мягкотканных структур в зоне дистальных фаланг, в частности – незначительный объем тканей, обуславливающий формирование мощного очага локальной инфекции, и тяжелые нарушения местного кровообращения в области надкостницы.
Особенностью остеомиелита фаланг пальцев является склонность к масштабному разрушению надкостницы. При остеомиелите других локализаций надкостница реагирует на воспаление образованием так называемого «костного ящика», обеспечивающего возможность последующего восстановления костных структур даже при их значительном разрушении. При гнойном процессе в области фаланг этого не происходит, надкостница быстро некротизируется, ее регенерация становится возможной только после иссечения секвестра. При значительном расплавлении оставшихся участков надкостницы оказывается недостаточно для восстановления и образования полноценной кости. Этим объясняется низкая вероятность излечения и необходимость ампутаций при продолжительном или объемном воспалительном процессе.
Классификация
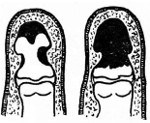
С учетом этиологии различают первичный (возникший на фоне травмы или гематогенный) и вторичный (контактный при других типах заболевания) костный панариций. Поскольку остеомиелит поражает преимущественно дистальные фаланги, разработана классификация, позволяющая обоснованно определять тактику лечения при данной разновидности патологии. Выделяют три вида поражения костных структур:
• Краевой или продольный секвестр. Разрушение кости имеет локальный характер, надкостница расплавлена незначительно, возможно полное восстановление кости. При наличии краевого секвестра подвижность пальца после выздоровления сохраняется. При продольной секвестрации в процесс вовлекается дистальный сустав пальца, исходом становится анкилоз.
• Секвестр с сохранением основания фаланги. Гнойный процесс локализуется выше основания кости, эпифиз не изменен. Независимое кровоснабжение эпифизарной и диафизарной зон кости обеспечивает благоприятные условия для ее восстановления при достаточном сохранении надкостницы. Решение о сохранении или ампутации пальца принимается индивидуально с учетом размера секвестра и продолжительности заболевания.
• Полная секвестрация фаланги. Измененная кость со всех сторон окружена полостью, заполненной гноем. Нагноение распространяется на сустав и сухожильное влагалище. Надкостница разрушена полностью либо сохраняются ее небольшие участки, неспособные к полноценной регенерации. Требуется ампутация.
Симптомы
При вторичном поражении обычно страдают дистальные фаланги I, II и III пальцев. Вначале наблюдается характерная клиническая картина подкожного панариция, сопровождающаяся локальным отеком, гиперемией, пульсирующей болью по ладонной поверхности пальца, слабостью, разбитостью, повышением температуры. Затем в пораженной области образуется очаг нагноения, который самостоятельно вскрывается на кожу или дренируется гнойным хирургом, местные и общие признаки воспаления уменьшаются. Распространение гноя на костные структуры проявляется повторным усилением симптоматики, которая на начальных стадиях остеомиелита, однако, не достигает степени выраженности, характерной для подкожного панариция.
Высокая температура тела. Лейкоцитоз. Озноб. Разбитость.
Возможные осложнения
При нарушениях иммунитета, неправильном или несвоевременном лечении костный панариций может переходить в пандактилит – воспаление всех тканей пальца, включая суставы и сухожилия. В некоторых случаях гнойный процесс распространяется в проксимальном направлении. Возможны флегмона кисти, глубокая флегмона предплечья, гнойный артрит лучезапястного сустава. В тяжелых случаях развивается сепсис, представляющий угрозу для жизни пациента. В исходе нередко наблюдаются контрактуры, тугоподвижность или анкилозы, вызванные грубым рубцеванием, поражением близлежащих сухожилий и суставов, продолжительной иммобилизацией.
Диагностика
Диагноз выставляется специалистами в области гнойной хирургии при обращении пациента в поликлинику, реже – при экстренной госпитализации в связи с выраженными явлениями гнойного процесса. В процессе диагностики учитывается характерный анамнез, типичная клиническая картина заболевания и данные дополнительных исследований. План обследования включает в себя следующие мероприятия:
• Опрос, осмотр. При первичном процессе в анамнезе выявляется травма пальца либо наличие отдаленного гнойного очага. При вторичном варианте устанавливается, что больной в течение предыдущих двух или более недель страдал от другой формы панариция. При осмотре обнаруживается отек, покраснение и свищ с гнойным отделяемым. При аккуратном введении зонда определяется изъеденная поверхность кости.
• Рентгенография пальцев кисти. Рентгенологическим признаком заболевания является неравномерное просветление фаланги, обусловленное реактивным остеопорозом, в сочетании со стертостью контуров, позже – изъеденностью контуров и очагом деструкции. Иногда при прогрессировании воспаления кость почти не просматривается, что может быть ошибочно расценено, как некроз. При некрозе тень кости сохраняется, на ее фоне просматривается секвестр, который может смещаться с течением времени. При вовлечении сустава суставная щель сужается, сочленяющиеся поверхности костей становятся неровными.
• Лабораторные анализы. Гнойное воспаление сопровождается характерными лабораторными изменениями: повышением СОЭ, лейкоцитозом со сдвигом влево, наличием в крови ревматоидного фактора, С-реактивного белка и антистрептолизина-О. Посев раневого отделяемого свидетельствует о наличии гноеродной микрофлоры, позволяет определить ее чувствительность к антибиотикам.
Лечение
Лечение только хирургическое. Место разреза выбирают с учетом расположения свища и данных рентгенограммы, основываясь на принципах максимального сохранения функций и рабочей поверхности пальца. Обычно вскрытие панариция осуществляют путем расширения свищевого хода. Иссечению подлежат как костные секвестры, так и пораженная окружающая клетчатка. Удаление нежизнеспособных участков имеет свои особенности, связанные с незначительным объемом тканей в данной зоне. При иссечении клетчатки не используют скальпель или обычные ножницы, измененные дольки захватывают москитом, подтягивают на себя и участок за участком аккуратно отрезают остроконечными ножницами.
Затем приступают к удалению пораженной кости, которое также должно быть предельно экономным. Свободно лежащие костные секвестры иссекают. Отдельно расположенные здоровые участки, сохранившие контакт с периостом, оставляют даже при неопределенном прогнозе их восстановления. Рану промывают тугой струей гипертонического раствора из шприца. В последующем осуществляют перевязки, общую антибиотикотерапию дополняют введением антибиотиков в очаг воспаления.
При отсутствии перспектив восстановления фаланги, угрозе дальнейшего распространения инфекции производят ампутацию или экзартикуляцию пальца кисти. При принятии решения об ампутации I пальца учитывают его функциональное значение, по возможности пытаются сохранить каждый миллиметр длины даже при угрозе деформации и анкилоза, поскольку деформированный или неподвижный палец зачастую более функционален, чем его культя. При значительном поражении остальных пальцев уровень ампутации выбирают так, чтобы создать функциональную культю со свободной от рубцов рабочей поверхностью.
Прогноз
Прогноз костного панариция определяется распространенностью остеомиелитического процесса, сохранностью надкостницы и степенью вовлеченности ок ружающих структур. При своевременном лечении краевых секвестров исход обычно благоприятный. В остальных случаях в отдаленном периоде возможно укорочение и/или нарушение подвижности пальца, рубцовые деформации.
Профилактика
Профилактика заключается в предупреждении производственных и бытовых травм, использовании защитных средств (перчаток) при работе с раздражающими веществами, своевременном обращении к хирургу при воспалении и травмах пальцев, адекватном вскрытии и дренировании других форм панариция.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 9 ноября 2019;
проверки требуют 2 правки.
Панари́ций (лат. panaricium — ногтоеда[1]; народное: волос, волосень кости (пальца)) — острое гнойное воспаление тканей пальцев рук и, реже, пальцев ног.
Нагноения, возникающие в мягких тканях тыльной поверхности пальцев (кроме области ногтя), к панарициям обычно не относят[2].
Возникновение заболевания[править | править код]
Чаще всего панариций возникает от проникновения в мягкие ткани ладонной поверхности пальца гноеродных микробов (как правило, стафилококков, реже стрептококков, иногда отмечается смешанная патогенная микрофлора)[3].
Проникновение осуществляется через мелкие ранки, уколы, ссадины, царапины, заусенцы, занозы, которые часто остаются даже незамеченными, и которым не придаётся должного значения. Очень часто панариций возникает у детей, этому способствует часто пренебрежительное отношение ребёнка к правилам элементарной гигиены, активность, в ходе которой дети постоянно трогают руками различные предметы, повреждая руки и инфицируя их, а также нежная кожа ребёнка, не имеющая таких барьерных свойств, как кожа взрослого человека.
На ладонной поверхности пальца кожа соединена с ладонным апоневрозом плотными сухожильными тяжами. От глубоких слоёв кожи пальцев в глубину идут прочные эластичные волокна, которые с продольными пучками соединительной ткани образуют ячейки наподобие пчелиных сот. Эти ячейки наполнены жировыми комочками. Вследствие этого воспалительный процесс на пальце не может распространяться по плоскости, а быстро направляется по ходу соединительнотканных тяжей вглубь, поражая глубокие ткани и переходя на сухожилия, кости и суставы. Из-за этих же условий воспалительный выпот находится под значительным давлением, что вызывает сильную боль. Кроме того, скопление экссудата в замкнутых полостях между соединительнотканными перемычками приводит к нарушению кровообращения за счёт сдавливания питающих сосудов и развитию некрозов тканей.
Если не принять срочных мер, то нагноение распространится вглубь тканей — к сухожилиям, кости, суставу, что может привести к значительной и даже полной потере функции пальца. В запущенных случаях воспалительный процесс захватывает все ткани пальца, возникает пандактилит (от др.-греч. πᾶς «весь» и δάκτυλος «палец»). Это самое тяжёлое гнойное поражение пальца кисти. Включает поражение кожи, подкожной клетчатки, сухожильных структур, кости и (или) сустава. В ряде случаев это заболевание может закончиться ампутацией.
Виды заболевания[править | править код]
- Кожный возникает на тыле пальца. Гной скапливается под эпидермисом, в результате чего образуется пузырь, наполненный мутной, иногда кровянистой жидкостью. Кожа вокруг пузыря приобретает красный оттенок, иногда становится ярко-красной. Боли умеренные, часто совсем не сильные, иногда возникает ощущение жжения. Со временем пузырь увеличивается, это сигнал к тому, что воспаление переходит на более глубокие ткани и болезнь прогрессирует.
- Околоногтевой (паронихий), (от греческого: para — возле и onyx — ноготь). Воспаление околоногтевого валика. Паронихий часто возникает после некачественно сделанного маникюра. Воспаление начинается у края ногтевой пластинки, в коже ногтевого валика, вследствие различных повреждений кожи (мелкие трещинки, заусенцы, микроскопические порезы). При околоногтевом панариции возможно полное поражение валика и подлежащей клетчатки.
- Подногтевой — воспаление тканей под ногтем. Может возникать в случае проникновения гноя под ногтевую пластинку. Часто такой панариций развивается после укола или попадания занозы под ноготь.
- Подкожный возникает на ладонной поверхности пальца, под кожей. Вследствие того, что кожа на этой стороне пальца достаточно плотная, образующийся под ней гной долго не может вырваться наружу, и процесс распространяется вглубь. Часто подкожный панариций ведёт к дальнейшему поражению сухожилий, суставов и кости. Иногда поражает их одновременно.
- Костный — поражение кости пальца. Развивается либо при непосредственном попадании инфекции в костную ткань (например, при инфицированных открытых переломах), либо при распространении гнойного процесса на кость с прилежащих мягких тканей.
- Суставной — гнойный артрит межфалангового сустава. Развивается как при непосредственном попадании инфекции в полость сустава (например, при ранении), так и вследствие длительного гнойного процесса в мягких тканях пальца над суставом. Для суставного панариция характерно веретенообразное расширение, резкое ограничение движений в суставе, болезненность при пальпации и движениях. Чаще всего поражается сустав первой фаланги.
- Костно-суставной чаще всего развивается вследствие прогрессирования суставного панариция. При таком виде заболевания происходит вовлечение в гнойный процесс суставных концов межфаланговых суставов. Однако окружающие сустав сухожилия сохраняются.
- Сухожильный (тендовагинит). Один из наиболее тяжёлых видов панариция, приводит к длительному нарушению функции кисти. Для него характерно опухание пальца, нахождение его в согнутом положении, ограничение движений, сильные боли. Особенно сильные боли возникают при попытках разогнуть палец.
Симптомы заболевания[править | править код]
Общими симптомами панариция являются: боль (от очень слабой до очень сильной, пульсирующей, дёргающей, способной лишить сна и покоя), отёчность, гипертермия (чаще всего строго соответствует очагу поражения), покраснение, головная боль, повышение температуры, озноб. Тяжесть заболевания и скорость распространения инфекции во многом зависит от состояния иммунной системы организма и общего физического состояния человека.
Осложнения[править | править код]
При панариции возможны многочисленные осложнения: воспаление лимфатических узлов и сосудов (лимфангит, лимфаденит), миозит, тромбофлебит, сепсис, флегмона кисти (воспаление глубоких тканей), остеомиелит, общее заражение крови и т. д.[4]
Профилактика заболевания[править | править код]
- Предупреждение поражения пальцев (работа в защитных перчатках, аккуратность при маникюре и во время ухода за кистями рук, аккуратность в быту);
- Поддержание чистоты рук;
- В случае повреждения пальца необходимо смазать рану йодом и наложить стерильную повязку (как правило, это часто игнорируется, а между тем панариций начинается с самых незначительных повреждений кожи).
Лечение заболевания[править | править код]
Лечение возникшего панариция иногда протекает достаточно легко (если заболевание не запущено), но необходимо помнить, что лечение в домашних условиях и многочисленными «народными средствами» часто приводит к различным осложнениям и потере драгоценного времени. Поэтому лучше при возникновении подозрения на панариций сразу обратиться к врачу. Ситуация ещё осложняется и тем, что чаще всего гнойный процесс вызывается стафилококками, нечувствительными к большинству антибактериальных препаратов. Поэтому приём таких препаратов при самолечении может не дать никаких результатов и только приведёт к потере времени и даст болезни возможность прогрессировать. К тому же распространение инфекции происходит очень быстро, и упущенное время даст возможность вовлечь в процесс более глубокие слои кожи и новые ткани, что может привести к остеомиелиту (расплавление гноем кости).
В начальных стадиях поверхностного панариция допустимы консервативные методы лечения, различные способы устранения боли, тепловые процедуры, УВЧ, несложные операции. Если процесс не остановлен, то необходимо серьёзное хирургическое вмешательство. Костный, суставной и сухожильный панариций лечится только хирургическим путём, причём хирургическая помощь должна быть оказана как можно раньше, особенно в случае с сухожильным панарицием, так как сухожилия быстро погибают в условиях окружающего гнойного процесса[5].
Хирургическое лечение[править | править код]
После обработки фаланги антисептиками и обезболивания (чаще выполняют местную анестезию по Оберсту-Лукашевичу растворами новокаина или лидокаина при отсутствии аллергии или предварительно выполненной реакции на чувствительность к анестетикам (допускается скарификационная проба)) выполняется вскрытие панариция, удаление гнойного содержимого, ревизия полости на наличие карманов и затеков, рекомендуется контрапертура, обязательным условием санация полости растворами антисептиков и постановка перчаточного дренажа, мазь (на выбор оперирующего хирурга), асептическая повязка.
Выполняется анестезия по Оберсту-Лукашевичу в случае панариция дистальной и средней фаланг пальцев. В остальных случаях применяется метод или по Брауну-Усольцовой, или внутрикостным введением анестетика (в случае глубоких форм панариция и флегмон кисти). Методика по Брауну-Усольцовой подразумевает введение раствора анестетика в межпястные промежутки (2,3,4), внутрикостной анестезии – внутрикостно.
В послеоперационном периоде – антибиотики широкого спектра действия, НПВС, бифидобактерии[источник не указан 633 дня]. Перевязки по состоянию ран, перчаточный дренаж удаляется после очищения раны от гнойного содержимого. На этапе активной грануляции – УВЧ, солевые ванночки[6].
Примечания[править | править код]
Литература[править | править код]
- Большая медицинская энциклопедия. Т. 18: «Остеопатия — Переломы». — 1982. — 528 с.: ил.
- Панариций — статья из Большой советской энциклопедии.
См. также[править | править код]
- Паронихия
Источник
