Код мкб камень желчного пузыря
Желчно-каменная болезнь — образование в желчном пузыре камней, различных по размеру и структуре. Желчно-каменной болезнью страдает примерно каждый десятый человек старше 40 лет, женщины страдают в два раза чаще. Реже болеют дети. Иногда предрасположенность к заболеванию передается по наследству. Чаще встречается у коренных жителей Америки и у людей испанского происхождения. К факторам риска относится избыточный вес, a также рацион питания с большим содержанием жиров.
Камни формируются из желчи (жидкости, с помощью которой осуществляется пищеварение). Желчь вырабатывается в печени, а затем скапливается в желчном пузыре. Выработка желчи происходит в основном за счет холестерина, пигментов и различных солей. Изменение химического состава желчи может стать причиной образования камней. Примерно каждый пятый камень состоит только из холестерина и примерно каждый двадцатый — только из пигментов. Обычно в желчном пузыре образуется большое количество камней, некоторые из них могут достигать значительных размеров.
Часто желчно-каменная болезнь развивается без каких-либо объективных причин. Тем не менее, камни, состоящие из холестерина, скорее образуются у людей со значительным избыточным весом.
К образованию пигментных камней может привести слишком интенсивный процесс разрушения красных кровяных телец, что бывает при гемолитической анемии и серповидно-клеточной анемии. Затрудненное опорожнение желчного пузыря, которое может привести к сужению желчных протоков, также повышает риск развития заболевания.
Желчно-каменная болезнь часто протекает без симптомов. Тем не менее, симптоматика может развиться, если один или более камней преграждают пузырный проток или общий желчный проток. Камень, частично или полностью преграждающий поток желчи, вызывает приступ, известный под названием желчной колики, которая проявляется следующими симптомами:
— боль в верхней правой части живота, варьирующаяся от умеренной до острой;
— тошнота и рвота.
Приступы обычно оказываются быстро проходящими. Обычно возникают после приема жирной пищи, которая заставляет желчный пузырь сжиматься. Застрявшие в желчных протоках камни преграждают выход желчи. Это может привести к сильному воспалению или инфицированию желчного пузыря и желчных протоков. Закупорка желчных протоков также может быть причиной развития желтухи.
Если на основе имеющихся симптомов врач заподозрил у пациента желчно-каменную болезнь, необходимо сдать анализ крови. Кроме того, пациент должен пройти ультразвуковое обследование. Если установлена закупорка желчного протока, точное местонахождение камня в желчном пузыре может быть обнаружено с помощью специальной процедуры — эндоскопической ретроградной холангио-панкреатографии, в ходе которой с помощью эндоскопа в желчные протоки вводится контрастное вещество, а затем делается рентгеновский снимок.
Желчно-каменная болезнь, протекающая без симптомов, не требует специального лечения. Если симптомы не постоянны или же носят мягкую форму, возникновения дальнейших эпизодов дискомфорта можно избежать с помощью диеты с низким содержанием жиров. Тем не менее, если симптомы не проходят или же состояние пациента ухудшается, возможно, необходимо прибегнуть к хирургическим методам лечения (удаление желчного пузыря с помощью традиционных хирургических методов или же щадящей хирургии). Удаление желчного пузыря обычно приводит к полному выздоровлению. Отсутствие желчного пузыря в большинстве случаев никак не отражается на здоровье пациента, желчь продолжает бесперебойно поступать через проток непосредственно в кишечник. Существуют медикаменты, с помощью которых можно добиться рассасывания камней, полностью состоящих из холестерина, но для полного их исчезновения могут потребоваться месяцы или даже годы. Альтернативный метод — лечение достигается с помощью ударного действия ультразвуковой волны, когда камни разбиваются на небольшие части, и в дальнейшем они безболезненно проходят в тонкий кишечник, а затем выводятся из организма с каловыми массами. Использование медикаментов и литотрипсии делает необязательным применение хирургических методов.
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Причины
- Патогенез
- Симптомы
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Желчекаменная болезнь.

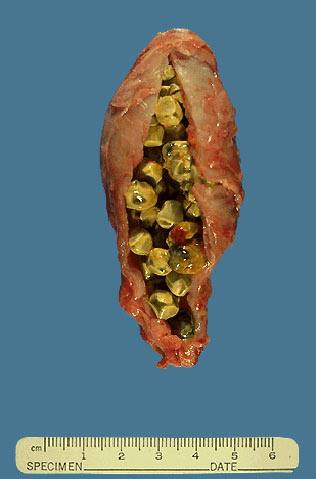
Желчный пузырь, заполненный конкрементами
Описание
Желчекаменная болезнь – это патология гепато-биллиарной системы, связанная с нарушением обмена липидов и желчных пигментов, сопровождающаяся образованием конкрементов в просвете желчного пузыря или желчных протоках на любом уровне.
Внутрипеченочный холелитиаз – образование камней в печеночных желчных протоках.
Холедохолитиаз – образование камней в общем желчном протоке.
Холецистолитиаз – образование камней в просвете желчного пузыря.
Причины
Желчные камни – кристаллические структуры различных размеров, образовавшиеся путем смешания нормальной и патологических компонентов желчи.
На долю пигментных камней приходится около 20%, остальные 80% — холестериновые и смешанные.
Смешанные и холестериновые камни содержат не менее 70% холестерина, примеси ионов кальция, желчных пигментов. Пигментные желчные камни состоят из билирубина, кальция, при этом содержание холестерина не превышает 10%.
Факторы риска к образованию холестериновых камней:
- ожирение;
- гиподинамия;
- высококаллорийная, богатая холестерином и бедная пищевыми волокнами пища;
- пожилой возраст;
- женский пол;
- наследственность;
- сопутствующий сахарный диабет;
- беременность;
- прием женских половых гормонов, пероральных контрацептивов, лечение клофибратом;
- длительное парентеральное питание;
- голодание;
- стволовая ваготомия;
- спинальные травмы;
- болезни тонкой кишки;
- аномалии развития желчного пузыря.
Факторы риска развития пигментных камней:
- хронический гемолиз;
- алкогольный цирроз печени;
- хронические инфекции желчных путей;
- гельминтозы;
- пожилой возраст;
- демографические аспекты (жители Дальнего Востока, сельской местности).
Пентада, включающая самые распространенные факторы риска для желчекаменной болезни: женский пол, белокурые волосы, рожавшие, возраст старше 40 лет, полные.
УЗИ при желчекаменной болезни
Патогенез
Образование липогенной желчи возможно при повышении уровня холестерина в желчи (при ожирении, приеме клофибрата, повышении активности оксиметилредуктазы. В результате таких изменений снижается секреция желчью желчных солей и липидов. Это может наступить вследствие длительного парентерального питания.
Во втором этапе камнеобразования происходит кристаллизация холестерина желчью. Этому способствует муциновый гликопротеин, его синтез контролируется простогландинами. Немаловажную роль имеет дискинезия и аномалии развития желчных путей.
Патогенетические стадии развития процесса при желчекаменной болезни:
1 стадия. Симптомы и конкременты отсутствуют. Диагноз ставится на основании исследования желчи, где выявляются холестериновые хлопья и преципитаты.
2 стадия. Наличие камней и застоя желчи, присоединения признаков воспаления.
3 стадия. Развитие калькулезного холецистита.
Симптомы
Стадийность болезни:
1. Доклиническая – нарушение метаболизма холестерина, желчных кислот, липидов.
2. Клиническая:
А) изменение физических свойств – нарушение коллоидной устойчивости;
Б) стадия образования микролитов – агломерация частиц, дисмоторные нарушения;
В) образование макролитов – агломерация микролитов;
3. Стадия осложнений.
Около 30% случаев протекает бессимптомно, т. Н. «немые» камни.
Основным признаком желчекаменной болезни является приступ желчной колики, связанный с продвижением конкремента и спазмом желчных путей.
Беспокоит боль в правом подреберье, с типичной иррадиацией в правую руку, ключицу, область сердца (имитация стенокардии). Болевой синдром интенсивный, обычно развивается после погрешностей в диете. Длительность колики до нескольких часов. Присоединяется тошнота и рвота желчью, не приносящая облегчения.
При поздней диагностике нередко выявляется эмпиема стенки желчного пузыря, желчный перитонит, пузырно-двенадцатиперстные свищи.
Если камни попадают в общий желчный проток, наблюдается его закупорка (холедохолитиаз), для которой характерны интенсивная боль и механическая желтуха. Присоединяется восходящий холангит. Наблюдается лихорадка с приступами озноба, повышается уровень билирубина, СОЭ, щелочной фосфатазы.
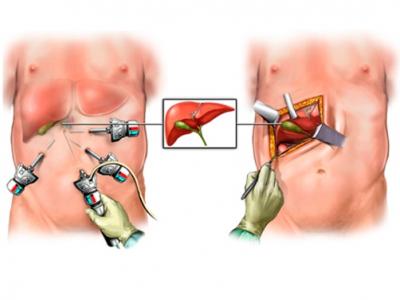
Лапаротомия и лапароскопия при ходецистэктомии
Диагностика
Осмотр больного позволяет определить болезненность при поколачивании по краю правой реберной дуги (симптом Кортнера), в точке Кера на высоте вдоха.
Точка Керра определяется в углу между прямой мышцей живота и реберной дугой справа. Положительный симптом Мюсси (френикус-симптом) – болезненность при надавливании между ножками правой грудино-ключично-сосцевидной мышцы.
Кроме болезненности, пальпация желчного пузыря позволяет определить увеличение его размеров.
Информативность УЗИ-диагностики составляет 95-98%. Затруднения при этом исследовании могут наблюдаться при небольших размерах камня. В норме длина желчного пузыря составляет 7-10 см, диаметр около 3 см, объем колеблется от 30 до 70 мл, толщина передней стенки желчного пузыря 2-3 Конкремент определяется как округлое, эхогенное образование, с типичной акустической дорожкой при размерах более 0,5 Холестериновые камни легче желчи, поэтому они «плавают» в желчном пузыре.
Распространено проведение диагностического УЗИ после желчегонного завтрака.
Большую информативную нагрузку несет рентгенографическое и КТ-исследование.
При внутривенном введении контраста проводится холангиография, которая может быть чрезпеченочной, интраоперационной или эндоскопической.
Лечение
Пациентам с холелитиазом показана регулярная дозированная физическая нагрузка и рациональное питание. Назначается диета № 5 с исключением алиментарного излишества жирной пищи. Предлагается прием пищи по часам.
В начале заболевания рекомендовано медикаментозное растворение камней. Используется хенодезоксихолевая кислота и урсодезоксихолевые кислоты. Растворению поддаются только холестериновые камни.
Условия и показания к проведению медикаментозного растворения камней:
- холестериновые камни, рентгенотрицательные, размерами до 2 мм.
- функционирующий желчный пузырь.
- занятость камнями до ½ объема.
- давность диагностики заболевания не более 2-3 лет.
- нет камней в протоках.
- согласие больного на длительное лечение.
Используется хенофальк в капсулах по 0,25 действующего вещества, применяется перед сном, в следующих дозировках:
- до 60 кг – 3 капсулы.
- до 75 кг – 4 капсулы.
- 75 – 90 кг – 5 капсул.
- более 90 кг – 6 капсул.
Длительность лечения хенофальком от нескольких месяцев до 2-3 лет. Также распространено назначение урсофалька – о 10 мг препарата на каждые 10 кг веса.
Холецистэктомия – оперативное вмешательство по удалению желчного пузыря. Холецистэктомию проводят лапаротомическим или лапароскопическим путем. Вариантами операции являются холецистолитотомия, папиллосфинктеротомия, холецистостомия.
Показания к проведению оперативного вмешательства при желчекаменной болезни:
• Наличие камней в желчном пузыре, сопровождающееся клинической картиной желчекаменной болезн;
• Сопутствующий хронический холецистит (повторные желчные колики, нефункционирующий желчный пузырь);
• Камни в общем желчном протоке;
• Осложнения в виде эмпиемы, водянки или гангрены желчного пузыря;
• Перфорация и пенетрация пузыря с формированием свищей;
• Развитие синдрома Миризи;
• Подозрение на рак желчного пузыря;
• Наличие кишечной непроходимости, вызванной желчным камнем.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Выбор метода лечения пациентов с желчнокаменной болезнью определяется клиническим течением заболевания.
Хенотерапия заключается в применении медикаментозного перорального литолиза препаратами желчных кислот холестериновых некальцифицированных единичных конкрементов, размерами не более 15 мм (при сохранённой сократительной функции желчного пузыря).
- Показания к хенотерапии
- Противопоказания к применению хенотерапии
Для растворения конкрементов применяют препараты желчных кислот (производные деоксихолевой кислоты):
- урсодеоксихолевая кислота (
УДХК
(
Урсосан
,
Урсофальк
)).
УДХК кислота тормозит всасывание холестерина в кишечнике и способствует переходу холестерина из конкрементов в желчь.
УДХК назначают внутрь в дозе 10 мг/кг/сут однократно всю дозу вечером перед сном, запивая жидкостями (вода, чай, соки, молоко).
- Хенодеоксихолевая кислота (
ХДХК
).
ХДХК тормозит синтез холестерина в печени и также способствует растворению холестериновых конкрементов.
ХДХК назначают внутрь в дозе 15 мг/кг/сут однократно всю дозу вечером перед сном, запивая жидкостями (вода, чай, соки, молоко).
Длительность лечения одним из этих препаратов составляет от 6 до 24 месяцев при непрерывном приёме.
Ввиду того, что точки приложения действия этих кислот различны, наиболее эффективен сочетанный приём этих лекарственных средств, но в данном случае каждый препарат применяется в меньшей дозе, чем обычно (ХДХК внутрь 7-8 мг/кг/сут + УДХК внутрь 7-8 мг/кг/сут однократно вечером).
Перед началом лечения пациент должен быть информирован о частоте рецидивов камнеобразования после окончания лечения, которая составляет около 50%, а также о длительности терапии, достигающей 2 года.
Лечение обычно хорошо переносится, за исключением случаев появления диареи. При этом дозу уменьшают и после нормализации стула вновь постепенно повышают. При использовании ХДХК диарея развивается у 30% пациентов, при приёме УДХК — у 2%, при сочетании двух лекарственных средств — у 5%.
Во время лечения у 2-5% пациентов отмечается повышение активности печёночных ферментов (
АсАТ
,
АлАТ
,
ГГТП
), поэтому на протяжении первых 3 месяцев лечения необходимо контролировать уровень ферментов каждые 4 недели.
Лечение желчными кислотами не служит профилактикой желчных колик и осложнений желчнокаменной болезни. Поскольку растворение конкрементов происходит в среднем за 18 мес., то в период лечения возможно развитие колик и их осложнений (закупорка пузырного протока, обтурационная желтуха, острый холецистит, холангит, панкреатит, обызвествление (кальцификация) конкрементов), частота которых не превышает таковую у пациентов, не получающих лекарственные средства.
Пероральная литолитическая терапия не увеличивает вероятность применения хирургического лечения, поскольку показания к операции возникают на протяжении 1 года — 2 лет после первого приступа желчной колики и у 10% пациентов, не леченных с помощью желчных кислот. Риск неблагоприятного исхода операции при применении литолитического лечения в тех случаях, когда больного приходиться оперировать не возрастает.
Данный метод доступен для очень небольшой группы пациентов с неосложнённым течением заболевания (не более 20% пациентов).
Источник
Рубрика МКБ-10: K80.0
МКБ-10 / K00-K93 КЛАСС XI Болезни органов пищеварения / K80-K87 Болезни желчного пузыря, желчевыводящих путей и поджелудочной железы / K80 Желчно-каменная болезнь холелитиаз
Определение и общие сведения[править]
Желчнокаменная болезнь (ЖКБ, холелитиаз) — наличие конкрементов в желчном пузыре (холецистолитиаз) и/или желчных протоках (холангиолитиаз, холедохолитиаз) вследствие обменных нарушений, сопровождаемое определёнными клиническими симптомами и серьёзными осложнениями.
Острый холецистит — острое воспаление желчного пузыря бактериальной природы.
Оба заболевания рассматриваются в одной главе, поскольку они неразрывно связаны между собой. В генезе ЖКБ значение имеет фактор воспаления, с другой стороны, в подавляющем большинстве случаев острый холецистит имеет калькулёзный характер, и его возникновение обусловлено обтурацией желчным камнем пузырного протока. Все осложнения, характерные для ЖКБ, могут наблюдаться и при остром холецистите. В определённом отношении синонимом ЖКБ служит термин «хронический калькулёзный холецистит».
Эпидемиология
ЖКБ остаётся одним из самых распространённых заболеваний. В нашей стране в определённых регионах холелитиаз выявляют у 40% населения. В США около 20 млн человек страдают ЖКБ, в странах ЕС — около 50 млн. В России в силу особенностей лечебной практики и страховой медицины чаще, чем в странах Запада, встречается острый холецистит. Так, в 2014 г. в российские стационары были госпитализированы 165 000 пациентов с этим заболеванием.
Классификация
Целесообразно использовать классификацию, принятую в рамках Токийского соглашения по острому холециститу (Tokyo Guideline, 2007, 2013), согласно которой разделение острого воспаления желчного пузыря на классы основано на оценке степени тяжести течения этого заболевания. Подобное выделение нескольких вариантов течения болезни позволяет выбрать наиболее предпочтительную тактику лечения острого холецистита и спрогнозировать его вероятный исход. Кроме того, эта классификация вполне определённо коррелирует с теми подходами по систематизации информации об остром холецистите, которые используются в отечественной хирургии.
Лёгкое течение (Grade — класс I). Острое воспаление желчного пузыря у соматически здоровых пациентов без сопутствующей патологии, с умеренными воспалительными изменениями стенки желчного пузыря. Подобное течение приступа соответствует определению — острый простой (катаральный) холецистит.
Среднетяжёлое течение (класс II). Критериями подобного варианта течения острого холецистита являются: анамнез заболевания свыше 72 ч, пальпируемый в правом подреберье жёлчный пузырь или инфильтрат, повышение уровня лейкоцитов в крови более 18х109/л, верифицированные деструктивные формы острого холецистита с развитием перипузырных осложнений или желчного перитонита. Для градации среднетяжёлого течения необходимо наличие одного из указанных выше признаков. В отечественной хирургической литературе для определения подобной ситуации наиболее подходящими терминами являются флегмонозный и осложнённый холецистит.
Тяжёлое течение (класс III) — острый холецистит, сопровождаемый полиорганной недостаточностью. У нас в стране этих пациентов выделяют в отдельную, так называемую группу высокого риска при остром холецистите. Для отнесения пациентов с острым холециститом в эту группу необходимо наличие одного из следующих параметров: артериальная гипотензия, требующая медикаментозной коррекции, нарушение сознания, развитие острого респираторного дистресс-синдрома, олигурия и повышение уровня креатинина крови, нарушение свёртывающей системы крови за счёт удлинения протромбинового времени, тромбоцитопения. Как правило, в этих ситуациях речь идёт о деструктивном холецистите.
Классификация острого холецистита должна учитывать осложнения (как самого холецистита, так и осложнения ЖКБ, которые могут ему сопутствовать).
Этиология и патогенез[править]
Этиология желчнокаменной болезни
В настоящее время не существует какой-либо одной теории, объясняющей все аспекты камнеобразования в желчном пузыре. Считается, что формирование конкрементов происходит при наличии таких факторов, как перенасыщение желчи холестерином, нарушение баланса между холестерином и жёлчными кислотами, наличие бактериальной инфекции в желчи и снижение сократительной функции желчного пузыря.
Этиология и патогенез острого холецистита
Многочисленные научные исследования, выполненные отечественными и зарубежными хирургами в XX столетии, позволили сформулировать основные положения так называемой теории желчной гипертензии (термин «желчная гипертензия» был введён Д.Л. Пиковским в 1959 г. и опубликован в 1964 г.). В настоящее время эта теория этиологии и патогенеза острого холецистита является общепризнанной (Tokyo Guidelines, 2007, 2013).
Пусковым моментом возникновения воспаления желчного пузыря является острая непроходимость пузырного протока. По данным, представленным в Токийском соглашении по острому холециститу, наиболее часто (до 90-95% наблюдений) обтурация в области пузырно-шеечного перехода и пузырного протока возникает вследствие блокады камнем, которая, по всей видимости, развивается на фоне активизации двигательной активности желчного пузыря. Кроме того, нарушение оттока желчи из желчного пузыря возможно за счёт анатомических особенностей строения (перегибы желчного пузыря), набухания слизистой оболочки (при системных аллергических реакциях), наличии инородного тела (аскариды и др.).
Следствием этого события служит повышение давления в просвете желчного пузыря. При этом степень и длительность острой непроходимости пузырного протока определяют выраженность внутрипузырной гипертензии и последующее течение заболевания, так как уровень гипертензии чётко коррелирует с патоморфологическими изменениями: чем выше давление, тем глубже деструктивные изменения в стенке желчного пузыря.
В большинстве наблюдений при сохранении острой непроходимости пузырного протока возникают предпосылки для возникновения деструктивных и осложнённых форм острого холецистита (Grade II). Следствие резкого нарастания давления в желчном пузыре — стаз и тромбоз мелких сосудов его стенки, значительное уменьшение ёмкости артериальной сети, расстройство крово- и лимфообращения и бактериохолия. Своеобразное строение желчного пузыря (наличие ходов Люшка) приводит к тому, что даже «лёгкое» воспаление распространяется на всю его стенку, что приводит к деструкции и экстрапузырному распространению инфекции.
При катаральном холецистите жёлчный пузырь представляется малоизменённым, стенка его обычно не отёчна. При микроскопическом исследовании существенной разницы между острым катаральным и хроническим холециститом нет. При флегмонозном холецистите наиболее частая интраоперационная находка — резко увеличенный и напряжённый жёлчный пузырь. При этом стенки пузыря утолщены и гиперемированы с фибринозными наложениями. При гистологическом исследовании флегмонозно изменённого пузыря обнаруживают стаз в сосудах его стенки. Гангренозный холецистит отличается от флегмонозного наличием участков омертвения его стенки. Гистологически в препаратах имеется та же картина, что и при флегмонозном воспалении, которая дополняется наличием обширных некрозов всех слоёв стенки.
Клинические проявления[править]
Выраженность клинической симптоматики ЖКБ зависит от формы заболевания и может варьировать от отсутствия каких-либо проявлений (при бессимптомном носительстве) до классической картины желчной колики (при явлениях острой обструкции желчного пузыря).
Клиническая симптоматика острого холецистита складывается из ряда признаков, которые можно характеризовать как основные и вспомогательные. К основным проявлениям относят:
• характерный приступ болей в правом подреберье с типичной иррадиацией;
• признаки воспаления в анализе крови;
• положительные симптомы Ортнера и Мерфи.
К вспомогательным симптомам можно причислить признаки развивающегося инфекционного процесса:
• повышение температуры тела;
• сухой или густо обложенный язык;
• рвота;
• тахикардия.
Для скрытой формы деструктивного холецистита, которая встречается у части пациентов, характерна более стёртая, атипичная симптоматика, представленная лишь слабой болезненностью в правом подреберье при глубокой пальпации. Вместе с тем в этой ситуации клиническая картина не соответствует действительному состоянию патологического процесса, при котором имеются деструктивно-воспалительные изменения желчного пузыря. Поэтому хирургу при определении тактики лечения нельзя полагаться на субъективные ощущения пациента, говорящие об улучшении состояния. Необходимо помнить, что обтурация пузырного протока может сохраняться, в связи с чем даже незначительные боли в правом подреберье у пациентов с острым холециститом могут указывать на возможность деструктивного процесса.
Камни желчного пузыря с острым холециститом: Диагностика[править]
Диагностику ЖКБ и острого холецистита основывают на оценке клинической симптоматики, данных лабораторного и инструментального обследования.
Лабораторная диагностика острого холецистита неспецифична и характеризуется наличием общевоспалительных изменений в анализе крови (лейкоцитоз, сдвиг лейкоцитарной формулы влево и т. д.).
Ультразвуковое исследование считают оптимальным методом диагностики ЖКБ и острого холецистита. Жёлчные конкременты определяются как эхоструктуры с акустической тенью. Типичные ультразвуковые признаки острого холецистита: увеличение размеров желчного пузыря, утолщение (более 4 мм) его стенки, изменение эхоструктуры содержимого пузыря и эхоплотности тканей, окружающих жёлчный пузырь, удвоение контуров пузырной стенки, наличие в области шейки желчного пузыря фиксированной гиперэхогенной структуры (камня). Согласно научным исследованиям со вторым уровнем доказательности, чувствительность УЗИ в плане диагностики острого холецистита варьирует в пределах 88-92%, а специфичность — 80-93,6%.
В качестве дополнительных инструментальных методов диагностики используют: ЭГДС (Эзофагогастродуоденоскопия) с оценкой состояния большого дуоденального сосочка, гепатобилиарную сцинтиграфию, МСКТ (Мультиспиральная компьютерная томография) и МРТ.
Дифференциальный диагноз[править]
Камни желчного пузыря с острым холециститом: Лечение[править]
Разработка и внедрение в течение нескольких последних десятилетий малотравматичных методик оперирования, а также появление вполне определённой доказательной базы по этому вопросу существенным образом изменили тактику лечения пациентов с ЖКБ и острым холециститом.
Считается, что при клинических проявлениях ЖКБ патогенетически обоснованным является хирургическое лечение, заключающееся в удалении желчного пузыря (холецистэктомия). Это единогласное мнение основано на результатах длительного наблюдения (в некоторых исследованиях этот период составлял 25 лет) за популяцией больных этой группы, а также на оценке вероятности возможности развития жизнеопасных осложнений. Кроме того, необходимо отметить, что холецистэктомия значительно улучшает качество жизни пациентов, страдающих клинически проявляемой ЖКБ (уровень доказательности 1, степень надёжности практических рекомендаций А).
В широкой клинической практике выбор способа холецистэктомии определяют предпочтения оперирующего хирурга и особенности хирургической школы. Наиболее широко распространёнными способами удаления желчного пузыря являются: традиционная (лапаротомная) холецистэктомия, ЛХЭ и минилапаротомная холецистэктомия (МХЭ).
С точки зрения доказательной медицины все три наиболее распространённые техники холецистэктомии, традиционная (лапаротомная) холецистэктомия, ЛХЭ и МХЭ — безопасны для пациента и практически не отличаются по характеру течения раннего послеоперационного периода и частоте встречаемости послеоперационных осложнений (уровень доказательности 1). Однако необходимо учитывать тот факт, что реабилитационный период после ЛХЭ ((лапаротомная) холецистэктомия) и МХЭ ( минилапаротомная холецистэктомия) протекает быстрее и более благоприятно, а качество жизни у пациентов, перенёсших малоинвазивные варианты холецистэктомии, в ближайшем послеоперационном периоде значительно лучше по сравнению с больными, оперированными традиционным способом (уровень доказательности 1).
При остром холецистите консервативная терапия, включающая в себя введение анальгетиков, спазмолитиков и проведение инфузионной терапии, позволяет в ряде случаев добиться дезобтурации пузырного протока и купировать воспалительный процесс в желчном пузыре. Назначение антибиотиков у больных острым холециститом вполне оправдано, поскольку нарушение оттока желчи при обтурации пузырного протока и ишемия стенки желчного пузыря ведут к бурному развитию не только патогенных, но и условно-патогенных микробов. Антибактериальная терапия играет важную роль в предотвращении диссеминации инфекции. Однако антибиотики не могут предотвратить развитие деструктивных изменений в желчном пузыре из-за их низкой способности накапливаться в желчи в связи с блокадой пузырного протока и в стенках желчного пузыря вследствие сосудистых нарушений.
К традиционно используемым группам антибактериальных препаратов относят: цефалоспорины (цефтриаксон, цефотаксим), фторхинолоны (ципрофлоксацин) и метронидазол, а также при септических состояниях на фоне острого холецистита — карбапенемы (меропенем). Кроме того, Токийским консенсусом (2007, 2013) рекомендованы к использованию такие группы антибиотиков, как: полусинтетические ингибиторзащищённые пенициллины (амоксициллин + клавулановая кислота, пиперациллин + тазобактам). Также считается, что у всех пациентов с осложнённым холециститом (класс II) и у пациентов группы риска (класс III) во время операции необходим забор желчи для определения характера возбудителя и подбора рациональной антибактериальной терапии (уровень доказательности 4, степень надёжности практических рекомендаций С).
Профилактика[править]
Прочее[править]
Прогноз
ЖКБ и острый холецистит — потенциально угрожающие жизни больного заболевания. Поскольку врачи пока не могут точно спрогнозировать характер течения заболевания и вероятность развития жизнеопасных осложнений, удаление желчного пузыря в настоящее время является предпочтительным способом лечения ЖКБ и острого холецистита. Своевременное оперативное вмешательство приводит к выздоровлению, позволяет полностью восстановить работоспособность пациентов и существенным образом улучшает качество жизни большинства больных с этой нозологией.
Источники (ссылки)[править]
Абдоминальная хирургия [Электронный ресурс] : Национальное руководство: краткое издание / под ред. И.И. Затевахина, А.И. Кириенко, В.А. Кубышкина — М. : ГЭОТАР-Медиа, 2016. — https://www.rosmedlib.ru/book/ISBN9785970436301.html
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник
