Код мкб эндокринная офтальмопатия

Эндокринная офтальмопатия
Шифр кода МКБ-10: Н 06.2
Возрастная категория: дети и взрослые
I. Временные индикаторы качества: плановая медицинская помощь при наличии лабораторного эутиреоза.
II. Процессуальные индикаторы качества:
Диагностика:
1. Определение остроты зрения до лечения и после лечения.
2. Определение уровня внутриглазного давления до лечения.
3. Обследование орбитального статуса (включая экзофтальмометрию, определение объема движений глаза, ширины глазной щели др.).
4. Биомикроскопия.
5. Офтальмоскопия.
6. Определение полей зрения (Компьютерная периметрия).
7. Наличие снимков компьютерной томография в 2-х проекциях (аксиальной и фронтальной) с обязательной денситометрией мягких тканей для определения варианта течения ЭОП.
8. Наличие заключения врача-эндокринолога (срок давности не более 1 месяца), включающее результаты исследования гормонального статуса (ТТГ, своб. Т4, антител к рецептору ТТГ).
Лечение:
Системная глюкокортикоидная терапия при активной стадии ЭОП и/или наличии оптической нейропатии. Хирургическое лечение: язва роговицы, несмыкание век более 5мм, отсутствие эффекта от глюкокортикоидной терапии, реабилитационная цель, вывих глаза. Лучевая терапия: противопоказания к глюкокортикоидной терапии. Комбинированная терапия: синром вершины орбиты, липогенная форма ЭОП.
III. Профилактирующие индикаторы качества:
Возможные осложнения:
Повышение уровня глюкозы в крови – 60,0% Развитие или утяжеление сахарного диабета – 1,0%. Повышение артериального давления – 20,0%. Гипокалиемия при мочегонной терапии – 10,0%. Обострение гастрита, ЯБЖ – 1,0% Остеопения, остеопороз – 1,0% Вторичная осложненная катаракта – 0,1% Диплопия – 10,0% Снижение зрения – 0,5% Слепота – 0,1% Ретробульбарная гематома – 1,0% Эрозия роговицы – 0,1% Язва роговицы – 0,1% Стероидный психоз – 0,1% Печеночная кома – 0,1%
Профилактика возможных осложнений:
Контроль уровня сахара крови при проведении глюкокортикоидной терапии, при необходимости консультация эндокринолога для профилактики развития сахарного диабета. Контроль артериального давления для профилактики развития гипертонического криза, артериальной гипотонии. Назначение седативных препаратов для профилактики возбуждения Назначение препаратов, содержащих калий для профилактики гипокалиемии (при использовании диуретиков). Назначение препаратов кальция для профилактики остеопороза и остеопении. Выведение глаза из зоны облучения при проведении лучевой терапии (облучение с бокового поля) для профилактики лучевой катаракты, лучевого кератита. Использование кератопротекторов для профилактики кератита, эрозии и язвы роговицы, синдрома сухого глаза. Наложение давящей повязки при хирургических вмешательствах для профилактики ретробульбарной гематомы и отека ретробульбарных тканей (при декомпрессии орбиты). Применение ингибиторов Н1-гистаминовых рецепторов для профилактики обострения заболеваний ЖКТ. Контроль показателей ферментов печени (биохимия крови), назначение гепатопротекторов.
Исходы:
Стабилизация – 80% Стойкая ремиссия – 80% Выздоровление – 80% Развитие рефрактерных форм ЭОП при неадекватном лечении – 20% Рецидив, обусловленный декомпенсацией функции щитовидной железы – 5 – 10%.
Источник
Содержание
- Синонимы диагноза
- Описание
- Дополнительные факты
- Причины
- Классификация
- Симптомы
- Диагностика
- Лечение
- Прогноз
- Основные медицинские услуги
- Клиники для лечения
Другие названия и синонимы
Аутоиммунная офтальмопатия, Офтальмопатия Грейвса, Тиреоидная офтальмопатия.
Названия
Название: Эндокринная офтальмопатия.
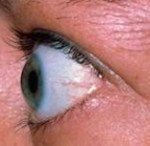
Эндокринная офтальмопатия
Синонимы диагноза
Аутоиммунная офтальмопатия, Офтальмопатия Грейвса, Тиреоидная офтальмопатия.
Описание
Эндокринная офтальмопатия. Органоспецифическое прогрессирующее поражение мягких тканей орбиты и глаза, развивающееся на фоне аутоиммунной патологии щитовидной железы. Течение эндокринной офтальмопатии характеризуется экзофтальмом, диплопией, отечностью и воспалением тканей глаза, ограничением подвижности глазных яблок, изменениями роговицы, ДЗН, внутриглазной гипертензией. Диагностика эндокринной офтальмопатии требует проведения офтальмологического обследования (экзофтальмометрии, биомикроскопии, КТ орбиты); исследования состояния иммунной системы (определение уровня Ig, Ат к ТГ, Ат к ТПО, антиядерных антител и тд ), эндокринологического обследования (Т4 св. , Т3 св. , УЗИ щитовидной железы, пункционной биопсии). Лечение эндокринной офтальмопатии направлено на достижение эутиреоидного состояния; может включать медикаментозную терапию или удаление щитовидной железы.
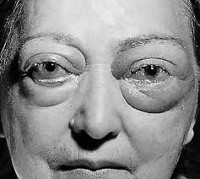
Эндокринная офтальмопатия
Дополнительные факты
Эндокринная офтальмопатия (тиреоидная офтальмопатия, офтальмопатия Грейвса, аутоиммунная офтальмопатия) – аутоиммунный процесс, протекающий со специфическим поражением ретробульбарных тканей и сопровождающийся экзофтальмом и офтальмоплегией различной степени выраженности. Впервые заболевание было подробно описано К. Грейвсом в 1776 г.
Эндокринная офтальмопатия — проблема, представляющая клинический интерес для эндокринологии и офтальмологии. Эндокринной офтальмопатией страдает примерно 2 % всего населения, при этом среди женщин заболевание развивается в 5-8 раз чаще, чем среди мужчин. Возрастная динамика характеризуется двумя пиками манифестации офтальмопатии Грейвса – в 40-45 лет и 60-65 лет. Эндокринная офтальмопатия также может развиваться в детском возрасте, чаще у девочек первого и второго десятилетия жизни.
Причины
Эндокринная офтальмопатия возникает на фоне первичных аутоиммунных процессов в щитовидной железе. Глазная симптоматика может появиться одновременно с клиникой поражения щитовидной железы, предшествовать ей или развиваться в отдаленные сроки (в среднем через 3-8 лет). Эндокринная офтальмопатия может сопутствовать тиреотоксикозу (60-90%), гипотиреозу (0,8-15%), аутоиммунному тиреоидиту (3,3%), эутиреоидному статусу (5,8-25%).
Факторы, инициирующие эндокринную офтальмопатию, до сих пор окончательно не выяснены. В роли пусковых механизмов могут выступать респираторные инфекции, малые дозы радиации, инсоляция, курение, соли тяжелых металлов, стресс, аутоиммунные заболевания (сахарный диабет и пр. ), вызывающие специфический иммунный ответ. Отмечена ассоциация эндокринной офтальмопатии с некоторыми антигенами HLA-системы: HLA-DR3, HLA-DR4, HLA-B8. Мягкие формы эндокринной офтальмопатии чаще встречаются среди лиц молодого возраста, тяжелые формы заболевания характерны для пожилых людей.
Предполагается, что вследствие спонтанной мутации Т-лимфоциты начинают взаимодействовать с рецепторами мембран клеток глазных мышц и вызывают в них специфические изменения. Аутоиммунная реакция Т-лимфоцитов и клеток-мишеней сопровождается высвобождением цитокинов (интерлейкина, фактора некроза опухолей, γ-интерферона, трансформирующего фактора роста b, фактора роста тромбоцитов, инсулиноподобного фактора роста 1), которые индуцируют пролиферацию фибробластов, образование коллагена и выработку гликозаминогликанов. Последние, в свою очередь, способствуют связыванию воды, развитию отека и увеличению объема ретробульбарной клетчатки. Отек и инфильтрация тканей орбиты со временем сменяются фиброзированием, в результате чего экзофтальм становится необратимым.
Классификация
В развитии эндокринной офтальмопатии выделяют фазу воспалительной экссудации, фазу инфильтрации, которая сменяется фазой пролиферации и фиброза. С учетом выраженности глазной симптоматики выделяют три формы эндокринной офтальмопатии: тиреотоксический зкзофтальм, отечный экзофтальм и эндокринную миопатию. Тиреотоксический зкзофтальм характеризуется незначительной истинной или ложной протрузией глазных яблок, ретракцией верхнего века, отставанием века при опускании глаз, тремором закрытых век, блеском глаз, недостаточностью конвергенции.
Об отечном экзофтальме говорят при выстоянии глазных яблок на 25–30 мм, выраженном двустороннем отеке периорбитальных тканей, диплопии, резкой ограниченности подвижности глазных яблок. Дальнейшее прогрессирование эндокринной офтальмопатии сопровождается полной офтальмоплегией, несмыканием глазных щелей, хемозом конъюнктивы, язвами роговицы, застойными явлениями на глазном дне, болями в орбите, венозным стазом. В клиническом течении отечного экзофтальма выделяют фазы компенсации, субкомпенсации и декомпенсации.
При эндокринной миопатии имеет место слабость чаще прямых глазодвигательных мышц, приводящая к диплопии, невозможности отведения глаз кнаружи и кверху, косоглазию, отклонению глазного яблока книзу. Вследствие гипертрофии глазодвигательных мышц прогрессирующе нарастает их коллагеновая дегенерация.
Для обозначения выраженности эндокринной офтальмопатии в России обычно используются классификация В. Г. Баранова, согласно которой выделяют 3 степени эндокринной офтальмопатии. Критериями эндокринной офтальмопатии 1 степени служат: невыраженный экзофтальм (15,9 мм), умеренная отечность век. Ткани конъюнктивы при этом интактны, функция глазодвигательных мышц не нарушена. Эндокринная офтальмопатия 2 степени характеризуется умеренно выраженным экзофтальмом (17,9 мм), значительным отеком век, выраженным отеком конъюнктивы, периодическим двоением. При эндокринной офтальмопатии 3 степени выявляются выраженные признаки экзофтальма (20,8 мм и более), диплопия стойкого характера, невозможность полного смыкания век, изъязвление роговицы, явления атрофии зрительного нерва.
Симптомы
К ранним клиническим проявлениям эндокринной офтальмопатии относятся преходящие ощущения «песка» и давления в глазах, слезотечение либо сухость глаз, светобоязнь, отечность периорбитальной области. В дальнейшем развивается экзофтальм, который вначале носит асимметричный или односторонний характер.
На стадии развернутых клинических проявлений названные симптомы эндокринной офтальмопатии становятся постоянными; к ним добавляется заметное увеличение выстояния глазных яблок, инъекция конъюнктивы и склеры, припухлость век, диплопия, головные боли. Невозможность полного смыкания век приводит к образованию язв роговицы, развитию конъюнктивита и иридоциклита. Воспалительная инфильтрация слезной железы усугубляется синдромом сухого глаза.
При выраженном экзофтальме может возникать компрессия зрительного нерва, приводящая к его последующей атрофии. Экзофтальм при эндокринной офтальмопатии следует дифференцировать с псевдоэкзофтальмом, наблюдаемым при высокой степени близорукости, орбитальном целлюлите (флегмоне глазницы), опухолях (гемангиомах и саркомах орбиты, менингиомах и тд ).
Тремор.
Диагностика
Диагностический алгоритм при эндокринной офтальмопатии предполагает обследование пациента эндокринологом и офтальмологом с выполнением комплекса инструментальных и лабораторных процедур. Эндокринологическое обследование направлено на уточнение функции щитовидной железы и включает исследование тиреоидных гормонов (свободных Т4 и Т3), антител к ткани щитовидной железы (Ат к тиреоглобулину и Ат к тиреопероксидазе), проведение УЗИ щитовидной железы. В случае выявления узлов щитовидной железы диаметром более 1 см, показано выполнение пункционной биопсии.
Офтальмологическое обследование при эндокринной офтальмопатии преследует цель уточнения зрительной функции и визуализации структур орбиты. Функциональный блок включает визометрию, периметрию, исследование конвергенции, электрофизиологические исследования. Биометрические исследования глаза (экзофтальмометрия, измерение угла косоглазия) позволяют определить высоту выстояния и степень отклонения глазных яблок.
Для исключения развития нейропатии зрительного нерва производится осмотр глазного дна (офтальмоскопию); с целью оценки состояния структур глаза – биомикроскопия; для выявления внутриглазной гипертензии выполняется тонометрия. Методы визуализации (УЗИ, МРТ, КТ орбит) позволяют дифференцировать эндокринную офтальмопатию от опухолей ретробульбарной клетчатки.
При эндокринной офтальмопатии чрезвычайно важным представляется обследование иммунной системы больного. Изменения клеточного и гуморального иммунитета при эндокринной офтальмопатии характеризуется снижением числа CD3+ T-лимфоцитов, изменением соотношения CD3+ и лимфоцитов, уменьшением количества CD8+T-cynpeccopoв; возрастанием уровня IgG, антиядерных антител; повышением титра Ат к ТГ, ТПО, АМАb (глазным мышцам), второму коллоидному антигену. По показаниям выполняется биопсия пораженных глазодвигательных мышц.
Лечение
Лечебная тактика определяется стадией эндокринной офтальмопатии, степенью нарушения функции щитовидной железы и обратимостью патологических изменений. Все варианты лечения направлены на достижение эутиреоидного состояния. Патогенетическая иммуносупрессивная терапия эндокринной офтальмопатии включает назначение глюкокортикоидов (преднизолон), оказывающих противоотечное, противовоспалительное и иммуносупрессивное действие. Кортикостероиды применяются внутрь и в виде ретробульбарных инъекций.
При угрозе потери зрения проводится пульс-терапия метилпреднизолоном, рентгенотерапия орбит. Использование глюкокортикоидов противопоказано при язвенной болезни желудка или двенадцатиперстной кишки, панкреатите, тромбофлебитах, артериальной гипертензии, нарушении свертываемости крови, психических и онкологических заболеваниях. Методами, дополняющими иммуносупрессивную терапию, служат плазмаферез, гемосорбция, иммуносорбция, криоаферез. При наличии нарушений функции щитовидной железы проводится ее коррекция тиростатиками (при тиреотоксикозе) или тиреоидными гормонами (при гипотиреозе). При невозможности стабилизации функции щитовидной железы может потребоваться выполнение тиреоидэктомии с последующей ЗГТ.
Симптоматическая терапия при эндокринной офтальмопатии направлена на нормализацию метаболических процессов в тканях и нервно-мышечной передачи. В этих целях назначаются инъекции актовегина, прозерина, инстилляции капель, закладывание мазей и гелей, прием витаминов А и Е. Из методов физиотерапии при эндокринной офтальмопатии используется электрофорез с лидазой или алоэ, магнитотерапия на область орбит.
Возможное хирургическое лечение эндокринной офтальмопатии включает три типа офтальмологических операций: декомпрессия орбиты, операции на глазодвигательных мышцах, операции на веках. Декомпрессия орбиты направлена на увеличение объема глазницы и показана при прогрессирующей нейропатии зрительного нерва, выраженном экзофтальме, изъязвлениях роговицы, подвывихе глазного яблока и тд ситуациях. Декомпрессия орбиты (орбитотомия) достигается путем резекции одной или нескольких ее стенок, удаления ретробульбарной клетчатки.
Оперативные вмешательства на глазодвигательных мышцах показаны при развитии стойкой болезненной диплопии, паралитического косоглазия, если его не удается скорригировать призматическими очками. Операции на веках представляют большую группу разнообразных пластических и функциональных вмешательств, выбор которых диктуется развившимся нарушением (ретракцией, спастическим заворотом, лагофтальмом, пролапсом слезной железы, грыжей с выпадением орбитальной клетчатки и пр. ).
Прогноз
В 1-2 % случаев наблюдается особо тяжелое течение эндокринной офтальмопатии, приводящее к тяжелым зрительным осложнениям или остаточным явлениям. Своевременное медицинское вмешательство позволяет добиться индуцированной ремиссии и избежать тяжелых последствий заболевания. Результатом терапии у 30% больных служит клиническое улучшение, у 60% — стабилизация течения эндокринной офтальмопатии, у 10% — дальнейшее прогрессирование заболевания.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Глаза – это жизненно важный орган, зрение человека напрямую зависит от гормонального фона. Нарушение баланса гормонов ведет к возникновению заболеваний. Эндокринную офтальмопатию вызывает аутоиммунная патология щитовидной железы. Это быстро прогрессирующая болезнь, связанная с воспалением и отеком мягких тканей орбиты и глаз.
Что это за болезнь?
Первый, кто занялся изучением и подробно описал болезнь, был Р. Грейвс в 1835 году, поэтому данному заболеванию дано еще одно называние — офтальмопатия Грейвса.

Ее распространенность составляет 2-3% от численности всего населения, ею чаще страдают женщины, чем мужчины. Возрастная динамика заболевших прослеживается периодами — средним возрастом от 40 до 45 лет и старшим поколением от 60 до 65 лет.
Возможно развитие патологии и в раннем возрасте среди девочек, не достигших 10 лет. Ранее данную болезнь считали основным симптомом токсического щитовидного зоба, сегодня она рассматривается как отдельное самостоятельное заболевание.
Детальное изучение эндокринной офтальмопатии проводилось в 40-х годах XX века. В медицине и сегодня отсутствует цельная концепция относительно природы ее возникновения и развития.
Эндокринная офтальмопатия проявляется внешне специфическим изменением ретробульбарных тканей глазницы.


Типичными признаками заболевания являются:
отек и воспаление окологлазной области, диплопия, экзофтальм различной выраженности, ограничение и невозможность подвижности глазного яблока, внутриглазная гипертензия, изменения роговицы.

Постановка диагноза требует проведения специальной эндокринной и офтальмологической диагностики, а также исследования здоровья иммунной системы. Лечение может быть медикаментозным и оперативным с полным или частичным удалением щитовидной железы.
Код по МКБ-10
Клиническая картина эндокринной офтальмопатии формируется в результате увеличения глазодвигательных мышц и расширения орбитальной клетчатки. Патологический процесс проходит несколько стадий компенсации.
- компенсированный этап характеризуется минимальными, едва заметными признаками проявления;
- на субкомпенсированной стадии возникают первые симптомы зрительных нарушений;
- на декомпенсированном этапе происходит резкое увеличение мягких тканей, значительно повышается офтальмотонус.
На последней фазе возникает угроза частичной или полной потери зрения.
Болезни присвоен код по МБК-10 H05.2 (экзофтальмические состояния).
Степени
В медицине наиболее часто эндокринную офтальмопатию классифицируют согласно Баранову В.Г., выделяя 3 степени заболевания:
- Степень первая характерна маловыраженным пучеглазием — до 16 мм и умеренным отеком, временно пропадающим. При этом функции двигательных мышц глаза и конъюнктивы не нарушены.
- При второй степени пучеглазие умеренно выражено — доходит до 18 мм, состояние сопровождается существенной отечностью одновременно верхнего и нижнего века. Зрение больного заметно ухудшается.
- Третья степень определяется значительно выраженным пучеглазием, достигающим 21 мм, при этом становится невозможным полное смыкание век, значительно ограничена подвижность глазного яблока. Роговица покрывается эрозиями и язвами, отек переходит на глазную конъюнктиву, проявляются первые признаки атрофии глазного нерва.

Двоение и неясность зрения имеют тенденцию к нарастанию от начального этапа заболевания к завершающей степени. При этом утолщаются и атрофируются глазодвигательные мышцы, что ведет к невозможности вращения глаз. Заболевание сопровождается болью, чувством распирания и резью в глазах, слезотечением и светобоязнью. Без необходимого лечения уже спустя несколько месяцев наблюдается тканевый фиброз.
Симптомы
Согласно статистики 90% случаев возникновения эндокринной офтальмопатии связано с ее развитием на почве нарушений гормональной функции щитовидной железы. Только 10% всех заболеваний зафиксированы при функционировании этого органа в норме.
Негативная глазная симптоматика может наблюдаться одновременно с патологией щитовидной железы, либо задолго после или до ее непосредственного лечения. Интересно, что пусковые механизмы болезни не выяснены до сегодняшнего дня, специалисты связывают их с вирусными и бактериальными инфекциями, радиацией и излучением, хроническим курением и стрессом, токсическими отравлениями.
Эндокринная офтальмопатия сопровождается целым комплексом симптомов на глазах, чаще синхронным и двусторонним:
- выпячивание глазного яблока;
- тонус окологлазных мышц;
- дрожание век в закрытом положении;
- ретракция или вытягивание верхнего века;
- расширение сосудов склеры;
- оптическая нейропатия;
- увеличение глазной щели.
Объяснение механизма болезни заключается в том, что нездоровая иммунная система человека воспринимает клетчатку глазницы в качестве носителя рецепторов тиреотропных гормонов (ТТГ), в ответ она начинает процесс синтеза антител.
Проникая в ткани и мышцы, они вызывают инфильтрацию, мощный отек и процессы воспаления. Из-за постоянного давления в костном лоне глазницы специфический симптомокомплекс сохраняется достаточно длительное время.
В случае застоя и рубцевания инфильтрата пучеглазие становится необратимым.
Лечение
Диагностика проводится комплексно сразу двумя врачами-специалистами – эндокринологом и офтальмологом. Эндокринное обследование включает определение гормонального уровня щитовидной железы, ультразвуковое исследование, выявление антител и проведение биопсии.

Офтальмолог проводит визуальный осмотр и периметрию, применяет компьютерную томографию, МРТ и УЗИ, исследует глазное дно и измеряет глазное давление.
Пути лечения офтальмопатии:
- Нормализация гормонов щитовидной железы. Гормональная пульс-терапия при эндокринной офтальмопатии проводится с помощью препаратов глюкокортикоидов и кортикостероидов, направленных для подавления гормонов ТТГ. Заместительное лечение гормонами обязательно в случае ликвидации органа щитовидной железы.
- Симптоматическое лечение. Врач назначает специальные препараты, нормализующие обменные и регенеративные процессы в глазных тканях, лекарства для увлажнения конъюнктивы глаза, антибактериальные и противовоспалительные средства, допустимые физиотерапевтические процедуры.
- Хирургическое вмешательство. Для оперативного лечения применяется 3 вида манипуляций – операция на мышечном аппарате глаз, хирургия век или декомпрессия орбиты. Пластика и функциональные операции проводятся по рекомендации врача.
Лечебные мероприятия зависят от фактической степени нарушения в работе щитовидной железы и направлены на срочную коррекцию состояния больного. Обязательным аспектом успешной терапии считается достижение эутиреоидного баланса, то есть восстановление нормального уровня гормонов ТТГ.
Ранняя диагностика и интенсивная терапия в большинстве случаев позволяют избежать необратимых последствий заболевания. Отзывы вылечившихся указывают на то, что для достижения длительной ремиссии важна своевременность и правильность лечения.
Эндокринная офтальмопатия – крайне тяжелое системное заболевание, заболевшим необходим пожизненный офтальмологический контроль и систематическое наблюдение у эндокринолога.
Видео:

Источник
