Код мкб экстракорпоральное оплодотворение
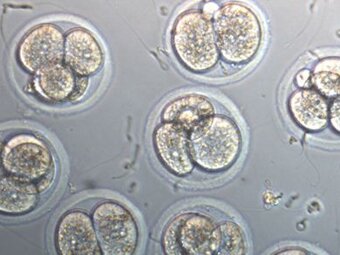
Женская болезнь «бесплодие» — что это?
На сегодняшний день наблюдается стремительное развитие разных отраслей медицины, в том числе эндокринологии, акушерства, гинекологии и ВРТ, поэтому женское бесплодие в России можно без проблем вылечить.
С помощью современных технологий и диагностических мероприятий можно быстро определить причину женского бесплодия, что является решающим вопросом в назначении терапии и ее эффективности.
Женское бесплодие – статистика
По примерным подсчетам количество бесплодных пар составляет 15%. Подобная проблема случается с каждой седьмой парой в возрасте менее 35 лет. Чем старше женщина, тем меньше шансов забеременеть. Таким образом, каждая третья женщина после 35-ти лет не может забеременеть естественным путем.
Если женское и мужское бесплодие будет стремительно расти, то могут образоваться медико-социальные и демографические проблемы.
Каким может быть женское бесплодие – код по МКБ 10
Женское бесплодие может классифицироваться по разным критериям. Сначала стоит определить, что эта патология может быть:
- Первичной формы – беременности не было вообще по определенным причинам;
- Вторичной формы – беременность уже была в прошлом, но зачатие не происходит на данный момент.
Бесплодие может подразделяться по причинным признакам:
- Абсолютное – беременность не может наступить из-за необратимых физиологических особенностей, например, это может быть отсутствие матки и прочие проблемы врожденного характера;
- Женское бесплодие трубного происхождения – 97.1 код по МКБ 10. Этот диагноз ставится, если обнаруживаются проблемы с проходимостью маточных труб. В 40% случаях именно этот фактор становится причиной бесплодия;
- Эндокринное бесплодие возникает, если имеются нарушения овуляции. То есть яйцеклетка в таком случае не созревает. Эта патология также диагностируется в 40% случаях;
- Бесплодие может объясняться маточными проблемами. Другими словами, создаются условия, при которых сперматозоиды не проникают в маточную трубу и не происходит имплантация эмбриона;
- Иммунологическое бесплодие в МКБ 10 может иметь такой код n 97. 9 – женское бесплодие неуточненное. Такой диагноз часто ставится, если выявляется биологическая несовместимость партнеров, а также по причине наличия антиспермальных антител;
- Женское бесплодие неуточненное 97.9 может объясняться психогенным фактором.
Женская болезнь «бесплодие» – основные причины патологии
Только после постановки точного диагноза врач сможет назначить корректное лечение конкретной проблемы. Все диагностические мероприятия направлены на выявления таких причин:
- Воспаление органов малого таза возникают из-за ИППП. Инфекции могут спровоцировать развитие пиосальпинкса, пельвиоперитонита, эндоцервицита, эндометрита, сальпингита и сальпингоофорита. Такие заболевания могут протекать без явных симптомов, поэтому сразу обнаружить и устранить патологическое состояние сложно;
- Недостаточное функционирование органов эндокринной системы. Если нарушается работа яичников, то женщина может столкнуться с такими проблемами, как рост опухоли или возникновение синдрома поликистозных яичников. Нарушение функций щитовидной железы и надпочечников может вызвать развитие гипертиреоза или гипотиреоза;
- Хирургические манипуляции и операции в области живота и на органах малого таза. Негативные последствия могут быть после проведения лапароскопии или многократных абортов, в частности это касается выскабливания и прочих процедур;
- Эрозия и дисплазия шейки матки также являются предрасполагающим фактором. Такое состояние могут спровоцировать внутриматочные спирали, по причине которых часто развиваются воспалительные болезни и спайки в фаллопиевых трубах;
- Патологическое строение матки врожденного или приобретенного характера и некоторые серьезные заболевания могу быть преградой для успешного зачатия. К таким состояниям относят наличие миомы и полипов, изменение состава цервикальной слизи, а также эндометриоз матки и придатков;
- Регулярные стрессы также влияют на процесс зачатия. На фоне постоянных переживаний нарушается менструальный цикл и функциональность маточных труб.
Женское бесплодие МКБ 10 код 97 лечится?
Для успешного лечения бесплодия нужно сначала выявить ее причину. Практически всегда сначала проводится терапия, направленная на снятие воспалительного процесса. Женщине назначаются препараты для подавления роста инфекционных возбудителей, а также средства для повышения защитных сил организма.
При необходимости врач назначает пациентке прием антибиотиков и антисептиков. Положительно результата от лечения можно добиться, если дополнить его физиотерапевтическими процедурами.
В зависимости от выявленной причины, лечение может иметь несколько направлений:
- Восстановление проходимости маточных труб посредством хирургического вмешательства;
- Гормональное лечение или коррекция;
- Стимуляция овуляции с помощью специальных медикаментозных препаратов;
- Лечение, направленное на устранение дисплазии шейки матки, полипоза, эндометриоза и миоматоза;
- Психотерапевтическое лечение.
МКБ 10 – бесплодие женское и ЭКО
ЭКО врачи рекомендуют делать, если нет положительного результата после медикаментозного и хирургического лечения бесплодия.
Суть этого метода лечения заключается в оплодотворении яйцеклетки женщины сперматозоидом ее мужа в лабораторных условиях, то есть в пробирке. После нескольких дней наблюдения осуществляется подсадка сразу нескольких эмбрионов в матку женщины.
Экстракорпоральное оплодотворение является весьма сложным и затратным процессом, поэтому процедуру ЭКО могут позволить себе далеко не все бездетные пары. Если есть показания к проведению этой процедуры, то можно попробовать сделать ее по ОМС. Если первая попытка не будет успешной, то последующие процедуры будут делаться платно.

Автор статьи:
Врач репродуктолог, акушер-гинеколог
Опыт работы 7 лет
Подробнее
Образование
- В 2013 г. окончила Витебский государственный ордена Дружбы народов медицинский университет по специальности «лечебное дело».
- В 2012 г. обучалась в субординатуре на кафедре «акушерства и гинекологии», занималась изучением вопроса: «Иммунологическое механизмы патогенеза эндометриоза, лечение» под руководством профессора Радецкой Л.Е.
- В 2014 г. закончила интернатуру по специальности «акушерство и гинекология» на базе Витебского областного клинического родильного дома.
Достижения
- Является членом Ассоциации Репродукции Человека (РАРЧ).
- Регулярный участник конгрессов по репродуктивной медицине.
Источник

ЭКО
Экстракорпоральное оплодотворение (ЭКО) — вспомогательная репродуктивная технология, используемая в случае бесплодия.
Суть метода ЭКО состоит в следующем: яйцеклетку извлекают из организма женщины и оплодотворяют искусственно в условиях «in vitro» («в пробирке»), полученный эмбрион содержат в условиях инкубатора, где он развивается в течение 2-5 дней, после чего эмбрион переносят в полость матки для дальнейшего развития. Матка является вместилищем для эмбриона.
Впервые успешно эта медицинская технология была применена в Великобритании в 1977 году, в результате чего в 1978 году родилась Луиза Браун (англ. Louise Brown) первый человек, «зачатый в пробирке». Первый ребёнок (девочка), зачатый с помощью ЭКО в Советском Союзе, был рождён в феврале 1986 года. Процедура была выполнена в Москве, в Центре охраны здоровья матери и ребёнка, называемом в наши дни Научный центр акушерства, гинекологии и перинатологии (НЦ АГиП). Чуть позже в Ленинграде в том же 1986 году родился мальчик Кирилл. Данным событиям предшествовали серьёзные исследования, которые начинают целенаправленно проводиться в Советском Союзе с 1965 года. В это время создаётся группа раннего эмбриогенеза, которая в 1973 году переросла в лабораторию экспериментальной эмбриологии (руководитель — проф. Б. Леонов). По данным на 1994 год, в этой лаборатории родилось более 1,5 тыс. детей. В 1990 году на нашей планете насчитывалось свыше 20 тыс. детей, зачатых в пробирке. В 2010 году — около 4 млн. Наибольшей интенсивности применения процедура ЭКО достигает в Израиле, где на 1 миллион жителей приходится 3400 процедур ЭКО в год.
Показания и противопоказания к процедуре ЭКО
Показание: различные формы мужского и женского бесплодия.
Согласно приказу N67 Минздрава РФ показанием к ЭКО является «бесплодие, не поддающееся терапии, или вероятность преодоления которого с помощью ЭКО выше, чем другими методами. При отсутствии противопоказаний ЭКО может проводиться по желанию супружеской пары (женщины, не состоящей в браке) при любой форме бесплодия».
Противопоказания: состояния женщины, при которых беременность и роды угрожают здоровью матери или ребенка, а именно:
- соматические и психические заболевания, являющиеся противопоказаниями для вынашивания беременности и родов;
- врожденные пороки развития или приобретенные деформации полости матки, при которых невозможна имплантация эмбрионов или вынашивание беременности;
- опухоли яичников;
- доброкачественные опухоли матки, требующие оперативного лечения;
- острые воспалительные заболевания любой локализации;
- злокачественные новообразования любой локализации, в том числе в анамнезе.
Противопоказания для проведения ЭКО со стороны мужчины отсутствуют.
Технология проведения ЭКО
Технологию ЭКО осуществляют в специализированных медицинских учреждениях в условиях амбулаторного лечения. Для проведения процедуры ЭКО необходимо получить яйцеклетки, получить сперматозоиды, провести оплодотворение in vitro, вырастить эмбрион, ввести эмбрион в полость матки женщины.
Получение яйцеклеток для ЭКО
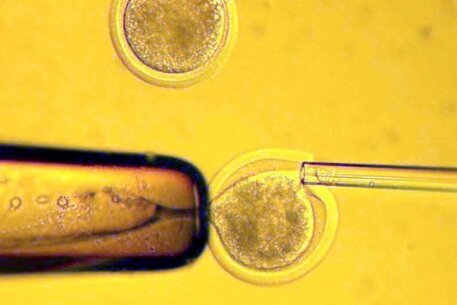
Получение яйцеклетки
Как правило, для ЭКО стараются получить несколько яйцеклеток, так как это повышает эффективность лечения бесплодия этим методом. Поскольку в норме у женщины в течение одного менструального цикла созревает одна яйцеклетка, то для получения нескольких яйцеклеток проводят так называемую процедуру «стимуляции суперовуляции». Для этого пациентке назначают инъекции гормональных препаратов.
Для стимуляции используют инъекции препаратов фолликулостимулирующего гормона (ФСГ), лютеинизирующего гормона (ЛГ), хорионического гонадотропина(ХГ), а также блокаторов гонадотропин-рилизинг гормона (ГнРГ). Сочетание видов и количества вводимых гормональных препаратов называют «схемой стимуляции». Существует несколько схем стимуляции суперовуляции, но окончательное количество, типы и длительность введения препаратов подбирают индивидуально для каждой женщины. В зависимости от схемы стимуляция суперовуляции занимает время от 7 до 50 дней и требует подкожного введения препаратов (ежедневные инъекции, либо введение подкожных капсул).
Созревание яйцеклеток непосредственно не может быть определено неинвазивными методами. Поэтому о созревании яйцеклеток судят косвенно по росту фолликулов яичника. Рост фолликулов наблюдают с помощью аппаратов ультразвукового исследования. При достижении доминантным фолликулом определенного размера (16-20 мм) назначают процедуру извлечения яйцеклеток — пункцию фолликулов яичника. Пункцию фолликулов проводят под общей (чаще) или местной (реже) анестезией, иглу проводят трансвагинально, ход иглы контролируют аппаратом УЗИ. Целью пункции является аспирация (отсасывание) содержимого фолликула (фолликулярной жидкости). Полученную жидкость исследуют с помощью микроскопа для обнаружения яйцеклеток.
Обнаруженные яйцеклетки отмывают от фолликулярной жидкости и переносят в лабораторную посуду с культуральной средой. В качестве лабораторной посуды используют чашки Петри, либо культуральные планшеты. Посуду с яйцеклетками помещают в инкубаторы, где они содержатся до оплодотворения.
Осложнения при стимуляции суперовуляции:
Обычно использование гормональных препаратов и проведение пункции фолликулов не вызывает негативных реакций у пациентки, но иногда могут возникнуть осложнения.
1. Осложнением стимуляции суперовуляции является синдром гиперстимуляции яичников (СГЯ), который может развиться спустя несколько дней после окончания стимуляции. СГЯ возникает при созревании большого количества фолликулов, которые, трансформируясь в желтые тела, секретируют большое количество эстрогенов. При тяжелом течении СГЯ может потребоваться госпитализация больной.
2. Осложнением пункции фолликулов может явиться гематома яичника.
При невозможности получить яйцеклетки у пациентки (отсутствие яичников, менопауза и пр.) возможно использование донорских яйцеклеток (то есть яйцеклеток другой женщины). В качестве донора яйцеклеток может выступать бескорыстный донор (родственница, знакомая) или платный донор. Условия работы с донором яйцеклеток регламентирует приказ N67 Минздрава РФ.
Получение спермы для ЭКО
Сперму пациент получает самостоятельно с помощью мастурбации. Возможно использование прерванного коитуса, либо медицинского презерватива без смазки. В случае невозможности получения спермы путем эякуляции, используют хирургические методы: аспирация содержимого эпидидимиса, биопсия яичка и прочее. Сперму получают в день пункции фолликулов супруги. Если получение спермы в день пункции невозможно, то используют предварительное получение спермы с последующим замораживанием и хранением в жидком азоте (криоконсервация). Перед оплодотворением яйцеклетки сперматозоиды отделяют от семенной жидкости. Для этого проводят многократное центрифугирование спермы в культуральной среде.
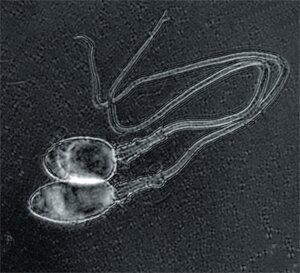
Получение сперматозоидов для ЭКО
При невозможности использования спермы мужа (по медицинским показаниям) или при отсутствии у пациентки полового партнёра, возможно использование спермы донора. Использование спермы донора производится при обязательном письменном согласии супруга и регламентируется приказом N67 Минздрава РФ. Согласно этому приказу сперма донора используется не ранее, чем через 6 месяцев хранения в замороженном состоянии с целью получения в этот период данных об отсутствии инфекционных заболеваний у донора спермы.
Оплодотворение «в пробирке»
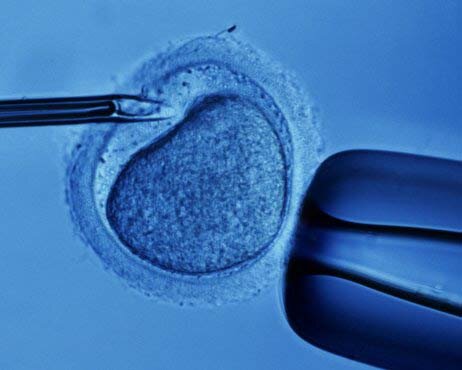
Процесс оплодотворения яйцеклетки in vitro
Непосредственно ЭКО проводится врачами-эмбриологами в условиях эмбриологической лаборатории. Собственно оплодотворение проводят одним из двух способов:
1) инсеминация in vitro (к яйцеклеткам, которые находятся в питательной среде, добавляют суспензию сперматозоидов. Сперматозоиды добавляют из расчета 100—200 тыс. на одну яйцеклетку. В течение 2-3 часов один из сперматозоидов проникает в яйцеклетку и тем самым оплодотворяет ее)
2) интрацитоплазматическая инъекция сперматозоидов (ICSI, ИКСИ) — сперматозоид вводят в яйцеклетку «вручную» с помощью микрохирургических инструментов. ИКСИ используют при очень плохом качестве спермы, когда оплодотворение не может быть получено даже в чашке.
После проникновения сперматозоида яйцеклетка считается эмбрионом. Вероятность успешного оплодотворения 60-70 %. Эмбрионы содержат в искусственных условиях от 2 до 5 дней. Для этого используют так называемые СО2-инкубаторы — шкафы, в которых поддерживается температура 37 °C и содержание СО2 в атмосфере 5-6 %. Эмбрионы (а до этого яйцеклетки) в инкубаторах непосредственно содержат в пластиковых чашках с культуральной средой. В культуральную среду для эмбрионов входят основные физиологические ионы (Na+, K+, Ca2+, Mg2+, Cl— , CO32- и т. д.), энергетические субстраты (глюкоза, пируват, лактат), аминокислоты, часто витамины и белки сыворотки крови. За время инкубации эмбрион человека практически не увеличивается в размере (первые 4 дня его размер 0,1 мм, на 5 день 0,15-0,2 мм), но количество клеток, его составляющих, возрастает многократно (1 день — 1 клетка; 2 день — 4 клетки; 3 день — 8 клеток; 4 день — от 10 до 20 клеток, 5 день — от 40 до 200 клеток).
Перенос эмбриона в матку
Перенос эмбриона в матку осуществляют через 2-5 дней после оплодотворения яйцеклетки. Процедура не требует анестезии (обезболивания) и выполняется на гинекологическом кресле в течение нескольких минут. Эмбрион переносят в матку, проводя через шейку матки специальный эластичный катетер. Согласно приказу N 67 Минздрава РФ в полость матки не рекомендуется переносить более 4 эмбрионов, чтобы избежать многоплодной беременности. Современная практика ЭКО в России такова, что обычно осуществляют перенос 2 эмбрионов.

2-3х дневные эмбрионы
При невозможности вынашивания плода пациентка может прибегнуть к использованию суррогатной матери.
Дополнительные мероприятия при культивировании эмбрионов
В течение культивирования эмбрионов возможно осуществление дополнительных лабораторных мероприятий. Криоконсервация эмбрионов — жизнеспособные эмбрионы замораживают и хранят при температуре жидкого азота. В дальнейшем эмбрионы могут быть разморожены и осуществлен повторный перенос в матку для достижения беременности
Преимплантационная генетическая диагностика (ПГД) — исследование наличия некоторых хромосомных или некоторых генетических патологий у эмбриона до имплантации. Также этим методом возможно определить пол эмбриона.
Ведение беременности и родов после ЭКО
Эффективность экстракорпорального оплодотворения (ЭКО) в целом составляет порядка 30—35 %. Значение может изменяться в зависимости от возраста, причин бесплодия, квалификации врачей и уровня клиники (в связи с тем, что материально-техническое оснащение имеет немаловажное значение). Из 20 наступивших беременностей родами заканчиваются в среднем 18. После введения эмбрионов один раз в 3 дня нужно контролировать уровень гормонов в крови. Через 12 дней выполняется тест на беременность. В случае многоплодной беременности по желанию женщины выполняют редукцию — удаление ненужных эмбрионов.
Роды при беременности после ЭКО ничем не отличаются от обычных. В тех случаях, когда причина бесплодия — болезнь женщины, роды проводятся с учётом конкретной болезни и к способу оплодотворения это уже не имеет никакого отношения.
По мнению врачей, зачатые в пробирке дети ничем не отличаются от остальных.
Поделись статьей!
Еще статьи на эту тему
Теги: беременность, бесплодие, гормон, зачатие, матка, овуляция, оплодотворение, плод, после эко, роды, сперматозоид, эко, яйцеклетка
Рубрика: Акушерство и Гинекология
Источник
Связанные заболевания и их лечение
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Симптомы
- Причины
- Патогенез
- Подготовка
- Классификация
- Диагностика
- Прогноз
- Профилактика
- Список литературы
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Осложнения ЭКО.

Осложнения ЭКО
Описание
Это патологические состояния, непосредственно вызванные реализацией программы экстракорпорального оплодотворения. Формы осложнений зависят от этиологического фактора и включают синдром гиперстимуляции яичников, кровотечение, инфекцию, внематочную беременность, тромбоз, плацентарную недостаточность, преждевременное прерывание беременности, преждевременные роды. Диагнозы включают анамнез, общие и гинекологические обследования, УЗИ, кульдоцентез, анализы крови. Лечение чаще всего консервативное; хирургическое вмешательство необходимо в случае неотложных гинекологических состояний.
Дополнительные факты
Вспомогательные репродуктивные технологии предполагают агрессивную гормональную терапию, инвазивное вмешательство и, следовательно, связаны с рядом нежелательных побочных эффектов. Осложнения могут возникать на разных этапах экстракорпорального оплодотворения — с пункцией фолликула (у 0,5% женщин), после взятия яйцеклетки (у одной трети пациентов), после трансплантации эмбриона в полость матки (эктопия яйцеклетки развивается через 2-10 % пациентов). После ЭКО, в 30–40 раз чаще, чем в популяции, регистрируется многоплодная беременность, что сопровождается значительным увеличением вероятности осложнений беременности и родов, что дает основание отнести многоплодную беременность к патологическим состояниям.
Осложнения ЭКО
Симптомы
Одышка. Тромбоцитоз.
Причины
Осложнения in vitro связаны с ятрогенными эффектами — прием высоких доз гонадотропных гормонов, травмы, инфицирование кровеносных сосудов и тканей при трансвагинальной пункции яичников, одновременная трансплантация нескольких эмбрионов с целью повышения вероятности успешной операции. Существует также ряд факторов риска побочных эффектов (в первую очередь, это патологии, вызвавшие бесплодие):
• Гинекологический и соматический статус. Синдром поликистозных яичников, склонность к аллергическим реакциям, тромбофилия увеличивают вероятность развития системной патологии. Грубые рубцы, спайки в области таза, воспалительные заболевания половых органов являются факторами риска травматических повреждений, инфекций во время сбора яиц и нарушения имплантации.
• Физиологические характеристики. Синдром гиперстимуляции яичников (OHSS) чаще наблюдается у молодых женщин (до 30 лет) при наличии восьми или более антральных фолликулов на второй день после менструации (астеническое строение). Однако тромботические осложнения ЭКО (как на фоне OHSS, так и изолированного) чаще встречаются у пациентов старше 35 лет.
• Использованные лекарства. Стимуляция яичников или поддержка лютеиновой фазы хорионическим гонадотропином человека (ХГЧ) часто приводит к системным осложнениям. Считается, что именно этот экзогенный гормон запускает патологический процесс.
Патогенез
Механизм осложнений ЭКО, связанных со стимуляцией гиперовуляции, до конца не изучен. Ранее считалось, что OHSS был вызван аномально высокой концентрацией эстрогена в фолликулярной фазе, но теперь эта гипотеза опровергнута. Считается, что гиперстимулированные яичники вызывают фактор, который вызывает повышенную проницаемость сосудов и потоотделение в брюшной и плевральной полостях, а неизвестный фактор тесно связан с иммунной системой, такой как фолликулярная жидкость, плазма крови и В перитонеальном выпоте пациентов содержится большое количество цитокинов.
Под влиянием активации системы «ренин-ангиотензин» с участием цитокинов проницаемость сосудов яичника увеличивается, что приводит к экстравазации. В связи с усилением фильтрации жидкой части крови развиваются гиповолемия и связанные с ней нарушения: нарушение водно-электролитного обмена, артериальная гипотензия, гемоконцентрация, гиперкоагуляция, олигурия. Яичники увеличиваются за счет образования множественных кист, отеков, что влечет за собой их гипермобильность. Если произошла имплантация эмбриона, все расстройства усугубляются вследствие выработки эндогенного ХГЧ яичником.
Контролируемая стимуляция яичников приводит к дефициту лютеиновой фазы, формирующейся на основе обратной связи, гиперэстрогенизму, дефициту прогестерона и, как следствие, к неадекватной структурно-рецепторной гравидарной трансформации эндометрия. В результате происходит нарушение имплантации, а по мере развития беременности ухудшается инвазия трофобласта, фетоплацентарная недостаточность.
Подготовка
Последствия могут быть результатом длительной интенсивной гормональной терапии или травматического воздействия во время пункции яичников:
• Осложнения гормональной терапии. Наиболее распространенным побочным эффектом является OHSS, который проявляется в увеличении яичников, асците, гидротораксе и полиорганной недостаточности. Легкое течение патологии встречается у 20-30% пациентов, умеренное и тяжелое — у 2-3%. Тромботические осложнения (обычно тромбоз вен верхних конечностей, головы, шеи) наблюдаются с частотой 0,1% (в сочетании с OHSS — 0,4%). Повышенная подвижность яичников может привести к перекруту, апоплексии.
• Осложнения фолликулярной аспирации. Чрезвычайно редкие проблемы, связанные с травмой во время прокола. Они включают внешнее или внутреннее кровотечение (0,2-0,5%), инфекцию или обострение инфекции (0,02%).
Классификация
Классификация.
Лечение бесплодия ЭКО состоит из ряда компонентов, которые могут иметь нежелательные эффекты. Патология может появиться сразу после процедуры или затянуться. Поэтому беременность, возникающая после применения техники искусственного оплодотворения, относится к группе высокого риска. Таким образом, побочные эффекты можно разделить на осложнения, связанные с:
Диагностика
Диагностическое исследование проводится под руководством гинеколога-репродуктолога, акушера-гинеколога. Исследование начинается с клинического обследования, во время которого можно заподозрить OHSS, разрыв, перекрут яичника, внематочную беременность по данным экстракорпорального оплодотворения, анализ жалоб пациента, результаты пальпации, перкуссию. Для уточнения диагноза назначается серия инструментальных лабораторных исследований: УЗИ органов малого таза позволяет выявить внематочную беременность, что предполагает наличие OHSS для увеличенных яичников. С помощью ультразвука ОБП и плевральной полости свободная жидкость может быть обнаружена при умеренных и тяжелых формах осложнений стимуляции яичников.
• Лабораторный тест. Клинический анализ крови (высокий гематокрит, гемоглобин, тромбоцитоз), биохимическое исследование (электролитный дисбаланс, гипопротеинемия), показатели коагулограммы косвенно подтверждают OHSS. Увеличение субъединицы бета-ХГЧ в крови и моче указывает на внематочную беременность.
• Прокол пространства Дугласа. Culodocentesis используется для диагностики внутренних кровотечений (раны сосудов с аспирацией фолликулов, апоплексия, перекручивание яичников). Цитологический анализ пункции устраняет аденокарциному яичника.
При необходимости рекомендуется эхокардиография, МРТ таза. Дифференциальная диагностика осложнений ЭКО проводится при самопроизвольном аборте, кистозной кисте, остром аднексите. Тяжелая OHSS отличается патологиями почек, легких, желудка, сосудов и другими заболеваниями, которые клинически сходны с синдромом системного воспалительного ответа — сепсисом, острым аппендицитом, острым панкреатитом. Может потребоваться консультация врача-онкогинеколога, абдоминального хирурга, а также кардиолога, нефролога.
Прогноз
Прогноз для осложнений ЭКО для женщины, как правило, благоприятный, с серьезными последствиями менее 0,1%; фатальный исход (обычно связанный с OHSS) происходит в одном случае из нескольких десятков тысяч. Профилактические меры начинаются на этапе подготовки к беременности: не менее чем за 2-3 месяца до внедрения программы ЭКО проводится тщательное обследование пары, затем лечение инфекционных заболеваний, коррекция гормональных нарушений и нарушений свертываемости крови. ,.
Профилактика
Чтобы предотвратить скручивание и разрыв яичника, физическая активность должна быть ограничена в первой половине беременности. При угрозе OHSS перенос эмбрионов откладывается до следующего цикла. Во избежание многоплодной беременности, согласно современным российским репродуктивным стандартам, один или два, в исключительных случаях, три матки переносятся в матку. Вторичная профилактика заключается в тщательном наблюдении акушера-гинеколога во время беременности.
Список литературы
1. Течение и исход беременности после лечения бесплодия методами вспомогательной репродукции (МВР)/ В. М. Здановский, И. И. Витязева // Проблемы репродукции. – 2000 – №3.
2. Синдром гиперстимуляции яичников в программах экстракорпорального оплодотворения / Е. Н. Маясина, Т. А. Обоскалова// Уральский медицинский журнал. – 2010 – №3(68).
3. Синдром гиперстимуляции яичников в программах экстракорпорального оплодотворения / Е. Н. Маясина, Т. А. Обоскалова // Уральский медицинский журнал. – 2010 – №3(68).
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
