Код мкб экстирпация матки
Связанные заболевания и их лечение
Описания заболеваний
Стандарты мед. помощи
Содержание
- Описание
- Классификация
- Причины
- Симптомы
- Диагностика
- Лечение
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
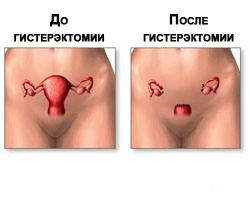
Постгистерэктомический синдром.

Постгистерэктомический синдром
Описание
Постгистерэктомический синдром – совокупность психоневрологических и метаболических нарушений, возникающих после удаления матки (гистерэктомии) при сохранении одного или обоих яичников. Клинически постгистерэктомический синдром проявляется нейровегетативными и психо-эмоциональными нарушениями: тахикардией, потливостью, приливами, гипертензией, депрессией, слабостью, лабильностью, тревожностью.
Проблема постгистерэктомического синдрома актуальна в связи с широким применением в гинекологии тотальной и субтотальной гистерэктомии при различных заболеваниях матки. В отсутствии адекватного лечения после тотальной экстирпации или надвлагалищной ампутации матки может развиться стойкая форма постгистерэктомического синдрома с наступлением физиологической менопаузы на 4–5 лет раньше предполагаемого срока.
Развитие постгистерэктомического синдрома связано с резким снижением циклической функции сохраненных яичников, развитием гипоэстрогении и ее негативным влиянием на ЦНС. Частота развития постгистерэктомического синдрома среди прооперированных пациенток зависит от возраста, объема гистерэктомии, характера кровоснабжения яичников и сопутствующей патологии. Развитие постгистерэктомического синдрома у женщин социально активного возраста негативно влияет на состояние здоровья, трудоспособность и качество жизни.
Классификация
По срокам развития постгистерэктомический синдром может быть ранним, развивающимся в первые дни постоперационного периода, и поздним, возникающим в течение года после гистерэктомии.
По продолжительности выделяют стойкую и транзиторную формы постгистерэктомического синдрома. При транзиторной форме, которая встречается в репродуктивном возрасте, в период от 1 месяца до 1 года после гистерэктомии функция яичников восстанавливается. Симптомы стойкой формы могут проявляться спустя год и более после операции, свидетельствуя об угасании функции яичников и риске ранней менопаузы.
Постгистерэктомический синдром может иметь легкую, среднюю или тяжелую степень выраженности клинических проявлений.
Причины
Патогенетическим фактором, приводящим к формированию постгистерэктомического синдрома, является гипоэстрогения. Нарушение иннервации яичников, изъятие из их кровотока ветвей маточных артерий после гистерэктомии вызывает ослабление кровоснабжения придатков матки, развитие в них острой ишемии, венозного и лимфатического застоя, структурных и функциональных изменений. Снижается овуляторная и гормонопродуцирующая функция яичников с преобладанием ановуляторных циклов и понижением уровня эстрадиола; после удаления миометрия и эндометрия происходит нарушение обратных рецепторных связей.
Постгистерэктомический синдром чаще встречается после экстирпации, по сравнению с надвлагалищной ампутацией матки, а также при удалении одного яичника, чем при сохранении обоих.
Тяжелый постгистерэктомический синдром более вероятен при выполнении операции в лютеиновую фазу цикла, у пациенток с тиреотоксикозом и сахарным диабетом.
Симптомы
Основу клиники постгистерэктомического синдрома составляют нейровегетативные и психо-эмоциональные расстройства.
Психо-эмоциональные нарушения могут протекать в виде астенического синдрома и депрессии, при которых пациентки испытывают слабость, вялость, быструю утомляемость, ухудшение внимания и памяти, склонность к слезам и чувство тревожности, ощущение собственной неполноценности и страх одиночества.
Нейровегетативные изменения при постгистерэктомическом синдроме включают учащенное сердцебиение (тахикардию) в состоянии покоя, повышенную чувствительность к низкой и высокой температуре, вестибулопатию, онемение кожи и ощущение мурашек, приливы и повышенную потливость, отечность, артериальную гипертензию, бессонницу. Повышается частота развития сердечно-сосудистой патологии, ожирения, остеопороза.
В случае стойкого постгистерэктомического синдрома могут появляться урогенитальные расстройства — стрессовое недержание мочи, кольпит, сухость влагалища, боли при половом акте.
Вялость. Потливость. Эмоциональная лабильность.
Диагностика
Диагностика постгистерэктомического синдрома включает оценку психоэмоциональных и нейровегетативных расстройств, структурных и функциональных изменений яичников и их кровотока, нарушений гипоталамо-гипофизарной системы в периоде реабилитации после гистерэктомии.
Для определения степени тяжести клинических проявлений постгистерэктомического синдрома используют менопаузальный индекс Куппермана.
Для оценки функциональной активности яичников, гипоталамо-гипофизарной регуляции и прогноза постгистерэктомического синдрома проводят исследование уровней эстрадиола, ФСГ и ЛГ в динамике.
УЗИ придатков матки с допплерографией сосудов выявляет структурные изменения яичников и интраовариального кровотока после гистерэктомии. Отмечается кистозная трансформация сохраненных яичников (персистирующие кисты), в интраовариальном кровоснабжении — замедление скорости кровотока, усиление венозного застоя. Стойкий постгистерэктомический синдром сопровождается уменьшением объема яичников, обеднением их фолликулярного аппарата, повышением эхогенности стромы, снижением перфузии и сосудистой перестройкой интраовариального кровотока, приближающимися к постменопаузальным показателям. При транзиторном постгистерэктомическом синдроме со временем наблюдается постепенное восстановление объема и структуры яичников.
Обследование и ведение пациенток с постгистерэктомическим синдромом требует согласованности действий гинеколога-эндокринолога, маммолога, кардиолога и невролога.
Лечение
Характер терапии постгистерэктомического синдрома зависит от его тяжести и длительности течения.
В реабилитационном периоде легкого и средне-тяжелого постгистерэктомического синдрома при выраженной психо-эмоциональной симптоматике назначают седативные препараты, транквилизаторы и антидепрессанты, гомеопатические средства, рефлексотерапию. Для нормализации микроциркуляции в органах малого таза и воротниковой зоне применяется физиотерапия: электрофорез, гальванизация шейно-лицевой области, транскраниальная электростимуляция по седативной методике.
При тяжелом или стойком постгистерэктомическом синдроме к лечению добавляют заместительную гормональную терапию (ЗГТ), которая быстро снимает психо-эмоциональные и вегетососудистые расстройства, нормализует гипоталамо-гипофизарную регуляцию яичников, предупреждает развитие метаболических нарушений.
При раннем постгистерэктомическом синдроме показано парентеральное введение комбинированных эстроген–андрогенных препаратов, возможно использование эстрогенсодержащих пластырей. В позднем послеоперационном периоде проводят лечение различными комбинированными препаратами или монотерапию эстрогенами.
При длительной ЗГТ необходим контроль свертывающей системы крови путем исследования коагулограммы, а также профилактика тромбообразования с назначением дезагрегантов и венопротекторов. Оценка состояния молочных желез до начала и в процессе проведения ЗГТ выполняется с помощью пальпаторного осмотра, УЗИ молочных желез и маммографии.
Длительность ЗГТ при транзиторном постгистерэктомическом синдроме составляет от 3 до 6 месяцев; после ее отмены у пациенток репродуктивного возраста восстанавливается функциональная активность яичников. При стойком постгистерэктомическом синдроме проведение ЗГТ желательно продолжать до предполагаемого наступления естественной менопаузы (1 – 5 лет).
Профилактика
Предупреждению развития постгистерэктомического синдрома, прежде всего, способствует рациональное определение показаний к выполнению тотальной экстирпации матки. По возможности объем вмешательства желательно ограничивать надвлагалищной ампутацией матки. Операцию целесообразно выполнять во время фолликулярной фазы цикла.
После удаления матки необходимо раннее начало реабилитационной терапии для предупреждения развития тяжелых форм постгистерэктомического синдрома.
Основные медуслуги по стандартам лечения | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Представленная в разделе информация о лекарственных препаратах, методах диагностики и лечения предназначена для медицинских работников и не является инструкцией по применению. Экстирпация (от лат. exstirpatio — удаление с корнем) — хирургическая операция полного удаления какого-либо органа или анатомической части тела. Чаще всего проводится при поражении органа злокачественной опухолью. Пример экстрипации слизисто-подслизистого слоя пищевода с замещением участком ободочной кишки Для больных с запущенной формой ахалазии кардии, с S-образным изгибом пищевода, выраженным расширением органа (мегаэзофагус), практически полным отсутствием его моторно-эвакуаторной деятельности проводится экстирпация слизисто-подслизистого слоя пищевода с замещением последнего левой половиной ободочной кишки, проведённой через сохранённый мышечный футляр (Дурлештер В. М., Рябчун В. В., Гончар О. Я.):
Рис. 9. Этап экстирпации слизисто-подслизистого слоя пищевода: №№ 1, 2, 3, 4 — 8-образные швы (искусственные пищеводно-диафрагмальные связки); А — абдоминальный участок пищевода после резекции прекардиального сегмента; Б — зона кардии желудка с выделенным слизисто-подслизитым слоем; В — слизисто-подслизистый слой пищевода фиксируется к зонду-экстирпатору; 1 — лоскут малого сальника, 7, 8 — передний и задний вагусы, 9 — зонд-экстирпатор. Рис. 10. Этап экстирпации слизисто-подслизитстого слоя пищевода: №№ 1, 2, 3, 4 — искусственные пищеводно-диафрагмальные связки; А. А — удаление слизисто-подслизистого слоя; Б — выделенный и пересечённый слизисто-подслизистый слой на шее; В — сохранённый мышечный слой пищевода; 7, 8 — передний и задний вагусы; Б. Этап проведения трансплантата в сохранённом мышечном футляре пищевода: А — трансплантат (левая половина ободочной кишки расположена антиперистальтически); Б — средняя ободочная артерия; В — мышечный футляр пищевода; Г — проксимальная культя пищевода; 1— малый сальник. Экстрипация в «Номенклатуре медицинских услуг» «Номенклатурой медицинских услуг» согласно Приказу МЗиСР РФ № 1664н от 27.12.2011 г. предусмотрены, в частности, следующие виды экстирпаций:
Примечание. Для органов не относящихся к желудочно-кишечному тракту, опущены коды и наименования подгрупп. Профессиональные медицинские публикации, затрагивающие вопросы экстирпации органов системы пищеварения
На сайте www.gastroscan.ru в каталоге литературы имеется раздел «Хирургия», содержащий большое количество профессиональных медицинских работ по этой тематике. Назад в раздел | ||||||||||||||||||||||||||||||||||||||
Источник
Тактика лечения
Дифференциальная диагностика со злокачественными новообразованиями матки, при подозрении и/или подтверждении малигнизации госпитализация в онкологический стационар.
Цели лечения: удаление новообразования.
Немедикаментозное лечение: нет.
Основным методом лечения больных раком тела матки является хирургический, который в зависимости от прогноза болезни дополняется лучевой, гормональной или химиотерапией.
Хирургическое стадирование включает взятие смывов для цитологического исследования из полости малого таза и брюшной полости (при наличии асцитической жидкости изучается вся жидкость), исследование увеличенных забрюшинных лимфоузлов, тотальную абдоминальную экстирпацию матки с придатками, изучение разреза удаленной матки для определения глубины инвазии опухоли и разреза яичников для исключения их метастатического поражения.
Варианты хирургических вмешательств при раке тела матки:
1. Экстрафасциальная экстирпация матки с придатками и верхней третью влагалища.
2. Модифицированная расширенная экстирпация матки с придатками (лимфаденэктомия подвздошных, поясничных лимфатических узлов).
3. Модифицированная расширенная экстирпация матки с придатками и удаление большого сальника.
Радикальной для большинства больных раком тела матки I стадии считается тотальная абдоминальная экстирпация матки с придатками (тип I).
При серозной, светлоклеточной, низкодифференцированной и недифференцированной аденокарциноме тела матки I стадии, а также при IC стадии независимо от гистологической структуры опухоли и в случае перехода опухоли на нижний сегмент матки или шейку матки, а также наличия подозрения на опухолевое поражение лимфатических узлов, экстирпация матки с придатками дополняется тазовой лимфаденэктомией и биопсией парааортальных лимфоузлов: удаляются общие (на 2-3 см выше развилки общей подвздошной артерии), наружные, внутренние подвздошные и обтураторные лимфатические узлы (модифицированная радикальная гистерэктомия с тазовой лимфаденэктомией, тип II).
У больных раком тела матки II стадии производится пальпация парааортальных лимфатических узлов и при их увеличении выполняется пункция, удаляются тазовые лимфатические узлы, а затем матка с парацервикальными тканями и верхней третью влагалища; в этом случае удаляются, кроме указанных выше и параметриальные лимфоузлы (расширенная радикальная гистерэктомия с тазовой лимфодиссекцией, тип III).
Хирургическое лечение рака тела матки IIIа стадии, а также серозной или светлоклеточной карциномы независимо от стадии болезни следует дополнять резекцией большого сальника.
Паллиативные операции при раке тела матки, цель которых — удалить очаг инфекции и остановить или предотвратить возникающее кровотечение из полости матки. К ним относятся: надвлагалищная ампутация матки с придатками, перевязка внутренних подвздошных артерий, эндоваскулярная эмболизация внутренних подвздошных сосудов.
В самостоятельном виде хирургический метод лечения используется только при раке тела матки Iа стадии. У больных раком тела матки Iв, с, II и III стадий применяется комбинированный метод. Показаниями к его проведению являются: инвазия в миометрий на ½ и более, серозный, светлоклеточный, умеренно дифференцированный, низкодифференцированный и недифференцированный рак, переход опухоли на нижний сегмент матки и шейку матки, поражение тазовых лимфоузлов.
Для создания абластичности хирургического вмешательства и профилактики местных рецидивов у больных раком тела матки Iв, с, II и III стадий с умеренно- и низкодифференцированными формами аденокарциномы показано проведение 2-3 предоперационных курсов химиотерапии. Операция выполняется через 3 недели после выполнения последнего курса.
В послеоперационном периоде для предотвращения возникновения метастазов и рецидивов в тазу и культе влагалища, используется дистанционное облучение органов малого таза в дозах 40–50 Гр.
В случае опухолевого поражения тазовых лимфоузлов следует облучить зону парааортальных лимфоузлов (до уровня XII грудного позвонка) в дозе 40-50 Гр. В случае удовлетворительного общего состояния больной предпочтительно одновременное облучение области малого таза и парааортальной зоны.
При наличии положительных рецепторов половых гормонов проводятся адъювантные курсы гормонотерапии прогестагенными препаратами. В случае гиперэкспрессии рецептора HER-2/neu, проводятся адъювантные курсы полихимиотерапии при всех стадиях опухолевого процесса.
При лечении рака тела матки III–IV стадий используются индивидуальные схемы, включающие хирургическое, лучевое, гормональное и химиотерапевтическое воздействия. Лечение рака тела матки IV стадии носит паллиативный характер.
Сочетанная лучевая терапия применяется как самостоятельный метод при наличии противопоказаний к операции (невозможность технически удалить матку, соматическая неоперабельность).
При раке тела матки Iа стадии допустимо проведение только внутриполостной гамма-терапии в СОД 60 Гр.
При прогрессировании опухолевого процесса (метастазы, рецидивы) четких стандартных схем терапии нет. С паллиативной целью проводятся индивидуальные схемы лечения.
Чаще используются облучение, гормоно- и химиотерапия. Два последних метода лечения эффективны при метастазах в печени и легких. Изолированные метастазы в тазу, одиночные в легких и печени могут быть удалены. При одиночном метастазе в легкое проводится прецизионная резекция. При одиночном метастазе в костях показана лучевая терапия до СОД эквивалентной 60 Гр. При множественных метастазах в случаях нечувствительности к консервативному специальному лечению, больные как правило получают симптоматическое лечение.
1. Предоперационная внутриполостная гамма-терапия проводится метрастатом, метракольпостатом (с учетом локализации опухоли) в дозе 13,5 Гр на опухоль или на т. А за 24-48 часов до операции.
2. Послеоперационная дистанционная лучевая терапия на область малого таза осуществляется подвижным или статическим способом через 2 недели после операции в дозе 40-50 Гр по 2 Гр ежедневно. Размеры полей при 2-польной методике 14´15–16´18 см, 4-польной 5´14–6´18 см. Верхняя граница поля соответствует нижнему краю LIV, нижняя — середине лонного сочленения или 4 см книзу от нижнего края опухоли, латеральные — середине головок бедренных костей. В случае применения 4-польной методики, поля располагают под наклоном к срединной линии тела, причем внутренние границы локализуются на 2,5-3 см латерально от срединной линии тела на уровне цервикального канала и на 1 см — на уровне IV поясничного позвонка.
3. Предоперационная дистанционная лучевая терапия проводится по 2 Гр ежедневно на малый таз, 10 Гр в неделю до СОД 30–50 Гр.
4. Адъювантная дистанционная лучевая терапия парааортальной зоны проводится по 2 Гр в сутки, 10 Гр в неделю до СОД 40-50 Гр (от верхних границ подвздошного поля до уровня XII грудного позвонка).
5. Адъювантное эндовагинальное облучение осуществляется на глубину 0,5 см по 3 Гр 3 раза в неделю (или 5 Гр 2 раза в неделю, 7 Гр 1 раз в 5 дней, 10 Гр 1 раз в неделю) до СОД 60-70 Гр с учетом дозы излучения подводимой другими способами.
6. Сочетанная лучевая терапия по радикальной программе используется как самостоятельный метод при наличии противопоказаний к операции (невозможность технически удалить матку, соматическая неоперабельность).
Лечение начинается с 2-х открытых противолежащих полей, РОД составляет 3 Гр через день или по 2 Гр ежеденевно, недельная — 10 Гр, суммарная — 18-30 Гр с учетом степени распространенности рака тела матки. Далее присоединяется внутриполостная гамма-терапия по принципу чередования с дистанционным компонентом. Внутриполостная гамма-терапия проводится на аппаратах типа «АГАТ-ВУ», «Селектрон», «микроСелектрон» по 5 Гр 2 раза в неделю (6–10 сеансов), по 7 Гр 1 раз в неделю (5–7 сеансов), по 10 Гр 1 раз в неделю (5-6 сеансов). В дни свободные от сеансов внутриполостной гамма-терапии, продолжают дистанционное облучение параметриальных отделов тазовой клетчатки. Суммарные дозы от дистанционной лучевой терапии составляют 40-50 Гр., от внутриполостной – 30-50 Гр.
Дистанционное облучение осуществляется статическим или ротационным способом. Его предпочтительно проводить на линейных ускорителях электронов тормозным излучением с энергией 18-20 МэВ или на гамма-терапевтических аппаратах с зарядом 60 Со (1,25 МэВ). Для равномерного облучения всей анатомической зоны роста опухоли (первичный очаг, области опухолевых инфильтратов в тканях параметриев и зона регионарного метастазирования) используются два противолежащих поля (надлобковое и крестцовое) размерами от 14´15 до 16´18 см. При этом нижние границы полей находятся на середине лонного сочленения или на 4 см ниже нижнего края опухоли во влагалище. Верхние границы локализуются на уровне нижнего края IV поясничного позвонка, латеральные — на уровне середины головок бедренных костей.
При облучении зоны регионарного метастазирования и параметриальных отделов тазовой клетчатки зона локализации матки, мочевого пузыря и прямой кишки экранируется блоком 4х8 см либо применяются четыре противолежащих поля размерами 5х14–6х18 см. Последние располагают наклонно к срединной линии тела, причем их внутренние границы локализуют на 2,5–3 см латерально от срединной линии тела на уровне шеечного канала и на 1 см — на уровне IV поясничного позвонка.
Разовая доза за фракцию составляет 2 Гр. При проведении дистанционного облучения всей анатомической зоны роста опухоли сеансы проводят ежедневно 5 раз в неделю до СОД 10-50 Гр в точках А и точках В в зависимости от плана лечения.
Дистанционную лучевую терапию на параметриальные отделы тазовой клетчатки проводят 3-5 раз в неделю до СОД 50-60 Гр в точках В и 25-50 Гр в точках А в зависимости от конкретной клинической ситуации с учетом применяемого метода лечения.
Внутриполостную гамма-терапию осуществляют методом автоматизированного последовательного введения эндостатов и источников излучения высокой (60Со, 192Ir) и низкой (137Cs) мощности дозы на шланговых гамма-терапевтических аппаратах. Используют преимущественно метрастат, а также метракольпостат (с учетом локализации опухоли).
Химиотерапия в виде моно- или полихимиотерапии назначается при III-IV стадиях рака тела матки, больным с метастазами, возникшими после специального лечения и/или при гиперэкспрессии HER-2/neu.
Проводится в течение 2-6 циклов и включает доксорубицин 50 мг/м2 + цисплатин 50 мг/м2 + циклофосфан 500 мг/м2 внутривенно в 1-й день с интервалами в 3 недели. Можно также применять схемы PEF и PFLe.
— цисплатин 60 мг/м2 внутривенно в 1-й день;
— этопозид 120 мг/м2 внутривенно в 1, 2, 3-й дни;
— фторурацил 1 г/м2 (суточная доза) внутривенно в 1, 2, 3-й дни.
Циклы лечения повторяют через 4 недели.
— цисплатин 25 мг/м2 внутривенно в 1-й день недели, еженедельно, в течение 8–12 недель;
— фторурацил 2200 мг/м2 внутривенно в 1-й день недели, еженедельно, в течение 8–12 недель;
— лейковорин 120 мг/м2 внутривенно одновременно с фторурацилом.
Для монохимиотерапии используются следующие препараты:
— доксорубицин 60 мг/м2 внутривенно однократно, каждые 3 недели;
— эпирубицин 75-100 мг/м2 внутривенно каждые 3 недели;
— цисплатин 100 мг/м2 внутривенно капельно 1 раз, каждые 3 недели.
При неблагоприятном прогнозе — низкодифференцированном раке, большом объеме опухоли (рак тела матки IIа, IIв – III стадий с размером опухоли>= 5 см), наличии метастазов в регионарных лимфатических узлах — показаны курсы неоадъювантной полихимиотерапии (ПХТ) по схеме: цисплатин 50 мг/м2 + 5 – фторурацил 750 мг/м2 + циклофосфан 500 мг/м2.
Гормонотерапия проводится при положительных РП+, РЭ+ в ткани опухоли. Используются препараты прогестеронового ряда по индивидуальным схемам (мегейс, 17-ОПК, депостат, Депо-Провера) в течение 6-8 месяцев.
— экстирпация матки (тип I) без придатков у менструирующих женщин, с придатками у женщин в постменопаузе
Стадия Iа:
— экстирпация матки с придатками (тип I)*;
— при I стадии (при соматической неоперабельности) сочетанная лучевая терапия до СОД 60 Гр (Индивидуально).
Стадия Iв–Iс:
— экстирпация матки с придатками (тип I)* + дистанционная лучевая терапия **( СОД 40 Гр.).
Стадия II:
— дистанционная лучевая терапия или химиолучевая терапия (по показаниям);
— сочетанная лучевая терапия*** по радикальной программе в суммарной очаговой дозе на т.А 60-80Гр., на т.В 50-60 Гр.
Стадия IIIа:
— экстирпация матки с придатками, резекция большого сальника (при невозможности осуществления радикальной операции)+ дистанционная лучевая терапия (сод 40 Гр.) + полихимиотерапия;
— экстирпация матки с придатками и верхней третью влагалища (при невозможности осуществления радикальной операции), резекция большого сальника + дистанционная лучевая терапия до СОД 40 Гр. + полихимиотерапия (индивидуально).
Стадия IIIв:
— неоадъювантная дистанционная лучевая терапия ( СОД 20-40 Гр) + экстирпация матки с придатками и верхней третью влагалища (при невозможности осуществления радикальной операции)+ эндовагинальное облучение;
— сочетанная лучевая терапия***;
— экстирпация матки с придатками и верхней третью влагалища (при невозможности осуществления радикальной операции) + дистанционная лучевая терапия до СОД 40 Гр(индивидуально).
Стадия IIIс:
Индивидуально
— предоперационные курсы ПХТ + радикальная гистерэктомия с тазовой лимфодиссекцией + дистанционная лучевая терапия;
— экстирпация матки с придатками (при нерезектабельности патологических очагов или ослабленном физическом статусе больной — IV класс летальных осложнений по ASA) + дистанционная лучевая терапия;
— сочетанная лучевая терапия***;
— при наличии метастазов в подвздошных лимфоузлах показано дополнительное облучение парааортальных лимфоузлов.
IV стадия и рецидивы:
Индивидуализированно
— различные по объему паллиативные оперативные вмешательства;
— химиогормонотерапия;
— лучевая терапия.
* При переходе опухоли на нижний сегмент матки, серозной, светлоклеточной, низкодифференцированной, недифференцированной карциноме, наличии подозрения на опухолевое поражение лимфоузлов, показана модифицированная гистерэктомия (тип II) с тазовой лимфодиссекцией.
** Инвазия в миометрий ≥ 1/2, серозный, светлоклеточный, умереннодифференцированный, низкодифференцированный и недифференцированный рак, поражение тазовых лимфоузлов.
*** При противопоказаниях к хирургическому лечению.
1. Проведение гормонотерапии при I – IV стадии по показаниям.
Профилактические мероприятия
Режим наблюдения:
— первый и второй год — 1 раз в 3 мес.;
— третий год — 1 раз в 6 мес.;
В последующем, пожизненно – 1 раз в год.
Объем обследования:
— клиническое обследование;
— лабораторное исследование;
— гинекологическое исследование;
— взятие мазков из влагалища для цитологического исследования;
— ультразвуковое исследование органов брюшной полости и малого таза (при наличии жалоб);
— рентгенография органов грудной клетки (1 раз в год).
По показаниям: сцинтиграфия костей скелета, компьютерная томография, ирригоскопия, колоноскопия, внутривенная урография.
Перечень основных медикаментов:
1. * Медроксипрогестерон.
Перечень дополнительных медикаментов: нет.
Индикаторы эффективности лечения:
1. При малигнизации процесса — направление в онкологическое учреждение.
2. При отсутствии малигнизации — диспансерное наблюдение в поликлинике.
* – препараты, входящие в список основных (жизненно важных) лекарственных средств.
Источник

