Код мкб инфильтрат ягодичной области лечение
Содержание
- Описание
- Симптомы
- Причины
- Лечение
Названия
Воспалительный инфильтрат.
Описание
Для обозначения подобных форм воспалительных заболеваний многие авторы пользуются противоречивыми по значению терминами «начинающаяся флегмона», «флегмона в стадии инфильтрации» или вообще опускают описание указанных форм заболевания. В то же время отмечается, что формы одонтогеннои инфекции с признаками серозного воспаления околочелюстных мягких тканей встречаются часто и в большинстве случаев хорошо поддаются лечению.
При своевременно начатой рациональной терапии удается предупредить развитие флегмон и абсцессов. И это обосновано с биологических позиций. Подавляющее большинство воспалительных процессов должно заканчиваться и подвергаться инволюции на стадии припухлости или воспалительного инфильтрата. Вариант с дальнейшим их развитием и образованием абсцессов, флегмон — это катастрофа, гибель тканей, т. Е. Части организма, а при распространении гнойного процесса на несколько областей, сепсисе — нередко и смерть. Поэтому, на наш взгляд, воспалительный инфильтрат является самой частой, самой «целесообразной» и биологически обоснованной формой воспаления. По сути, мы часто видим воспалительные инфильтраты в околочелюстных тканях, особенно у детей, при пульпитах, периодонтитах, расценивая их как реактивные проявления этих процессов. Вариантом воспалительного инфильтрата являются периаденит, серозный периостит. Самым существенным для врача в оценке и классификации этих процессов (постановке диагноза) являются распознавание негнойной стадии воспаления и соответствующая тактика лечения.
Симптомы
Воспалительные инфильтраты возникают как за счет контактного распространения инфекции (per continuitatum), так и лимфогенного пути при поражении лимфатического узла с дальнейшей инфильтрацией тканей. Инфильтрат обычно развивается в течение нескольких дней. Температура у больных бывает нормальной и субфебрильной. В области поражения возникают припухлость и уплотнение тканей с относительно четкими контурами и распространением на одну или несколько анатомических областей. Пальпация безболезненная или слабо болезненная. Флюктуация не определяется. Кожные покровы в области очага поражения обычной окраски или слегка гиперемированы, несколько напряжены. Имеет место поражение всех мягких тканей данной области — кожи, слизистой оболочки, подкожно-жировой и мышечной ткани, нередко нескольких фасций с включением в инфильтрат лимфатических узлов. Именно поэтому мы отдаем предпочтение термину «воспалительный инфильтрат» перед термином «целлюлит», которым также обозначают подобные поражения. Инфильтрат может разрешаться в гнойные формы воспаления — абсцессы и флегмоны и в этих случаях его следует рассматривать как предстадию гнойного воспаления, которую не удалось купировать.
Воспалительные инфильтраты могут иметь травматический генез. Локализуются они практически во всех анатомических отделах челюстно-лицевой области, несколько чаще в щечной и области дна полости рта. Воспалительные инфильтраты постинфекционной этиологии локализуются в поднижнечелюстной, щечной, околоушно-жевательной, подподбородочной областях. Четко прослеживается сезонность возникновения заболевания (осенне-зимний период). Дети с воспалительным инфильтратом чаще поступают в клинику после 5-х суток заболевания.
Причины
Воспалительные инфильтратысоставляют многообразную по этиологическому фактору группу. Проведенные исследования показали, что у 37 % больных был травматический генез заболевания, у 23 % причиной служила одонтогенная инфекция. В остальных случаях инфильтраты возникали после различных инфекционных процессов. Эта форма воспаления отмечается с одинаковой частотой во всех возрастных группах.
Лечение
Лечение больных с воспалительными инфильтратами — консервативное. Проводят противовоспалительную терапию с использованием физиотерапевтических средств. Выраженный эффект дают лазерное облучение, повязки с мазью Вишневского и спиртом. В случаях нагнаивания воспалительного инфильтрата возникает флегмона. Тогда проводят хирургическое лечение.
Источник
Причины, симптомы и лечение постинъекционного инфильтрата
Что такое постинъекционный инфильтрат?
Уплотненная ткань, возникшая в результате скопления не присущих ей клеточных элементов, лимфы и крови, называется инфильтратом. При остром воспалении инфильтрат возникает посредствам быстро размноженных тканевых клеток, появления лейкоцитов в большом количестве, лимфоцитов, а также возникновению плазмы крови и лимфы, выпотевших из сосудов крови. Ткань в районе инфильтрата приобретает увеличенный объем, изменяет цвет, становится болезненной и плотной.
Хронические инфекции вызывают инфильтрат, развивающийся на месте, где произошло внедрение возбудителя. Размножение клеток происходит за счет клеток местной ткани соединительного типа. Хирургические операции создают искусственный инфильтрат, который возникает при обезболивании в момент пропитки тканей различными анестезирующими средствами. Воспаление местного характера, развивающееся в области, где была сделана внутримышечная инъекция, называют постинъекционным инфильтратом. Как правило, он наблюдается в ягодичной области.
Причины развития постинъекционного инфильтрата
Состояние постинъекционного инфильтрата называют патологией ятрогенного характера. Причиной для воспалительного процесса могут послужить нарушенные нормы санитарии и неисполнение правил, по которым следует выполнять инъекции. Некачественно обработанное место укола, случайно попавшая на иглу инфекция, скопление в воздухе палаты бактерий в повышенном количестве и другие факторы, которые существенно увеличивают вероятность заражения.
В случаях, когда возникновение постинъекционного инфильтрата наступает без каких-либо видимых причин, следует проанализировать иммунитет больного, как возможную причину воспаления. Инфильтрат возникает и без участия инфекции – это воспаление антисептической формы, его называют «шишками», которые рассасываются самостоятельно. Ягодичная область достаточно часто страдает от постинъекционного инфильтрата, не всегда есть возможность предупредить его возникновение, именно поэтому врачи предпочитают внутривенное назначение препаратов, если это допустимо.
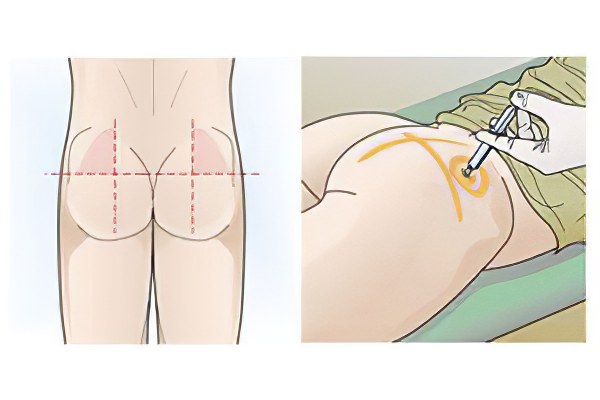
Симптомы инфильтрата ягодичной области
Область ягодиц является местом, где наиболее часто возникает постинъекционный инфильтрат и это понятно, так как инъекционное лечение, назначаемое большим курсом, как правило, внутримышечное. Развитая клетчатка подкожно-жировой ткани ягодицы располагает к размножению микроорганизмов патологического характера, попавших в нее. Инфильтрат – это выраженная местная реакция воспалительного вида, которая развивается из-за попадания в мышцу инфекции или лекарства. Если данное состояние не имеет осложнений, то может пройти самостоятельно.
Инфильтрат является первым проявлением неправильно сделанной инъекции. Его симптомами являются: уплотнение ткани, воспалительный процесс, при котором появляется незначительная температура, болезненность при пальпации, покраснение. Эта стадия протекает без гнойных образований и имеет определенный механизм. Возникновение условий (инфицирование) позволяет лейкоцитам проходить через стенки капилляров. Лейкоциты притягивают жидкость, а сосуды сами расширяются, что и даёт инфильтрату возможность краснеть.
Бурное течение инфекции и воспалительного процесса в области постинъекционного инфильтрата вызывает разрушение тканей мышц, а также массивное разрушение нейтрофилов с последующим образованием гноя и детрита клеточного вида. Таким образом, происходит образование абсцесса, представленного болезненным размягчением, которое обязательно дренируется (вскрывается) хирургом.
Лечение инфильтрата ягодичной области
Часто на месте, куда была сделана инъекция, появляется синяк, шишка либо нарыв. Причины их появления самые разные. Синяк или гематома, является подкожным кровоизлиянием, которое возникает в месте повреждения сосудов. Здоровью вред не наносит и специального лечения не требует. Инфильтрат или шишка, к образованию которого приводит не рассосавшийся препарат (проходят за две недели) или инфекция (длятся от двух недель и более), лечится консервативными процедурами.
При лечении инфильтрата объединяют терапию противовоспалительной направленности и физиотерапевтические методы. Назначаются аппликации местного характера с применением антисептиков, электрофорез, УВЧ. Инфильтраты крупных размеров лечатся антибиотиками. Вся терапия направлена на рассасывание воспалительного процесса, что б ни допустить возникновения абсцесса, который имеет гнойное наполнение, болезненность и лечится хирургическим методом.

Автор статьи: Мочалов Павел Александрович | д. м. н. терапевт
Образование:
Московский медицинский институт им. И. М. Сеченова, специальность — «Лечебное дело» в 1991 году, в 1993 году «Профессиональные болезни», в 1996 году «Терапия».
Наши авторы
Источник
Абсцесс ягодицы , это гнойно-некротический воспалительный очаг на теле, который может осложниться септическим состоянием. Образование требует своевременного хирургического лечения, чтобы предупредить негативные последствия.
Код по МКБ-10 абсцесса ягодичной области
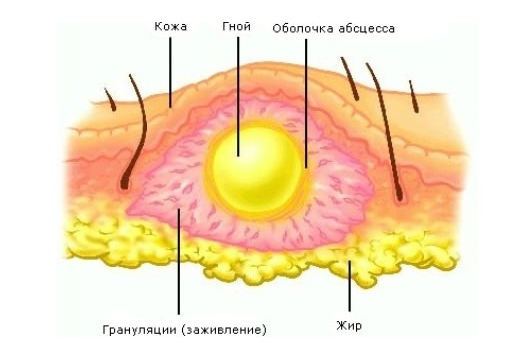
Патологический процесс может развиться на любом участке тела. Распространенной локализацией являются лицо, шея, спина, попа. Внутри формирования содержится гнойная масса, которую образуют патогенные микроорганизмы, погибшие клетки или тканевый детрит, продукты обмена жизнедеятельности бактерий, лейкоцитов, мононуклеаров, макрофагов.
Абсцесс ягодичной области (код L02.3 по МКБ-10) , обширная зона гнойного расплавления, огражденная от тканей капсулой. Ее содержимое выступает проявлением защитной реакции организма. Если происходит вскрытие атрибута, формируется флегмона.
Причины и возбудитель абсцесса
Патология в области мягких мышечных тканей возникает из-за нарушения техники проведения инъекций. Недуг на ягодице лечится в больничных, поликлинических условиях, назначается два вида уколов: внутримышечные, внутривенные. Уберечь пациента от развития возможных осложнений удастся путем выполнения правил асептики и антисептики во время проведения процедуры медицинским работником.
Появлению постинъекционного инфильтрата способствуют факторы, провоцирующие абсцесс мягких тканей ягодицы:
- Грязные руки , частая причина развития нагноений: через не обработанную спиртом кожу внутрь попадают стафилококки, стрептококки, патогенные микроорганизмы. Ткани являются благоприятной средой для размножения бактерий, деятельность которых провоцирует абсцесс.
- Повторное использование одного шприца может закончиться септическим состоянием, летальным исходом.
- Инфильтрат на ягодице возникает при многоразовом введении лекарства в одно место. Характерно для пациентов, которые находятся на длительном инъекционном курсе медицинских препаратов.
- Антибиотики оказывают раздражающее действие на организм, лекарственные средства вызывают формирование гнойного очага.
- Абсцессы часто возникают у тучных людей на ягодице: большая жировая прослойка способствует образованию инфильтрата.
- Высокий риск возникновения нарывов присущ пациентам с сахарным диабетом, инфекционными кожными заболеваниями.
- Гнойник образуется при расчесывании места инъекции на ягодице грязными руками.
- В группу предрасполагающих к развитию абсцесса факторов входят патологии, связанные с нарушением защитных систем: иммунодефицитные состояния, ВИЧ-статус, туберкулез.
Избегание провоцирующих факторов снижает риск возникновения абсцессов.
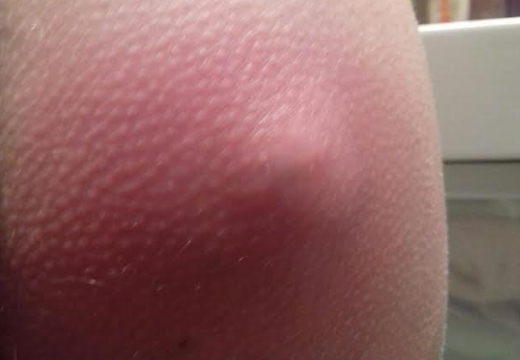
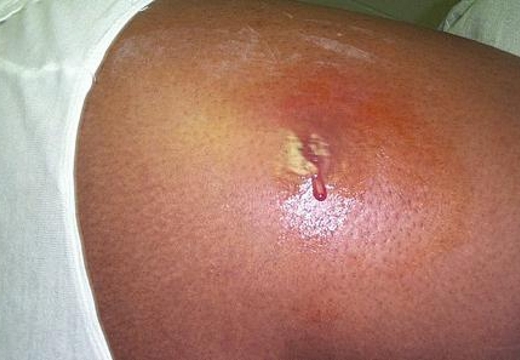
Симптомы появления и с чем можно спутать
Гнойно-воспалительные заболевания разной природы имеют похожую клиническую картину, локализацию, пути распространения инфекции, лечение. Определить диагноз можно исходя из симптомов патологических состояний при флегмоне и нагноении в области ягодицы:
| Признак | Абсцесс | Флегмона |
| Отечность, припухлость на месте введения укола | + | + |
| Покраснение кожных покровов на ягодице | + | + |
| Болезненные ощущения при пальпаторном воздействии на место абсцесса | + | + |
| Интоксикация | Сопровождается высокой температурой | |
| Образование на ягодице может вызывать астеновегетативный синдром (слабость, вялость, снижение работоспособности) | + | + |
| Симптом флюктуации , отличительная черта абсцесса | + | , |
| Определение четких границ | + | Наблюдается распространение воспалительной реакции из ягодицы на окружающие ткани. |
| Общий анализ крови | Выраженный лейкоцитоз со сдвигом формулы влево |
По цвету, форме, размерам патологии на ягодице совпадают, абсцесс может осложниться флегмоной, требующей хирургического лечения. Врач проведет дифференциальную диагностику с помощью дополнительных исследований.
Своевременное выявление недуга предупреждает прогрессирование заболевания, упрощает методы терапии.
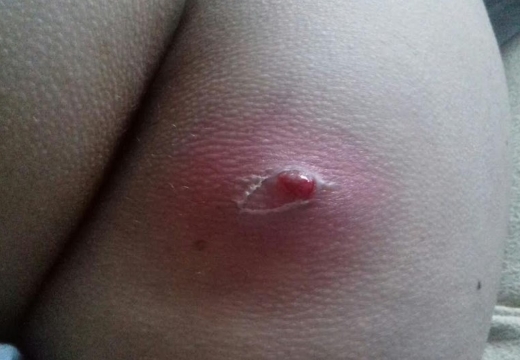
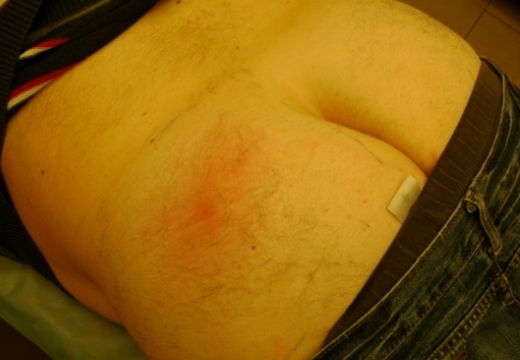
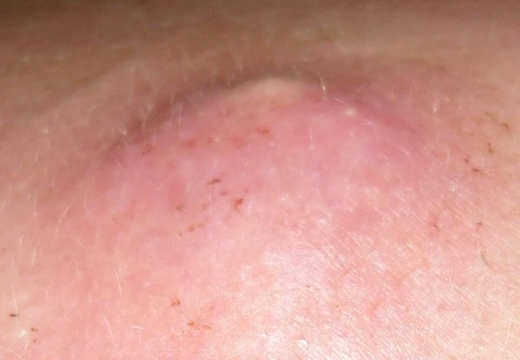
Чем вызваны гнойники на попе у ребенка
Абсцессы у детей возникают вследствие проникновения золотистого стафилококка через травмированную кожу внутрь организма. Малыши часто ранятся, поврежденные места нужно обрабатывать антисептиками. На фоне снижения иммунитета активизируется условно-патогенная микрофлора, в результате жизнедеятельности микроорганизмов формируется инфильтрат ягодичной области.
Причиной появления абсцесса выступают недолеченные инфекционные заболевания, которые подрывают иммунитет ребенка. Нарушение техники введения лекарств может привести к образованию гнойника.
У детей высокий риск перехода патологии во флегмону. Обследование атрибута, терапия на ранней стадии выступает профилактикой опасных осложнений.
Пути распространения гнойных процессов ягодичной области
Пути распределения вещества по межфасциальных пространствах, если абсцесс прорывает с формированием флегмоны:
- Поверхность бедра страдает при вовлечении в патологический процесс клетчатки, окружающей седалищный нерв.
- Гнойное содержимое может затекать внутрь малого таза, задний проход.
- При развитии флегмоны расплавляются нижележащие слои тканей.
Нуждаетесь в совете опытного врача? Получите консультацию врача в онлайн-режиме. Задайте свой вопрос прямо сейчас.
Задать бесплатный вопрос
Хорошее кровоснабжение мягких покровов, многочисленные пути распространения гноя во внутренние органы становятся причиной развития сепсиса.
Методы лечения абсцесса ягодиц
Существуют три способа борьбы с нагноениями: физиотерапевтический, хирургический, консервативные методы терапии. Тактика устранения патологии зависит от распространенности, глубины залегания формирования, стадии, тяжести течения, состояния пациента.
Абсцесс на попе требует своевременного выявления и лечения. Осложненные случаи заболевания на ягодице могут привести к инвалидизации пациента.


Антибиотики и другие препараты при консервативном лечении
Начальный этап созревания гнойно-воспалительного образования (фурункул, карбункул) на ягодице подлежит консервативному лечению. В аптеках продаются антибиотики, направленные на подавление размножения паразитирующей микрофлоры внутри организма.
Для ликвидации возбудителя абсцесса требуется посев с патологического участка. Он проводится на этапе хирургического вмешательства, в лабораторию отправляют гнойное содержимое.
Инфильтрат лечится полусинтетическими пенициллинами, макролидами, цефалоспоринами, линкозамидами. Курс антибактериальной терапии длится от 7 до 14 дней, доза препарата подбирается соответственно массе тела взрослого или ребенка. Антибиотики при абсцессе ягодицы , обязательное мероприятие, снижающее риск возникновения осложнений.
Воспаление на попе сопровождается выраженным дискомфортом, для купирования неприятного симптома используют обезболивающие. Вещества вводятся внутрь мышцы или перорально, к распространенным препаратам относят Анальгин, Кеторолак.
Заражение бактериальной флорой, способствующее развитию абсцесса, сопровождается высокой температурой тела. Для борьбы с интоксикационным синдромом используется Ибупрофен, Парацетамол.
Ягодица с гнойным инфильтратом может чесаться. Чтобы уменьшить страдание больного, назначаются антигистаминная продукция: Тавегил, Супрастин, Лоратадин, Эриус.
Местное лечение абсцесса включает применение домашних, аптечных средств: медовой лепешки, капустного листа, линимента Вишневского, геля Левомеколь. Они вытягивают гной, способствуют восстановлению целостности кожи, убирают воспаления ягодицы.
Тактика лечения гнойно-некротического образования меняется при ухудшении состояния больного.
Оперативное вмешательство
Нагноительная стадия инфильтрата ягодицы лечится хирургическим путем. Глубина вскрытия абсцесса зависит от вида образования: поверхностные формирования разрезаются скальпелем после местной анестезии. Хирург не использует дополнительные методы обследования для обзора операционной области.
При глубоком залегании гнойника прибегают к пункции очага, чтобы провести манипуляцию правильно, без осложнений, используют УЗИ. Диагностический метод покажет уровень формирования абсцесса. Хирургическое вмешательство под контролем ультразвукового исследования помогает удалить патологическое содержимое с ягодицы, минимизировать опасность рецидива, осложнений.
После устранения очага недуга проводится дренаж, промывание пораженной зоны антибиотиками. Через пару недель от формирования на ягодице не остается следа.
Обнаружив гнойный прыщ, пациент должен обратиться за медицинской помощью. Лечение абсцесса начальной стадии проходит легко, без операции и риска развития осложнений.
Источник
Невротическое расчесывание кожи
Хроническая язва кожи БДУ
Тропическая язва БДУ
Исключены:
- декубитальная [вызванная сдавлением] язва и пролежень (L89.-)
- гангрена (R02)
- инфекции кожи (L00-L08)
- специфические инфекции, классифицированные в рубриках A00-B99
- язва нижней конечности НКДР (L97)
- варикозная язва (I83.0, I83.2)
Ретикулярный эритематозный муциноз
Исключены:
- очаговый муциноз полости рта (K13.7)
- микседема (E03.9)
Исключен: гиалиноз кожи и слизистых оболочек (E78.8)
Свободная или провисающая кожа:
- БДУ
- вызванные потери веса (бариатрическая хирургия) (диетические)
Исключено:
- чрезмерная или избыточная кожа век:
- приобретенная (H02.3)
- врожденная (Q10.3)
Алфавитные указатели МКБ-10
Внешние причины травм — термины в этом разделе представляют собой не медицинские диагнозы, а описание обстоятельств, при которых произошло событие (Класс XX. Внешние причины заболеваемости и смертности. Коды рубрик V01-Y98).
Лекарственные средства и химические вещества — таблица лекарственных средств и химических веществ, вызвавших отравление или другие неблагоприятные реакции.
В России Международная классификация болезней 10-го пересмотра (МКБ-10) принята как единый нормативный документ для учета заболеваемости, причин обращений населения в медицинские учреждения всех ведомств, причин смерти.
МКБ-10 внедрена в практику здравоохранения на всей территории РФ в 1999 году приказом Минздрава России от 27.05.97 г. №170
Выход в свет нового пересмотра (МКБ-11) планируется ВОЗ в 2022 году.
Сокращения и условные обозначения в Международой классификации болезней 10-го пересмотра
БДУ — без других указаний.
НКДР — не классифицированный(ая)(ое) в других рубриках.
† — код основной болезни. Главный код в системе двойного кодирования, содержит информацию основной генерализованной болезни.
* — факультативный код. Дополнительный код в системе двойного кодирования, содержит информацию о проявлении основной генерализованной болезни в отдельном органе или области тела.
| Фарм. группы | Действующее вещество | Торговые названия |
| Антикоагулянты | Гепарин натрия* | Лавенум ® |
| Тромблесс ® | ||
| Антикоагулянты в комбинациях | Гепарин натрия + Бензокаин + Декспантенол + Троксерутин | Тромблесс ® Плюс |
| Гепарин натрия + [Аллантоин + Декспантенол] | Гепатромбин |
Опрос
Официальный сайт компании РЛС ® . Главная энциклопедия лекарств и товаров аптечного ассортимента российского интернета. Справочник лекарственных препаратов Rlsnet.ru предоставляет пользователям доступ к инструкциям, ценам и описаниям лекарственных средств, БАДов, медицинских изделий, медицинских приборов и других товаров. Фармакологический справочник включает информацию о составе и форме выпуска, фармакологическом действии, показаниях к применению, противопоказаниях, побочных действиях, взаимодействии лекарств, способе применения лекарственных препаратов, фармацевтических компаниях. Лекарственный справочник содержит цены на лекарства и товары фармацевтического рынка в Москве и других городах России.
Запрещена передача, копирование, распространение информации без разрешения ООО «РЛС-Патент».
При цитировании информационных материалов, опубликованных на страницах сайта www.rlsnet.ru, ссылка на источник информации обязательна.
Еще много интересного
© РЕГИСТР ЛЕКАРСТВЕННЫХ СРЕДСТВ РОССИИ ® РЛС ® , 2000-2019.
Все права защищены.
Не разрешается коммерческое использование материалов.
Информация предназначена для медицинских специалистов.
Постинъекционный абсцесс – это ограниченный гнойно-воспалительный очаг в месте инъекционного введения лекарственного препарата. Для абсцесса характерно появление локального отека и покраснения кожи, постепенно увеличивающегося в объеме уплотнения, нарастание болей распирающего характера, флюктуация. Диагноз ставится на основании анамнеза и клинической картины (появление гнойно-воспалительного очага в месте проведения внутримышечных и внутривенных инъекций), данных УЗИ, МРТ мягких тканей. На стадии инфильтрации эффективно консервативное лечение. Сформировавшийся абсцесс вскрывают хирургическим путем и дренируют.
МКБ-10
Общие сведения
Случаи постинъекционного абсцедирования мягких тканей встречаются у лиц всех возрастов, чаще у тучных, полных пациентов. Большая часть постинъекционных гнойников развивается в области ягодиц, так как для парентерального введения лекарственных средств ягодичную мышцу используют чаще всего. У детей велика доля абсцессов плеча как следствие проведения прививок. Внутривенное введение наркотиков – наиболее частая причина формирования очага нагноения в области локтевой ямки. Постинъекционные абсцессы этой локализации составляют 69% всех случаев гнойно-воспалительных процессов мягких тканей у наркозависимых.
Причины
Для формирования постинъекционного очага нагноения недостаточно одного лишь попадания бактерий в ткани. Иммунная система человека способна справиться с незначительным количеством патогенных и условно-патогенных микроорганизмов, преодолевших защитный барьер кожи. Для развития абсцесса должны присутствовать другие способствующие факторы:
- Высокая патогенность микроорганизмов. Разные виды бактерий имеют различную скорость деления клеток и способность противостоять иммунной системе. Золотистый стафилококк или синегнойная палочка чаще вызывают формирование постинъекционного абсцесса, чем условно-патогенные виды, составляющие микрофлору кожи.
- Ослабление иммунитета. Может быть следствием банального сезонного ОРВИ или серьезного сопутствующего заболевания. Вероятность развития абсцессов выше у больных сахарным диабетом, тяжелыми сердечно-сосудистыми, эндокринными, инфекционными заболеваниями.
- Локальное нарушение кровообращения. Этому способствует одномоментное введение значительных объемов раствора в мышцу (более 5 мл), одновременное введение нескольких препаратов в одну ягодицу. Первым признаком абсцедирования является значительное уплотнение в месте уколов. Риск постинъекционного нагноения повышается у лежачих больных, пациентов с пролежнями.
- Местнораздражающее действие лекарств. Спровоцировать гнойное расплавление тканей способны не только бактерии, но и химические вещества. Ошибочное внутримышечное введение препаратов, предназначенных для внутривенных или подкожных вливаний, может вызвать некроз и воспаление. Индивидуальную реакцию может дать препарат, который разрешен для внутримышечного применения, но не подходит конкретному пациенту.
- Нарушение техники инъекций. Факторами развития постинъекционных осложнений служат несоблюдение правил асептики и антисептики, использование неправильного растворителя, слишком быстрое введение растворов, несовместимость разных лекарственных средств. Одним из последствий неправильной техники может стать повреждение сосудов различного диаметра иглой. Сгустки крови являются субстратом для размножения микроорганизмов и формирования постинъекционного абсцесса.
Патогенез
В основе развития воспалительной реакции лежит выход из поврежденных и погибших клеток во внеклеточную среду большого количества лизосомальных ферментов, которые изменяют обмен веществ в патологическом очаге. В зоне некроза обмен веществ замедляется, а в прилегающих к нему областях резко усиливается, что приводит к повышению потребления кислорода и питательных веществ, развитию ацидоза вследствие накопления недоокисленных продуктов: молочной, пировиноградной и других кислот.
Кровоснабжение патологического очага изменяется: усиливается приток крови и замедляется отток. Этим объясняется покраснение пораженной области. Кровеносные сосуды расширяются, повышается проницаемость капилляров для плазмы крови и клеток. В ткани выходят лейкоциты, макрофаги. Локальный приток жидкости приводит к формированию отека. Сдавливание нервных окончаний провоцирует болевые ощущения. Это этап инфильтрата, когда в очаге воспаления гноя еще нет. При благоприятных условиях на этапе инфильтрации изменения обратимы.
На этапе абсцедирования отмершие ткани и погибшие клетки иммунной системы образуют гной. Постинъекционный абсцесс располагается в центре очага воспаления. Сгустки гноя отграничены от здоровых тканей грануляционным валом. Гной не рассасывается. Устранить воспаление можно лишь в том случае, если создать условия для оттока содержимого абсцесса.
Симптомы постинъекционного абсцесса
Патологический очаг формируется в течение нескольких дней. Начало заболевания может пройти незамеченным для пациента в связи с незначительной степенью выраженности симптомов. Замаскировать первые проявления развивающегося гнойного воспаления могут боли и припухлость мест инъекции, обусловленные физиологической реакцией на введение лекарств. Разграничить формирование воспалительного инфильтрата и нормальную для внутримышечных инъекций реакцию можно при внимательном отношении к своим ощущениям.
Боль после укола сразу резкая распирающая, затем ноющая. Интенсивность ее достаточно быстро уменьшается. Боль при зреющем абсцессе постоянно усиливается. В норме уплотнение после уколов достаточно равномерное, температура его не отличается от температуры окружающих областей, кожа над уплотнением обычного цвета. Присоединение воспалительной реакции знаменуется заметным локальным повышением температуры. Нарастание отека и болей в ягодице приводит к тому, что на пораженной стороне невозможно сидеть. Неприятные ощущения усиливаются при ходьбе и выполнении других движений. Надавливание на область абсцесса резко болезненно, тогда как обычное уплотнение можно ощупать, не провоцируя у пациента выраженных неприятных ощущений.
Для постинъекционного абсцесса характерна лихорадка с повышением температуры тела до 39-40 о С. Однако ориентироваться только на этот симптом не стоит. Если воспалительный очаг развивается на фоне продолжающихся инъекций нестероидных противовоспалительных средств, обладающих обезболивающим и жаропонижающим действием, то гипертермия отсутствует.
Осложнения
Бурное развитие инфекции в очаге может спровоцировать образование затеков гноя в межмышечные пространства. Распространение бактерий в тканях вызывает развитие обширных флегмон ягодицы, бедра, плеча. Существует опасность формированием длительно незаживающих свищей мягких тканей и прямокишечных фистул. Прорыв гноя в кровеносное русло становится причиной сепсиса, перикардита, остеомиелита, ДВС-синдрома — в этих случаях даже при назначении адекватного лечения исход для пациента может быть неблагоприятным.
Диагностика
Постановка диагноза не вызывает у консультирующего хирурга сложностей. Характерная пентада признаков воспаления (покраснение, отек, боли, повышение температуры, нарушение функции) в месте выполнения инъекций позволяет быстро определиться с характером патологического процесса. Положительный симптом флюктуации свидетельствует о наличии жидкости в очаге, что является показанием к проведению хирургической операции. Для подтверждения диагноза постинъекционного абсцесса в сомнительных случаях проводят:
- УЗИ абсцесса. В трех случаях из четырех скопление гноя локализуется в толще мышцы и межмышечных промежутках и только в 25% случаев в подкожной клетчатке. Форма гнойной полости овальная. Ее наибольший радиус расположен параллельно оси тела. УЗИ мягких тканей позволяет разграничить инфильтрацию и нагноение при глубоком расположении патологического очага в тканях, выявить затеки и «карманы», которые могут остаться незамеченными в ходе хирургической операции.
- МРТ пораженной области. Назначается в тех случаях, когда информативность УЗИ недостаточна для постановки правильного диагноза. На снимках, полученных методом магнитно-резонансной томографии, визуализируются мягкие ткани, кости, внутренние органы исследуемой области. Это позволяет обнаружить патологические изменения, провести дифференциальную диагностику, выявить осложнения.
- Лабораторные тесты. С целью подбора эффективного антибактериального препарата может быть выполнен посев содержимого гнойника на флору и ее чувствительность к антибиотикам. В обязательном порядке выполняется общий и биохимический анализы крови, общий анализ мочи для исключения патологии со стороны внутренних органов.
Лечение постинъекционного абсцесса
Подходы к лечению абсцессов на этапах инфильтрации и нагноения кардинально различаются. В первом случае показана консервативная терапия, во втором — хирургическая операция. Основные принципы консервативного местного лечения инфильтратов могут быть с успехом применены для быстрого рассасывания постинъекционных уплотнений, не имеющих признаков воспаления.
- Общее лечение. Его объем определяется врачом исходя из клинической картины. Противовоспалительные препараты и антибиотики нацелены на разрешение воспалительного процесса. Дополнительно может быть назначена инфузионная терапия для борьбы с интоксикацией.
- Местная терапия. Предполагает нанесение на пораженную область мази Вишневского или использование компрессов с димексидом. На начальных этапах допускается выполнение йодной сетки. Если улучшения состояния не наступает в течение суток, целесообразно использовать более эффективные препараты.
- Физиотерапия. Все тепловые воздействия под запретом. Эффективны электрофорез противовоспалительных средств, диадинамические токи. Физиотерапевтические процедуры назначаются одновременно с местным и общим противовоспалительным лечением.
- Хирургическая операция.Вскрытие и дренирование гнойной полости проводится под местным обезболиванием. Под общим наркозом операция выполняется при расположении постинъекционного абсцесса глубоко в тканях. В послеоперационном периоде проводится общее и местное консервативное лечение, назначаются физиотерапевтические процедуры.
Прогноз и профилактика
Прогноз постинъекционного нагноения благоприятный при условии своевременного обращения за медицинской помощью. В противном случае возможно развитие осложнений заболевания. Самопроизвольное вскрытие и опорожнение глубокого абсцесса невозможно, а без эвакуации гноя из полости выздоровление не наступает. Хирургическое вскрытие гнойника позволяет решить проблему за один день.
Профилактика постинъекционных осложнений предполагает введение лекарств парентерально в условиях лечебных учреждений медицинским персоналом, отказ от самолечения. Места введения растворов при курсовом назначении целесообразно менять: если на ягодицах уже сформировались уплотнения, можно вводить лекарства в мышцы передней поверхности бедра. Нельзя вводить средства для в/в инфузий в мышцы, даже если вены тонкие и ломкие. Инъекционный курс желательно сделать максимально коротким, продолжив лечение приемом таблеток.
Источник
