Код мкб ибс нрс
Включено: с упоминанием о гипертензии (I10-I15)
I20 Стенокардия [грудная жаба]
I20.0 Нестабильная стенокардия
I20.1 Стенокардия с документально подтвержденным спазмом
I20.8 Другие формы стенокардии
I20.9 Стенокардия неуточненная
I21 Острый инфаркт миокарда
Включено: инфаркт миокарда, уточненный как острый или установленной продолжительностью 4 недели (28 дней) или менее после возникновения острого начала
Исключено:
инфаркт миокарда:
— перенесенный в прошлом (I25.2)
— последующий (I22.-)
— уточненный как хронический или продолжительностью более 4 нед (более 28 дней) от начала (I25.8)
некоторые текущие осложнения после острого инфаркта миокарда (I23.-)
постинфарктный миокардиальный синдром (I24.1)
I21.0 Острый трансмуральный инфаркт передней стенки миокарда
I21.1 Острый трансмуральный инфаркт нижней стенки миокарда
I21.2 Острый трансмуральный инфаркт миокарда других уточненных
локализаций
I21.3 Острый трансмуральный инфаркт миокарда неуточненной локализации
I21.4 Острый субэндокардиальный инфаркт миокарда
I21.9 Острый инфаркт миокарда неуточненный
I22 Повторный инфаркт миокарда
Включено: рецидивирующий инфаркт миокарда
Исключено: инфаркт миокарда, уточненный как хронический или с установленной продолжительностью более 4 недель (более 28 дней) от начала (I25.8)
I22.0 Повторный инфаркт передней стенки миокарда
I22.1 Повторный инфаркт нижней стенки миокарда
I22.8 Повторный инфаркт миокарда другой уточненной локализации
I22.9 Повторный инфаркт миокарда неуточненной локализации
I23 Некоторые текущие осложнения острого инфаркта миокарда
Исключено: перечисленные состояния:
— не уточненные как текущие осложнения острого инфаркта миокарда (I31.-, I51.-)
— сопровождающие острый инфаркт миокарда (I21-I22)
I23.0 Гемоперикард как ближайшее осложнение острого инфаркта миокарда
I23.1 Дефект межпредсердной перегородки как текущее осложнение острого инфаркта миокарда
I23.2 Дефект межжелудочковой перегородки как текущее осложнение острого инфаркта миокарда
I23.3 Разрыв сердечной стенки без гемоперикарда как текущее осложнение острого инфаркта миокарда
Исключено: с гемоперикардом (I23.0)
I23.4 Разрыв сухожильной хорды как текущее осложнение острого инфаркта миокарда
I23.5 Разрыв сосочковой мышцы как текущее осложнение острого инфаркта миокарда
I23.6 Тромбоз предсердия, ушка предсердия и желудочка сердца как текущее осложнение острого инфаркта миокарда
I23.8 Другие текущие осложнения острого инфаркта миокарда
I24 Другие формы острой ишемической болезни сердца
Исключено:
преходящая ишемия миокарда новорожденного (P29.4)
стенокардия (I20.-)
I24.0 Коронарный тромбоз, не приводящий к инфаркту миокарда
Исключено: коронарный тромбоз хронический или установлен-
ной продолжительностью более 4 недель (более 28 дней) от
начала (I25.8)
I24.1 Синдром Дресслера
I24.8 Другие формы острой ишемической болезни сердца
I24.9 Острая ишемическая болезнь сердца неуточненная
Исключено: ишемическая болезнь сердца (хроническая) БДУ
(I25.9)
I25 Хроническая ишемическая болезнь сердца
Исключено: сердечно-сосудистая болезнь БДУ (I51.6)
I25.0 Атеросклеротическая сердечно-сосудистая болезнь, так описанная
I25.1 Атеросклеротическая болезнь сердца
I25.2 Перенесенный в прошлом инфаркт миокарда
I25.3 Аневризма сердца
I25.4 Аневризма коронарной артерии
Исключено: врожденная коронарная (артерии) аневризма
(Q24.5)
I25.5 Ишемическая кардиомиопатия
I25.6 Бессимптомная ишемия миокарда
I25.8 Другие формы хронической ишемической болезни сердца
I25.9 Хроническая ишемическая болезнь сердца неуточненная
Ischaemic heart diseases
(I20-I25)
Note:
For morbidity, duration as used in categories I21, I22, I24 and I25 refer to the interval elapsing between onset of the ischaemic episode and admission to care. For mortality, duration refers to the interval elapsing between onset and death.
Incl.:
with mention of hypertension (I10-I15)
Use additional code, if desired, to identify presence of hypertension.
I20 Angina pectoris
I20.0 Unstable angina
Angina:
- crescendo
- de novo effort
- worsening effort
Intermediate coronary syndrome
Preinfarction syndrome
I20.1 Angina pectoris with documented spasm
Angina:
- angiospastic
- Prinzmetal
- spasm-induced
- variant
I20.8 Other forms of angina pectoris
Angina of effort
Coronary slow flow syndrome
Stable angina
Stenocardia
I20.9 Angina pectoris, unspecified
Angina:
- NOS
- cardiac
Anginal syndrome
Ischaemic chest pain
I21 Acute myocardial infarction
Incl.:
myocardial infarction specified as acute or with a stated duration of 4 weeks (28 days) or less from onset
Excl.:
certain current complications following acute myocardial infarction (I23.-)
myocardial infarction:
- old (I25.2)
- specified as chronic or with a stated duration of more than 4 weeks (more than 28 days) from onset (I25.8)
- subsequent (I22.-)
postmyocardial infarction syndrome (I24.1)
I21.0 Acute transmural myocardial infarction of anterior wall
Transmural infarction (acute)(of):
- anterior (wall) NOS
- anteroapical
- anterolateral
- anteroseptal
I21.1 Acute transmural myocardial infarction of inferior wall
Transmural infarction (acute)(of):
- diaphragmatic wall
- inferior (wall) NOS
- inferolateral
- inferoposterior
I21.2 Acute transmural myocardial infarction of other sites
Transmural infarction (acute)(of):
- apical-lateral
- basal-lateral
- high lateral
- lateral (wall) NOS
- posterior (true)
- posterobasal
- posterolateral
- posteroseptal
- septal NOS
I21.3 Acute transmural myocardial infarction of unspecified site
Transmural myocardial infarction NOS
I21.4 Acute subendocardial myocardial infarction
Myocardial infarction with non-ST elevation
Nontransmural myocardial infarction NOS
I21.9 Acute myocardial infarction, unspecified
Myocardial infarction (acute) NOS
I22 Subsequent myocardial infarction
Note:
For morbidity coding, this category should be assigned for infarction of any myocardial site, occurring within 4 weeks (28 days) from onset of a previous infarction
Incl.:
myocardial infarction:
- extension
- recurrent
- reinfarction
Excl.:
specified as chronic or with a stated duration of more than 4 weeks (more than 28 days) from onset (I25.8)
I22.0 Subsequent myocardial infarction of anterior wall
Subsequent infarction (acute)(of):
- anterior (wall) NOS
- anteroapical
- anterolateral
- anteroseptal
I22.1 Subsequent myocardial infarction of inferior wall
Subsequent infarction (acute)(of):
- diaphragmatic wall
- inferior (wall) NOS
- inferolateral
- inferoposterior
I22.8 Subsequent myocardial infarction of other sites
Subsequent myocardial infarction (acute)(of):
- apical-lateral
- basal-lateral
- high lateral
- lateral (wall) NOS
- posterior (true)
- posterobasal
- posterolateral
- posteroseptal
- septal NOS
I22.9 Subsequent myocardial infarction of unspecified site
I23 Certain current complications following acute myocardial infarction
Excl.:
the listed conditions, when:
- concurrent with acute myocardial infarction (I21-I22)
- not specified as current complications following acute myocardial infarction (I31.-, I51.-)
I23.0 Haemopericardium as current complication following acute myocardial infarction
I23.1 Atrial septal defect as current complication following acute myocardial infarction
I23.2 Ventricular septal defect as current complication following acute myocardial infarction
I23.3 Rupture of cardiac wall without haemopericardium as current complication following acute myocardial infarction
Excl.:
with haemopericardium (I23.0)
I23.4 Rupture of chordae tendineae as current complication following acute myocardial infarction
I23.5 Rupture of papillary muscle as current complication following acute myocardial infarction
I23.6 Thrombosis of atrium, auricular appendage, and ventricle as current complications following acute myocardial infarction
I23.8 Other current complications following acute myocardial infarction
I24 Other acute ischaemic heart diseases
Excl.:
angina pectoris (I20.-)
transient myocardial ischaemia of newborn (P29.4)
I24.0 Coronary thrombosis not resulting in myocardial infarction
|
|
Excl.:
specified as chronic or with a stated duration of more than 4 weeks (more than 28 days) from onset (I25.8)
I24.1 Dressler syndrome
Postmyocardial infarction syndrome
I24.8 Other forms of acute ischaemic heart disease
Coronary:
- failure
- insufficiency
I24.9 Acute ischaemic heart disease, unspecified
Excl.:
ischaemic heart disease (chronic) NOS (I25.9)
I25 Chronic ischaemic heart disease
Excl.:
cardiovascular disease NOS (I51.6)
I25.0 Atherosclerotic cardiovascular disease, so described
I25.1 Atherosclerotic heart disease
Coronary (artery):
- atheroma
- atherosclerosis
- disease
- sclerosis
I25.2 Old myocardial infarction
Healed myocardial infarction
Past myocardial infarction diagnosed by ECG or other special investigation, but currently presenting no symptoms
I25.3 Aneurysm of heart
Aneurysm:
- mural
- ventricular
I25.4 Coronary artery aneurysm and dissection
Coronary arteriovenous fistula, acquired
Excl.:
congenital coronary (artery) aneurysm (Q24.5)
I25.5 Ischaemic cardiomyopathy
I25.6 Silent myocardial ischaemia
I25.8 Other forms of chronic ischaemic heart disease
Any condition in I21-I22 and I24.- specified as chronic or with a stated duration of more than 4 weeks (more than 28 days) from onset
I25.9 Chronic ischaemic heart disease, unspecified
Ischaemic heart disease (chronic) NOS
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Прогноз
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Ишемическая болезнь сердца.

Ишемическая болезнь сердца
Описание
Ишемическая болезнь сердца (ИБС). Органическое и функциональное поражение миокарда, вызванное недостатком или прекращением кровоснабжения сердечной мышца (ишемией). ИБС может проявляться острыми (инфаркт миокарда, остановка сердца) и хроническими (стенокардия, постинфарктный кардиосклероз, сердечная недостаточность) состояниями. Клинические признаки ИБС определяются конкретной формой заболевания. ИБС является самой распространенной в мире причиной внезапной смерти, в том числе лиц трудоспособного возраста.
Дополнительные факты
Ишемическая болезнь сердца является серьезнейшей проблемой современной кардиологии и медицины в целом. В России ежегодно фиксируется около 700 тыс. Смертей, вызванных различными формами ИБС, в мире смертность от ИБС составляет около 70%. Ишемическая болезнь сердца в большей степени поражает мужчин активного возраста (от 55 до 64 лет), приводя к инвалидности или внезапной смерти.
В основе развития ИБС лежит дисбаланс между потребностью сердечной мышцы в кровоснабжении и фактическим коронарным кровотоком. Этот дисбаланс может развиваться в связи с резко возросшей потребностью миокарда в кровоснабжении, но недостаточном его осуществлении, либо при обычной потребности, но резком снижении коронарного кровообращения. Дефицит кровоснабжения миокарда особенно выражен в случаях, когда коронарный кровоток снижен, а потребность сердечной мышцы в притоке крови резко возрастает. Недостаточное кровоснабжение тканей сердца, их кислородное голодание проявляется различными формами ишемической болезни сердца. В группу ИБС входят остро развивающиеся и хронически протекающие состояния ишемии миокарда, сопровождающиеся последующими его изменениями: дистрофией, некрозом, склерозом. Эти состояния в кардиологии рассматриваются, в том числе, и в качестве самостоятельных нозологических единиц.
Ишемическая болезнь сердца
Причины
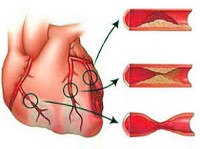
Подавляющее большинство (97-98%) клинических случаев ИБС обусловлено атеросклерозом коронарных артерий различной степени выраженности: от незначительного сужения просвета атеросклеротической бляшкой до полной сосудистой окклюзии. При 75%-ном коронаростенозе клетки сердечной мышцы реагируют на недостаток кислорода, и у пациентов развивается стенокардия напряжения.
Другими причинами, вызывающими ИБС, служат тромбоэмболия или спазм венечных артерий, развивающиеся обычно на фоне уже имеющегося атеросклеротического поражения. Кардиоспазм усугубляет обструкцию коронарных сосудов и вызывает проявления ишемической болезни сердца.
К факторам, способствующим возникновению ИБС, относятся:
• гиперлипедемия.
Способствует развитию атеросклероза и увеличивает риск ишемической болезни сердца в 2-5 раз. Наиболее опасными в плане риска ИБС являются гиперлипидемии типов IIа, IIб, III, IV, а также уменьшение содержания альфа-липопротеинов.
• артериальная гипертония.
Артериальная гипертония увеличивает вероятность развития ИБС в 2-6 раз. У пациентов с систолическим АД = 180 мм и выше ишемическая болезнь сердца встречается до 8 раз чаще, чем у гипотоников и людей с нормальным уровнем артериального давления.
• курение.
По различным данным, курение сигарет увеличивает заболеваемость ИБС в 1,5-6 раз. Летальность от ишемической болезни сердца среди мужчин 35-64 лет, выкуривающих 20-30 сигарет ежедневно, в 2 раза выше, чем среди некурящих той же возрастной категории.
• гиподинамия и ожирение.
Физически малоактивные люди рискуют заболеть ИБС в 3 раза больше, чем лица, ведущие активный образ жизни. При сочетании гиподинамии с избыточной массой тела этот риск возрастает в разы.
• нарушение толерантности к углеводам.
При сахарном диабете, в т. Латентном, риск заболеваемости ишемической болезнью сердца увеличивается в 2-4 раза.
К факторам, создающим угрозу развития ИБС следует также отнести отягощенную наследственность, мужской пол и пожилой возраст пациентов. При сочетании нескольких предрасполагающих факторов, степень риска в развитии ишемической болезни сердца существенно возрастает.
Классификация
В качестве рабочей классификации, по рекомендации ВОЗ (1979 г. ) и ВКНЦ АМН СССР (1984 г. ), кардиологами-клиницистами используется следующая систематизация форм ИБС:
1. Внезапная коронарная смерть (или первичная остановка сердца) – внезапно развившееся, непредвиденное состояние, в основе которого предположительно лежит электрическая нестабильность миокарда. Под внезапной коронарной смертью понимается мгновенная или наступившая не позднее 6 часов после сердечного приступа смерть в присутствии свидетелей. Выделяют внезапную коронарную смерть с успешной реанимацией и с летальным исходом.
2. Стенокардия:
• стенокардия напряжения (нагрузки):
• стабильная (с определением функционального класса I, II, III или IV);
• нестабильная: впервые возникшая, прогрессирующая, ранняя послеоперационная или постинфарктная стенокардия;
• спонтанная стенокардия (син. Особая, вариантная, вазоспастическая, стенокардия Принцметала).
3. Безболевая форма ишемии миокарда.
4. Инфаркт миокарда:
• крупноочаговый (трансмуральный, Q-инфаркт);
• мелкоочаговый (не Q-инфаркт);
5. Постинфарктный кардиосклероз.
6. Нарушения сердечной проводимости и ритма (форма).
7. Сердечная недостаточность (форма и стадии).
В кардиологии существует понятие «острого коронарного синдрома», объединяющего различные формы ишемической болезни сердца: нестабильную стенокардию, инфаркт миокарда (с Q-зубцом и без Q-зубца). Иногда в эту же группу включают и внезапную коронарную смерть, вызванную ИБС.
Симптомы
Клинические проявления ИБС определяются конкретной формой заболевания (смотри инфаркт миокарда, стенокардия). В целом ишемическая болезнь сердца имеет волнообразное течение: периоды стабильно нормального самочувствия чередуются с эпизодами обострения ишемии. Около 1/3 пациентов, особенно с безболевой ишемией миокарда, совсем не ощущают наличия ИБС. Прогрессирование ишемической болезни сердца может развиваться медленно, десятилетиями; при этом могут изменяться формы заболевания, а стало быть, и симптомы.
К общим проявлениям ИБС относятся загрудинные боли, связанные с физическими нагрузками или стрессами, боли в спине, руке, нижней челюсти; одышка, усиленное сердцебиение или ощущение перебоев; слабость, тошнота, головокружение, помутнение сознания и обмороки, чрезмерная потливость. Нередко ИБС выявляется уже на стадии развития хронической сердечной недостаточности при появлении отеков на нижних конечностях, выраженной одышке, заставляющей пациента принимать вынужденное сидячее положение.
Перечисленные симптомы ишемической болезни сердца обычно не встречаются одновременно, при определенной форме заболевания наблюдается преобладание тех или иных проявлений ишемии.
Боль в груди слева. Боль в грудной клетке. Боль в спине. Изменение аппетита. Недомогание. Нехватка воздуха. Одышка. Отсутствие аппетита. Потеря веса. Потливость. Потливость головы. Разбитость. Слабость в руках. Тошнота. Эмоциональная лабильность.
Возможные осложнения
Гемодинамические нарушения в сердечной мышце и ее ишемические повреждения вызывают многочисленные морфо-функциональные изменения, определяющие формы и прогноз ИБС. Результатом ишемии миокарда являются следующие механизмы декомпенсации:
• недостаточность энергетического метаболизма клеток миокарда – кардиомиоцитов;
• «оглушенный» и «спящий» (или гибернирующий) миокард – формы нарушения сократимости левого желудочка у пациентов с ИБС, имеющие преходящий характер;
• развитие диффузного атеросклеротического и очагового постинфарктного кардиосклероза – уменьшение количества функционирующих кардиомиоцитов и развитие на их месте соединительной ткани;
• нарушение систолической и диастолической функций миокарда;
• расстройство функций возбудимости, проводимости, автоматизма и сократимости миокарда.
Перечисленные морфо-функциональные изменения миокарда при ИБС приводят к развитию стойкого снижения коронарного кровообращения, т. Е. Сердечной недостаточности.
Диагностика
Диагностику ИБС осуществляют кардиологи в условиях кардиологического стационара или диспансера с использованием специфических инструментальных методик. При опросе пациента выясняются жалобы и наличие характерных для ишемической болезни сердца симптомов. При осмотре определяются наличие отеков, цианоза кожных покровов, шумов в сердце, нарушений ритма.
Лабораторно-диагностические анализы предполагают исследование специфических ферментов, повышающихся при нестабильной стенокардии и инфаркте (креатинфосфокиназы (в течение первых 4—8 часов), тропонина-I (на 7—10 сутки), тропонина-Т (на 10—14 сутки), аминотрансферазы, лактатдегидрогеназы, миоглобина (в первые сутки)). Эти внутриклеточные белковые ферменты при разрушении кардиомиоцитов высвобождаются в кровь (резорбционно-некротический синдром). Также проводится исследование уровня общего холестерина, липопротеидов низкой (атерогенных) и высокой (антиатерогенных) плотности, триглицеридов, сахара крови, АЛТ и АСТ (неспецифических маркеров цитолиза).
Важнейшим методом диагностики кардиологических заболеваний, в т. Ишемической болезни сердца, является ЭКГ – регистрация электрической активности сердца, позволяющая обнаружить нарушения нормального режима работы миокарда. ЭхоКГ – метод УЗИ сердца позволяет визуализировать размеры сердца, состояние полостей и клапанов, оценить сократимость миокарда, акустические шумы. В некоторых случаях при ИБС проводят стресс эхокардиографию – ультразвуковую диагностику с применением дозированной физической нагрузки, регистрирующую ишемию миокарда.
В диагностике ишемической болезни сердца широко используются функциональные пробы с нагрузкой. Они применяются для выявления ранних стадий ИБС, когда нарушения еще невозможно определить в состоянии покоя. В качестве нагрузочных тестов используются ходьба, подъем по лестнице, нагрузки на тренажерах (велотренажере, беговой дорожке), сопровождающиеся ЭКГ-фиксацией показателей работы сердца. Ограниченность применения функциональных проб в ряде случаев вызвана невозможностью выполнения пациентами требуемого объема нагрузки.
Холтеровское суточное мониторирование ЭКГ предполагает регистрацию ЭКГ, выполняемую в течение суток и выявляющую периодически возникающие нарушения в работе сердца. Для исследования используется портативный аппарат (холтеровский монитор), фиксируемый на плече или поясе пациента и снимающий показания, а также дневник самонаблюдения, в котором пациент отмечает по часам свои действия и происходящие изменения в самочувствии. Полученные в ходе мониторирования данные обрабатываются на компьютере. ЭКГ-мониторирование позволяет не только выявить проявления ишемической болезни сердца, но также причины и условия их возникновения, что особенно важно в диагностике стенокардии.
Чрезпищеводная электрокардиография (ЧПЭКГ) позволяет детально оценить электрическую возбудимость и проводимость миокарда. Суть метода состоит во введении датчика в пищевод и регистрации показателей работы сердца, минуя помехи, создаваемые кожными покровами, подкожно-жировой клетчаткой, грудной клеткой.
Проведение коронарографии в диагностике ишемической болезни сердца позволяет контрастировать сосуды миокарда и определять нарушения их проходимости, степень стеноза или окклюзии. Коронарография используется для решения вопроса об операции на сосудах сердца. При введении контрастного вещества возможны аллергические явления, в т. Анафилаксия.
Лечение
Тактика лечения различных клинических форм ИБС имеет свои особенности. Тем не менее, можно обозначить основные направления, применяемые для лечения ишемической болезни сердца:
• немедикаментозная терапия;
• лекарственная терапия;
• проведение хирургической реваскуляризации миокарда (аорто-коронарного шунтирования);
• применение эндоваскулярных методик (коронарной ангиопластики).
К немедикаментозной терапии относятся мероприятия по коррекции образа жизни и питания. При различных проявлениях ИБС показано ограничение режима активности, т. При физической нагрузке происходит увеличение потребности миокарда в кровоснабжении и кислороде. Неудовлетворенность этой потребности сердечной мышцы фактически и вызывает проявления ИБС. Поэтому при любых формах ишемической болезни сердца ограничивается режим активности пациента с последующим постепенным расширением его во время реабилитации.
Диета при ИБС предусматривает ограничение приема воды и соли с пищей для снижения нагрузки на сердечную мышцу. С целью замедления прогрессирования атеросклероза и борьбы с ожирением также назначается низкожировая диета. Ограничиваются, а по возможности, исключаются следующие группы продуктов: жиры животного происхождения (сливочное масло, сало, жирное мясо), копченая и жареная пища, быстро всасывающиеся углеводы (сдобная выпечка, шоколад, торты, конфеты). Для поддержания нормального веса необходимо соблюдать баланс между потребляемой и расходуемой энергией. При необходимости снижения веса дефицит между потребляемыми и расходуемыми энергозапасами должен составлять минимум 300 кКл ежедневно, с учетом, что за сутки при обычной физической активности человек тратит около 2000—2500 кКл.
Лекарственная терапия при ИБС назначается по формуле «A-B-C»: антиагреганты, β-адреноблокаторы и гипохолестеринемические препараты. При отсутствии противопоказаний возможно назначение нитратов, диуретиков, антиаритмических препаратов и тд Отсутствие эффекта от проводимой лекарственной терапии ишемической болезни сердца и угроза развития инфаркта миокарда являются показанием к консультации кардиохирурга для решения вопроса об оперативном лечении.
К хирургической реваскуляризации миокарда (аортокоронарное шунтирование — АКШ) прибегают с целью восстановления кровоснабжения участка ишемии (реваскуляризации) при резистентности к проводимой фармакологической терапии (например, при стабильной стенокардии напряжения III и IV ФК). Суть метода АКШ заключается в наложении аутовенозного анастомоза между аортой и пораженной артерией сердца ниже участка ее сужения или окклюзии. Тем самым создается обходное сосудистое русло, доставляющее кровь к участку ишемии миокарда. Операции АКШ могут проводиться с использованием искусственного кровообращения или на работающем сердце. К малоинвазивным хирургическим методикам при ИБС относится чрескожная транслюминальная коронарная ангиопластика (ЧТКА) – баллонное «расширение» стенозированного сосуда с последующей имплантацией каркас-стента, удерживающего достаточный для кровотока просвет сосуда.
Прогноз
Определение прогноза при ИБС зависит от взаимосвязи различных факторов. Так неблагоприятно сказывается на прогнозе сочетание ишемической болезни сердца и артериальной гипертонии, тяжелых расстройств липидного обмена и сахарного диабета. Лечение может лишь замедлить неуклонное прогрессирование ИБС, но не остановить ее развитие.
Профилактика
Самой эффективной профилактикой ИБС является снижение неблагоприятного воздействия факторов угрозы: исключение алкоголя и табакокурения, психоэмоциональных перегрузок, поддержание оптимальной массы тела, занятия физкультурой, контроль АД, здоровое питание.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
