Код мкб хроническая сердечная недостаточность
Содержание
- Существующая классификация
- Механизм развития патологии
- Виды хронического недуга
Если у пациента развивается ХСН, МКБ-10 имеет специальные коды для этого заболевания. Под сердечной недостаточностью понимают состояние, когда сердце и кровеносная система не могу обеспечивать нормальный кровоток. Подобные патологии появляются из-за того, что сердце сокращается не так сильно, как это требуется. Из-за этого в артерии попадает меньший объем крови, чем необходимо, чтобы обеспечивать работу всего организма.
Существующая классификация
Сердечную недостаточность называют одной из наиболее распространенных патологий. Причем в рейтинге болезней она занимает одно место с самыми частыми инфекционными. Среди всего населения планеты страдает от этого недуга примерно 3% людей, причем у пациентов, возраст которых старше 65 лет, этот показатель возрастает до 10%. Кстати, если сравнивать по затратам, то на лечение хронической сердечной недостаточности отводится в 2 раза больше сумма, чем на различные формы рака.
Международная классификация болезней, известная как МКБ-10, разрабатывалась Всемирной организацией здравоохранения. Она пересматривается каждые 10 лет, так что вносились дополнения и изменения в уже наработанную базу.
Код по МКБ-10 для сердечной недостаточности — это I50.
Причем из этой группы исключается состояние, которое имеет такое осложнение, как аборт, молярная или внематочная беременность. Еще исключаются хирургические вмешательства и процедуры по акушерству. Еще не входит сюда состояние, которое связано с гипертензией или почечными патологиями. Если недостаточность функционирования сердечной мышцы обнаружена у новорожденного, то международной организацией присваивается код Р29.0. Когда такая патология вызвана у человека любого возраста операциями на сердце или ношением протеза, то устанавливается код I97.1.
Классификация предполагает более подробное деление. Под номером I50.0 значится недостаточность функционирования сердца с застойным характером. Если у пациента левожелудочковая форма такой патологии, то используется код I50.1. Если форму болезни так и не удалось уточнить, тогда пишется номер I50.9.
Механизм развития патологии
Хроническая форма сердечной недостаточности развивается достаточно медленно — понадобится несколько недель и даже месяцев. В этом процессе выделяют несколько основных фаз:
- Нарушение целостности миокарда. Это происходит из-за различных сердечных болезней или перегрузки органа.
- Нарушается сократительная функция левого желудочка. Эта часть органа сокращается слабо, так что в артерии направляется небольшой объем крови.
- Компенсация. Этот механизм запускается организмом, когда требуется обеспечить нормальное функционирование сердца в тяжелых условиях. Мышечная прослойка с левой стороны становится намного толще, так как она начинает разрастаться и гипертрофироваться. Организм вырабатывает больше адреналина, что заставляет сердце чаще и сильнее делать сокращения. Кроме того гипофиз вырабатывает специальный дизурический гормон, который повышает количество воды в крови.
- Резервы исчерпываются. Сердце уже не может снабжать клетки кислородом и полезными веществами. Из-за этого чувствуется нехватка энергии и кислорода.
- Декомпенсация. Кровоток нарушается, но компенсировать его уже организм не способен. Мышечная ткань сердца уже не может полноценно работать. Движения органа становятся медленными и слабыми.
- Развитие недостаточности сердца. Сердце движется слабо, из-за чего все клетки организма недополучают необходимые питательные вещества и кислород.
Причины развития сердечной недостаточности заключаются в следующем:
- Заболевания клапанов сердца. Из-за этого кровь приливает в большом количестве к желудочкам, что приводит к перегрузке.
- Кровеносная гипертензия. При такой патологии нарушается отток крови из области сердца, при этом увеличивается объем крови в органе. Сердцу приходится работать намного интенсивнее, что вызывает переутомление. Кроме того повышается риск растяжения клапанов.
- Сужение устья аорты. Диаметр просвета сужается, что приводит к накапливанию крови в области левого желудочка. Возрастает давление в этой зоне, так что эта часть органа растягивается. Эта сосудистая проблема приводит к тому, что миокард становится слабее.
- Кардиомиопатия дилатационного типа. Эта сердечная патология характеризуется растяжением стенки органа, при этом утолщение не происходит. Объем крови при забросе из сердца в артерию уменьшается в 2 раза.
- Миокардит. Заболевание, характеризующееся воспалительными процессами на тканях миокарда. Развивается под действием различных причин. Приводит к проблемам с сократимостью и проводимостью сердечной мышцы. Стенки постепенно растягиваются.
- Ишемия, инфаркт миокарда. Это приводят к проблемам в снабжении сердечной мышцы кровью.
- Тахиаритмия. При диастоле нарушается наполнение сердца кровью.
- Кардиомиопатия гипертрофического типа. При таком недуге стенки утолщаются, а объем желудочков уменьшается.
- Базедово заболевание. При такой патологии в организме человека содержится большое количество гормональных веществ, которые синтезирует щитовидная железа. Это оказывает токсичное воздействие на ткани сердца.
- Перикардиты. Это воспалительные процессы на перикарде. Обычно создают механические препятствия к наполнению кровью желудочков и предсердий.
Виды хронического недуга
Сердечная недостаточность в хронической форме различается по видам. По фазе сокращения выделяют такие нарушения:
- Диастолическая. Под диастолой понимают фазу, когда сердце расслабляется, но при патологии мышцы теряет свою эластичность, так что она не может растягиваться и расслабляться.
- Систолическая. При систоле сердце сокращается, но при патологии сердечная камера делает это слабо.
Болезнь в зависимости от причины бывает следующих видов:
- Перегрузочная. Сердечная мышцы ослаблена из-за значительных перегрузок. К примеру, вязкость крови повысилась, развивается гипертензия либо имеются механические препятствия на пути оттока крови из сердца.
- Миокардиальная. Предполагается, что мышечная прослойка органа значительно ослаблена. Сюда входит миокардит, ишемия, пороки.
Что касается острой формы заболевания, то выделяют левожелудочковый и правожелудочковый тип. В первом случае нарушается циркуляция крови в сосудах коронарного типа в левом желудочке. При втором типе у пациента имеются повреждения правого желудочка, так как закупориваются ветви в конце легочной артерии. Другими словами, это называется тромбоэмболией легочной артерии. Также такое происходит при инфаркте с правой стороны сердца. Течение острой формы недуга бывает следующим:
- кардиогенный шок;
- отечность легких;
- криз гипертонического характера;
- высокий сердечный выброс на фоне сердечной недостаточности;
- острая форма декомпенсации.
ХСН проявляется в виде следующих симптомов у пациента. Появляется одышка как результат кислородного голодания головного мозга. Сначала появляется только при интенсивных физических нагрузках, но потом и в состоянии покоя. Дальше организм человека уже не сможет переносить физические нагрузки. Это приводит к ощущению слабости, боли в области грудины, одышке. Потом будут заметны все симптомы цианоза: бледность и синева кожных покровов на носе, пальцах, мочках ушей. Часто проявляется отечность нижних конечностей. Еще один характерных признак хронической сердечной недостаточности — это застой крови в сосудах внутренних органов, что вызывает проблемы с центральной нервной системой, почками, печенью и органами желудочно-кишечного тракта.
Недостаточность функционирования сердечной мышцы, как острая, так и хроническая, является довольно распространенной патологией. Согласно МКБ-10, установлен код I.50 для такого заболевания, но выделяют различные его разновидности, так что всегда нужно сверятся с этим нормативным документом.
Источник
Что такое хроническая сердечная недостаточность: классификация по стадиям и классам, код по МКБ 10. Причины и симптомы синдрома. Клинические рекомендации по лечению.
 Хроническая сердечная недостаточность (МКБ-10 – I.50) – заболевание, характеризующееся несоответствием между способностью сердца в подаче крови по сосудам и потребностью органов и тканей в кислороде.
Хроническая сердечная недостаточность (МКБ-10 – I.50) – заболевание, характеризующееся несоответствием между способностью сердца в подаче крови по сосудам и потребностью органов и тканей в кислороде.
ХСН развивается постепенно, проявляясь вначале при усиленных физических нагрузках, а со временем – и в состоянии покоя.
Клиническими признаками хронической сердечной недостаточности является ряд специфических симптомов (одышка, уменьшение физической активности, отеки).
↯
Больше статей в журнале
«Заместитель главного врача»
Активировать доступ
Причиной ХСН является снижение способности сердца к наполнению или выбросу крови. Это обуславливается тем, что происходит поражение мышечной ткани сердца – миокарда и дисбаланс регуляторных систем.
В Международной классификации болезней (МКБ-10) хроническая сердечная недостаточность относится к пункту I.50 — Сердечная недостаточность. В данной классификации болезни СН разделены по поражению отделов сердца.
✔ Международный классификатор болезней 10-го пересмотра, краткая версия в Системе Консилиум.
Так в МКБ-10 ХСН классифицируется по кодам:
- I.50.0 — Застойная сердечная недостаточность (в т.ч. правожелудочковая недостаточность);
- I.50.1 — Левожелудочковая недостаточность;
- I.50.9 — Сердечная недостаточность неуточненной этиологии.
Классификация
В РФ существует несколько классификаций ХСН, которые выносятся в итоговый диагноз, определяя тем самым тактику лечения и дальнейший прогноз жизни и здоровья пациента.
По поражению отделов сердца выделяют:
- левожелудочковую ХСН (застой по малому кругу кровообращения, в легких);
- правожелудочковую ХСН (застой по большому кругу кровообращения, во всех органах и тканях, исключая легкие);
- бивентрикулярную (двужелудочковую, застой по обоим кругам кровообращения).
☆ Эхокардиографические патологические показатели у больных с ХСН, в Системе Консилиум
 Скачать документ сейчас
Скачать документ сейчас
Выделяют три стадии ХСН (код по МКБ-10: I50):
- I стадия. Первичные изменения в желудочке сердца, снижаются его функции, но нет влияния на кровообращение. Нет клинических проявлений;
- II (А) стадия. Нарушение кровообращения по одному из двух кругов кровообращения, застой жидкости либо в сосудах легких (малый круг), либо в нижних конечностях, нижних отделах туловища;
- II (Б) стадия. Нарушение кровообращения по обоим кругам;
- III стадия. Сильно выраженные отеки не только конечностей, но и в поясничной области, в бедрах. Появляется асцит (явление, при котором жидкость накапливается в брюшной полости, код по МКБ-10 – R.18), анасарка (код по МКБ-10 не имеет, относится к ХСН, проявляется резкой отечностью всего тела).
ХСН также делят по функциональным классам (ФК), которые определяются возможностью пациента переносить физические нагрузки:
- I ФК. Клинические проявления – одышка при умеренных физических нагрузках. Проявления сердечных нарушений могут вовсе отсутствовать;
- II ФК. У пациентов есть небольшие ограничения в активности. Одышка и сердцебиение наступают при обычных повседневних физических нагрузках, дыхание затруднено, повышенная усталость;
- III ФК. Заметные ограничения физической активности. Клинические проявления ХСН наступают при минимальных физических нагрузках;
- IV ФК. Одышка и сердцебиение в состоянии покоя. Любые нагрузки доставляют дискомфорт.
Используйте интерактивный конструктор, чтобы получить готовый протокол ведения пациента на основе последних клинических рекомендаций Минздрава РФ.
Причины появления ХСН
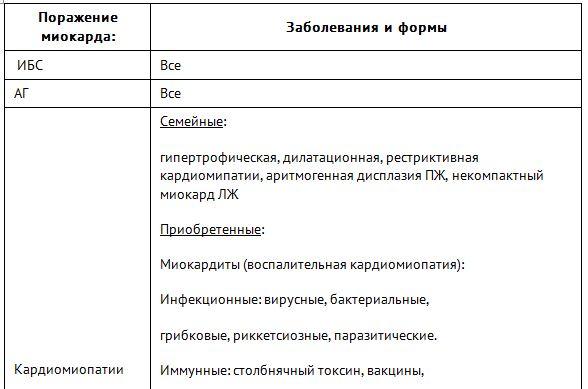
Любое поражение миокарда или структуры сердечно-сосудистой системы способно привести к тому, что появляется хроническая сердечная недостаточность (код по МКБ-10: I50).
1. Патологии, повреждающие сердечную мышцу (миокард):
- хроническая ИБС (поражение сосудов на фоне атеросклероза);
- ИБС после перенесенного инфаркта миокарда.
2. Заболевания эндокринной системы:
- сахарный диабет;
- болезни надпочечников, сопровождающиеся снижением секреции гормонов;
- гипертиреоз;
- гипотиреоз.
3. Последствия неправильного питания:
- жирение;
- истощение организма, анорексия;
- недостаток питательных элементов на фоне голодания.
Хроническая сердечная недостаточность, клинические рекомендации по диагностике и лечению в Системе Консилиум
4. Функциональные патологии работы сердца:
- нарушения ритма сердца;
- блокады;
- сердечные пороки (врожденные или приобретенные).
5. Другие заболевания ССС:
- миокардит, перикардит, эндокардит;
- АГ (артериальная гипертанзия).
6. Другие заболевания организма:
- амилоидоз, саркоидоз;
- ВИЧ;
- хроническая почечная недостаточность (терминальная стадия);
Также существует ряд факторов, которые повышают риск возникновения ХСН:
- курение;
- злоупотребление алкоголем;
- повышение давления.
★ Этиологические причины хронической сердечной недостаточности, таблица в Системе Консилиум.
 Скачать документ сейчас
Скачать документ сейчас
Симптомы
Как уже говорилось ранее, основными симптомами ХСН являются одышка, сердцебиение, отеки и ограничение физической активности.
На коже заметен акроцианоз (посинение кистей, стоп). Отеки на первых стадиях – на нижних конечностях в районе лодыжек, голеней, появляются чаще ближе к вечеру.
В статье вы найдете только несколько готовых образцов и шаблонов.
В Системе «Консилиум» их более 5000.
Успеете скачать всё, что нужно, по демодоступу за 3 дня?
Активировать
Диагностика
Хроническая сердечная недостаточность (МКБ-10 – I.50) диагностируется главным образом с помощью сбора анамнеза, осмотра и ряда лабораторных и инструментальных исследований.
При опросе больного выясняется время, когда появилась одышка, когда и как часто она беспокоит пациента, наличие, характер и давность кашля.
При осмотре – наличие бледных кожных покровов, отеков нижних конечностей. При аускультации – шумы в области сердца, хрипы в легких (признаки застоя жидкости).
ОАК и ОАМ (общий анализ мочи и крови) указывают на наличие сопутствующих патологий или осложнений, в т.ч. воспалительные процессы.
В БХ крови смотрят холестерин, креатинин, мочевину и мочевую кислоту, С-реактивный белок.
На ЭКГ могут быть изменения, связанные с патологией сердца, сердечного ритма, рубцовые изменения после инфаркта миокарда.
Рентгендиагностика позволит выявить в грудной полости наличие жидкости, оценить размеры сердца.
В январе вступил в силу закон о клинических рекомендациях. Пять положений клиники должны учесть уже в 2019 году.
Кто будет создавать рекомендации, как их применять в работе и что станет обязанностью начмеда, читайте в журнале «Заместитель главного врача»
Лечение и прогноз
Основной целью лечения ХСН на первой бессимптомной стадии – предотвратить появление симптомов, на последующих стадия – устранить существующие симптомы и предотвратить ухудшение состояния.
Тем самым улучшается качество жизни, снижается число госпитализаций, улучшается прогноз дальнейшей жизни.
Основные этапы лечения хронической сердечной недостаточности:
1. Диета
- уменьшение количества поваренной соли в потребляемой пище (чем выраженнее симптомы, тем меньше соли, вплоть до полного отказа от ее приема);
- если выраженные отеки, присутствует асцит/анасарка – ограничение употребления жидкостей. В норме необходимо употреблять 1,5-2 л/сутки;
- правильное питание, достаточное содержание в пище белков, жиров и витаминов;
- контроль веса, снижение при избытке, исключение развития кахексии. Ежедневное взвешивание для выявления скрытых отеков (увеличение массы более 2 кг менее чем за три дня, что свидетельствует об угрозе декомпенсации ХСН);
- ограничение приема алкогольной продукции.
2. Физическая активность
- показана пациентам в любой стадии, если они находятся в стабильном состоянии;
- противопоказаниями для физических нагрузок служат активные миокардиты, стеноз сердечных клапанов, тяжелые нарушения сердечного ритма, частые приступы стенокардии.
3. Лекарственная терапия
- ингибиторы АПФ;
- b-адреноблокаторы;
- антагонисты альдостерона;
- диуретики;
- сердечные гликозиды;
- агонисты альдостероновых рецепторов;
- статины;
- антикоагулянты;
- антиаритмики (при нарушениях сердечного ритма);
- аспирин (после перенесенного инфаркта миокарда);
- блокаторы кальциевых каналов (при стойкой АГ или стенокардии).

Источник
 Хроническая сердечная недостаточность – это патологическое состояние, при котором возникают проблемы с питанием сердца, обусловленные его недостаточным кровоснабжением.
Хроническая сердечная недостаточность – это патологическое состояние, при котором возникают проблемы с питанием сердца, обусловленные его недостаточным кровоснабжением.
Синдром ХСН по МКБ-10 (международная классификация болезней) – это патология, возникающая только на фоне других серьезных заболеваний.
Ей присущи много типичных клинических признаков, по которым можно заподозрить болезнь, даже не будучи медиком.
Суть патологии, механизм ее развития
Хроническая сердечная недостаточность может развиваться в течение месяцев.Этот процесс разделяют на несколько основных этапов:
- Из-за сердечных заболеваний или перегрузки органа нарушается целостность миокарда.
- Левый желудочек сокращается неправильно, то есть слабо, из-за чего в сердечные сосуды поступает недостаточно крови.
- Механизм компенсации. Он запускается в случае необходимости нормального функционирования сердечной мышцы в тяжелых условиях. Прослойка с левой стороны органа утолщается и гипертрофируется, а организм выбрасывает больше адреналина. Сердце начинает сокращаться чаще и сильнее, а гипофиз вырабатывает гормон, из-за которого количество воды в крови значительно повышается.
- Когда сердце уже не способно снабжать органы и ткани кислородом, резервы организма исчерпываются. Наступает кислородное голодание клеток.
- Из-за серьезного нарушения кровообращения, развивается декомпенсация. Сердце сокращается медленно и слабо.
- Возникает сердечная недостаточность – неспособность органа снабжать организм кислородом и питательными веществами.
Классификация
По МКБ-10 ХСН разделяют на три стадии в зависимости от течения болезни:
- Первая. Клинические проявления возникают у человека только после физических нагрузок, а в кровообращении нет признаков застоя.
- Вторая. В одном или двух кругах кровотока есть признаки застоя.
- Третья. Наблюдаются стойкие нарушения и необратимые процессы в организме.
В зависимости от состояния левого желудочка выделяют два варианты ХСН:
- систолическая функция левой нижней камеры сердца сохранена,
- наблюдается дисфункция левого желудочка.
 Хроническую сердечную недостаточность также разделяют на функциональные классы:
Хроническую сердечную недостаточность также разделяют на функциональные классы:
- I – обычная физическая нагрузка не провоцирует никаких клинических признаков.
- II – при физической активности проявляются симптомы сердечной недостаточности, поэтому человек вынужден ограничивать себя в труде.
- III – клиника ярко выражена даже при незначительных нагрузках.
- IV – жалобы возникают у больного в состоянии покоя.
Причины
Код ХСН по МКБ — I50. Этот синдром, по сути, является неблагоприятным исходом большинства сердечных болезней, а в особенности ИБС и гипертонии (до 85% случаев). Четверть случаев заболеваемости ХСН могут быть вызваны такими причинами:
- миокардит,
- кардиомиопатия,
- эндокардит,
- пороки сердечной мышцы.
 Очень редко к хронической сердечной недостаточности приводят такие факторы, как:
Очень редко к хронической сердечной недостаточности приводят такие факторы, как:
- аритмия,
- перикардит,
- ревматизм,
- сахарный диабет,
- лишний вес,
- нарушение обмена веществ,
- анемия,
- опухоли сердца,
- химиотерапия,
- беременность.
В любом случае, если человек страдает каким-то из вышеупомянутых нарушений, его сердце постепенно становится слабее и его насосная функция ухудшается.
Клиническая картина
 Признаки хронической сердечной недостаточности зависят от тяжести протекания болезни и сопутствующих нарушений в организме. Типичными жалобами пациентов с ХСН являются:
Признаки хронической сердечной недостаточности зависят от тяжести протекания болезни и сопутствующих нарушений в организме. Типичными жалобами пациентов с ХСН являются:
- развитие одышки. Сначала учащенное дыхание появляется вследствие физической активности, позже – даже в состоянии покоя;
- ночное удушье – явление, когда больной просыпается от того, что не может дышать и чувствует необходимость подняться с кровати;
- одышка в вертикальном положении (бывает, что пациенту трудно дышать в положении стоя или сидя, но когда он ложится на спину частота дыхания нормализуется);
- общая слабость и быстрая утомляемость;
- сухой кашель, возникающий от застоя крови в легких;
- ночной диурез преобладает над дневным (частые мочеиспускания ночью);
- отеки ног (сначала симметрично отекают стопы и голени, затем бедра);
- развитие асцита (скопление жидкости в животе).
Еще одним ярко выраженным признаком хронической сердечной недостаточности является ортопноэ – вынужденное положение пациента, при котором он лежит с приподнятой головой, иначе у него появляется одышка и сухой кашель.
Диагностические меры
При диагностике пациента не обойтись без визуально осмотра, при котором врач четко увидит типичные симптомы ХСН – отеки, пульсацию и разбухание вен, увеличение живота. При пальпации обнаруживаются «шумы плеска», которые подтверждают наличие свободной жидкости в брюшине.
 С помощью аускультации можно выявить скопление жидкости в легких (влажные хрипы). Сердце и печень больного увеличенные в размерах.
С помощью аускультации можно выявить скопление жидкости в легких (влажные хрипы). Сердце и печень больного увеличенные в размерах.
Для уточнения диагноза врач назначается ряд аппаратных исследований:
- электрокардиограмма – выявляет изменения, присущие заболеваниям, которые и привели к хронической сердечной недостаточности;
- УЗИ сердца – позволяет обнаружить расширения полостей органа, признаки регургитации (заброса крови с желудочков обратно в предсердия), а также изучить сократительную способность желудочков;
- рентген грудной клетки – помогает установить размеры сердца, а также обнаружить застой в легких.
Лечение
Основным принципом лечения хронической сердечной недостаточности является замедление прогрессирования болезни, а также облегчение симптомов. Консервативная терапия предусматривает пожизненный прием сердечных препаратов и других лекарств, которые улучшают качество жизни больного.
К препаратам, которые назначает врач при ХСН, относят:
- ингибиторы АПФ, понижающие уровень давления внутри сосудов;
- бета-блокаторы, которые снижают частоту пульса и общее сопротивление сосудов, в результате чего кровь может свободно двигаться по артериям;
- сердечные гликозиды, повышающие сократимость сердечной мышцы при снижении частоты сокращений;
- антикоагулянты, препятствующие тромбообразованию;
- антагонисты кальциевых каналов, которые расслабляют сосуды и способствуют снижению артериального давления;
- нитраты, которые уменьшают приток крови к сердечной мышце;
- мочегонные средства – назначаются, чтобы разгрузить органы с застойными явлениями и уменьшить отеки.

Профилактика
Первичная профилактика позволяет предупредить развитие болезней, прямым следствием которых является ХСН.
Если же такое заболевание уже имеет место и вылечить полностью его нельзя, больным показана вторичная профилактика. Она предотвращает прогрессирование ХСН.
 Пациентам с хронической сердечной недостаточностью следует отказываться от вредных привычек, приема кофеиносодержащих продуктов, уменьшить в рационе количество соли.
Пациентам с хронической сердечной недостаточностью следует отказываться от вредных привычек, приема кофеиносодержащих продуктов, уменьшить в рационе количество соли.
Питание должно быть дробным и сбалансированным. Употреблять нужно калорийные, но легко усваиваемые продукты. Следует ограничить физические нагрузки и строго соблюдать все предписания врача.
![]()
Источник
