Код мкб хрбс недостаточность митрального
I05 Ревматические болезни митрального клапана
Включено: состояния, классифицированные в рубриках I05.0 и
I05.2-I05.9, уточненные или не уточненные как ревматические
Исключено: случаи, уточненные как неревматические (I34.-)
I05.0 Митральный стеноз
I05.1 Ревматическая недостаточность митрального клапана
I05.2 Митральный стеноз с недостаточностью
I05.8 Другие болезни митрального клапана
I05.9 Болезнь митрального клапана неуточненная
I06 Ревматические болезни аортального клапана
Исключено: случаи, не уточненные как ревматические (I35.-)
I06.0 Ревматический аортальный стеноз
I06.1 Ревматическая недостаточность аортального клапана
I06.2 Ревматический аортальный стеноз с недостаточностью
I06.8 Другие ревматические болезни аортального клапана
I06.9 Ревматическая болезнь аортального клапана неуточненная
I07 Ревматические болезни трехстворчатого клапана
Включено: случаи, уточненные или не уточненные как ревматические
Исключено: случаи, уточненные как неревматические (I36.-)
I07.0 Трикуспидальный стеноз
I07.1 Трикуспидальная недостаточность
I07.2 Трикуспидальный стеноз с недостаточностью
I07.8 Другие болезни трехстворчатого клапана
I07.9 Болезнь трехстворчатого клапана неуточненная
I08 Поражения нескольких клапанов
Включено: случаи, уточненные или не уточненные как ревматические
Исключено:
ревматические болезни эндокарда, клапан не уточнен (I09.1)
эндокардит, клапан не уточнен (I38)
I08.0 Сочетанные поражения митрального и аортального клапанов
I08.1 Сочетанные поражения митрального и трехстворчатого клапа-
нов
I08.2 Сочетанные поражения аортального и трехстворчатого клапа-
нов
I08.3 Сочетанные поражения митрального, аортального и трехствор-
чатого клапанов
I08.8 Другие множественные болезни клапанов
I08.9 Множественное поражение клапанов неуточненное
I09 Другие ревматические болезни сердца
I09.0 Ревматический миокардит
Исключено: миокардит, не уточненный как ревматический
(I51.4)
I09.1 Ревматические болезни эндокарда, клапан не уточнен
Исключено: эндокардит, клапан не уточнен (I38)
I09.2 Хронический ревматический перикардит
Исключено: состояния, не уточненные как ревматические
(I31.-)
I09.8 Другие уточненные ревматические болезни сердца
I09.9 Ревматические болезни сердца неуточненные
Исключено: ревматоидный кардит (M05.3)
I05 Rheumatic mitral valve diseases
Incl.:
conditions classifiable to (I05.0) and (I05.2-I05.9) , whether specified as rheumatic or not
Excl.:
when specified as nonrheumatic (I34.-)
I05.0 Mitral stenosis
Mitral (valve) obstruction (rheumatic)
I05.1 Rheumatic mitral insufficiency
Rheumatic mitral:
- incompetence
- regurgitation
I05.2 Mitral stenosis with insufficiency
Mitral stenosis with incompetence or regurgitation
I05.8 Other mitral valve diseases
Mitral (valve) failure
I05.9 Mitral valve disease, unspecified
Mitral (valve) disorder (chronic) NOS
I06 Rheumatic aortic valve diseases
Excl.:
when not specified as rheumatic (I35.-)
I06.0 Rheumatic aortic stenosis
Rheumatic aortic (valve) obstruction
I06.1 Rheumatic aortic insufficiency
Rheumatic aortic:
- incompetence
- regurgitation
I06.2 Rheumatic aortic stenosis with insufficiency
Rheumatic aortic stenosis with incompetence or regurgitation
I06.8 Other rheumatic aortic valve diseases
I06.9 Rheumatic aortic valve disease, unspecified
Rheumatic aortic (valve) disease NOS
I07 Rheumatic tricuspid valve diseases
Incl.:
whether specified as rheumatic or of unspecified origin
Excl.:
when specified as nonrheumatic (I36.-)
I07.0 Tricuspid stenosis
Tricuspid (valve) stenosis (rheumatic)
I07.1 Tricuspid insufficiency
Tricuspid (valve) insufficiency (rheumatic)
I07.2 Tricuspid stenosis with insufficiency
I07.8 Other tricuspid valve diseases
I07.9 Tricuspid valve disease, unspecified
Tricuspid valve disorder NOS
I08 Multiple valve diseases
Incl.:
whether specified as rheumatic or of unspecified origin
Excl.:
endocarditis, valve unspecified (I38)
multiple valve diseases of specified origin other than rheumatic heart disease; use appropriate codes in (I34-I38, Q22-Q23, Q24.8)
rheumatic diseases of endocardium, valve unspecified (I09.1)
I08.0 Disorders of both mitral and aortic valves
Involvement of both mitral and aortic valves whether specified as rheumatic or of unspecified origin
I08.1 Disorders of both mitral and tricuspid valves
I08.2 Disorders of both aortic and tricuspid valves
I08.3 Combined disorders of mitral, aortic and tricuspid valves
I08.8 Other multiple valve diseases
I08.9 Multiple valve disease, unspecified
I09 Other rheumatic heart diseases
I09.0 Rheumatic myocarditis
Excl.:
myocarditis not specified as rheumatic (I51.4)
I09.1 Rheumatic diseases of endocardium, valve unspecified
Rheumatic:
- endocarditis (chronic)
- valvulitis (chronic)
Excl.:
endocarditis, valve unspecified (I38)
I09.2 Chronic rheumatic pericarditis
Adherent pericardium, rheumatic
Chronic rheumatic:
- mediastinopericarditis
- myopericarditis
Excl.:
when not specified as rheumatic (I31.-)
I09.8 Other specified rheumatic heart diseases
Rheumatic disease of pulmonary valve
I09.9 Rheumatic heart disease, unspecified
Rheumatic:
- carditis
- heart failure
Excl.:
rheumatoid carditis (M05.3)
Источник
Связанные заболевания и их лечение
Национальные рекомендации по лечению
Содержание
- Описание
- Дополнительные факты
- Причины
- Классификация
- Симптомы
- Диагностика
- Лечение
- Прогноз
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Митральная недостаточность.

Митральная недостаточность
Описание
Митральная недостаточность. Клапанный порок сердца, характеризующийся неполным смыканием или пролабированием створок левого атриовентрикулярного клапана во время систолы, что сопровождается обратным патологическим током крови из левого желудочка в левое предсердие. Митральная недостаточность приводит к появлению одышки, утомляемости, сердцебиения, кашля, кровохарканья, отеков на ногах, асцита. Диагностический алгоритм выявления митральной недостаточности подразумевает сопоставление данных аускультации, ЭКГ, ФКГ, рентгенографии, эхокардиографии, катетеризации сердца, вентрикулографии. При митральной недостаточности проводится медикаментозная терапия и кардиохирургическое лечение (протезирование или пластика митрального клапана).
Дополнительные факты
Недостаточность митрального клапана – врожденный или приобретенный порок сердца, обусловленный поражением створок клапана, подклапанных структур, хорд или перерастяжением клапанного кольца, приводящим к митральной регургитации. Изолированная митральная недостаточность в кардиологии диагностируется редко, однако в структуре комбинированных и сочетанных пороков сердца встречается в половине наблюдений.
В большинстве случаев приобретенная митральная недостаточность сочетается с митральным стенозом (комбинированный митральный порок сердца) и аортальными пороками. Изолированная врожденная митральная недостаточность составляет 0,6% всех врожденных пороков сердца. В сложных пороках обычно сочетается с ДМПП, ДМЖП, открытым артериальным протоком, коарктацией аорты. У 5-6% здоровых лиц с помощью ЭхоКГ выявляется та или иная степень митральной регургитации.
Особенности гемодинамики при митральной недостаточности.
Вследствие неполного смыкания створок митрального клапана в период систолы возникает регургитационная волна из левого желудочка в левое предсердие. Если обратный ток крови незначителен, митральная недостаточность компенсируется усилением работы сердца с развитием адаптационной дилатации и гиперфункции левого желудочка и левого предсердия изотонического типа. Этот механизм может достаточно длительно сдерживать повышение давления в малом круге кровообращения.
Компенсированная гемодинамика при митральной недостаточности выражается адекватным увеличением ударного и минутного объемов, уменьшение конечного систолического объема и отсутствием легочной гипертензии.
При тяжелой форме митральной недостаточности объем регургитации преобладает над ударным объемом, минутный объем сердца резко снижен. Правый желудочек, испытывая повышенную нагрузку, быстро гипертрофируется и дилатируется, вследствие чего развивается тяжелая правожелудочковая недостаточность.
При остро возникшей митральной недостаточности адекватная компенсаторная дилатация левых отделов сердца не успевает развиться. При этом быстрое и значительное повышение давления в малом круге кровообращения нередко сопровождается фатальным отеком легких.
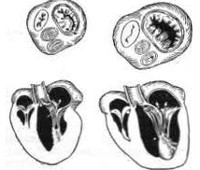
Митральная недостаточность
Причины
Острая митральная недостаточность может развиваться вследствие разрывов сосочковых мышц, сухожильных хорд, отрыва створок митрального клапана при остром инфаркте миокарда, тупой травме сердца, инфекционном эндокардите. Разрыв сосочковых мышц вследствие инфаркта миокарда сопровождается летальным исходом в 80–90% случаев.
Развитие хронической митральной недостаточности может быть обусловлено поражением клапана при системных заболеваниях: ревматизме, склеродермии, системной красной волчанке, эозинофильном эндокардите Леффлера. Ревматическая болезнь сердца обусловливает около 14% всех случаев изолированной митральной недостаточности.
Ишемическая дисфункция митрального комплекса наблюдается у 10% пациентов с постинфарктным кардиосклерозом. К митральной недостаточности может приводить пролапс митрального клапана, надрыв, укорочение или удлинение сухожильных хорд и папиллярных мышц. В ряде случаев митральная недостаточность является следствием системных дефектов соединительной ткани при синдромах Марфана и Элерса-Данлоса.
Относительная митральная недостаточность развивается в отсутствие повреждения клапанного аппарата при дилатации полости левого желудочка и расширении фиброзного кольца. Такие изменения встречаются при дилатационной кардиомиопатии, прогрессирующем течении артериальной гипертензии и ИБС, миокардитах, аортальных пороках сердца. К более редким причинам развития митральной недостаточности относят кальциноз створок, гипертрофическую кардиомиопатию и тд.
Врожденная митральная недостаточность встречается при фенестрации, расщеплении митральных створок, парашютовидной деформации клапана.
Классификация
По течению митральная недостаточность бывает острая и хроническая; по этиологии – ишемическая и неишемическая.
Также различают органическую и функциональную (относительную) митральную недостаточность. Органическая недостаточность развивается при структурном изменении самого митрального клапана либо удерживающих его сухожильных нитей. Функциональная митральная недостаточность обычно является следствием расширения (митрализации) полости левого желудочка при его гемодинамической перегрузки, обусловленной заболеваниями миокарда.
С учетом выраженности регургитации выделяют 4 степени митральной недостаточности: с незначительной митральной регургитацией, умеренной, выраженной и тяжелой митральной регургитацией.
В клиническом течении митральной недостаточности выделяют 3 стадии:
I (компенсированная стадия). Незначительная недостаточность митрального клапана; митральная регургитация составляет 20 — 25% от систолического объема крови. Митральная недостаточность компенсируется за счет гиперфункции левых отделов сердца.
II (субкомпенсированная стадия). Митральная регургитация составляет 25 — 50% от систолического объема крови. Развивается застой крови в легких и медленное нарастание бивентрикулярной перегрузки.
III (декомпенсированная стадия). Резко выраженная недостаточность митрального клапана. Возврат крови в левое предсердие в систолу составляет 50-90% от систолического объема. Развивается тотальная сердечная недостаточность.
Симптомы
В периоде компенсации, который может длиться несколько лет, возможно бессимптомное течение митральной недостаточности. В стадии субкомпенсации появляются субъективные симптомы, выражающиеся одышкой, быстрой утомляемостью, тахикардией, ангинозными болями, кашлем, кровохарканьем. При нарастании венозного застоя в малом круге могут возникать приступы ночной сердечной астмы.
Боль в груди слева. Боль в грудной клетке. Боль за грудиной. Кашель. Кровохарканье. Одышка.
Диагностика
Основные диагностические данные, свидетельствующие о митральной недостаточности, получают в ходе тщательного физикального обследования, подтвержденного электрокардиографией, фонокардиографией, рентгенографией и рентгеноскопией грудной клетки, ЭхоКГ и допплеровским исследованием сердца.
Вследствие гипертрофии и дилатации левого желудочка у больных с митральной недостаточностью развивается сердечный горб, появляется усиленный разлитой верхушечный толчок в V-VI межреберье от среднеключичной линии, пульсация в эпигастрии. Перкуторно определяется расширение границ сердечной тупости влево, вверх и вправо (при тотальной сердечной недостаточности). Аускультативными признаками митральной недостаточности служат ослабление, иногда полное отсутствие I тона на верхушке, систолический шум над верхушкой сердца, акцент и расщепление II тона над легочной артерией и тд.
Информативность фонокардиограммы заключается в возможности подробно охарактеризовать систолический шум. ЭКГ-изменения при митральной недостаточности указывают на гипертрофию левого предсердия и желудочка, при легочной гипертензии – на гипертрофию правого желудочка. На рентгенограммах отмечается увеличение левых контуров сердца, вследствие чего тень сердца приобретает треугольную форму, застойные корни легких.
Эхокардиография позволяет определиться с этиологией митральной недостаточности, оценить ее тяжесть, наличие осложнений. С помощью допплерэхокардиографии выявляется регургитация через митральное отверстие, определяется ее интенсивность и величина, что в совокупности позволяет судить о степени митральной недостаточности. При наличии фибрилляции предсердий прибегают к чреспищеводной ЭхоКГ с целью выявления тромбов в левом предсердии. Для оценки тяжести митральной недостаточности применяется зондирование полостей сердца и левая вентрикулография.
Лечение
При острой митральной недостаточности требует введение диуретиков и периферических вазодилататоров. Для стабилизации гемодинамики может выполняться внутриаортальная баллонная контрпульсация. Специального лечения легкой бессимптомной хронической митральной недостаточности не требуется. В субкомпенсированной стадии назначаются ингибиторы АПФ, бета-адреноблокаторы, вазодилататоры, сердечные гликозиды, мочегонные препараты. При развитии фибрилляции предсердий применяются непрямые антикоагулянты.
При митральной недостаточности средней и тяжелой степени выраженности, а также наличии жалоб показано кардиохирургическое вмешательство. Отсутствие кальциноза створок и сохранная подвижность клапанного аппарата позволяет прибегнуть к клапансохраняющим вмешательствам – пластике митрального клапана, аннулопластике, укорачивающей пластика хорд и тд Несмотря на низкий риск развития инфекционного эндокардита и тромбозов, клапансохраняющие операции часто сопровождаются рецидивом митральной недостаточности, что ограничивает их выполнение достаточно узким кругом показаний (пролапс митрального клапана, разрывы клапанных структур, относительная недостаточность клапана, дилатация кольца клапана, планируемая беременность).
При наличии кальцификации клапана, выраженного утолщения хорд показано протезирование митрального клапана биологическим или механическим протезом. Специфическими послеоперационными осложнениями в этих случаях могут служить тромбоэмболии, атриовентрикулярная блокада, вторичный инфекционный эндокардит протезов, дегенеративные изменения биопротезов.
Прогноз
Прогрессирование регургитации при митральной недостаточности наблюдается у 5–10% пациентов. Пятилетняя выживаемость составляет 80%, десятилетняя – 60%. Ишемическая природа митральной недостаточности быстро приводит к тяжелому нарушению кровообращения, ухудшает прогноз и выживаемость. Возможны послеоперационные рецидивы митральной недостаточности.
Профилактика
Митральная недостаточность легкой и умеренной степени не является противопоказанием к беременности и родам. При высокой степени недостаточности необходимо дополнительное обследование с всесторонней оценкой риска. Больные с митральной недостаточностью должны наблюдаться у кардиохирурга, кардиолога и ревматолога. Профилактика приобретенной недостаточности митрального клапана заключается в предупреждении заболеваний, приводящих к развитию порока, главным образом, ревматизма.
Основные медуслуги по стандартам лечения | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Рубрика МКБ-10: I05.0
МКБ-10 / I00-I99 КЛАСС IX Болезни системы кровообращения / I05-I09 Хронические ревматические болезни сердца / I05 Ревматические болезни митрального клапана
Определение и общие сведения[править]
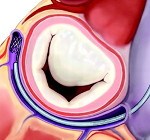
Митральный стеноз
Стеноз митрального отверстия — сужение левого атриовентрикулярного отверстия, которое приводит к затруднению опорожнения левого предсердия и увеличению градиента диастолического давления между левым предсердием и левым желудочком.
Этиология и патогенез[править]
Наиболее частая причина — ревматизм.
Ревматизм — осложнение фарингита, вызванного Streptococcus pyogenes (см. гл. 13, п. XI.Б). Однако острая ревматическая атака приводит к пороку сердца далеко не всегда. Предрасполагающие факторы: принадлежность к женскому полу, тропический климат, повторные ревматические атаки. Поражение сердца: хроническое воспаление митрального клапана (створки, комиссуры, кольцо) и клапанного аппарата (хорды, сосочковые мышцы) приводит к прогрессирующему фиброзу, обызвествлению и клапанному пороку (митральный клапан поражается чаще, чем аортальный, и значительно чаще, чем трехстворчатый и клапан легочной артерии). Если поражены главным образом створки, то клапан имеет классическую для митрального стеноза трубчатую форму с отверстием типа «рыбьего рта»; если же в основном страдает клапанный аппарат, то митральная недостаточность обычно преобладает над стенозом.
Патофизиология. Гемодинамически значимый митральный стеноз обычно возникает через 5—20 лет после первой ревматической атаки и проявляется одышкой при нагрузке; одышка вызвана повышением давления в левом предсердии. Тахикардия — как физиологическая (при нагрузке, беременности, лихорадке), так и патологическая (мерцательная аритмия, наджелудочковая тахикардия), существенно ухудшает состояние, так как укорочение диастолы ведет к повышению давления в левом предсердии. При уменьшении площади отверстия митрального клапана до 1,0—1,5 см2 одышка при нагрузке соответствует сердечной недостаточности II—III функционального класса. Тяжелый митральный стеноз (площадь отверстия митрального клапана < 1,0 см2) приводит к тяжелой одышке, резко снижающей переносимость нагрузки. Давление в левом предсердии почти всегда превышает 25 мм рт. ст., что приводит к легочной гипертензии в покое. Парадоксальным образом поначалу легочная гипертензия может вызвать некоторое улучшение состояния, так как повышение легочного сосудистого сопротивления вызывает уменьшение притока крови к левому предсердию и давление в нем снижается. Больные могут даже ощущать кратковременное улучшение, однако этот светлый промежуток длится недолго; легочная гипертензия ведет к ограничению сердечного выброса, выраженной утомляемости и плохой переносимости нагрузок.
Клинические проявления[править]
а. Одышка — самая частая причина обращения к врачу. Тахикардия существенно ухудшает состояние. Одышка при нагрузке возникает, когда площадь отверстия клапана уменьшается вдвое (< 2,0 см2), и прогрессирует по мере дальнейшего усугубления стеноза. Ортопноэ и ночные приступы сердечной астмы возникают при длительно существующем митральном стенозе, приводящем к легочной гипертензии и правожелудочковой недостаточности. Мерцательная аритмия, инфекции и инфекционный эндокардит могут при тяжелом митральном стенозе вызвать отек легких.
б. Утомляемость. На ранних стадиях — из-за нарушения систолической функции левого желудочка (имеется в 20% случаев), на поздних — вследствие легочной гипертензии.
в. Мерцательная аритмия. Возникает при гемодинамически значимом митральном стенозе в 80% случаев и может привести к резкому ухудшению состояния в результате внезапного повышения давления в левом предсердии и исчезновения «предсердной подкачки». Тромбоэмболии артерий большого круга возникают в 20% случаев, у 80% таких больных имеется мерцательная аритмия. Эмболии — множественные, в 25% случаев — повторные; в половине случаев происходит эмболия церебральных сосудов.
г. Правожелудочковая недостаточность. При тяжелом митральном стенозе с легочной гипертензией и трикуспидальной недостаточностью появляется гепатомегалия, асцит и отеки.
д. Инфекционный эндокардит. Риск инфекционного эндокардита высок при любом ревматическом поражении клапанов. Вегетации усугубляют обструкцию, митральную регургитацию и повышают риск эмболий.
е. Кровохарканье. Обычно умеренное (розовое окрашивание мокроты); возникает при тяжелом застое в легких или отеке легких. Изредка острое повышение давления в левом предсердии приводит к разрыву бронхиальной вены и внезапному тяжелому легочному кровотечению, которое бывает трудно остановить. Вероятность легочного кровотечения со временем уменьшается, так как длительная венозная гипертензия вызывает «защитную» гипертрофию сосудистой стенки.
ж. Охриплость голоса. При выраженной дилатации левого предсердия и легочной артерии возможно сдавление возвратного нерва и охриплость (синдром Ортнера).
з. Стенокардия. Имеется в 10—15% случаев. Причины: коронарный атеросклероз, эмболия коронарных артерий, субэндокардиальная ишемия правого желудочка при тяжелой легочной гипертензии.
Митральный стеноз: Диагностика[править]
1. Физикальное исследование
а. Внешний вид, осмотр, пальпация
1) Внешний вид: характерный признак тяжелого митрального стеноза — facies mitralis (синюшно-красный цвет щек) возникает в результате уменьшения сердечного выброса и повышения ОПСС.
2) АД — нормальное; если нет мерцательной аритмии и тяжелой легочной гипертензии с правожелудочковой недостаточностью, ЧСС — в пределах нормы. Тахипноэ в покое может быть признаком отека легких.
3) Конечности: периферические отеки свидетельствуют о правожелудочковой недостаточности; они возникают при длительной легочной гипертензии.
4) Пульс: нормальная скорость нарастания пульсовой волны, малое наполнение.
5) Набухание шейных вен указывает на легочную гипертензию. Югулярная флебограмма: при гипертрофии правого желудочка увеличивается амплитуда волны A; при трикуспидальной регургитации (правожелудочковая недостаточность или ревматическое поражение трехстворчатого клапана) появляется волна
Осмотр и пальпация: признаки гипертрофии и дилатации левого желудочка отсутствуют. Смещение верхушечного толчка свидетельствует о сочетании митрального стеноза с митральной недостаточностью или о сопутствующем аортальном стенозе или аортальной недостаточности. При легочной гипертензии имеется усиленная пульсация правого желудочка и легочной артерии. Пальпаторно определяемый I тон указывает на то, что подвижность створок митрального клапана сохранена, а диастолическое дрожание — на тяжелый митральный стеноз.
б. Аускультация. Пандиастолический трансмитральный градиент давления приводит к тому, что митральный клапан остается приоткрытым в начале систолы желудочков. При сохранении подвижности митрального клапана I тон усилен («хлопающий» I тон); при меньшей подвижности клапана I тон бывает приглушен (это имеет значение для вальвулопластики и хирургической комиссуротомии). Резкий щелчок открытия свидетельствует о подвижности створок. Чем короче промежуток между аортальным компонентом II тона и щелчком открытия, тем выраженнее митральный стеноз (увеличение трансмитрального градиента давления приводит к укорочению периода изоволюмического расслабления левого желудочка и более быстрому открытию клапана). Усиление легочного компонента II тона указывает на легочную гипертензию. Шум митрального стеноза: низкочастотный диастолический шум, начинается с щелчка открытия, достигает пика в середине диастолы и может снова нарастать в пресистолу (то есть во время сокращения предсердий). Чем тяжелее стеноз, тем большую часть диастолы занимает шум. Часто шум удается выслушать над очень ограниченным участком грудной клетки. Шум выслушивают в положении лежа на левом боку, предварительно пропальпировав верхушечный толчок. Шум усиливается при нагрузке (приседания, приподнимание ног). Другие шумы: иногда имеется шум митральной регургитации (дилатация левого желудочка свидетельствует о выраженной митральной недостаточности). Шум недостаточности клапана легочной артерии (шум Грэма Стилла) указывает на тяжелую легочную гипертензию. Шум трикуспидальной регургитации возникает при вторичной правожелудочковой недостаточности или ревматическом поражении трехстворчатого клапана.
2. ЭКГ: признаки увеличения левого предсердия. При легочной гипертензии появляются признаки гипертрофии правого желудочка и увеличения правого предсердия. Если систолическое давление в легочной артерии выше 70 мм рт. ст., то гипертрофию правого желудочка обнаруживают в 50% случаев, если выше 100 мм рт. ст. — в 90% случаев.
3. Рентгенография грудной клетки: увеличение левого предсердия, иногда — обызвествление митрального клапана, признаки застоя в легких (линии Керли B) и легочной гипертензии (дилатация легочной артерии, правого желудочка и правого предсердия).
4. ЭхоКГ — точный метод диагностики митрального стеноза, позволяющий определить анатомический тип поражения (комиссуры, створки, хорды), выявить органические поражения других структур (дилатация правого и левого желудочков, вегетации, сопутствующие поражения аортального, трехстворчатого клапана и клапана легочной артерии) и оценить гемодинамику (легочная гипертензия). Если не удается получить качественное изображение при трансторакальной ЭхоКГ или требуется исключить тромбоз левого предсердия (перед баллонной вальвулопластикой), то показана чреспищеводная ЭхоКГ. Площадь отверстия митрального клапана оценивают по времени полуспада трансмитрального градиента давления (время, в течение которого он уменьшается вдвое). Этот показатель зависит от площади отверстия митрального клапана и почти не зависит от кровотока. Если же полагаться на максимальный трансмитральный градиент давления, то при сочетании митрального стеноза и митральной недостаточности это приведет к переоценке тяжести стеноза (кровоток через митральный клапан увеличивается, и его максимальная скорость возрастает непропорционально выраженности стеноза).
5. Катетеризация сердца
а. Показания. Повсеместное внедрение трансторакальной и чреспищеводной ЭхоКГ уменьшило необходимость в катетеризации для диагностики митрального стеноза, оценки его тяжести, выявления сопутствующей патологии (увеличения левого предсердия, легочной гипертензии, правожелудочковой недостаточности, митральной недостаточности, аортального стеноза и аортальной недостаточности). Катетеризацию и ангиографию обычно проводят в следующих случаях:
1) при несоответствии клинической картины данным ЭхоКГ;
2) перед операцией, для исключения ИБС (только при наличии факторов риска).
Катетеризацию сердца обычно не проводят больным моложе 40 лет, в отсутствие жалоб и факторов риска ИБС, при изолированном митральном стенозе; в этих случаях показания к вальвулопластике или операции определяют на основании только неинвазивного исследования. Катетеризацию и ангиографию проводят при невозможности получить полную информацию с помощью ЭхоКГ, подозрении на выраженную митральную недостаточность, а также при других клапанных пороках и ИБС.
б. Гемодинамика
1) Увеличение ДЗЛА, пологий Y-спад, нормальное или сниженное КДД в левом желудочке, пандиастолический трансмитральный градиент давления. Выраженная волна V на кривой ДЗЛА указывает на снижение податливости левого предсердия или на митральную недостаточность.
2) Уменьшение сердечного выброса, особенно при тяжелом митральном стенозе и легочной гипертензии.
3) Уменьшение площади отверстия митрального клапана (рассчитывают с помощью уравнения Горлина).
4) Увеличение давления в легочной артерии: обычно если давление в левом предсердии постоянно превышает 25 мм рт. ст.
5) Увеличение давления в правом предсердии при легочной гипертензии: при гипертрофии правого желудочка — увеличение амплитуды волны A на кривой давления в правом предсердии, при трикуспидальной недостаточности — выраженная волна V.
6) Если повышение ДЗЛА и транстрикуспидальный градиент в покое незначительны, но имеется выраженная одышка, проводят нагрузочные пробы (приподнимание ног, велоэргометрия): увеличение ЧСС может вызвать резкое повышение трансмитрального градиента давления.
7) Для диагностики митральной недостаточности проводят вентрикулографию.
Дифференциальный диагноз[править]
Митральный стеноз: Лечение[править]
1. Консервативное
а. Профилактика ревматизма (см. гл. 13, п. XI.З.1) и инфекционного эндокардита (см. гл. 13, п. IX).
б. При застое в легких назначают диуретики. Избыточный диурез может, однако, привести к уменьшению трансмитрального градиента давления и, вследствие этого, к снижению сердечного выброса, а также к преренальной ОПН.
в. Бета-адреноблокаторы часто улучшают состояние даже у больных с синусовым ритмом, уменьшая тахикардию и препятствуя увеличению давления в левом предсердии при физической нагрузке.
г. Антикоагулянты (варфарин; поддерживать МНО на уровне 2,0—3,0) — во всех случаях митрального стеноза, осложненного мерцательной аритмией, эмболиями артерий большого круга или при резком увеличении левого предсердия.
д. Вазодилататоры противопоказаны, так как могут вызвать падение АД (невозможность увеличения сердечного выброса в ответ на уменьшение ОПСС) и застой в легких (рефлекторная тахикардия укорачивает диастолу, что ведет к увеличению давления в левом предсердии).
е. При тромбоэмболиях в остром периоде назначают гепарин (поддерживать АЧТВ в 1,5—2,0 раза выше исходного; перед началом терапии для исключения внутричерепного кровоизлияния проводят КТ), затем — постоянный прием варфарина (поддерживать МНО на уровне 2,0—3,0). Проводят ЭхоКГ для выявления тромбоза левого предсердия и левого желудочка, вегетаций на митральном клапане. При повторных эмболиях увеличивают дозы варфарина (МНО поддерживают на уровне 3,0—4,5), добавляют аспирин (80—160 мг/сут), в некоторых случаях эмболии служат показанием для хирургического лечения.
2. Хирургическое
а. Показания
1) При наличии симптомов: площадь отверстия митрального клапана Ј 1,2 см2.
2) При бессимптомном течении: тяжелый митральный стеноз с выраженной легочной гипертензией.
б. Трансторакальная комиссуротомия. Через верхушку левого желудочка вводят дилататор в левое АВ-отверстие; происходит разрыв спаек. Результаты процедуры очень хорошие, искусственное кровообращение не требуется. В США в настоящее время ее, однако, проводят редко в связи с большой распространенностью операций на открытом сердце и баллонной вальвулопластики (см. гл. 10, п. III.В.2.г).
в. Открытая комиссуротомия. Выполняется в условиях искусственного кровообращения. В ходе операции рассекают спайки, разъединяют спаянные хорды и сосочковые мышцы, удаляют тромбы из левого предсердия, освобождают створки от кальцификатов, удаляют ушко левого предсердия, при митральной недостаточности проводят митральную аннулопластику. Результаты операции очень хорошие: происходит увеличение площади отверстия митрального клапана, снижение давления в левом предсердии и легочной артерии, что ведет к улучшению общего состояния и переносимости нагрузки. Выживаемость в течение 5, 10 и 20 лет — 95, 85 и 60% соответственно. Вероятность повторного стеноза в течение 10 лет — около 50%. Этой операции отдают предпочтение перед баллонной вальвулопластикой в следующих случаях: при легкой и умеренной митральной недостаточности, выраженном обызвествлении и малой подвижности клапана (особенно при поражении клапанного аппарата), при тромбозе левого предсердия, инфекционном эндокардите (перенесенном или текущем), поражении других клапанов, тяжелой ИБС и при неудавшейся баллонной вальвулопластике.
г. Баллонная вальвулопластика. Сущность процедуры та же, ч?
