Код мкб дислокация иол

Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Профилактика
Названия
Название: Вывих хрусталика.
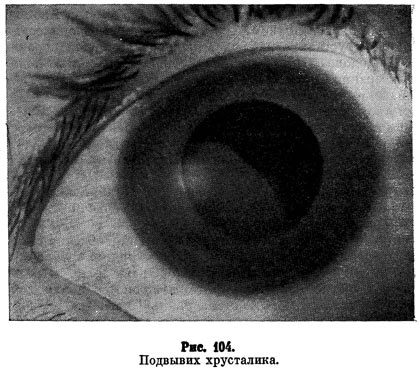
Внешний вид больного с вывихом хрусталика
Описание
Вывих хрусталика. Патология, характеризующаяся полным смещением хрусталика в витреальную полость или переднюю камеру глаза. Клинические проявления заболевания: резкое ухудшение зрения, болезненность и дискомфорт в области глазницы, факодонез и иридодонез. Для постановки диагноза применяются визометрия, УЗИ глаза, биомикроскопия, ОКТ, бесконтактная тонометрия, гониоскопия. Тактика лечения сводится к проведению ленсэктомии, витрэктомии и имплантации интраокулярной линзы. В послеоперационном периоде рекомендовано назначение глюкокортикостероидов и антибактериальной терапии коротким курсом.
Дополнительные факты
Вывих хрусталика (эктопия, дислокация) – нарушение анатомо-топографического расположения биологической линзы, причиной которого является несостоятельность связочного аппарата. Согласно статистическим данным, распространенность врожденной формы эктопии составляет 7-10 случаев на 100 000 человек. При наследственной предрасположенности у 85% больных удается обнаружить генетические мутации. У 15% пациентов заболевание возникает спорадически. Травмирование глаз в 33% случаев является причиной приобретенного варианта патологии. Лица мужского и женского пола болеют с одинаковой частотой. Болезнь распространена повсеместно.
Причины
Эктопия хрусталика представляет собой полиэтиологическую патологию. К развитию спонтанной формы приводят дегенеративно-дистрофические изменения волокон цилиарной связки, которые чаще выявляются у лиц преклонного возраста. Главный предрасполагающий фактор – хроническое воспаление структур увеального тракта или поражение стекловидного тела. Основные причины вывиха:
• Генетическая предрасположенность. Риску развития врожденной эктопии наиболее подвержены пациенты с синдромом Марфана, Элерса-Данлоса, Книста. Болезнь часто возникает при наследственной гиперлизинемии и дефиците сульфитоксидазы.
• Травматические повреждения. Данное заболевание – одно из распространенных осложнений тупой травмы или проникающего ранения глазного яблока, сопровождающегося повреждением связочного аппарата. В редких случаях вывих происходит при контузии глаз.
• Катаракта. Патологические изменения капсулы, капсулярного эпителия или основного вещества, которые наблюдаются при катаракте – значимые факторы риска эктопии. Причиной выступает нарушение прилегания передних и задних зонулярных волокон.
• Высокая степень гиперметропии. Для дальнозоркости характерно увеличение продольного размера глазного яблока. Это приводит к натяжению и образованию микроразрывов связки, что способствует эктопии.
• Аплазия ресничного пояска. Это врожденный порок развития, при котором связочный аппарат полностью отсутствует. Агенезия ресничного пояска выявляется при синдроме амниотических перетяжек.
Патогенез
В механизме развития врожденного варианта заболевания ведущая роль отводится слабости, частичному или полному отсутствию цилиарной связки. Для преимущественного большинства больных с генетической предрасположенностью характерен дефект синтеза коллагена или эластина, нарушение обмена белка. При частичном разрыве ресничного пояска хрусталик остается фиксированным к пристеночным слоям стекловидного тела, при полном – свободно перемещается в витреальной полости. Расширение зрачкового отверстия становится причиной дислокации в область передней камеры, обычно возникающей в положении «лицом вниз».
Нарушение крепления биологической линзы к ресничному пояску при катаракте влечет за собой дисфункцию связочного аппарата. При дальнозоркости перерастяжение цинновой связки ведет к ее частичному повреждению. Повышение офтальмотонуса или выполнение незначительной нагрузки потенцирует разрыв ресничного пояска и возникновение эктопии. При травмировании глазного яблока ресничный поясок является наиболее «слабым» местом, уязвимым к повреждениям. Это обусловлено тем, что ударная волна приводит не к разрыву капсулы, а к деформации и напряжению волокон цинновой связки. Инволюционные изменения хрусталиковых масс и связочного аппарата провоцируют эктопию у пациентов старческого возраста.
Классификация
Различают врожденную и приобретенную, полную и неполную формы дислокации. Приобретенную эктопию классифицируют на травматическую и спонтанную. При неполном вывихе возникает разрыв связки на 1/2-3/4 окружности. Хрусталик отклоняется в сторону витреальной полости. В клинической классификации выделяют следующие варианты полного вывиха:
• В камеру глаза. Дислокация обуславливает повреждение роговицы, радужки и угла передней камеры. Наблюдается резкий подъем внутриглазного давления (ВГД) и прогрессирующее снижение зрения. Данное состояние требует ургентного вмешательства.
• В стекловидное тело. При данном варианте эктопии хрусталик может быть фиксированным или подвижным. Фиксации способствует формирование спаек к сетчатой оболочке или диску зрительного нерва (ДЗН). При подвижной форме линза может свободно смещаться.
• Мигрирующий. При мигрирующем вывихе хрусталик небольшого размера обладает высокой подвижностью. Он может свободно перемещаться из полости стекловидного тела в камеру, ограниченную радужкой и роговицей, и обратно. О дисклокации свидетельствует развитие болевого синдрома.
Симптомы
Патология характеризуется тяжелым течением. При врожденной форме заболевания родители отмечают белесовато-серое помутнение переднего отдела глазного яблока у ребёнка. Наблюдается выраженная зрительная дисфункция, сохранена только способность к светоощущению. При генетической предрасположенности симптоматика может развиваться и в более зрелом возрасте. Пациенты связывают возникновение клинических проявлений с незначительной физической нагрузкой или легкой травмой. Резко нарушена аккомодационная способность. Попытки фиксировать взгляд приводят к быстрой утомляемости, головной боли.
Возможные осложнения
У большинства пациентов наблюдаются признаки офтальмогипертензии. В 52-76% случаев эктопия провоцирует возникновение вторичной глаукомы. Больные подвержены высокому риску присоединения воспалительных осложнений (иридоциклит, ретинит, кератоконъюнктивит). Фиксированная форма сопровождается отслойкой и разрывами сетчатки, дегенерацией роговой оболочки. Развиваются выраженные деструктивные изменения или грыжи стекловидного тела. Образование спаек с ДЗН предрасполагает к невриту зрительного нерва. Наиболее тяжелым осложнением болезни является полная слепота, сопровождающаяся болевым синдромом.
Диагностика
При физикальном обследовании выявляется снижение прозрачности переднего сегмента глаз, которое может сочетаться с признаками травматического повреждения. При движении глаз развивается факодонез, обнаруживающийся офтальмологом при фокальном освещении. При проведении пробы с мидриатиками реакции зрачков не наблюдается. Специальные методы диагностики включают использование:
• Бесконтактной тонометрии. При измерении внутриглазного давления удается диагностировать его повышение. ВГД достигает критических значений только при нарушении оттока водянистой влаги. Подвижный вывих обуславливает незначительное повышение офтальмотонуса.
• Визометрии. Острота зрения резко снижается вне зависимости от степени прозрачности хрусталика. При дополнительном применении компьютерной рефрактометрии удается диагностировать миопический тип клинической рефракции.
• УЗИ глаза. При ультразвуковом исследовании выявляется дислокация в зону передней камеры или стекловидное тело. Определяется одно- или двухсторонний разрыв цинновой связки. Витреальная полость имеет негомогенную структуру. При фиксации хрусталика к сетчатке возникает её отслойка. Переднезадняя ось смещена. При полном разрыве капсула с основным веществом приобретают шаровидную форму.
• Биомикроскопии глаза. При травматическом генезе заболевания визуализируется инъекция сосудов конъюнктивы, очаги кровоизлияния. Прозрачность оптических сред снижена. Вторичные изменения роговицы представлены микроэрозивными дефектами.
• Гониоскопии. При направлении вектора смещения кпереди объем камеры глаза резко снижен. У пациентов с неполной формой патологии пространство, ограниченное радужной и роговой оболочками, глубокое, без патологических изменений. Угол передней камеры (УПК) имеет неравномерную структуру.
• Оптической когерентной томографии (ОКТ). Исследование дает возможность определить характер расположения люксированного хрусталика, тип повреждения цинновой связки. ОКТ применяется непосредственно перед операцией для выбора оптимальной хирургической тактики.
• Ультразвуковой биомикроскопии. При врожденном варианте болезни методика позволяет обнаружить дефекты цилиарной связки на протяжении от 60° до 260°. Хрусталик смещен в горизонтальной и вертикальной плоскостях. Измеряется глубина повреждения роговицы.
В случае травматического происхождения заболевания пациентам дополнительно назначается рентгенография орбит в прямой и боковой проекции. В раннем послеоперационном периоде показано измерение ВГД бесконтактным методом. Для изучения характера циркуляции ВГЖ спустя 5-7 дней после операции применяется электронная тонография. В ходе исследования определяется риск развития глаукомы.
Лечение
При полном смещении биологической линзы показана ленсэктомия. С целью профилактики тракций накануне хирургического вмешательства выполняется витрэктомия. Основной этап операции – поднятие хрусталика с глазного дна и выведение его в переднюю камеру. Для этого применяется методика введения перфторорганических соединений (ПФОС) в полость стекловидного тела. Из-за большого удельного веса ПФОС опускаются на глазное дно и вытесняют патологически измененную субстанцию наружу. Следующий этап после ленсэктомии – имплантация интраокулярной линзы (ИОЛ). Возможные места фиксации ИОЛ – УПК, цилиарное тело, радужка, капсула.
При высокой плотности ядра для удаления люксированного хрусталика применяется ультразвуковая или лазерная факоэмульсификация. Все остатки стекловидного тела, крови и обрывки задней капсулы должны быть полностью извлечены. Пациентам детского возраста проводится имплантация искусственной линзы в сочетании с капсульным мешком и кольцом. В современной офтальмологии применяются методики, которые позволяют фиксировать ИОЛ интрасклерально или интракорнеально с использованием шовной техники. В конце операции показано субконъюнктивальное введение антибактериальных средств и кортикостероидов. При необходимости после вмешательства назначают инстилляции гипотензивных средств.
Профилактика
Своевременная ленсэктомия в 2/3 случаев дает возможность полностью восстановить остроту зрения и нормализировать циркуляцию внутриглазной жидкости. У 30% больных развиваются тяжелые послеоперационные осложнения. Специфические методы профилактики не разработаны. Неспецифические превентивные меры включают использование средств индивидуальной защиты при работе в условиях производства (очки, маски). Для снижения вероятности вывиха пациентам с гиперметропической рефракцией показана коррекция зрительной дисфункции при помощи очков или контактных линз.
Источник
Если степень смещения интраокулярной линзы незначительная, то это чаще всего не виляет на остроту зрения и не требует повторной операции. Обычно причинами дислокации становится неправильное размещение линзы во время операции, интраоперационное повреждение связочно-капсулярного аппарата хрусталика, ассиметричное размещение гаптики линзы.
Выраженное смещение ИОЛ встречается в 0,2-2,8% случаев. При этом требуется хирургическая коррекция и повторная операция. В связи с внедрением в клиническую практику методики факоэмульсификации, частота серьезной дислокации линзы возросла. Также имеются описания дислокации ИОЛ на фоне лазерной капсулотомии с применением Nd:YAG лазера.

Основная причина выраженной дислокации ИОЛ заключается в повреждении во время операции или в послеоперационном периоде СКАХ. При этом во время операции СКАХ повреждается в 1-2% случаев. Однако практически всегда удается имплантировать заднекамерную ИОЛ в капсулярный мешок или цилиарную борозду. Для этого используют оставшиеся фрагменты капсулярного мешка в качестве опоры. Одновременно проводят переднюю витрэктомию или имплантацию внутрикапсульных колец.
Если неправильно оценить оставшиеся опорные части СКАХ или не в полном объеме выполнить перечисленные манипуляции, то может возникнуть дислокация ИОЛ в вещество стекловидного тела или на поверхность глазного дна. Реже смещение линзы приводит к развитию гемофтальма, вялотекущего увеита, пролиферирующей витреоретинопатии, отслойки сетчатки, хроническому отеку макулы.
Видео нашего врача по теме
Коррекция при смещении интраокулярной линзы
В зависимости от степени дислокации искусственного хрусталика, врач выбирает тот или иной хирургический доступ. Также учитываются наличие сопутствующих осложнений, например, макулярного отека, отслойки сетчатки, хрусталиковых масс в области глазного дна или стекловидного тела.
Выделяют два типа доступа: передний, или роговичный, и задний, осуществляемый через плоскую часть цилиарного тела. Роговичный доступ чаще используют в том случае, когда линза или ее гаптика расположены в поле зрения хирурга, и он может захватить из транспупиллярно. Показанием для заднего доступа является полная дислокация ИОЛ в вещество стекловидного тела или в плоскость глазного дна. Эта операция относится к разделу витреоретинальной хирургии. Задний доступ помогает провести все необходимые витреоретинальные манипуляции.
При дислокации ИОЛ можно заменить заднекамерную модель линзы на переднекамерную, выполнить репозицию заднекамерной линзы, удалить ИОЛ, не имплантируя другую линзу.
При замене заднекамерной ИОЛ на переднекамерную проводится в том случае, если строение линзы таково, что невозможно провести ее репозицию и шовную фиксацию. Современные модели переднекамерных линз используют для замены заднекамерных устройств. При этом имплантация безопасна, а шовная фиксация не требуется. В этом случае процент специфических осложнений очень мал. Итоговая острота зрения сопоставима с той, которую можно получить при реимплантации заднекамерной линзы. Иногда она даже превышает этот показатель.
При репозиции заднекамрной ИОД проводят ряд манипуляций:
- Помещение линзы в цилиарную борозду и транссклеральная ее шовная фиксация, включая эндоскопический контроль.
- Размещение линзы в цилиарной борозде с использованием оставшихся фрагментов капсульного мешка (без шовной фиксации).
- Шовная фиксация линзы к радужной оболочке.
- Перемещение ИОЛ в переднюю камеру (выполняют очень редко).

Чаще всего размещают заднекапсульную ИОЛ в цилиарной борозде, а затем дополнительно фиксируют шовным материалом путем транссклерального доступа. Этот тип операции техничеки выполнить довольно сложно, так как высок риск осложнений (эндофтальмит, гемофтальм, вялотекущий увеит хронического течения, склеральные свищи, ущемление стекловидного тела, повторная дислокация ИОЛ, отслойка сетчатки). Также при проведении ультразвуковой биомикроскопии после операции было установлено, что менее половины вмешательств (37-40%) привели к правильному положению ИОЛ в цилиарной борозде. В остальных случаях происходит смещение гаптической части линзы кпереди или кзади относительно цилиарной борозды.
Следует еще раз отменить, что дислокация искусственного хрусталика является довольно редким, но очень тяжелым осложнением оперативного лечения катаракты. В зависимости от наличия остатков капсульного мешка, модели дислоцированной линзы, сопутствующих осложнений изменяется дальнейшая тактика лечения. При правильном подходе удается получить отличные функциональные и анатомические результаты.
Цены на лечение
Стоимость манипуляций с интраокулярной линзой (центрация, подшивание, рассечение спаек, капсулы и др.) в нашем офтальмологическом центре составляет 50 000 рублей (за 1 глаз). Выбор метода определяется после осмотра врачом-офтальмологом.
Источник
Тяжелые формы офтальмологических заболеваний зачастую приводят к потере зрения, восстановить которое народными, медицинскими средствами невозможно. Оптимальный выход – установка интраокулярной линзы (ИОЛ), способной вернуть полноценное зрительное восприятие окружающих предметов. Особенности оперативного вмешательства, показания, противопоказания, осложнения описаны ниже.
Артифакия – не офтальмологическое заболевание, а результат его лечения. По сути, это имплантация искусственного объекта внутрь глазного яблока путем хирургического вмешательства. Иногда так называют саму процедуру установки интраокулярного заменителя хрусталика, а глаз – артифактичным.
Интраокулярные линзы делают из биологически совместимого с человеческими тканями искусственного типа. Изготавливают заменители из жестких материалов – лейкосапфир, полиметилметакрилат, и мягких – сополимер, коллаген, силикон, гидрогель.
Благодаря лазерным, ультразвуковым технологиям операции удаления помутневшего, травмированного хрусталика и установки искусственной линзы безопасны, осложнения наблюдаются редко. Часто имплантация ИОЛ становится единственно возможным решением для восстановления зрения, возможна установка двух и более объектов в тяжелых случаях.
В международной классификации болезней МКБ–10 Артифакия имеет код H26.0 (другие катаракты).
Перед коррекцией очками, контактными линзами, вживление ИОЛ имеет ряд преимуществ:
- восстанавливает полноценные зрительные функции;
- вживляемый объект является самодостаточным;
- контуры предметов четкие;
- отсутствуют слепые участки.
Показания артифакии
Показания артифакии существуют в таких случаях:
- афакия;
- глаукома;
- катаракта;
- пресбиопия;
- лучевая травма;
- отсутствие ядра;
- астигматизм крайней степени;
- крайняя степень близорукости;
- химическое повреждение глаза;
- нарушение функций хрусталика;
- наследственное, приобретенное нарушение прозрачности;
- аномальное состояние глаза, врожденные, приобретенные;
- удаление хрусталика в процессе оперативного вмешательства;
- травмирование глазного яблока (нанесение повреждений, выпадение хрусталика, разрушение прозрачной двояковыпуклой линзы).
Врожденные дефекты устраняют после 20-тилетнего возраста, изредка по результатам обследования исправляются раньше.Катаракта, афакия – заболевания, стающие причиной установки ИОЛ чаще всего.
Афакия – врожденная, приобретенная после травмы патология. Она бывает односторонней, двусторонней, проявления слева, справа одинаковые. Обследуя глазное яблоко, офтальмолог видит помутнение зрачка, дрожание радужной оболочки.
Появление афакии с одной стороны является причиной нарушения бинокулярного зрения, проявляется потерей способности оценивать расстояние, форму предметов.
Сопутствующие симптомы:
- быстро падает острота зрения;
- проблематичное фокусирование;
- неоднородность изображения.
Катаракта бывает врожденной, приобретенной. Она появляется вследствие травм, у пожилых людей является результатом возрастных изменений. Медикаментозными средствами можно приостановить (редко остановить полностью) помутнение, но устранить не получится.
Проблемы, вызываемые катарактой:
- падение остроты зрения;
- развитие диплопии – горизонтальное (реже вертикальное) раздвоение объектов. Это становится причиной головных болей, тревожности, головокружения;
- тусклое освещение вызывает появление бликов;
- световосприятие, острота зрения в сумерках падает;
- повышение светочувствительности;
- нарушение цветоощущения;
- появление темных «мушек»;
- белые, серые пятна вокруг зрачка;
- подбор очков линз не решает проблему плохого зрения.
Обязательно надо посетить офтальмолога, если:
Противопоказания артифакии
Противопоказания артифакии существуют в таких случаях:
- воспалительные процессы;
- передняя камера имеет неподходящие размеры;
- отслоилась сетчатка;
- маленький диаметр глаза;
- инфаркт, инсульт, случившийся в течение полугода.
В списке есть относительные, абсолютные противопоказания, поэтому перед операцией следует обязательно пройти обследование. Просмотрев результаты, офтальмолог разрешит, запретит установку имплантата.
Виды ИОЛ

Размер, способ установки разделяет интраокулярные линзы на несколько видов:
- переднекамерные;
- заднекапсульные;
- зрачковые;
- торические;
- заднекамерные.
Переднекамерные ИОЛ имплантируют в пространство между роговой, радужной оболочкой, предварительно сделав надрез.
Используют при таких заболеваниях:
- миопия;
- астигматизм;
- гиперметропия.
Переднекамерные имплантаты вживляют людям с существенными противопоказаниями к лазерной коррекции. Применение ПОЛ значительно упрощает технику оперативного вмешательства, некоторые разновидности могут вызывать осложнения. Переднекамерные линзы делают из полиметилметакрилата, срок службы около 100 лет.
Заднекапсульные ИОЛ используют только при полном удалении хрусталика. Их имплантируют в капсулу. STAAR является единственной компанией, выпускающей заменители, соответствующие международным требованиям.
Зрачковые линзы доступны для вторичной установки. Для установки используют инжектор, картридж, вводя его через надрез. Имплантаты имеют массу недостатков, таких как неустойчивость, склонность к смещению. Они не создают давления на роговую оболочку.
Торические имплантаты сочетают преимущества цилиндрических и сферических разновидностей. Устанавливаются такие линзы при катаракте, астигматизме, всевозможных патологиях роговицы и других заболеваниях. Противопоказаны торические заменители хрусталика при тяжелом сахарном диабете, иритах, иридоциклитах, сидерозе.
Заднекамерные имплантаты используются в 90% офтальмологических операций. Они примечательны меньшим количеством вызываемых побочных эффектов. Линзы такого типа визуально незаметны постороннему, пациенту неощутимы. Устанавливать можно после устранения природного ядра в сумку хрусталика, заднюю камеру. ИОЛ предупреждает отслоение ретины, глаукому.
Выбор определенного типа линзы опирается на тип патологии, результаты исследований, состояние роговицы, финансовые возможности пациента.
Все заменители хрусталика делятся на группы:
- Сферические, асферические. Последняя разновидность гарантирует контрастное изображение, широкий угол обзора, отсутствие бликов.
- Монофокальные, мультифокальные. Последние обеспечивают нормальную фокусировку зрения, исправляют пресбиопию. Встречаются торические разновидности для коррекции астигматизма.
- Аккомодирующие. Пара параллельных линз, которые движутся от напряжения мышц, меняя расстояние до точки фокусировки.
- С защитными функциями являются самыми дорогими, защищают от ультрафиолетовых лучей. Они бывают желтые или синие. Выбор тех или иных не влияет на восприятие цветовой гаммы.
Операции по замене хрусталика глаза
Проведение полной диагностики пациента является обязательной предоперационной процедурой. Офтальмолог, совместно с пациентом определяет тип вживляемой линзы, опираясь на сохранность связок, состояние ретины, роговой оболочки.
Накануне операции по замене хрусталика глаза разрешено вести привычный образ жизни – есть, пить, принимать лекарства, кроме таблеток, разжижающих кровь. Имплантация заменителя проводится под общей или местной анестезией. В ходе операции хрусталик размягчается, потом удаляется специальными инструментами. Длительность процедуры занимает не больше часа.
Сегодня практикуют 2 способа вживления линзы:
- ультразвуковая факоэмульсификация;
- фемтолазерная факоэмульсификация.
Ультразвуковая операция – делается небольшой разрез на поверхности глазного яблока, вводится факоэмульсификатор для разрушения прозрачного тела. Ультразвуковыми волнами производится воздействие на хрусталик. Дальше специальным насосом откачивается эмульсия.
Задняя часть капсулы не трогается, становясь барьером между радужкой и стекловидным телом. Врач полирует капсулу, устраняя ткани, устанавливает свернутую ИОЛ. После вживления она расправляется. Зашивать ничего не нужно, ткани сами срастаются.
Фемтолазерная операция проводится аналогично ультразвуковой, но используется лазер вместо ультразвуковых волн. Лазер превращает хрусталик в однородную эмульсию, которая впоследствии откачивается.
Осложнения артифакии
Послеоперационные побочные эффекты бывают крайне редко. Их появление зависит от вида линзы, ее качества, индивидуальных физиологических особенностей, состояния глаза до установки, соблюдения правил ухаживания после оперативного вмешательства.
Осложнения артифакии бывают:
- вторичная катаракта – разрастание остатков тканей;
- глаукома – чаще временное явление, проходит самостоятельно;
- выпадение линзы как последствие повреждений, неосторожных действий;
- отслоение сетчатки – можно устранить импульсной лазерной коагуляцией;
- макулярный отек образуется в центре сетчатки;
- инфекционные заболевания, воспалительные процессы;
- ощущение инородного тела – надо менять искусственный хрусталик хирургическим путем;
- спаечный процесс при использовании неподходящих линз;
- белковый налет устраняется чисткой лекарственными антисептиками.
Чаще всего осложнения возникают после неправильной установки имплантата внутрь глазного яблока, некорректного выбора типа, размера линзы, несоблюдения правил гигиены офтальмологом или послеоперационного ухода.
Артифакия глаз – исправление врожденных, приобретенных патологий глаз с целью улучшения зрения. Операции безопасны, проводятся с учетом всех обследований. Выбор ИОЛ согласовывается с пациентом, состоянием глаз. Артифакия способна вернуть 100% зрение.
Источник
