Код мкб диабетическая ангиопатия н конечностей


Диабетической ангиопатией называют поражения сосудов крупного (макроангиопатия) и мелкого (микроангиопатия) калибра, возникающие у больных на фоне сахарного диабета. Чаще в процесс вовлекается головной мозг, зрительный анализатор, мочевыделительная система, сердце, сосуды нижних конечностей.
Диабетическая ангиопатия нижних конечностей (код по МКБ-10 – I79.2*) – одно из наиболее частых проявлений патологического процесса. Она появляется у 70-80% больных и становится причиной образования язв, гангрены и вынужденных ампутаций ног. В статье рассмотрены симптомы и лечение диабетической ангиопатии нижних конечностей.
Особенности заболевания
Развитие поражения системы кровоснабжения на фоне сахарного диабета сопровождается:
- уплотнением сосудистых стенок;
- липидными и холестериновыми отложениями на эндотелии;
- тромбообразованием;
- уменьшением сосудистого просвета;
- образованием отечности и усилением экссудации;
- нарушением трофики клеток и тканей вплоть до их отмирания.
Так как капилляры имеют наименьший просвет среди всех сосудов артериального типа, они страдают в первую очередь. Это значит, что процесс поражения начинается с пальцев ног, ступней, далее переходит на голени и доходит до бедер.
Клиническая картина
Симптомы диабетической ангиопатии нижних конечностей зависят от течения патологического процесса:
- I стадия – визуальные изменения отсутствуют, пациент жалоб не имеет, инструментальные и лабораторные обследования показывают развитие атеросклеротического процесса в сосудах;
- II стадия – появление так называемой перемежающейся хромоты – специфического симптома, который характеризуется необходимостью останавливаться во время ходьбы из-за сильной боли в ногах, исчезающей во время отдыха;
- III стадия – болевой синдром появляется и при отсутствии нагрузки на ноги, требуя постоянной смены положения в кровати;
- IV стадия – образование безболезненных язв и омертвевших участков на коже из-за серьезных нарушений трофики тканей и клеток.

Атеросклероз – одно из проявлений диабетической ангиопатии ног
Сопровождающие симптомы, характерные для поражения сосудов ног при сахарном диабете:
- чувство жжения, покалывания, «мурашек»;
- образование сосудистых звездочек;
- бледность кожных покровов;
- сухость кожи, шелушение, выпадение волосяного покрова;
- ломкость ногтей на ногах;
- развитие отечности.
Диабетическая стопа
Одно из наиболее тяжелых осложнений ангиопатии сосудов ног. Может развиваться при инсулинозависимом и инсулиннезависимом типах болезни. Проявляется гнойно-некротическими процессами, образованием язв, поражением костных и сухожильных структур. В процесс вовлекается система иннервации, мышечный аппарат, глубокие ткани.
Часто возникает на фоне присоединения инфекционной микрофлоры, травматизации, грибковых поражений. Неверно подобранная обувь и вредные привычки – распространенные факторы-провокаторы патологии.
Симптомы диабетической стопы:
- раны, изъязвления на ногах на фоне сахарного диабета;
- утолщение ногтевых пластин;
- грибковая инфекция на ступнях;
- зуд;
- болевой синдром;
- хромота или другие трудности, возникающие в процессе ходьбы;
- изменение цвета кожи;
- отечность;
- появление онемения;
- гипертермия.

Диабетическая стопа – глубокое поражение костно-сухожильных структур на фоне «сладкой болезни»
Диагностика
С подобными проблемами можно обратиться к ангиохирургу или эндокринологу. После осмотра и сбора жалоб врач назначает лабораторную, инструментальную и аппаратную оценку следующих показателей:
- биохимический скрининг – уровень глюкозы, креатинина, мочевины, состояние свертываемости крови;
- ЭКГ, Эхо КГ в состоянии покоя и с нагрузкой;
- рентгенологическое исследование;
- артериография нижних конечностей – оценка проходимости при помощи контрастного вещества;
- допплерография – исследование состояния сосудов ультразвуком;
- при наличии гнойного отделяемого из язвы – бактериологическое исследование с антибиотикограммой;
- определение транскутанного напряжения – оценка уровня кислорода в тканях конечностей;
- компьютерная капилляроскопия.
Важно! Диагностические процедуры проводятся не только для постановки диагноза, но и в ходе лечения для оценки состояния сосудов в динамике.
Особенности лечения
Основа терапии – поддержка уровня сахара в крови в допустимых пределах. Инсулинозависимый тип сахарного диабета требует введения инъекций гормона поджелудочной железы (инсулина) в соответствии со схемой, разработанной эндокринологом. Необходимо соблюдать время инъекций, дозировку, проводить самоконтроль при помощи глюкометра.
При 2 типе диабета используют сахароснижающие препараты:
- Метформин – способствует улучшению чувствительности клеток организма к инсулину, повышению усвоения сахара тканями. Аналоги – Гликон, Сиофор.
- Миглитол – подавляет способность кишечных ферментов расщеплять углеводы до моносахаридов. Результатом становится отсутствие повышения количества сахара. Аналог – Диастабол.
- Глибенкламид (Манинил) – способствует активации синтеза инсулина.
- Амарил – стимулирует выработку гормонально активного вещества, что способствует снижению количества сахара.
- Диабетон – средство усиливает выработку инсулина, улучшает реологические свойства крови.
Важно! Параллельно необходимо придерживаться низкоуглеводной диеты, скорректировав свой рацион питания.
Средства для снижения уровня холестерина
Препараты могут использоваться как в качестве звена терапии, так и для профилактики развития диабетической ангиопатии нижних конечностей. Медикаменты должны приниматься с проведением лабораторных исследований биохимических показателей крови в динамике.
| Название препарата | Активное вещество | Особенности действия |
| Атеростат | Симвастатин | Снижает уровень холестерина и липопротеидов, противопоказан при почечной недостаточности, детям, беременным |
| Зокор | Симвастатин | Нормализует количество триглицеридов, уровень общего холестерина. С осторожностью принимать при патологии печени, почек, повышенном количестве трансаминаз в сыворотке крови, при алкоголизме |
| Кардиостатин | Ловастатин | Снижает возможность печени к образованию холестерина, контролируя таким образом его уровень в крови |
| Ловастерол | Ловастатин | Аналог Кардиостатина. Не используется при беременности, в период кормления грудью, при тяжелой почечной недостаточности |
| Липтонорм | Аторвастатин | Повышает защитные механизмы стенки сосудов, инактивирует процесс образования холестерина |
Гипотензивные препараты
На фоне снижения артериального давления происходит расширение сосудов, антиаритмический эффект. Кровообращение немного улучшается. Используют средства:
- Нифедипин,
- Коринфар,
- Кордипин,
- Экватор,
- Бинелол,
- Небилет.

Коринфар – представитель группы медикаментов, снижающих артериальное давление
Механизм расширения сосудов основывается на том, что происходит блокировка рецепторов, располагающихся в стенках артерий и сердца. Некоторые из препаратов способны восстанавливать сердечный ритм.
Ангиопротекторы
Действие этой группы медикаментов направлено на улучшение кровоснабжения тканей и клеток организма, а также повышение сопротивляемости стенок сосудов.
- Пентоксифиллин (Трентал) – препарат способствует расширению сосудов, улучшению кровоснабжения, повышению действия защитных механизмов эндотелия.
- Троксевазин – предотвращает окисление липидов, обладает антиэкссудативным действием, купирует развитие воспалительных процессов.
- Ниацин – расширяя сосуды, средство способствует и снижению уровня общего холестерина.
- Билобил – нормализует проницаемость сосудистых стенок, участвует в восстановлении процессов метаболизма.
Антиагреганты
Препараты блокируют биохимические процессы тромбообразования, предупреждая закупорку сосудистого просвета. Эффективность показали следующие представители:
- Аспирин,
- РеоПро,
- Тирофибан,
- Курантил,
- Дипиридамол,
- Плавикс.
Читайте также: список препаратов антиагрегантов
Ферменты и витамины
Препараты восстанавливают обменные процессы, участвуют в нормализации проницаемости сосудистых стенок, оказывают антиоксидантное действие, повышают уровень использования глюкозы клетками и тканями, способствуя этим процессу ее снижения в крови. Применяют Солкосерил, АТФ, витамины В-ряда, Аскорбиновую кислоту, Пиридоксин.
Хирургическое лечение
Для восстановления проходимости артерии или определенного ее сегмента проводятся операции по реваскуляризации.
Важно! Выбор метода хирургического вмешательства полностью лежит на ангиохирурге. Все операции проводятся с использованием спинальной (иногда местной) анестезии. Эндотрахеальный наркоз обсуждается индивидуально.
Шунтирование – вшивание сосудистого имплантата в виде обходного пути для восстановления кровообращения при невозможности расширить просвет сосуда. Различают аорто-бедренное, бедренно-подколенное и подвздошно-бедренное шунтирование в зависимости от того, с какого на какой участок вшивается шунт.
Профундопластика – операция по замене закрытого атеросклерозом участка артерии заплатой из синтетического материала. Сочетается с проведением эндартерэктомии.
Поясничная симпатэктомия – удаление поясничных ганглиев, которые вызывают спазм сосудов. С их иссечением сосуды расширяются, улучшая кровоток на пораженном участке артерий. Часто комбинируют с профундопластикой или шунтированием.
Реваскуляризирующая остеотрепанация – в костной ткани делают перфорационные отверстия для активизации коллатерального кровотока.
Баллонная ангиопластика – введение специальных приспособлений (баллонов) в просвет пораженной артерии для его увеличения посредством раздувания.

Баллонная пластика сосудов с установкой стента – эффективное васкуляризационное вмешательство
Стентирование проводится аналогично баллонной ангиопластике, только в просвете сосуда остается стент. Такое приспособление не позволяет артерии сузиться и улавливает тромботические массы.
В запущенных стадиях заболевания, чтобы спасти жизнь пациенту, может понадобиться проведение ампутации. Высоту вмешательства врач определяет по уровню наличия «живых» тканей. Своевременное начало терапии позволит уменьшить риск развития осложнений и вернуть оптимальный уровень здоровья пациенту.

Аделина Павлова
Медсестра общего профиля. Более 40 лет рабочего стажа. Копирайтер на пенсии. Подробнее об авторе
Последнее обновление: 28 сентября, 2019
Источник
Общие сведения
Диабетическая ангиопатия (сокр. ДАП) проявляется в виде нарушения гемостаза и генерализированного поражения кровеносных сосудов, которые вызваны сахарным диабетом и является его осложнением. Если в патогенез вовлечены магистральные крупные сосуды, то говорят о макроангиопатии, тогда как в случая нарушения стенок капиллярной сети — мелких сосудов патологии принято называть микроангиопатиями. От сахарного диабета на сегодняшний день страдает более 5% населения планеты, осложнения и генерализованные поражения сердечно-сосудистой системы приводят к инвалидизации из-за развития слепоты, ампутации конечностей и даже приводят к «внезапной смерти», чаще всего вызванной острой коронарной недостаточностью или инфарктом миокарда.
Код диабетической ангиопатии по МКБ-10 — «I79.2. Диабетическая периферическая ангиопатия», диабетической ретинопатии — «Н36.0».
Патогенез
В основе патогенеза обычно лежит неправильное либо неэффективное лечение гипергликемии, вызванной сахарным диабетом. При этом у больных развиваются сдвиги и тяжелые нарушения метаболизма не только углеводов, но и белков, и жиров, наблюдаются резкие перепады уровня глюкозы в течение суток – разница может составлять свыше 6 ммоль/л. Это все приводит к ухудшению обеспечения тканей организма кислородом и питательными веществами, вовлекаются в патогенез и клетки сосудов, происходит гликозилирование липопротеидов сосудистой стенки, отложение холестерина, триглицеридов, сорбитола, что приводит к утолщению мембран, а гликозилирование белков повышает иммуногенность сосудистой стенки. Таким образом прогрессирование атеросклеротических процессов сужает сосуды и нарушает кровоток в капиллярной сети. Кроме того, повышается проницаемость гемато-ретинального барьера и развивается воспалительный процесс в ответ на конечные продукты глубокого гликирования. Неблагоприятное воздействие усиливается нарушениями гормонального баланса – усиленной секрецией колебания в кровотоке соматотропного и адренокортикотропного гормона, кортизола, альдостерона и катехоламинов.
Процесс развития ангиопатии при диабете считается недостаточно изученным, но установлено, что обычно начинается с вазодилатации и усиления кровотока, в результате происходит поражение эндотелиального слоя и закупорка капилляров. Дегенартивные и дезорганизационные процессы, повышение проницаемости сосудистой стенки, нарушение реактивности ауторегуляторной функции вызывают нарушение защитных барьеров и приводят к образованию микроаневризм, артериовенозных шунтов, вызывает неоваскуляризацию. Поражения стенок сосудов и расстройства микроциркуляции в итоге выражаются в виде кровоизлияний.
Классификация
В зависимости от органов-мишеней, клинических и морфологических отличий различают такие типы ангиопатии:
- макроангиопатия сосудов шеи;
- микро- и макроангиопатия сосудов нижних конечностей;
- микроангиопатия желудка и двенадцатиперстной кишки;
- ангиопатия сосудов головного мозга;
- ишемическая болезнь сердца хроническая;
- диабетическая ангионефропатия;
- диабетическая ангиоретинопатия.
Макроангиопатия
Макроангиопатия сосудов шеи выражается в виде облитерирующего атеросклероза системы сонных артерий. Такая макроангиопатия вызывает определенные диагностические трудности, так как протекает бессимптомно на первичных стадиях. Явным проявлением может стать инсульт, которому обычно предшествуют случаи транзиторной ишемической атаки.
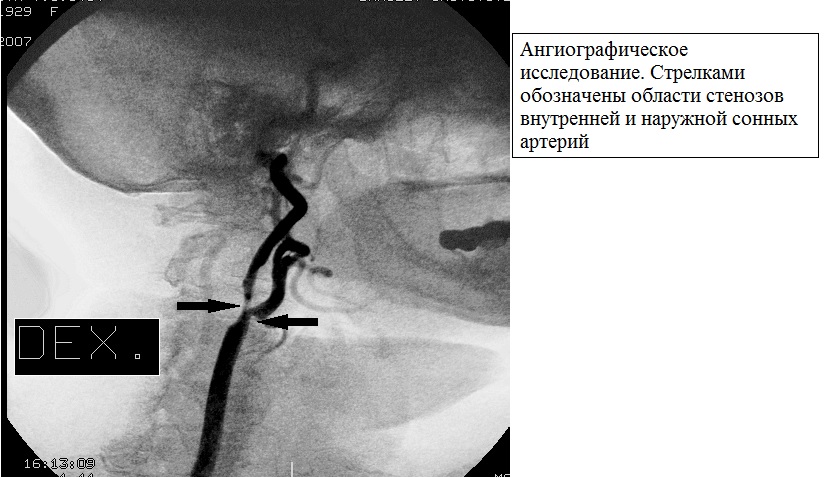
Результаты ангиографичесого исследования при стенозе внутренней и наружной сонной артерии
Диабетическая ангиопатия нижних конечностей
Обычно в патогенез вовлечены крупные магистральные, а иногда и мелкие сосуды нижних конечностей – бедренные, берцовые, подколенные артерии и артерии стопы. В них происходит ускоренное прогрессирование облитерирующих атеросклеротических процессов как результат сложных метаболических нарушений. Чаще всего встречается двусторонняя множественная локализация патогенеза, протекающая без специфических признаков. Различают четыре стадии ишемии:
- доклиническая;
- функциональная, выражающаяся в виде перемежающейся хромоты;
- органическая, провоцирующая боли в состоянии покоя и в ночное время;
- язвенно-некротическая, вызывающая трофические нарушения и непосредственно гангрену.
Гипоксия и как следствие некроз тканей и атрофия мышц нижних конечной при диабетической ангиопатиии обусловлены морфологическими изменениями микроциркуляторного русла — утолщением базальных мембран, пролиферацией эндотелия и отложением в стенках капилляров гликопротеидов, а также развитием медиакальциноза Менкеберга, представляющего собой патологию средних оболочек сосудов и имеющую характерную рентгенологическую и ультразвуковую картину.
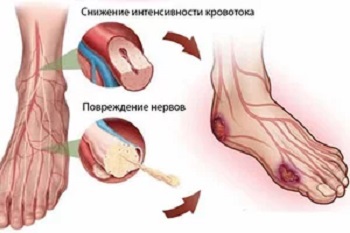
Диабетическая ангиопатия нижних конечностей
На фоне ДАП у больных также могут развиваться полинейропатия, остеоартопатия и синдром диабетической стопы (СДС). У больных возникает целая система анатомо-функциональных изменений в сосудистом русле, нарушение вегетативной и соматической иннервации, деформации костей стопы и даже голени. Трофические и гнойно-некротические процессы с течением времени переходят в гангрену стопы, пальцев, голени и могут потребовать ампутации или иссечения некротизированных тканей.
Ангиопатия сосудов головного мозга
Диабетические макроангиопатии головного мозга вызывают апоплексические или ишемические нарушения мозгового кровообращения, а также хроническую недостаточность кровообращения мозга. Основными проявлениями становится дистония, временные обратимые спазмы и парезы сосудов.
Клиническая картина чаще всего обусловлена резко выраженной пролиферацией и гиперплазией соединительной ткани интимы (утолщение стенки артерий), дистрофическими изменениями и истончением мышечной оболочки, отложениями холестерина, солей кальция и образованием бляшек на стенках сосудов.
Микроангиопатия
Тромботическая микроангиопатия приводит к сужению просвета артериол и образованию множественных ишемических очагов повреждения. Проявления микроангиопатии могут быть острыми (инсульт) и хроническим, они обычно обусловлены диффузными либо очаговыми органическими изменениями сосудистого генеза. Церебральная микроангиопатия головного мозга вызывает хроническую недостаточность церебрального кровообращения.
Микроангиопатия головного мозга — что это такое? К сожалению, установлено, что заболевание является осложнением диабета для которого характерно быстрое прогрессирование атеросклероза и нарушение микроциркуляции, протекающее практически бессимптомно. Первыми тревожными звоночками могут быть приступы головокружения, вялость, ухудшение памяти и внимания, но чаще всего патология выявляется на поздних этапах, когда процессы уже необратимы.
Микроангионефропатия
Другой разновидностью микроангиопатии является диабетическая ангионефропатия, которая нарушает строение стенок кровеносных капилляров клубочков нефронов и нефроангиосклероз, что становится причиной замедления клубочковой фильтрации, ухудшения концентрационной и фильтрационной функции почек. В процессе диабетического гломерулосклероза узелкового, диффузного или экссудативного, вызванного нарушением углеводного и липидного обмена в тканях почек, принимают участие все артерии и артериолы клубочков и даже канальцев почек.
Такой тип микроангиопатии встречается у 75% больных сахарным диабетом. Помимо этого, может сочетаться с развитием пиелонефрита, некротизирующего почечного паппилита и некронефроза.
Диабетическая ангиоретинопатия
Ангиоретинопатия также относится к микроангиопатиями, ведь в патогенез вовлечена сеть сосудов сетчатки глаза. Встречается у 9 из 10 диабетиков и вызывает такие тяжелые нарушения как рубеозная глаукома, отек и отслойка сетчатки, ретинальные геморрагии, которые существенно понижают зрение и приводят к слепоте.
В зависимости от развивающихся поражений сосудов (липогиалинового артериосклероза, расширения и деформации, дилатации, увеличения проницаемости, местной закупорки капилляров) и осложнений бывает:
- непролиферативной (нарушения вызывают развитие микроаневризм и кровоизлияний);
- препролиферативной (выявляются венозные аномалии);
- пролиферативной (помимо преретинальных кровоизлияний наблюдается неоваскуляризация диска зрительных нервов и различных отделов глазного яблока, а также разрастание фиброзной ткани).
Причины
Патогенез диабетической ангиопатии достаточно сложный и ученые выдвигают несколько теорий поражения мелких и крупных сосудов при сахарном диабете. В основе этиологии могут лежать:
- нарушение метаболизма;
- гемодинамические изменения;
- иммунные факторы;
- генетическая предрасположенность.
В группе риска развития ангиопатии обычно находятся особы:
- мужского пола;
- с отягощенной наследственностью гипертонической болезнью;
- с ожирением;
- со стажем сахарного диабета свыше 5 лет;
- манифестация сахарного диабета произошла до 20-летнего возраста;
- страдающие от ретинопатии или гиперлипидемии;
- курящие.
Симптомы
Несмотря на то, что больные чаще всего обращают внимание на симптомы, вызванные сахарным диабетом — полиурию, жажду, кожный зуд, гиперкератоз и пр., развивающаяся на фоне ангиопатия может провоцировать:
- отечность;
- артериальная гипертензия;
- язвенно-некротические поражения на стопах;
- нарушения чувствительности;
- болевой синдром;
- судороги;
- быструю утомляемость и боли в ногах при ходьбе;
- холодные и синюшные конечности, сниженную их чувствительность;
- плохую заживляемость ран, наличие трофических язв и дистрофических изменений кожи;
- дисфункцию или хроническую почечную недостаточность;
- ухудшение зрения и возможно даже слепоту.
Анализы и диагностика
Для диабетической микроангиопатии характерно бессимптомное течение, что приводит к запоздалой диагностике, поэтому все особы страдающие от сахарного диабета проходят ежегодный скрининг, включающий:
- серологические исследования (ОАК, концентрация глюкозы, креатинина, мочевины, холестерина, липопротеидов, гликолизированного гемоглобина и пр.);
- развернутые анализы мочи, позволяющие оценить альбуминурию, скорость клубочковой фильтрации;
- измерение АД на различных уровнях конечностей;
- офтальмологическое обследование;
- проведение компьютерной видеокапилляроскопии и контрастной ангиографии с различными модификациями — РКАГ, КТА или МРА.
Лечение диабетической ангиопатии
При лечении диабетической ангиопатии важную роль играет подбор адекватной схемы дозирования и прием инсулина с сахаропонижающими препаратами, а также:
- нормализация артериального кровяного давления;
- возобновление магистрального кровотока;
- диетотерапия для восстановления липидного метаболизма;
- назначение антиагрегантов (чаще всего рекомендовано длительно принимать ацетилсалициловую кислоту) и ангиопроекторов, например: Ангинина (Продектина), Дицинона, Доксиума, а также таких витаминных комплексов, обеспечивающих организм в суточной норме витаминов C, P, E, группы В (прим. принимать курсами 1 мес. не менее 3-4 раз в год).
Лечение диабетической ангиопатии нижних конечностей
Для улучшения проходимости сосудов нижних конечностей огромное значение имеет устранение основных факторов риска атеросклероза — гиперлипидемии, гипергликемии, избыточной массы тела, курения. Это дает профилактический и лечебный эффект на любой стадии диабетических макроангиопатий.
Больным даже с бессимптомным течением атеросклероза артерий конечностей назначают гиполипидемические, гипотензивные и сахаропонижающие средства, строгую диету, тренировочную ходьбу и ЛФК. Также эффективными оказываются антиагрегантные и вазоактивные препараты, применение их повышает дистанцию ходьбы без болевых симптомов в несколько раз.
Лечение микроангиопатии головного мозга
Лечение церебральной микроангиопатии чаще всего проводят ноотропами и антиагрегантами. Могут быть также назначены статины как средство замедления течения микроангиопатии и снижения риска инсульта.
Однако, профилактика и лечение церебральных осложнений требуют изменения образа жизни и пищевых привычек — борьба с курением, ожирением, гиподинамией, ограничение потребления алкоголя, соли и животных жиров.
Доктора
Лекарства
- Реополиглюкин – препарат, обладающий дезинтоксикационным, улучшающим микроциркуляцию, антиагрегационным, противошоковым и плазмозамещающим действием. Рекомендован при нарушениях капиллярного кровотока. Курс лечения — 7-10 суток.
- Реомакродекс – эффективное средство для нормализации артериального и венозного кровообращения, уменьшения вязкости крови и восстановления кровотока в сети капилляров. Первоначальные инфузии вводят внутривенно по 500–1000 мл в течение 30 мин, 1 раз в день.
- Курантил – вазодилатирующее средство с дополнительным иммуномодулирующим, ангиопротективным и антиагрегационным действием. Принимать следует длительно 8-10 недель, максимальная суточная доза не должна превышать 600 мг.
- Трентал – антиагрегант, ангиопротектор и корректор микроциркуляции. Прием препарата помогает нормализовать реологические свойства крови и расширить сосуды. Выпускается в таблетках, принимать следует по 1-2 в день.
Процедуры и операции
- Лазерная фотокоагуляция – процедура позволяет провести коагуляцию аномальных кровеносных сосудов и восстановить отторгнутые слои сетчатки, показана при препролиферативной и пролиферативной ангиоретинопатии.
- При диабетических макроангиопатиях может быть показана артериальная реконструкция — транслюминальная ангиопластика в случае стеноза подвздошных артерий, дилатация артерий бедренно-подколенного сегмента, стандартные шунтирующие операции.
Диета при диабетической ангиопатии

Диета 9-й стол
- Эффективность: лечебный эффект через 14 дней
- Сроки: постоянно
- Стоимость продуктов: 1400 — 1500 рублей в неделю
Огромная роль в нормализации состояния сосудов при диабете отводиться диетотерапии, которая помогает нормализовать состояние всех видов метаболизма, гормонального баланса. Основными приемами является:
- ограничение потребления простых углеводов, но при этом обеспечение достаточной суточной калорийности соответственно росту, весу, физической активности и пр.;
- замена животных жиров растительными;
- соблюдение питьевого режима;
- контроль употребления поваренной соли – не более 5 г вдень;
- при подозрении на нефропатию — переход на низкобелковое питание;
- повышение потребления липотропных веществ, в большей мере содержащихся в твороге, рыбе, овсянке;
- присутствие в рационе растительной пищи — фруктов и овощей.
Список источников
- Ефимов А. С. Диабетические ангиопатии. — М., 1989.
- Платонов И.Н., Соловьева О.М., Касьянова М.Н. Здоровые сосуды. Амфора, 2013. — 54 С.
- Лосев Р.З., Куликова А.Н., Тихонова Л.А. Современные взгляды на диабетическую ангиопатию нижних конечностей. Ангиология и сосудистая хирургия. 2006; 12: 1: — С. 25–31.
Источник
