Код мкб астроцитома мозжечка
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Синонимы диагноза
- Описание
- Симптомы
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
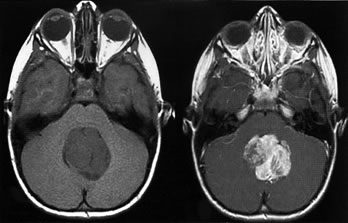
C71,6 Мозжечка.

Медуллобластома
Синонимы диагноза
Мозжечка, медуллобластома, медуллобластомы.
Описание
Медуллобластома — злокачественная опухоль, развивающаяся из эмбриональных клеток. Чаще всего диагностируется у детей, однако может встречается и в любом возрасте. Среди опухолей мозга у детей занимает второе место. Образуется, в основном, в черепной ямке. Медуллобластома имеет бледно-коричневый цвет, мягкой плотности, местами четко отграничена от ткани мозга. Характерной особенностью медуллобластомы является то, что клетки опухоли врастают в окружающие здоровые ткани (инфильтративный рост). Часто у больных развивается гидроцефалия, из-за того, что опухоль блокирует четвертый желудочек. В 30—50 % случаев медуллобластома метастазирует в спинной мозг.
Существуют следующие виды медуллобластом:
- Медулломиобластома, содержащая мышечные волокна.
- Меланотическая медуллобластома.
- Липоматозная медуллобластома (I стадия злокачественности) — доброкачественная опухоль мозжечка у взрослых с включением в ткань опухоли жировых клеток.
Симптомы
Симптомы разнообразны, они зависят от возраста и месторасположения опухоли. Наиболее частыми симптомами медуллобластомы являются:
- головные боли;
- тошнота и рвота;
- потеря равновесия и затрудненная ходьба;
- нарушение письма, замедленная речь;
- вялость, сонливость;
- снижение или увеличение веса.
Диагностика
Диагностируют медуллобластому с помощью компьютерной томографии (КТ) и магнитно-резонансной томографии (МРТ). Если есть подозрение на опухоль, необходимо проведение биопсии. Очень часто проведение биопсии влечет за собой и хирургическую операцию по удалению опухоли. При биопсии вскрывается черепная коробка, берется проба ткани опухоли, изучается под микроскопом, и, если обнаруживаются злокачественные клетки, то удаляется как можно большая часть опухоли.
Лечение
Лучевая терапия применяется при небольших (менее 20 мм) опухолях, а также в случаях, когда опухоль находится в зоне эффективного воздействия линейного ускорителя.
Программа лечения предусматривает облучение очага опухоли пучком ионизирующего излучения, от которого раковые клетки гибнут. На курс лечения может потребоваться от 5 до 35 сеансов (фракций). Благодаря лепестковому коллиматору, встроенному в систему линейного ускорителя, излучение воздействует только на клетки опухоли, не выходя за ее границы.
Во время курсов лучевой терапии на линейном ускорителе Электа Синержи неподвижность и комфортность пациента обеспечивается фиксирующими устройствами в виде термопластических масок и вакуумных матрасов. Пациент не испытывает никаких болевых ощущений во время 30-минутных сеансов.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Анапластическая (злокачественная) астроцитома мало отличается от других типичных форм. Она характеризуется более тесным расположением опухолевых элементов, полиморфизмом клеток, появлением фигур митоза. При значительно выраженной структурной и клеточной атипии опухоль в то же время сохраняет до некоторой степени черты, свойственные астроцитомам фибриллярного, протоплазматического и смешанного строения. Своеобразны изменения сосудов опухоли, которые выражаются в пролиферации эндотелия, разрыхлении адвентициальной оболочки, появлении псриваскулярных инфильтратов, состоящих из круглоклеточных элементов.
Кроме указанных вариантов опухолей, к астроцитомам также относятся пилоцитаркая астроиитома и ее варианты: ангиоастроцитома, плеоморфная ксантоастроцитома и субэпендимарная гига нтоклеточ ная астроцитома (туберозный склероз).
Пилоцитарная астроцитома
Пилоцитарная астроцитома наиболее часто локализуется в мозжечке, несколько реже в перекресте зрительных нервов, диэнцефальной области и стволе мозга, и крайне редко — в больших полушариях мозга. Она встречается преимущественно в детском и юношеском возрасте, в связи с этим такую опухоль иногла называют ювенильной астроцитомой. Макроскопически она имеет вид узла серо-розового цвета, четко отграниченного от мозговой ткани, в нем часто обнаруживаются кисты. Последние иногда значительно превышают размеры компактной части опухоли, которая в этих случаях имеет вид узелка, расположенного на одной из стенок кисты. Под микроскопом опухоль состоит из биполярных астроци-тов с длинными отростками. В ней довольно часто выявляются волокна Розенталя — эозинофильные глыбчатые скопления вытянутой формы, а также эозиноф ильные глыбки округлой формы. Могут иметь место мелкие очажки обызвествления. В пилоиитарной астроцитоме много сосудов, иногда ангиоматоз выражен настолько, что напоминает по структуре кавернозную и/или венозную ангиому. Такие варианты в некоторых классификациях типируют как ангиоастроцито-мы или ангиоглиомы. Малигнизаиия пилоиитарной астроцитомы возможна и проявляется в виде значительного усиления митотической активности, воникновения некроза и развития инвазии в мозговые оболочки, иногда появления им плантационных метастазов в ликворных пространствах.
Плеоморфная ксантоастроцитома
Плеоморфная ксантоастроцитома — редко встречающееся новообразование, которое отмечается у лиц молодого возраста, локализуется в коре и прилежащем белом веществе и прорастает в мягкую мозговую оболочку. Большинство таких опухолей содержит крупные кисты. Ввиду наличия макроскопически четких границ и связи с мозговыми оболочками плеоморфная ксантоастроцитома в ходе нейрохирургической операции иногда интерпретируется как менингиома. Под микроскопом новообразование характеризуется резко выраженным полиморфизмом ядер с наличием гигантских многоядерных клеток-монстров. Помимо этого, в ткани опухоли выявляются очаги липоидоза в виде ретикулярных структур, содержащих скопления ксантомных клеток с пенистой цитоплазмой. Встречаются и отдельные клетки, содержащие в цитоплазме эоэинофильные зернистые включения. В плеоморных ксантоастроцитомах всегда имеется большое количество сосудов без пролиферации эндотелия. Опухолевые клетки обнаруживают тесную связь с сосудистыми стенками. Несмотря на выраженный клеточно-ядерный полиморфизм, плеоморфная ксантоастроцитома расценивается как биологически доброкачественная опухоль с медленным темпом роста. При этом, однако, она подразделяется на три гистологических разновидности — типичную, пролиферирующую и злокачественную. Характерным признаком злокачественной трансформации плеоморфной ксантоастроцитомы являются эпителиоидно-клсточные скопления, состоящие из округлых элементов с обильной цитоплазмой и пузырьковидным ядром. В этих скоплениях отмечается высокая митотическая активность.
Субэпендимарная тучноклеточная астроцитома
Субэпендимарная тучноклеточная астроцитома макроскопически имеет вид узла с бугристой поверхностью, который локализуется в просвете одного из боковых желудочков с частичной или полной его обтурацией. Эта опухоль возникает из астроцитов субэпенлимарной зоны и характерна для больных туберозным склерозом (болезнь Бурневилля). Под микроскопом опухоль построена из крупных клеток с обильной эозинофильной цитоплазмой и эксцентрически расположенным ядром (возможна многоядерность), имеется большое количество тонкостенных сосудов без пролиферации эндотелия. Опухолевые клетки часто формируют периваскулярные скопления. Несмотря на наличие полиморфно-ядерных и гигантских клеток, субэпендимарные тучноклеточные астроцитомы являются доброкачественными.
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Классификация
- Симптомы
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Медуллобластома.

Медуллобластома
Описание
Медуллобластома (medulloblastoma). Злокачественная опухоль из медуллобластов, незрелых клеток глии, локализующаяся обычно в черве мозжечка, который находится рядом с четвертым желудочком мозга. Характерны симптомы раковой интоксикации, нарастающей интракраниальной гипертензии и мозжечковой атаксии. Диагноз ставится на основании клинической картины, результатов анализа спинномозговой жидкости, ПЭТ, КТ или МРТ, биопсии. Лечение включает хирургическое удаление опухоли, восстановление нормальной циркуляции спинномозговой жидкости, лучевую и химиотерапию.
Дополнительные факты
Медуллобластома (гранулобластома, нейроглиома эмбриональная, глиома саркоматозная) — весьма злокачественная патология задней черепной ямки. Опухоль, как правило, находится в черве мозжечка, а у детей старше шести лет может локализоваться в полушариях органа. Медуллобластома обычно быстро метастазирует по ликворным путям, чем отличается от других опухолей мозга.
На долю медуллобластомы приходится 7-8% от общего числа известных в неврологии объемных образований, среди опухолей мозга в педиатрии — 30%. Медуллобластома стоит на втором месте по частоте среди опухолей мозга у детей. Распространенность данного вида новообразований – 1,5-2 случая на сто тысяч. Чаще развивается у мальчиков, по сравнению с девочками (соотношение 65/35).
Типичный возраст, когда обнаруживают медуллобластому, пять-десять лет. Но это не только «детская» патология, ее выявляют в любом возрасте. Дети составляют ¾ от общего числа больных медуллобластомой. У взрослых эта опухоль встречается обычно в возрасте от 21 до 40 лет.
Причины
Обычно случаи медуллобластомы — спорадические. Однако есть наследственные болезни, ассоциированные с высоким риском развития данной опухоли. К ним относятся: синдром Рубинштейна-Тейби, синдром Горлина, синдром Тюрко и синдром голубых невусов.
Почему развивается медуллобластома, на сегодняшний день остается неясным. Известны лишь факторы риска данной патологии, к ним относятся: возраст до 10 лет, действие ионизирующего излучения, влияние канцерогенов пищи, лаков, красок, бытовой химии; вирусные инфекции (цитомегаловирус, ВПЧ, инфекционный мононуклеоз, герпетические инфекции), повреждающие геном клеток; отягощенная наследственность. Медуллобластома — это примитивная нейроэктодермальная опухоль (PNET). Обычно она расположена субтенториально, то есть под наметом мозжечка, быстро прорастает в его червь и заполняет весь четвертый желудочек мозга. Это ведет к блокированию ликворооттока, так как увеличивающаяся в размерах опухоль перекрывает пути циркуляции спинномозговой жидкости. Внутричерепное давление у пациента резко повышается, что проявляется синдромом выраженной интракраниальной гипертензии. Поражение бульбарных отделов возникает на поздних стадиях болезни за счет прорастания опухоли в ствол мозга.
Гистологическая картина медуллобластомы представляет собой сосредоточение небольших, округлых, малодифференцированных, пролиферирующих эмбриональных клеток с очень тонкой цитоплазмой и гиперхромным ядром.
Классификация
Эта злокачественная опухоль в 80% случаев возникает в черве мозжечка, а в 20% — в его двух полушариях. По гистологическому строению различают следующие виды новообразования:
• Медулломиобластома, содержащая в составе мышечные волокна.
• Меланотическая медуллобластома, которая состоит из нейроэпителиальных клеток, имеющих в составе меланин.
• Липоматозная медуллобластома, в которой есть жировые клетки (самый доброкачественный вариант опухоли).
Помогает определить клинический прогноз для каждого больного медуллобластомой классификация, предложенная Чангом в 1969 году. Она основана на принципах TNM и учитывает размер новообразования, метастазирование и степень инфильтрации.
Симптомы
Клинические проявления медуллобластомы могут быть разными. Они зависят от локализации новообразования, от выраженности общемозгового синдрома, который напрямую связан с повышением внутричерепного давления, и от расположения метастазов.
Так как медуллобластома чаще всего располагается в мозжечке, у больного развивается мозжечковая атаксия. Формируется «мозжечковая походка»: пациент ходит, расставив нижние конечности и балансируя верхними, чтобы не потерять равновесие и не упасть; его «кидает» из стороны в сторону. Вследствие нарушения координации движений, больной часто падает, особенно при поворотах. Если опухоль прорастает в ствол мозга, состояние сразу ухудшается, так как присоединяются расстройства дыхания и гемодинамики. В неврологическом статусе выявляется: угнетение глоточного рефлекса, парезы взора, спонтанный нистагм, нарушение конвергенции. Если вовлекается спинной мозг, появляются параличи конечностей, нарушения чувствительности.
Для общемозговых проявлений медуллобластомы характерны изменения сознания в виде психомоторного возбуждения, повышенной раздражительности, нарушения ориентации в месте, времени, собственной личности. Нередко у больного отмечаются судорожные приступы. Пациент предъявляет жалобы на утреннюю головную боль, постоянную тошноту, многократную рвоту, которые являются составляющими синдрома интракраниальной гипертензии. Своевременное диагностирование медуллобластомы у детей раннего возраста затрудняют особенности строения их черепа. Синдром внутричерепной гипертензии может долгое время не проявляться, так как размеры черепной коробки у детей увеличены, мозг пластичен, а сосуды очень эластичные. Нередко диагноз ставится поздно, когда медуллобластома занимает червь, гемисферу мозжечка и четвертый желудочек мозга; прорастает в бульбарные структуры.
Метастазы значительно ухудшают состояние пациента. Клиническая картина зависит от их локализации и размеров. Медуллобластома — опухоль необычная, в отличие от первичных новообразований головного мозга (астроцитомы, глиомы), которые не дают метастазы за пределами центральной нервной системы, эта опухоль способна метастазировать в печень, легкие и кости (примерно в 5% случаев).
Диагностика
С диагностический целью врачом неврологом производится суммарная оценка данных неврологических, офтальмологических, ликворологических исследований, а также результатов КТ или МРТ головного мозга. Для комплексного обследования и поставки диагноза медуллобластомы могут потребоваться результаты следующих видов исследований: общий анализ крови, общий анализ мочи, биохимия крови; осмотр офтальмолога, который при проведении офтальмоскопии выявляет застойные диски зрительных нервов, свидетельствующие об интракраниальной гипертензии; нейросонография у детей с незакрытыми родничками, обеспечивающий наиболее раннюю диагностику опухоли; компьютерная томография (КТ), которая дает возможность определить точно местоположение и размеры опухоли, степень инфильтрации окружающей мозговой ткани; магнитно-резонансная томография (МРТ), позволяющая выявить самые незначительные изменения в структуре головного мозга; позитронно-эмиссионная томография (ПЭТ), оценивающая процесс метастазирования; определение онкомаркеров в крови; биопсия (гистопатологический анализ тканей) для выставления окончательного клинического диагноза; консультация нейрохирурга.
Лечение
Радикальным методом лечения медуллобластомы является ее хирургическое удаление. Если позволяет состояние пациента, лучше тотально удалять раковую опухоль. Во время операции используются микрохирургические методики, интраоперационная МРТ-навигация.
Радиотерапия занимает важное место в терапии данной патологии. Если медуллобластома удалена полностью и отсутствуют метастазы, после оперативного вмешательства назначается радиотерапия в низких дозах, что сводит к минимуму побочные эффекты. Если выявлены метастазы или новообразование удалено не совсем, применяется радиотерапия в больших дозах. При внушительных размерах медуллобластомы лучевая терапия показана до удаления опухоли с целью уменьшения ее размеров до операбельных. Детям младше трех лет радиотерапия не проводится.
Химиотерапия в лечении этой опухоли является частью комплексных мер и используется после хирургической и радиологической терапии. Наиболее эффективно применение следующих химиотерапевтических препаратов: винкристина, нитрозомочевины и прокарбазина.
Американские ученые совсем недавно предложили в комплексном лечении медуллобластомы использовать вирус кори, предварительно подвергнув его генетической модификации. Опыты на мышах подтвердили, что модифицированный вирус кори убивает злокачественные клетки медуллобластомы всего за 72 часа.
Режим и диета — другая часть системного лечения опухоли. Есть нужно небольшими порциями, но часто. Не следует заставлять больного принимать пищу. Рекомендуется есть больше цитрусовых. При приготовлении блюд нужно учитывать пожелания больного, ведь его вкусовые пристрастия на фоне лечения могут измениться и даже показаться странными. Реабилитация — неотъемлемая часть лечения медуллобластомы. Она разрабатывается индивидуально для каждого пациента.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
