Код мкб апноэ во сне
- Описание
- Причины
- Симптомы (признаки)
- Лечение
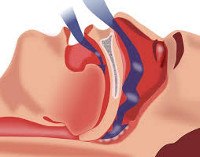
Краткое описание
Синдром ночного апноэ может быть обусловлен обструктивными (ожирение, небольшие размеры ротоглотки) или необструктивными (патология ЦНС) причинами. Апноэ во время сна, как правило, смешанное, сочетает обструктивные и неврологические расстройства. Пациенты могут иметь сотни подобных эпизодов во время сна на протяжении одной ночи. Обструктивное ночное апноэ — одно из многочисленных расстройств сна. Частота — 4–8% общей взрослой популяции. Преобладающий пол — мужской.
Код по международной классификации болезней МКБ-10:
- G47.3 Апноэ во сне
- P28.3 Первичное апноэ во время сна у новорожденного
Причины
Этиология и патогенез • Преморбид •• Сужение просвета верхних дыхательных путей вследствие увеличения миндалин, язычка, мягкого нёба, черепно — лицевых аномалий •• Изменённый неврологический контроль за тонусом мышц дыхательных путей и вентиляции во сне • Обструктивное ночное апноэ возникает вследствие преходящей обструкции верхних дыхательных путей (обычно ротоглотки), препятствующей потоку воздуха на вдохе. Причина обструкции — потеря тонуса глоточных мышц или подбородочно — язычных мышц (в норме вызывают выдвижение вперёд языка от задней стенки глотки) • Центральное апноэ возникает при отсутствии сигнала из дыхательного центра (вызывает очередной вдох) во время эпизода остановки дыхания. В редких случаях состояние опосредуют неврологические расстройства • Смешанное апноэ — сочетание обструктивного и центрального апноэ у одного пациента.
Генетические аспекты • Апноэ ночное (107640, Â) может проявляться синдромом внезапной смерти ребёнка • Апноэ ночное обструктивное (*107650, Â): храп, сонливость, беспокойные движения во сне, аносмия • Апноэ центральное летальное (207720, r): ночное апноэ, нерегулярное дыхание, недержание мочи, цианоз околоротовой, молочнокислый ацидоз.
Фактор риска — ожирение.
Симптомы (признаки)
Клиническая картина • Симптомы, свидетельствующие о ночной обструкции верхних дыхательных путей •• Храп во время сна — первый признак заболевания •• Повторные пробуждения от нехватки воздуха или по необъяснимой причине • Симптомы вследствие нарушения сна •• Сонливость днём (в т.ч. эпизоды кратковременного засыпания) •• Головные боли утром •• Нарушения концентрации внимания, памяти, раздражительность •• Снижение либидо •• Депрессия • Данные объективного исследования •• Периоды отсутствия движений грудной стенки •• Разнообразные движения грудной клетки после разрешения апноэ •• Признаки артериальной или лёгочной гипертензии.
Лечение
ЛЕЧЕНИЕ
Тактика ведения • Нормализация массы тела • Отказ от приёма перед сном транквилизаторов, снотворных или антигистаминных средств, а также алкогольных напитков • Профилактика окклюзии путём создания длительного носового положительного давления • Трахеостомия как крайняя мера исключения из акта дыхания верхних дыхательных путей • Хирургическое расширение гортани и тонзиллэктомия.
Лекарственная терапия • Препарат выбора — флуоксетин 20–60 мг • Приём препарата может вызвать обострение закрытоугольной глаукомы или затруднение мочеиспускания. Следует соблюдать осторожность при сопутствующей суправентрикулярной тахикардии • Альтернативные препараты: медроксипрогестерон, ацетазоламид.
Осложнения • Хроническая или острая (редко) гипоксия • Аритмии сердца • Лёгочная гипертензия и лёгочное сердце.
МКБ-10 • G47.3 Апноэ во сне • P28.3 Первичное апноэ во время сна у новорождённого
Источник
Апноэ во сне — разновидность апноэ, для которого характерно прекращение лёгочной вентиляции во время сна более чем на 10 секунд. Чаще оно длится 20—30 секунд, хотя в тяжёлых случаях может достигать 2-3 минут и занимать до 60 % общего времени ночного сна. При регулярных апноэ (обычно не менее 10—15 в течение часа) возникает синдром апноэ во сне с нарушением структуры сна и дневной сонливостью, ухудшением памяти и интеллекта, жалобами на снижение работоспособности и постоянную усталость. Различают обструктивное и центральное апноэ во сне, а также их смешанные формы.
Обструктивные апноэ во сне[править | править код]
Сужение верхних дыхательных путей во время сна предрасполагает к обструктивным апноэ. При апноэ длительностью более 10 секунд возникает состояние гипоксии и гиперкапнии с метаболическим ацидозом, с увеличением выраженности изменений по мере нарастания длительности апноэ. На определённом пороге этих изменений наступает пробуждение или переход в поверхностную стадию сна, при которой повышается тонус мышц глотки и рта с восстановлением проходимости глотки. Это сопровождается серией глубоких вдохов, обычно с сильным храпом. По мере нормализации показателей газового состава крови наступает более глубокая фаза сна.
У больных обструктивными апноэ не происходит снижения артериального давления во время сна; во время эпизода апноэ оно, напротив, резко повышается. В связи с этим, обструктивные апноэ во сне являются фактором риска заболеваний сердечно-сосудистой системы — артериальной гипертензии (у 40-90 % больных), ишемической болезни сердца, инсульта[2][неавторитетный источник?], диабета[3].
В некоторых случаях (до 10 %) при обструктивных апноэ развивается лёгочная гипертензия с правожелудочковой недостаточностью, хронической гиперкапнией и гипоксией, связанными с ослаблением нервной импульсации в дыхательной мускулатуре или генерализованной бронхиальной обструкцией. В сочетании с ожирением (являющимся одним из факторов риска обструктивных апноэ) и сонливостью эта картина носит название «пиквикский синдром».
«Золотым стандартом» лечения обструктивного апноэ сна является так называемая СИПАП-терапия (от англ. Constant Positive Airway Pressure, CPAP), выполняемая с помощью СИПАПов — специальных приборов, нагнетающих воздух под давлением в дыхательные пути и создающих постоянное положительное давление. Создается так называемая «воздушная шина», которая препятствует коллапсу во время сна. На сегодня это самый эффективный метод лечения этого заболевания[4].
Также было замечено прекращение храпа, дневной сонливости и уменьшение апноэ во сне у людей, играющих на австралийской дудке диджериду, благодаря тренировке верхних дыхательных путей из-за специфической техники дыхания[5][6][7].
Центральные апноэ во сне[править | править код]
Центральные апноэ во сне наблюдается в норме, чаще при засыпании и в фазе быстрого сна. У здоровых лиц центральные апноэ редки и не сопровождаются патофизиологическими и клиническими проявлениями. При нарушении стабильности функционирования центральных (стволовых) механизмов регуляции дыхания развиваются дыхательные нарушения характерные для обструктивных апноэ. Чаще наблюдается гипокапния без гипоксемии, реже формируется гиперкапния и гипоксемия, сопровождающиеся лёгочной гипертензией и правожелудочковой недостаточностью. Отмечаются частые ночные пробуждения с дневной сонливостью.
Примечания[править | править код]
- ↑ Disease Ontology release 2019-08-22 — 2019-08-22 — 2019.
- ↑ [1]
- ↑ E. Frija-Orvoën. Obstructive sleep apnea syndrome: Metabolic complications (англ.) // Revue Des Maladies Respiratoires. — 2016. — 23 March. — ISSN 1776-2588. — doi:10.1016/j.rmr.2015.11.014.
- ↑ Bing Lam, Kim Sam, Wendy Y. W. Mok, Man Tat Cheung, Daniel Y. T. Fong. Randomised study of three non-surgical treatments in mild to moderate obstructive sleep apnoea (англ.) // Thorax. — 2007. — April (vol. 62, iss. 4). — P. 354–359. — ISSN 0040-6376. — doi:10.1136/thx.2006.063644.
- ↑ Игра на старой дудке останавливает храп. membrana.ru (23 декабря 2005). Дата обращения 14 ноября 2014.
- ↑ Апноэ сна. Пер. с англ. Н. Д. Фирсовой (2017).
- ↑ Milo A Puhan, Alex Suarez, Christian Lo Cascio, Alfred Zahn, Markus Heitz, Otto Braendli. Didgeridoo playing as alternative treatment for obstructive sleep apnoea syndrome: randomised controlled trial (англ.) // The BMJ : еженедельный реферируемый научный журнал. — BMJ Group, 2006. — Vol. 332. — P. 266. — ISSN 0959-8138. — doi:10.1136/bmj.38705.470590.55.
Литература[править | править код]
- Вейн А. М., Елигулашвили Т. С., Полуэктов М. Г. Синдром апноэ во сне. — М.: Эйдос Медиа, 2002. — 312 с. — ISBN 5-94501-002-2.
- Зильбер А. П. Синдромы сонного апноэ: клиническая физиология, лечение, профилактика. — Петрозаводск: Петрозавод.ун-та, 1994. — 183 с.
- Николин К. М. Синдром сонного апноэ (лекция для врачей). — Санкт-Петербург, 2005. — 24 с.
- Пустозеров В. Г., Жулев Н. М. Современные методы диагностики и лечения нарушений сна : учебное пособие. — Санкт-Петербург: СПбМАПО, 2002. — 77 с.
- Зелвеян П. А. Клиника и диагностика синдрома апноэ во сне. Взаимосвязь с артериальной гипертонией
- Апноэ во сне: определение и классификация
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Прогноз
- Диагностика
- Лечение
Названия
Название: Храп.

Храп
Описание
Храп. Нарушение дыхания во сне, сопровождающееся вибрацией мягких тканей гортани и носоглотки и издаванием низкочастотного дребезжащего звука. Может свидетельствовать о наличии ЛОР-патологии, излишнего веса или функциональных расстройств. Храп часто сопровождается приступами остановки дыхания (апноэ), что ведет к кислородной недостаточности жизненно важных органов и систем и увеличению риска развития инфаркта и инсульта. Храп ведет к нарушению полноценного сна самого храпящего и окружающих его людей.
Дополнительные факты
Храп. Нарушение дыхания во сне, сопровождающееся вибрацией мягких тканей гортани и носоглотки и издаванием низкочастотного дребезжащего звука. Может свидетельствовать о наличии ЛОР-патологии, излишнего веса или функциональных расстройств. Храп часто сопровождается приступами остановки дыхания (апноэ), что ведет к кислородной недостаточности жизненно важных органов и систем и увеличению риска развития инфаркта и инсульта. Храп ведет к нарушению полноценного сна самого храпящего и окружающих его людей.
Во сне храпит каждый пятый человек на Земле. Около 3% населения страдает от периодических остановок дыхания во время сна (сонных апноэ). В силу некоторых анатомических особенностей строения дыхательных путей к храпу больше предрасположены мужчины. На одну постоянно храпящую женщину, приходится 10 мужчин. Каждый десятый мужчина в мире время от времени переживает апноэ во время сна. Задержка дыхания в некоторых случаях продолжается более 1 минуты.

Храп
Причины
У спящего человека снижается тонус мышц верхних дыхательных путей. В норме во время вдоха давление в полости грудной клетки становится отрицательным и воздух «всасывается» в легкие. Чрезмерное снижение тонуса мышц гортани и глотки приводит к тому, что вместе с воздухом внутрь втягиваются мягкие ткани верхних дыхательных путей. Источником звука при храпе является колебание стенок глотки, мягкого неба и корня языка. Апноэ возникает, если мягкие ткани во время вдоха смыкаются и перекрывают просвет дыхательных путей.
Вероятность возникновения храпа увеличивается при некоторых заболеваниях и состояниях. Все причины храпа и сонного апноэ можно разделить на две большие группы: анатомические и физиологические. Анатомические причины храпа.
Риск возникновения храпа и сонных апноэ увеличивается при анатомическом сужении верхних дыхательных путей. Дыхательные пути могут сужаться при искривлении носовой перегородки, полипах в носовой полости, врожденной узости носовых ходов и глотки, увеличении миндалин, аденоидах, удлиненном небном язычке, маленькой, смещенной нижней челюсти и излишнем весе. Функциональные причины храпа.
Сужение и снижение мышечного тонуса дыхательных путей может быть вызвано усталостью, дефицитом сна, курением, приемом алкоголя и снотворных препаратов, снижением функции гипофиза и щитовидной железы. Тонус мышц глотки снижается с возрастом и при наступлении менопаузы у женщин.
Прогноз
Храп, даже если он не осложняется остановками дыхания, может стать причиной многократных микропробуждений. Эпизоды подобных пробуждений не осознаются и не запоминаются. Нарушение нормальной структуры сна приводит к тому, что организм не успевает отдохнуть в течение ночи. В результате страдающий храпом человек не высыпается, быстро утомляется, испытывает постоянную сонливость.
Храп, не сопровождающийся остановками дыхания, не всегда нарушает структуру сна. Храп с периодическими остановками дыхания в ответ на недостаток кислорода запускает каскад патологических реакций. Апноэ может повторяться до 500 раз за ночь и длится в среднем 10-20 секунд. При каждой остановке дыхания организм страдает от недостатка кислорода. Мозг реагирует на гипоксию и посылает организму сигнал на просыпание.
В норме сон состоит из нескольких последовательных фаз. При частых пробуждениях мозг не успевает достичь глубоких фаз сна – периодов полного расслабления мускулатуры и снижения артериального давления. Постоянные микропробуждения активируют симпатическую нервную систему. В результате у страдающего апноэ человека повышается артериальное давление, учащается пульс, иногда возникают нарушения сердечного ритма.
Блокировка дыхательных путей при храпе, сопровождающемся сонным апноэ, приводит к резкому снижению внутригрудного давления. Дыхательные пути на вдохе спадаются, грудная клетка продолжает оказывать всасывающее действие, играя роль своеобразных «мехов». Создается «вакуумная ловушка», в которую засасывается кровь. Конечности и внутренние органы страдают от недостатка крови, в то время, как сердце перегружено излишним объемом жидкости.
Постоянное действие этих патологических механизмов на организм человека приводит развитию гипертонии, аритмий, инфарктов и инсультов. Пациенты с храпом, сопровождающимся апноэ, нередко испытывают проблемы с потенцией. Они чаще попадают в аварии из-за сонливости и снижения внимания.
Храпящие люди склонны к злоупотреблению снотворными препаратами и алкоголем. Пациенты с храпом попадают в своеобразный замкнутый круг: храп нарушает сон, пациент начинает употреблять снотворные, тонус мышц гортани и глотки еще больше снижается, храп усиливается.
Диагностика
Для выявления причин храпа и степени выраженности апноэ проводится полисомнографическое исследование. У спящего пациента изменяют уровень кислорода в крови, контролируют артериальное давление и частоту сердечных сокращений. Для оценки структуры сна выполняют ЭЭГ головного мозга. Анатомические изменения ЛОР-органов выявляются при осмотре отоларинголога и при проведении риноскопии, ларингоскопии, компьютерной томографии, активной ринопневмоманометрии и функциональных проб.
Лечение
Пациентам рекомендуют нормализовать вес и отказаться от использования снотворных препаратов. Как правило, храп возникает, когда человек спит лежа на спине. Существуют специальные методики для выработки новых рефлексов – привычки спать на животе или на боку. Для предотвращения храпа больные могут использовать специальные приспособления (различные соски и носорасширители). При тяжелом храпе и обструктивном апноэ используется специальная маска для сна. Лекарственные средства при храпе малоэффективны.
Выбор тактики хирургического лечения зависит от причины храпа. Проводится исправление носовой перегородки (септопластика), удаление полипов в носу лазером и удаление увеличенных миндалин (тонзиллэктомия). Выполняются пластические операции на глотке и мягком небе: увулотомия и увулопалатопластика. Применяются классические хирургические методики, лазерная хирургия и радиохирургия.
Источник
Рубрика МКБ-10: P28.4
МКБ-10 / P00-P96 КЛАСС XVI Отдельные состояния, возникающие в перинатальном периоде / P20-P29 Дыхательные и сердечно-сосудистые нарушения, характерные для перинатального периода / P28 Другие респираторные нарушения, возникшие в перинатальном периоде
Определение и общие сведения[править]
Во
время приступов апноэ дыхание прекращается или
становится неэффективным, в результате чего
развиваются цианоз, бледность, брадикардия,
артериальная гипотония и метаболический ацидоз.
Приступы апноэ возникают у большинства
недоношенных, гестационный возраст которых
меньше 30 нед. По крайней мере у 25% недоношенных
весом до 1800 г (гестационный возраст около
33 нед) отмечается хотя бы один приступ апноэ.
Приступы появляются в возрасте 1—2 сут и могут
возникать на протяжении 2—3 нед (в большинстве
случаев — в первые 10 сут жизни). Длительным
называется апноэ, продолжающееся более 16 с у
доношенных и более 20 с — у недоношенных. При
периодическом дыхании периоды нормального
дыхания, длящиеся менее 20 с, чередуются с апноэ
продолжительностью 3 с и более. Хаотическое
дыхание характеризуется нарушениями ритма
дыхания с кратковременными апноэ; часто
развивается брадикардия. При апноэ брадикардия и
цианоз обычно появляются через 20 с, а у
маловесных недоношенных — быстрее. Через
30—40 с развиваются бледность и артериальная
гипотония, нередко ребенок не реагирует на
внешние раздражители.
Этиология и патогенез[править]
Этиология
а. Гипоксия и утомление диафрагмы при
заболеваниях легких (болезнь гиалиновых мембран,
пневмония), гипоксемия при анемии, гиповолемии и
врожденных пороках сердца.
б. Угнетение дыхательного центра вследствие
гипогликемии, гипокальциемии, электролитных
нарушений, сепсиса, поражения ЦНС, применения
лекарственных средств.
в. Патологические или повышенные рефлексы в
ответ на стимуляцию глотки (отсасывание),
попадание жидкости в дыхательные пути при
кормлении или желудочно-пищеводном рефлюксе,
раздражение рецепторов растяжения легких при
ИВЛ.
г. Обструкция дыхательных путей при сгибании
шеи, смещении нижней части лицевой маски,
западении нижней челюсти в положении на спине.
Обструктивное апноэ часто бывает у недоношенных.
д. Колебания температуры. Если в закрытом
кувезе температура кожи поддерживается на
уровне 36,8°C, приступы апноэ возникают чаще, чем
если температура кожи поддерживается на уровне
36°C. Внезапное повышение температуры в кувезе
приводит к учащению приступов апноэ.
е. Апноэ недоношенных — это повторные
приступы апноэ в отсутствие перечисленных выше
предрасполагающих факторов. Возможно, апноэ
недоношенных обусловлено сниженной
чувствительностью дыхательного центра к CO2
или сниженной стимуляцией дыхательного центра с
периферических рецепторов.
Клинические проявления[править]
Другие типы апноэ у новорожденного: Диагностика[править]
а. У
недоношенных пневмография не позволяет выявить
обструктивное апноэ. Поэтому всем недоношенным
детям, гестационный возраст которых меньше
34 нед или вес меньше 1800 г, показан
мониторинг ЧСС с помощью кардиомонитора по
крайней мере в течение 5—7 сут.
б. При
появлении сигнала тревоги врач должен сразу
осмотреть ребенка, проверяя, не появились ли
брадикардия, цианоз и обструкция дыхательных
путей.
в. После
первого приступа апноэ показано обследование. В
первую очередь следует заподозрить устранимые
причины и при необходимости назначить лечение.
г. Во
время мониторинга рядом с ребенком должны
находиться дыхательный мешок, маска, все
необходимое для интубации трахеи и другое
реанимационное оборудование. При вентиляции
дыхательным мешком через маску FiO2
должна быть такой же, как и при самостоятельном
дыхании.
Дифференциальный диагноз[править]
Другие типы апноэ у новорожденного: Лечение[править]
а. При
редких приступах применяют рефлекторную
стимуляцию (например, похлопывание по подошвам).
Если она неэффективна, во время приступа
проводят вентиляцию дыхательным мешком через
маску. FiO2 при этом должна быть такой
же, как и до приступа, во избежание значительного
повышения paO2.
б. Если
приступы длительные и частые (возникают чаще
2—3 раз в час), пытаются уменьшить частоту
приступов.
1) Температуру
среды, в которой находится ребенок, уменьшают до
нижней границы, при которой потери тепла
минимальны, а температура тела сохраняется в
пределах нормы (см. гл. 5, п. II.Б.1).
Колебания температуры можно уменьшить,
расположив над недоношенным пластиковый экран.
2) Избегают
воздействий, провоцирующих апноэ (отсасывание
содержимого дыхательных путей, кормление из
бутылочки с соской, воздействие холода или тепла
на область лица).
3) Если
предыдущие мероприятия неэффективны, назначают теофиллин,
2—6,5 мг/кг/сут внутрь, или аминофиллин, 2,5—8 мг/кг/сут в/в.
Препарат вводят каждые 4—12 ч.
а) При
тяжелых приступах апноэ, когда требуется быстрое
достижение эффекта, сначала вводят насыщающую
дозу аминофиллина —
7—8 мг/кг (эквивалентна 6,9 мг/кг теофиллина) в/в в
течение 15—20 мин. Через 6 ч начинают вводить
поддерживающие дозы.
б) Следят
за уровнем теофиллина
в сыворотке, поддерживая его в пределах
4—15 мкг/мл. При появлении тахикардии или
желудочно-кишечных нарушений дозу уменьшают.
в) Для
достижения максимального эффекта требуется
3—4 сут.
4) Кофеин тоже
уменьшает частоту приступов апноэ. Токсическое
действие кофеина и теофиллина у
новорожденных изучено недостаточно, но у кофеина
терапевтический диапазон шире, чем у теофиллина,
следовательно, кофеин
безопаснее. По сведениям ряда авторов, кофеин с успехом
применяют при неэффективности теофиллина. Рекомендуемая схема
лечения: насыщающая доза — 10—20 мг/кг внутрь
или в/в; поддерживающая доза — 5—10 мг/кг
1 раз в сутки. Уровень препарата в
сыворотке — 5—20 мкг/мл.
5) Доксапрам применяют
при неэффективности теофиллина.
Препарат назначают только в виде длительной в/в
инфузии. Введение начинают со скорости
1—1,5 мг/кг/ч, повышая ее до достижения эффекта.
Максимальная скорость — 2,5 мг/кг/ч. Побочное
действие — гипотермия, слюнотечение,
слезотечение, тремор, гиперактивность,
повышенная возбудимость, гипергликемия, легкое
нарушение функции печени. После прекращения
приступов скорость инфузии уменьшают.
6) Небольшое
повышение FiO2 (до 25—26%) урежает
приступы апноэ, однако у маловесных
недоношенных, которым не проводится постоянный
мониторинг оксигенации артериальной крови,
повышение FiO2 может привести к
ретинопатии.
7) Иногда
эффективно самостоятельное дыхание под
постоянным низким положительным давлением
(3—5 см вод. ст.).
8) При
безуспешности перечисленных мер показана
принудительная ИВЛ. Ее отменяют, когда ребенок
достигает функциональной зрелости и приступы
апноэ прекращаются.
9) Если
в течение 10—14 сут лекарственной терапии
приступы апноэ отсутствуют, препараты можно
отменить. Если после этого в течение 5—7 сут
приступы не возобновляются, а гестационный
возраст (с момента последней менструации у
матери) достиг 34—35 нед, ребенка выписывают.
10) Перед
выпиской проводят пневмографию. Если результаты
исследования нормальные, ребенка выписывают без
мониторинга на дому. При регистрации апноэ
возобновляют лечение теофиллином
и затем повторяют пневмографию. Если приступы
апноэ исчезли, ребенка выписывают. В последующем
после отмены препарата необходим мониторинг на
дому либо в стационаре. Если при уровне теофиллина в крови в
пределах 12—15 мкг/мл апноэ сохраняется,
показан мониторинг на дому.
Профилактика[править]
Прочее[править]
Источники (ссылки)[править]
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник
