Код мкб абсцесс паховой области
Содержание
- Описание
- Дополнительные факты
- Причины
- Классификация
- Симптомы
- Диагностика
- Лечение
- Прогноз
Названия
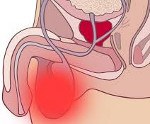
Название: Абсцесс мошонки.

Абсцесс мошонки
Описание
Абсцесс мошонки. Капсулированный гнойный очаг в тканях мошонки. Может быть первичным или вторичным, поверхностным или внутримошоночным. Встречается редко. Развивается при инфицировании атером, хирургических вмешательствах и травматических повреждениях либо является осложнением бактериальной инфекции в области яичка и его придатка. Симптомами абсцесса мошонки являются интенсивные боли, отек, гиперемия и локальная гипертермия в зоне поражения. Наблюдаются повышение температуры тела до фебрильных цифр, слабость, разбитость, головная боль, боли в суставах и мышцах. Лечение хирургическое, требуется вскрытие и дренирование абсцесса на фоне антибактериальной терапии.
Дополнительные факты
Абсцесс мошонки – редкое патологическое состояние. Частота развития неизвестна, в литературе упоминаются единичные случаи без указаний на распространенность заболевания. Может возникать первично или развиваться на фоне других патологических процессов. Чаще всего диагностируются абсцессы мошонки, являющиеся осложнением острого гнойного эпидидимоорхита. Несмотря на достаточно поверхностное расположение гнойного очага, заболевание может представлять затруднения в ходе диагностики из-за выраженных отечно-инфильтративных процессов и разлитых болей в области обильно иннервированных мягких тканей мошонки, промежности и полового члена. Лечение абсцесса мошонки осуществляется по общим принципам гнойной хирургии. Лечебные мероприятия проводят специалисты в области андрологии и урологии.
Абсцесс мошонки
Причины
С учетом локализации выделяют поверхностные (располагающиеся в коже и поверхностных слоях органа) и внутренние или внутримошоночные (внутрияичковые и внутривлагалищные) абсцессы мошонки. С учетом причин развития различают первичные и вторичные (являющиеся осложнением другого патологического процесса) поражения. Поверхностные гнойные очаги могут быть как первичными, так и вторичными. Внутренние абсцессы мошонки обычно носят вторичный характер и возникают в результате распространения инфекции из органов мошонки, реже – из других анатомических областей. Возбудителем гнойного процесса чаще всего становятся гемолитический стафилококк, золотистый стафилококк или микробные ассоциации. Реже диагностируются абсцессы мошонки, вызванные сальмонеллами, бруцеллами, бледными спирохетами, кандидами и анаэробными микроорганизмами.
К числу местных факторов, способствующих развитию абсцессов мошонки, относят малую толщину эпидермиса, повышенную влажность кожи органа, рыхлую подкожную клетчатку, большое количество потовых и сальных желез. Из-за близости уретры и заднего прохода на кожу мошонки попадает большое количество высоковирулентных микроорганизмов, способных вызывать абсцесс. Особенности крово- и лимфоснабжения мошонки создают благоприятные условия для замедления оттока жидкости и развития выраженного отека на фоне тромбофлебита и лимфостаза. Общими предрасполагающими факторами, увеличивающими вероятность возникновения абсцесса мошонки, являются несоблюдение правил личной гигиены социально неблагополучными пациентами, а также нарушения иммунитета вследствие хронических соматических заболеваний, ожирения, сахарного диабета, злокачественных новообразований, СПИДа, наркомании и алкоголизма.
Классификация
Непосредственной причиной абсцесса мошонки у взрослых чаще всего становится гнойное воспаление яичка и его придатка. Реже в качестве причины возникновения данной патологии указывают пиодермию (гнойничковые поражения, фурункулы, карбункулы), нагноение атером, открытые травматические повреждения (колотые и резаные раны, огнестрельные ранения) и инфекцию в области послеоперационных ран. Описаны случаи, когда абсцесс мошонки у взрослых развивался при болезни Крона, параколите и остром деструктивном панкреатите в результате распространения инфекции по клетчатке забрюшинного пространства и малого таза. У детей младшего возраста причиной абсцесса мошонки иногда становится распространение инфекционного процесса от внутренних органов в мошонку через незаращенный влагалищный отросток брюшины.
Симптомы
Для абсцесса мошонки характерно быстрое развитие. У пациента возникают боли, появляется отек в области мошонки. В последующие несколько дней отмечается резкое усиление болевого синдрома и прогрессирование отека. Кожа мошонки краснеет, отмечается повышение локальной температуры. Местные симптомы абсцесса мошонки сочетаются с общими признаками гнойного процесса. Пациент жалуется на слабость, разбитость, головные и мышечно-суставные боли. Выявляется повышение температуры до 38-39 градусов.
В некоторых случаях наблюдается септический вариант абсцесса мошонки с бурным прогрессированием симптоматики и выраженными системно-воспалительными реакциями. При инфицировании грибками, бледной спирохетой и микобактерией туберкулеза может наблюдаться стертое течение с умеренным болевым синдромом и повышением температуры до субфебрильных цифр. При отсутствии лечения возможен прорыв абсцесса мошонки и дальнейшее распространение инфекции. Иногда из-за нарушений кровотока в области кожи мошонки возникают кровоизлияния с последующим образованием поверхностных очагов инфекции в пораженных тканях.
Лейкоцитоз. Нейтрофилез. Разбитость.
Диагностика
Для постановки диагноза используются данные опроса, внешнего осмотра, лабораторных анализов и инструментальных исследований. При осмотре больного с абсцессом мошонки выявляется значительная отечность, локальная гиперемия и гипертермия в области поражения. Мошонка резко болезненна при пальпации. По анализам крови определяются повышение СОЭ и лейкоцитоз со сдвигом влево. Для уточнения локализации и стадии абсцесса обычно назначают УЗИ мошонки. При подозрении на распространение инфекционного процесса из малого таза, брюшной полости или ретроперитонеального пространства используют КТ и МРТ, которые позволяют получить информацию о состоянии нескольких анатомических областей, уточнить локализацию первичного очага и пути распространения инфекции.
Лечение
Пациента экстренно госпитализируют в андрологическое или урологическое отделение. На ранних стадиях назначают антибактериальные и противовоспалительные средства. После «созревания» гнойника осуществляют вскрытие и дренирование абсцесса мошонки. При тяжелых деструктивных процессах в области яичка проводят орхиэктомию. При распространении гнойного процесса из других анатомических областей объем вмешательства расширяют. В последующем выполняют перевязки, корректируют антибактериальную терапию с учетом чувствительности микрофлоры.
Прогноз
Прогноз для жизни при абсцессе мошонки обычно благоприятный. При длительном течении заболевания возможно формирование свищей и затеков в области промежности и параректальной клетчатке. Редким, но опасным осложнением абсцесса мошонки является гангрена Фурнье – молниеносный некроз тканей мошонки. Вероятность развития летального исхода при данном осложнении по различным данным колеблется от 50 до 80%. В отдаленном периоде после абсцесса мошонки иногда наблюдается нарушение функций яичка, придатка яичка и семявыносящего протока с развитием андрогенной недостаточности или мужского бесплодия.
Источник
Абсцесс кожи, фурункул и карбункул
Абсцесс кожи, фурункул и карбункул лица
Абсцесс кожи, фурункул и карбункул шеи
Абсцесс кожи, фурункул и карбункул туловища
Спины [любой части, кроме ягодичной]
Исключены:
- молочной железы (N61) тазового пояса (L02.4) омфалит новорожденного (P38)
Абсцесс кожи, фурункул и карбункул ягодицы
Исключена: пилонидальная киста с абсцессом (L05.0)
Абсцесс кожи, фурункул и карбункул конечности
Абсцесс кожи, фурункул и карбункул других локализаций
Головы [любой части, кроме лица]
Волосистой части головы
Абсцесс кожи, фурункул и карбункул неуточненной локализации
Поиск по тексту МКБ-10
Поиск по коду МКБ-10
Классы заболеваний МКБ-10
Скрыть всё | раскрыть всё
Международная статистическая классификация болезней и проблем, связанных со здоровьем.
С изменениями и дополнениями, опубликованными ВОЗ в 1996-2018 гг.
Код по мкб 10 фурункул носа
Карбункул является острым гнойно-некротическим воспалением, поражающим несколько расположенных рядом сальных желез и волосяных луковиц. Воспалительный процесс распространяется на кожу и подкожную клетчатку. По мкб 10 заболеванию присвоен код J34.0 и L02. Фурункул может быть разным по размеру и локализоваться на разных участках тела. Больше всего поражению подвержены область лица, шеи, бедер, а также кисти.
Развитие недуга
Вначале образуется гнойник, кожные покровы уплотняются. При усилении воспалительного процесса температура тела повышается, возникают болевые ощущения. Особенно сильная болезненность ощущается, если фурункул по мкб 10 J34.0 и L02 развился на голове или в ухе. Пораженный участок становится багрово-красного цвета. Из-под корки посредине просачиваются гнойные выделения. Когда гной вышел, можно увидеть верхушку некротического стержня зеленого цвета. Когда он полностью отойдет с остатками гнойных масс, на месте его локализации остается глубокая рана. При разрыве гнойные выделения могут попасть в кровь и спровоцировать абсцесс. Абсцедирующий фурункул возникает по причине выхода гнойных выделений в подкожно-жировую ткань. Он является следствием неэффективного лечения или истощенной иммунной системы. В качестве основного метода терапии применяется хирургическое вмешательство.
Провоцирующие факторы
Фурункулы (код мкб 10 J34.0 и L02) образуются в результате микротравм. При попадании в нее стафилококка начинается воспалительный процесс, а затем рана загнаивается. При сильном иммунитете вероятность развития заболевания небольшая.
В возникновении фурункула (карбункула) носа ведущую роль играют стафилококки
Фурункул (код по мкб J34.0 и L02) иногда возникает при попадании болезнетворной бактерии в луковицу волоса. В этом месте кожный покров вздувается, а луковица заполняется гноем. Пораженный участок болезнен в течение длительного времени, пока гнойные массы полностью не выйдут. Без медицинской помощи вскрывать фурункул опасно.
В области лица появление фурункулов (код по мкб J34.0 и L02) спровоцировано попаданием на дерму стрептококковой инфекции. Она передается через плохо вымытые руки или грязные полотенца. Шансы заболеть фурункулезом выше у людей с предрасположенностью к угревой сыпи, расширенным порам. Если во время выдавливания прыща под кожу занеслась инфекция, на его месте может появиться фурункул.
Поражение фурункулезом наружного слухового прохода (относится к классу код по мкб J34.0 и L02) провоцируется заражением пиогенным стафилококком потовой или церуминозной желез, волосяной луковицы. Способствуют развитию заболевания вытекание гноя из среднего уха, авитаминоз, неаккуратное очищение слухового прохода, диабет, аллергическая реакция, туберкулез. Фурункул носа также возникает по причине наличия стафилококка, стрептококка.
Клинические проявления
При фурункуле в области уха боль нестерпима. Вначале в наружном слуховом проходе больной ощущает зуд, который переходит в болевые ощущения. Они становятся сильнее во время жевательного процесса, ночью иррадиируют в определенную часть головы. Может снизиться слух. Пораженная область выглядит припухшей, на вершине находится скопление гноя. Благоприятным исходом считается вскрытие фурункула и купирование воспаления после очищения от гнойных масс и некротического стержня. Но в большинстве случаев стафилококк поражает соседние луковицы, образуя новые фурункулы.
При диагнозе фурункул носа, пораженный участок выглядит припухшим и гиперемированным незначительно. Затем отекает верхняя губа и щека. Через 3–4 дня можно заметить гнойник. Во время его созревания больной может ощущать недомогание, температура тела повышается, беспокоят боли в голове.
Существенную роль в патогенезе фурункула носа играют разнообразные эндогенные факторы, сопровождающиеся снижением бактерицидных свойств пота и секрета сальных желёз
Терапевтические мероприятия
Самостоятельное извлечение гноя и некротического стержня опасно. На раннем этапе заболевания (код мкб 10 J34.0 и L02) кожные покровы смазывают 70% этанолом и 2% салициловым спиртом. Рекомендуется УВЧ-терапия. Когда гнойник вскрыт, применяют повязки с гипертоническим раствором соли. Когда отошел некротический стержень, рану обрабатывают метилурациловой и синтомициновой мазью. На запущенной стадии показана терапия антибиотиками. При развитии абсцесса врач назначает операцию.
Источники:
https://xn—10-9cd8bl. com/L00-L99/L00-L08/L02
https://udermis. ru/furunkuly/kod-mkb-10-furunkul-nosa
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Прогноз
- Профилактика
- Список литературы
Названия
Название: Постинъекционный абсцесс.
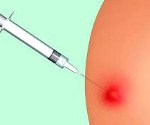
Постинъекционный абсцесс
Описание
Абсцесс после инъекции. Это ограниченный гнойно-воспалительный очаг в месте инъекции. Абсцесс характеризуется появлением локального отека и покраснения кожи, которые постепенно увеличивают объем утолщения, увеличиваются разрывные боли и колебания. Диагноз устанавливается на основании анамнеза и клинической картины (появление очага гнойного воспаления в месте внутримышечного и внутривенного введения), данных УЗИ и МРТ мягких тканей. На стадии инфильтрации эффективное консервативное лечение. Образовавшийся абсцесс хирургически вскрывают и дренируют.
Дополнительные факты
Случаи постинъекционного образования абсцесса мягких тканей встречаются у людей всех возрастов, чаще у пациентов с ожирением и избыточным весом. Большинство постинъекционных абсцессов развиваются в области ягодиц, поскольку ягодичная мышца чаще всего используется для парентерального введения лекарств. У детей высокая доля абсцессов плеча в результате прививок. Внутривенное введение препарата является наиболее частой причиной нагноения в локтевой ямке. Постинъекционные абсцессы этой локализации составляют 69% всех случаев гнойно-воспалительных процессов мягких тканей у наркоманов.
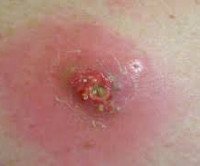
Постинъекционный абсцесс
Причины
Для того чтобы очаги нагноения образовались после инъекции, проникновение бактерий в ткани недостаточно. Иммунная система человека способна справиться с небольшим количеством патогенных и условно-патогенных микроорганизмов, которые преодолели защитный барьер кожи. Если развивается абсцесс, должны присутствовать другие факторы:
• Высокая патогенность микроорганизмов. Различные типы бактерий имеют разные показатели деления клеток и способность противостоять иммунной системе. Staphylococcus aureus или Pseudomonas aeruginosa часто вызывают образование абсцесса после инъекции, чем условно-патогенные виды, которые формируют микрофлору кожи.
• Ослабление иммунитета. Это может быть следствием банальной сезонной ОРВИ или серьезного сопутствующего заболевания. Вероятность возникновения абсцессов выше у пациентов с диабетом, тяжелыми сердечно-сосудистыми, эндокринными и инфекционными заболеваниями.
• Нарушение местного кровообращения. Этому способствует одновременное введение значительных объемов раствора в мышцу (более 5 мл), одновременное введение нескольких препаратов в одну ягодицу. Первым признаком образования абсцесса является значительное сжатие в месте инъекции. Риск нагноения после инъекции повышен у лежачих пациентов, пациентов с пролежнями.
Местно-раздражающее действие лекарств. Не только бактерии, но и химические вещества могут вызвать слияние гнойных тканей. Неправильное внутримышечное введение препаратов для внутривенных или подкожных инфузий может вызвать некроз и воспаление. Отдельная реакция может дать препарат, одобренный для внутримышечного применения, но который не подходит для конкретного пациента.
• Нарушение инъекционной техники. Факторы развития осложнений после инъекций включают несоблюдение принципов асептики и антисептики, использование неправильного растворителя, слишком быстрое введение растворов, несовместимость различных препаратов. Одним из последствий неправильной техники может быть повреждение сосудов разных диаметров иглой. Сгустки крови являются субстратом для размножения микроорганизмов и образования абсцесса после инъекции.
Патогенез
Развитие воспалительного ответа основано на высвобождении большого количества лизосомальных ферментов, которые изменяют метаболизм в патологическом очаге, из поврежденных и мертвых клеток во внеклеточную среду. Метаболизм замедляется в зоне некроза и резко возрастает в прилегающих зонах, что приводит к увеличению потребления кислорода и питательных веществ и развитию ацидоза из-за накопления недокисленных продуктов: молочной кислоты, пировиноградной кислоты и других кислот.
Кровоснабжение патологического очага изменяется: кровоток увеличивается, а отток замедляется. Это объясняет покраснение пораженного участка. Кровеносные сосуды расширяются, проницаемость капилляров для плазмы крови и клеток увеличивается. Белые кровяные клетки, макрофаги попадают в ткани. Местный поток жидкости приводит к образованию отеков. Сжатие нервных окончаний вызывает боль. Это стадия инфильтрации, когда в очаге воспаления нет гноя. При благоприятных условиях изменения в стадии инфильтрации являются обратимыми.
На стадии абсцесса мертвые ткани и мертвые иммунные клетки образуют гной. Абсцесс после инъекции находится в центре очага воспаления. Сгустки гноя связаны со здоровыми тканями грануляционным стержнем. Гной не решает это. Устранить воспаление возможно только в том случае, если созданы условия для выхода содержимого абсцесса.
Симптомы
Патологическое поражение формируется в течение нескольких дней. Начало заболевания может остаться незамеченным пациентом из-за небольшой степени выраженности симптомов. Первые проявления развивающегося гнойного воспаления могут маскировать боль и отек в местах инъекций, что связано с физиологической реакцией на прием лекарств. Вы можете различить образование воспалительного инфильтрата и нормальную реакцию на внутримышечные инъекции, внимательно следя за своими чувствами.
Боль после инъекции сразу острая, она ломается, а затем болит. Его интенсивность падает довольно быстро. Боль с нарастающим абсцессом постоянно усиливается. Обычно уплотнение после инъекции является достаточно однородным, его температура не отличается от температуры окружающих областей, оболочка над уплотнителем имеет нормальный цвет. Добавление воспалительной реакции характеризуется заметным локальным повышением температуры. Увеличение отека и боли в ягодицах приводит к тому, что вы не можете сидеть на пораженной стороне. Неприятные ощущения усиливаются при ходьбе и совершении других движений. Давление на область абсцесса очень болезненное, тогда как обычную пломбу можно почувствовать, не вызывая у пациента неприятных ощущений.
Абсцесс после инъекции характеризуется лихорадкой с повышением температуры тела до 39-40 ° С. Однако фокусироваться только на этом симптоме не стоит. Если очаг воспаления развивается на фоне непрерывных инъекций нестероидных противовоспалительных препаратов, обладающих обезболивающим и жаропонижающим действием, то гипертермии нет.
Ломота в мышцах.
Возможные осложнения
Быстрое развитие инфекции в начале может привести к образованию полос гноя в межмышечных пространствах. Распространение бактерий в тканях приводит к развитию обширной флегмоны ягодиц, бедер и плеч. Существует риск образования незаживающих длительных свищей мягких тканей и ректальных свищей. Прорыв гноя в кровоток приводит к сепсису, перикардиту, остеомиелиту и ДВС-синдрому. В этих случаях результат может быть неблагоприятным для пациента даже при соответствующем лечении.
Диагностика
Диагностика не вызывает никаких затруднений у консультанта-хирурга. Характерная пятерка признаков воспаления (покраснение, припухлость, боль, лихорадка, нарушение функциональности) в месте инъекции позволяет быстро определить характер патологического процесса. Положительный симптом колебаний указывает на наличие жидкости в очаге, что является показанием к операции. Для подтверждения диагноза постинъекционного абсцесса в сомнительных случаях выполняют: В трех из четырех случаев накопление гноя локализуется в толще мышц и в межмышечных пространствах и только в 25% случаев в подкожной клетчатке. Форма гнойной полости овальная. Его основной радиус параллелен оси тела. УЗИ мягких тканей позволяет различать инфильтрацию и нагноение при глубоком расположении патологического очага в тканях, выявлять полоски и «карманы», которые могут остаться незамеченными во время хирургической операции.
• МРТ пораженного участка. Его назначают в тех случаях, когда полезности ультразвука недостаточно для постановки правильного диагноза. На изображениях, полученных методом магнитно-резонансной томографии, визуализируются мягкие ткани, кости, внутренние органы исследуемой области. Это позволяет выявлять патологические изменения, проводить дифференциальную диагностику и выявлять осложнения.
• Лабораторные испытания. Для того, чтобы подобрать эффективный антибактериальный препарат, можно высевать содержимое абсцесса на флору и его чувствительность к антибиотикам. Обязательные общие и биохимические анализы крови, общий анализ мочи для исключения патологии из внутренних органов.
Лечение
Подходы к лечению абсцессов на этапах инфильтрации и нагноения в корне различны. В первом случае показана консервативная терапия, во втором — хирургическая операция. Основные принципы местного консервативного лечения инфильтратов могут быть успешно применены для быстрой резорбции постинъекционных суставов, которые не имеют признаков воспаления. Его объем определяется врачом на основании клинической картины. Противовоспалительные препараты и антибиотики направлены на решение воспалительного процесса. Кроме того, для борьбы с отравлениями может быть назначена инфузионная терапия. Это включает нанесение мази Вишневского на пораженный участок или использование компрессов с димексидом. На начальных этапах внедрение йодной сетки разрешено. Если в течение дня улучшение не происходит, рекомендуется использовать более эффективные препараты. Все тепловые эффекты запрещены. Электрофорез противовоспалительных препаратов, диадинамические токи эффективны. Физиотерапевтические процедуры назначают одновременно с местной и общей противовоспалительной терапией.
• Хирургия. Вскрытие и дренирование гнойной полости проводят под местной анестезией. Под общим наркозом операция выполняется, когда абсцесс после инъекции находится глубоко в ткани. В послеоперационном периоде проводится общее и местное консервативное лечение, назначаются физиотерапевтические процедуры.
Прогноз
Прогноз постинъекционного нагноения благоприятен при условии своевременного обращения за медицинской помощью. В противном случае могут развиться осложнения заболевания. Самопроизвольное вскрытие и опорожнение глубокого абсцесса невозможно, и без эвакуации гноя из полости выздоровление не происходит. Хирургическое вскрытие абсцесса позволяет решить проблему за один день.
Профилактика
Профилактика постинъекционных осложнений включает парентеральную доставку лекарств в медицинские учреждения медицинским персоналом и отказ от самолечения. Целесообразно менять место введения рецептурных решений курса: если ягодицы уже сформировались, лекарство можно вводить в мышцы передней поверхности бедра. Нельзя вводить внутривенное вливание в мышцы, даже если вены тонкие и ломкие. Рекомендуется сделать курс инъекции как можно более коротким, продолжая лечение таблеткой.
Список литературы
1. Хирургическое лечение постинъекционных абсцессов мягких тканей и фармакологические возможности в повышении эффективности и безопасности инъекций: Автореферат диссертации/ Елхов И. В. — 2007.
2. Постинъекционные кровоподтеки, инфильтраты, некрозы и абсцессы/ Ураков А. Л. , Уракова Н. А. // Современные проблемы науки и образования. — 2012 — №5.
3. Локальные постинъекционные осложнения или медикаментозноеятрогенное заболевание — инъекционная болезнь/ Уракова Н. А. , Ураков А. Л. // Проблемы экспертизы в медицине. — 2014.
4. Лечение постинъекционных инфильтратов, абсцессов и флегмон/ Колб Л. И. // Военная медицина. — 2009 — №1.
Источник
