Код мкб 10 сепсиса
Содержание
- Описание
- Классификация
- Причины
- Патогенез
- Симптомы
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Сепсис.
Патогенез сепсиса
Описание
Сепсис- это особая клинико-патогенетическая форма любого инфекционного заболевания, когда либо в связи с тяжелым преморбидным фоном (декомпенсация сахарного диабета, рахит, лекарственная болезнь, иммунодефицит, различные травмы), либо из-за высокой вирулентности или(и) большого количества поступления микроба-возбудителя или необычного пути поступления в органы и ткани макроорганизма, происходит срыв резистентности организма, в результате чего мета прежней локализации патогенной флоры становятся очагами их бурного размножения и источниками повторных генерализаций возбудителя.
Это системная воспалительная ответная реакция организма, которая приводит к развитию септического шока и синдрому полиорганной недостаточности.
Актуальность проблемы сепсиса труднее переоценить. Распространение этой патологии связана с трудностью диагностики на ранних этапах, атипичным стертым течением и склонностью к хронификации.
Классификация
По течению сепсис делится на молниеносный, острый, подострый и хронический (хрониосепсис).
Классификация сепсиса по патогенетическим формам:
1. Септицемия (очагов нет, но размножение возбудителя происходит в макрофагах).
2. Септикопиемия (вторичные множественные очаги в различных органах. В большом количестве поражаются органы ретикулоэндотелиальной системы).
3. Септический эндокардит.
Изменения внутренних органов при сепсисе
Причины
Заболеваемость сепсисом связана к распространением антибиотиков широкого спектра действия, их бесконтрольным назначением, в том числе при самолечении. Установлено, что к условнопатогенным микроорганизмам у человека нет специфической иммунной реакции.
По причине возникновения выделяют следующие формы сепсиса:
- стрептококковый.
- стафилококковый.
- эшерихиозный.
- клебсиеллезный.
- псевдомонадный.
- менингококковый.
- HYP-инфекция (палочка инфлюэнцы).
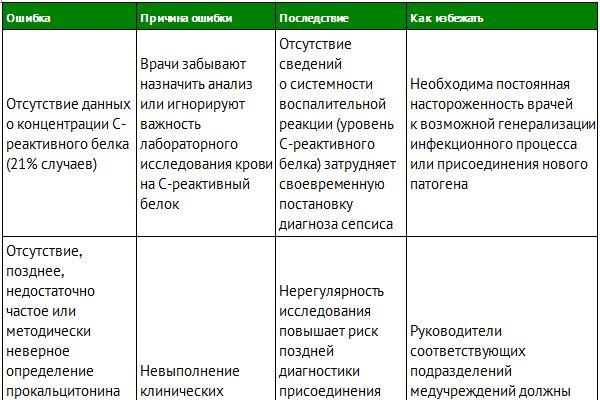
Патогенез
Патогенез развития сепсиса характеризуется стадийностью.
1. Внедрение возбудителя и формирование первичного очага.
2. Прорыв микроорганизма в кровь (бактериемия).
3. Вследствие выделения токсинов бактериями наблюдается токсинемия.
4. Диссеминация возбудителя во внутренние органы, формирование вторичных очагов в селезенке, миокарде, почках, надпочечников, коже.
5. Активация иммунной системы, но с незавершенными ее функциями. Это приводит к высвобождению противовоспалительных медиаторов, но этот процесс не завершается полностью, и в результате происходит накопление цитокинов.
6. Повреждение клеток тканей, с нарушением перфузии. Данные изменения ведут к шоку.
7. Развитие септического шока. Септический шок – это сепсис с нарушением гемодинамики и развитием синдрома полиорганной недостаточности.
Сепсис у новорожденного
Симптомы
Предвестниками сепсиса является затяжная температурная реакция, температурные «свечи» в течение 2-3 часов, волнообразная лихорадка с периодами апирексии, озноб и познабливание.
Ни одно повышение температуры тела, ни одна необоснованная лихорадочная волна не должна быть оставлена без внимания врача, особенно губительные трафаретные «успокаивающие» диагнозы по типу гриппа или ОРВИ.
Кожа – зеркало сепсиса. Характерна ее бледность, сухость, вначале может быть гиперемия. На коже появляются вторичные гнойничковые элементы. Это мелкие пузырьки размером с булавочную головку с абсолютно прозрачным содержимым. Возможно развитие экзантемы – инфекционно-аллергического дерматита (крапивница, узловая эритема). Характерно поражение суставов в виде полиартрита. Легочная ткань поражается в зависимости от этиологии, при стафилакокковом сепсисе формируются абсцессы легкого, развивается стафилококковый дистресс-синдром, паренхиматозная дыхательная недостаточность). Увеличиваются размеры селезенки и печени.
Возможна диссоциация температурной кривой – снижение температуры на фоне увеличения лейкоцитов.
Как уже упоминалось выше, сепсис может быть вызван различными микроорганизмами – грамотрицательными и грамположительными. В зависимости от этого сепсис имеет некоторые особенности в клинической картине.
При грамположительной этиологии сепсиса наблюдается острая взрывная температурная реакция на фоне отсутствия головной боли. Резко развивается сердечная недостаточность с тахикардией, одышкой. Изменения кожных покровов напоминает сыпь при менингококцемии – обширные участки некроза кожи и вторичные мелкопузырчатые высыпания. Наслаиваются признаки дыхательной недостаточности с формированием абсцессов в легких. Развивается типичный дистресс-синдром и признаки шока.
Сепсис может быть вызван и грамотрицательной флорой, чаще – энтеробактериями. Начало заболевания сопровождается выраженными симптомами интоксикации – головной болью, тошнотой и рвотой. Развивается острая сосудистая недостаточность и инфекционно-токсический шок, падают показатели гемодинамики, снижается АД, повышается частота сердечных сокращений, изменение индекса Альговера (отношение пульса к систолическому давлению, в норме равняется 0,5-0,6). Кожные покровы покрыты пятнами, напоминающими трупные.
Сепсис у новорожденных:
Сепсис в ранний период новорожденности наиболее актуален для недоношенных, ослабленных младенцев. По времени возникновения у новорожденных выделяют ранний и поздний сепсис. Ранний неонатальный сепсис – это развитие сепсиса у детей в первые 3 дня жизни. Ранний сепсис развивается в результате внутриутробного или раннего постнатального инфицирования. Первичным очагом инфекции зачастую выступает внутриутробная пневмония. Источник инфекции в таком случае – это условно-патогенная флора, населяющая родовые пути матери, однако не исключено и трансплацентарный путь инфицировании.
Поздний неонатальный сепсис диагностируется в случае манифеста заболевания в возрасте старше 3-х дней жизни, при этом заражение происходит постнатально. Обнаруживается первичный очаг инфекции. Сепсис протекает с образованием одного или нескольких септикопиемических, метастатических, гнойно-воспалительных очагов, нередко диагностируется септикопиемия. Типичным метастатическим очагом является гнойный менингит.
Высокая температура тела. Запор. Истощение. Лейкоцитоз. Лимфоцитопения. Нейтрофилез. Низкая температура тела. Одышка. Озноб. Понос (диарея). Потливость. Привкус ацетона во рту. Субфебрильная температура. Тромбоцитоз. Холодный пот.
Диагностика
Для бактериального исследования берется гемокультура с целью выявления возбудителя. Производится посев крови на сахарный бульон, на МПА и МПБ.
В течение первых двух дней необходимо проводить не менее 5-ти посевов в день. Кровь забирают по 10 мл, посев производят раздельно на 2 колбы. На каждые 5 мл крови используют 50 мл сахарного бульона.
Так же используются урокультура, культуры из доступных гнойных очагов.
В анализе перифирической крови: гиперлейкоцитоз или лейкопения, развитие анемии.
Анализ мочи обнаруживает признаки пиело- и гломерулонефрита.
Лечение
Для лечение сепсиса показана комплексная ранняя терапия, включающая антибактериальную терапию, антикоагуляционные, антиферментные препараты, пассивную и активную иммунизацию, иммуностимуляцию, экстракорпоральные методы очищения крови (гемосорбция, иммуносорбция, плазмоферез, лимфосорбция, лазерное облучение крови, фильтрация через ксеноселезенку).
Показано комбинированное назначение антибиотиков (не менее 2-х, в зависимости от чувствительности): бензилпенициллина натриевая соль 300 – 500 000 ЕД на кг + гентамицин 4-6 гр в сутки. Максимальная доза пенициллина – до 40 млн ЕД; аминогликозиды (амикацин) в комбинации с цефалоспорином 3-4 поколения. Дополнительно – антианаэробные препараты- метронидазол 100 мл внутривенно, клиндамицин; аминогликозиды + амоксициллин+ антианаэробы; аминогликозиды+ ципрофлоксацин+антианаэробы. Выбранную тактику лечения необходимо вести еще в течение 10 дней после нормализации температуры.
Инфузионно проводят дезинтоксикацию. Вводится 5% альбумин до 400 мл, реополюглюкин, реамберин, проводится форсорованный диурез.
Для профилактики ДВС-синдрома ежечасно вводится 1000 ЕД гепарина (суточная доза 24 000 ЕД). При развитии гиперкоагуляции показано сочетание гепарина с ингибиторами протеолиза, при гипокоагляции не следует прекращать введение гепарина, лишь уменьшить его дозировку.
Антистафилококковый иммуноглобулин вводится в дозе 5 мл на 1 кг тела. Курс – 5 инъекций.
Параллельно проводится коррекция кислотно-основного баланса, электролитов, кислородтерапия.
При выраженном септическом шоке – до 1000 мг глюкокортикоидов, при ИТШ – до 800 мг/сутки.
Немаловажную роль играет иммуностимуляция: лизоцим 100-200 мг внутримышечно в течение 10 дней, прием продигиозана повышает лейкопоэз, фагоцитарную активность, его вводят внутримышечно 1 раз в 3 дня в дозе 50 мг, курс состоит из 5-6 инъекций.
Из антисептических средств используется внутривенное введение хлорфиллипта в виде 0,2% спиртового раствора (2 мл хлорфиллипта + 38 мл физ. Раствора).
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Сепсис – опасное инфекционное заболевание, вызванное попаданием в кровь возбудителей инфекции, грибков и бактерий. В статье информационная справка для практикующих врачей и пациентов.
 Сепсисом называется генерализованная, системная воспалительная реакция, возникающая в результате прогрессирования и нарастания локального инфекционного процесса.
Сепсисом называется генерализованная, системная воспалительная реакция, возникающая в результате прогрессирования и нарастания локального инфекционного процесса.
Такое состояние сопряжено с достаточно высоким риском летального исхода.
↯
Больше статей в журнале
«Заместитель главного врача»
Активировать доступ
Крайне опасной разновидностью является септический шок, который характеризуется значительными нарушениями клеточного обмена и кровообращения и нередко приводит к смерти больного.
Сепсис: МКБ-10
Международная классификация болезней обозначает генерализованное воспаление следующими кодами: сепсис код по МКБ-10 у взрослых и детей — А41.
Подрубрики обозначают инфекционного возбудителя сепсиса. При этом для септического шока есть отдельный код — R57.2.
Международный классификатор болезней 10-го пересмотра, краткая версия в Системе Консилиум
Этиология
Причиной сепсиса является прогрессирующее инфекционное воспаление, в ходе которого при воздействии предрасполагающих факторов возникает переход возбудителей и токсичных продуктов распада в кровяное русло с формированием системного воспалительного ответа.
Чаще всего сепсис формируется в результате бактериальной внутрибольничной инфекции, так как возбудители инфекционного процесса в таком случае значительно более устойчивы к лечению антибиотиками.
Несколько реже развивается кандидозный сепсис.
Факторами, способствующими генерализации инфекционного процесса, являются:
- иммунодефицитные состояния (первичные и приобретенные);
- послеоперационный период;
- период новорожденности, пожилой возраст;
- беременность, послеродовый период, период после аборта;
- сахарный диабет и другие обменные патологии;
- цирроз печени;
- лейкопения, в том числе, ятрогенная (связанная с приемом некоторых лекарственных препаратов);
- наличие дренажей, катетеров, эндотрахеальной трубки и других инвазивных устройств.
Симптоматика и диагностика
Клинические проявления сепсиса неспецифичны: лихорадка, учащение ЧСС и дыхательных движений, обильное потоотделение При этом цифры артериального давления обычно сохраняются в пределах нормы.
Как правило, такая симптоматика, особенно в послеоперационном периоде, может восприниматься как клинические проявления других осложнений (например, ТЭЛА, сердечной дисфункции), что особенно опасно назначением неправильного лечения.
По мере нарастания интенсивности генерализованной воспалительной реакции развивается дисфункция различных органов и систем с соответствующими симптомами (одышка для легочной недостаточности, олигурия — для почечной дисфункции и т. п.).
С июля 2019 года в направлении на лабораторное исследование надо указать клинические сведения и данные о лекарствах, которые принимает пациент, а также других биологических факторах, которые могут влиять на результат исследований.
Шаблон смотрите в журнале «Заместитель главного врача».
В ходе лабораторной диагностики проводится клинический анализ крови, в котором выявляется существенный сдвиг лейкоцитарной формулы вправо, и биохимический анализ крови, включающий в себя определения уровней молочной кислоты, электролитов, креатинина.
Решающим диагностическим методом является бакпосев крови (а также мочи, раневого отделяемого). Также в ходе диагностики показан контроль АД, ЧСС, ЦВД, кислородного статуса.
Тяжелый сепсис сопровождается повышением уровней прокальцитонина и С-реактивного белка.
При подозрении на скрытую причину сепсиса может проводиться ультразвуковое исследование, рентгенологическое исследование, а также КТ или МРТ — такие методы исследования не служат обоснованию сепсиса как такового, но необходимы для уточнения первичного очага и проведения дальнейшей его санации, без которой успешное лечение патологии невозможно.
В статье вы найдете только несколько готовых образцов и шаблонов.
В Системе «Консилиум» их более 5000.
Успеете скачать всё, что нужно, по демодоступу за 3 дня?
Активировать
Лечение
Лечение сепсиса должно проводиться в отделении интенсивной терапии с круглосуточным контролем показателей жизнедеятельности больного.
Важно начинать терапевтические мероприятия как можно раньше, это важнейшее условие их успеха и выживания больного.
Основная лечебная программа при сепсисе следующая:
- восстановление перфузии;
- поддержание уровня кислорода;
- антибиотикотерапия;
- наблюдение и санация очага инфекции;
- дополнительные терапевтические мероприятия по необходимости.
Восстановление перфузии подразумевает внутривенные введения изотонических растворов, альбумина.
Растворы на основе крахмала в лечении сепсиса не применяются в связи с высокой смертностью больных в результате их введения.
Как правило объем растворов составляет около 30 мл/кг массы тела в течение первых 6 часов поступления больного в ОРИТ.
✔ Главные ошибки при сепсисе и способы их избежать в таблице в журнале «Заместитель главного врача»
 Скачать документ сейчас
Скачать документ сейчас
Возможно дополнение инфузионной терапии сосудосуживающими средствами, однако их применение должно быть обосновано, а доза — четко определена.
Целью такой терапии является не просто коррекция гиповолемии, но достижение реперфузии тканей.
То есть важно не допустить прегрузки организма жидкостью, что лишь усугубит состояние больного, ухудшит нарастающую дыхательную и почечную недостаточность.
Поддержание уровня кислорода обеспечивается дыханием через маску (носовую канюлю). В том случае, если состояние больного крайне тяжелое и развивается дыхательная недостаточность, рекомендуется его перевод на ИВЛ.
Антибиотикотерапия обеспечивается внутривенным введением антибактериальных препаратов широкого спектра действия.
Важно как можно раньше, при первом подозрении на генерализацию инфекции, начинать эмпирическую терапию.
Выбор препарата в таком случае производят на основании данных о предполагаемом первоначальном очаге инфекции или же характеристик возбудителей внутрибольничной инфекции.
Затем, в ходе бактериологического исследования крови, выявляется конкретный возбудитель заболевания, определяется его чувствительность к антибиотикам, после чего терапия сужается до конкретных узконаправленных препаратов.
Важно как можно скорее определить первичный очаг инфекции и обеспечить наблюдение за ним и, если возможно, провести его санацию.
При наличии катетеров, трубок, зондов, дренажей их следует удалить или произвести замену.
Если источник генерализованной инфекции — абсцесс, его следует тщательно дренировать, удалив все некротизированные ткани.
При наличии некротического или гангренозного процесса (например, при гангрене червеобразного отростка, желчного пузыря) необходимо проведение хирургической некрэктомии.
В качестве дополнительной терапии при сепсисе может применяться нормализация уровня сахара в крови, применение кортикостероидов, прочие симптоматические средства.
Коррекция уровня глюкозы обязательна даже у больных без выраженных признаков диабета, так как вероятный скрытый диабет существенно ухудшает течение патологии.
Прогноз
Несмотря на значительные достижения медицины в вопросе лечения генерализованной инфекции и получение все более мощных антибиотиков, летальность при сепсисе, в особенности при септическом шоке, сохраняется на достаточно высоком уровне (до 40%).
Причины столь высокой смертности объективны: поздняя диагностика септических осложнений, позднее начало интенсивной терапии, низкая чувствительность инфекционных агентов, особенно при внутрибольничной инфекции, к антибактериальной терапии.
Повышает вероятность неблагоприятного исхода развитие тяжелой полиорганной недостаточности, ацидоз, сахарный диабет.

Алгоритмы лечения, протоколы первичного приема, новые формы ИДС, памятки для пациентов и врачей — читайте и скачивайте материалы на www.provrach.ru
Источник
- Описание
- Причины
- Симптомы (признаки)
- Диагностика
- Лечение
Краткое описание
Сепсис — симптомокомплекс, обусловленный постоянным или периодическим поступлением в кровь микроорганизмов из очага гнойного воспаления. В клинической картине преобладают тяжёлые полиорганные нарушения, тогда как местные воспалительные изменения выражены слабо. Характерно образование метастатических очагов гнойного воспаления в различных органах и тканях.
Код по международной классификации болезней МКБ-10:
- O85 Послеродовой сепсис
- P36 Бактериальный сепсис новорожденного
- T80.2 Инфекции, связанные с инфузией, трансфузией и лечебной инъекцией
Классификация • Эпидемиологическая •• Внутрибольничный сепсис (послеродовый, послеоперационный, посткатетеризационный, постинъекционный, после гинекологических осмотров, сепсис новорождённых) •• Внебольничный сепсис (криптогенный, тонзиллогенный, кишечный, ожоговый) • Клиническая классификация учитывает следующие признаки: •• Этиология •• Локализация входных ворот инфекции •• Длительность ••• Молниеносный сепсис — 1–3 дня ••• Острый сепсис — до 6 нед ••• Подострый или затяжной сепсис — более 6 нед ••• Хронический сепсис (характерен для пациентов с иммунодефицитными состояниями, особенно при СПИДе) — более 6 мес •• Клиническая форма ••• Септицемия — форма сепсиса, не сопровождающаяся образованием метастатических очагов гнойной инфекции ••• Септикопиемия — форма сепсиса, характеризующаяся образованием метастатических очагов инфекции (в т.ч. инфарктов) ••• Септический (бактериальный) эндокардит. Примечание. Септицемия может трансформироваться в септикопиемию, что даёт основания считать эти формы стадиями одного процесса •• Ведущие клинико — патофизиологические синдромы ••• Тромбогеморрагический синдром (например, ДВС) ••• Септический (инфекционно — токсический) шок ••• Токсико — дистрофическое состояние.
Причины
Этиология и эпидемиология • Условно — патогенная флора — стафилококк, стрептококк, кишечная и синегнойная палочки, клебсиелла, грибки рода Candida, реже простейшие, смешанная инфекция • Больные сепсисом обычно не заразны • Для некоторых инфекционных заболеваний (салмонеллёз; скарлатина; заболевания, обусловленные условно — патогенной грамотрицательной микрофлорой; менингококковая инфекция) характерно наличие так называемых «септических форм» (симптоматика сепсиса). Однако диагноз «сепсис» в этих случаях не ставят, поскольку с эпидемиологической точки зрения больной опасен для окружающих. Кроме того, вышеперечисленные заболевания имеют, в отличие от сепсиса, специфическую морфологическую и клиническую картину.
Патогенез • Для развития сепсиса необходимо проникновение условно — патогенного возбудителя через входные ворота (чаще травмированная кожа или слизистая оболочка) с развитием местной реакции (первичного аффекта), реактивного лимфаденита (лимфангоита), гнойного тромбофлебита с последующей бактериемией и токсемией. Поражение сосудистой стенки на большом протяжении, флебиты приводят к образованию инфицированных микротромбов, обусловливающих абсцессы и инфаркты внутренних органов • Клиническая картина не зависит от этиологии, отсутствуют морфологические признаки, указывающие на специфику процесса • Глубокое нарушение обмена веществ вследствие выраженной интоксикации, преобладание процессов катаболизма (гипоальбуминемия, диспротеинемия, гипергликемия, дефицит эссенциальных жирных кислот, гиповитаминоз, метаболический ацидоз). Тяжёлые дистрофические изменения дополнительно ухудшают функции органов, что даже при отсутствии в них клинически выраженных метастазов приводит к системной полиорганной недостаточности, характерной для поздних необратимых стадий сепсиса.
Симптомы (признаки)
Клиническая картина. Инкубационный период, цикличность течения, характерные для инфекционных заболеваний, отсутствуют. Патогномоничных признаков не существует • Интоксикационный синдром •• Вялость, анорексия, изменения психоэмоционального статуса до грубых общемозговых расстройств (коматозное состояние) •• Лихорадка (температурная кривая чаще всего неправильного типа). Подозрение на наличие сепсиса возникает при продолжительности лихорадки более 5 дней и наличии немотивированных подъёмов температуры тела до фебрильных значений с последующим падением до субфебрильных •• Признаки дистрофии и нарушения питания с развитием гипотрофии и уменьшением массы тела, снижением эластичности кожи, тургора мягких тканей • Дисфункция ЖКТ, тошнота, рвота (в т.ч. и вследствие интоксикации) • Нарушения микроциркуляции — бледность кожных покровов с землистым оттенком, геморрагическая сыпь, одышка, снижение диуреза • Гепатолиенальный синдром • Симптомы поражения органов и тканей соответственно локализации метастатических очагов или входных ворот инфекции.
Лабораторные признаки • Лейкоцитоз или лейкопения (при этиологической роли грамотрицательной флоры и СПИДе), нейтрофилёз с гиперрегенераторным сдвигом влево, прогрессирующая анемия, тромбоцитопения • Гипопротеинемия с диспротеинемией (снижение соотношения альбумины/глобулины) • Высокая концентрация белков острой фазы воспаления • Изменения коагулограммы, свидетельствующие о развитии ДВС • Лейкоцитурия, бактериурия, цилиндрурия, эритроцитурия • Положительные результаты бактериологического исследования крови (обнаружение гемокультуры), кала, мочи, ликвора. Для получения положительного результата необходим трёхкратный забор крови в объёме 20–30 мл с интервалом в 1 ч по возможности до начала антибиотикотерапии • Гиперферментемия, гипербилирубинемия при поражении соответствующих органов.
Диагностика
Диагностические критерии клинических форм сепсиса • Септикопиемия — обнаружение одного или нескольких очагов метастатического воспаления с идентификацией возбудителя • Септицемия — преобладают признаки интоксикационного синдрома с выраженными расстройствами микроциркуляции и центральной гемодинамики, развёрнутой клиникой тромбогеморрагического синдрома. Характерен септический (инфекционно — токсический) шок • Септический (бактериальный) эндокардит (см. Эндокардит инфекционный). Особенности инфекционного процесса: входные ворота — чаще слизистая оболочка глотки, но местный очаг (источник постоянного поступления микроорганизмов в системный кровоток) — эндокард.
Лечение
ЛЕЧЕНИЕ
Тактика ведения • Госпитализация • Этиотропная терапия. До получения результатов бактериологического исследования антибиотики выбирают эмпирически • Иммуностимулирующая терапия • Дезинтоксикационная терапия (её адекватность в конечном итоге определяет прогноз), в т.ч. по показаниям экстракорпоральная дезинтоксикация: плазмаферез, гемосорбция, перфузия крови через донорские органы животных (селезёнка, печень) • Симптоматическая терапия • Лечение носит характер интенсивной терапии и дополнительно включает экстренную коррекцию расстройств функций жизненно важных органов (инфекционно — токсический шок при септицемии, декомпенсированная сердечная недостаточность при бактериальном эндокардите) • Выраженность локального воспалительного процесса любой локализации не коррелирует с тяжестью течения сепсиса. Следует учитывать, что отдалённый очаг гнойного воспаления может быть как следствием сепсиса (метастазирование), так и его причиной, что важно при определении лечебной тактики.
Лекарственная терапия
• Этиотропная терапия •• До получения результатов бактериологического исследования, особенно при неясной этиологии, наиболее эффективно сочетание гентамицина или тобрамицина 3–5 мг/кг/сут в/в и антибиотика из группы цефалоспоринов или имипенем+циластатин 500 мг в/в каждые 6 ч •• Антибиотики назначают в максимальной дозировке, в/в, в течение не менее 2 нед (несмотря на нормализацию температуры тела) •• Критерии эффективности — очевидная положительная динамика общего состояния и лабораторных показателей.
• Иммуностимулирующие препараты •• Иммуноглобулин человеческий нормальный для внутривенного введения, иммуноглобулин человеческий нормальный (IgG+IgA+IgM) для внутривенного введения •• Препараты ИФН.
• Дезинтоксикационная терапия — внутривенное введение большого количества жидкости в сочетании с диуретиками, например фуросемидом (метод форсированного диуреза) •• Количество вводимой жидкости не должно превышать объём выделенной мочи (при отсутствии у пациента признаков обезвоживания) •• Следует контролировать показатели центральной гемодинамики (АД, ЦВД) и содержание электролитов сыворотки крови и мочи •• Следует дополнительно ввести вазодилататоры.
• Симптоматическая терапия •• При анемии и тромбоцитопении — переливание крови, эритроцитарной и тромбоцитарной масс •• Противовоспалительная терапия: НПВС и ГК (следует учесть иммунодепрессивное действие ГК) •• Регидратация и парентеральное питание при выраженной дисфункции ЖКТ и тяжёлых расстройствах питания •• Купирование сердечной недостаточности и аритмий •• Противошоковые мероприятия при инфекционно — токсическом шоке (септицемия): ГК, адреномиметические средства, плазмозамещающие препараты, например полиглюкин.
Оперативное лечение при наличии доступного оперативному вмешательству очага гнойной инфекции.
Синоним. Инфекция общая гнойная
МКБ-10 • O85 Послеродовой сепсис • P36 Бактериальный сепсис новорождённого • T80.2 Инфекции, связанные с инфузией, трансфузией и лечебной инъекцией
Лекарственные средства и Медицинские препараты применяемы для лечения и/или профилактики «Сепсис».
Источник
