Код мкб 10 ретинопатия
Содержание
- Описание
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Ретинопатия.
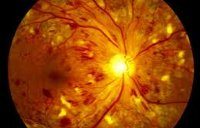
Ретинопатия
Описание
Ретинопатия — невоспалительное поражение сетчатой оболочки глазного яблока. Основной причиной являются сосудистые нарушения, которые приводят к расстройству кровоснабжения сетчатки.
Ретинопатия недоношенных — тяжёлое заболевание глаз, развивающееся преимущественно у глубоконедоношенных детей, сопровождающееся изменениями в сетчатке и стекловидном теле.
Симптомы
Прогрессирование ретинопатии приводит к ухудшению или потере зрения.
В развитии ретинопатии недоношенных выделяют 3 периода.
1. Активный (до 6-месячного возраста), включающий изменения сосудов сетчатки (изменение артерий, расширение вен, извитость сосудов, помутнение стекловидного тела, кровоизлияния в стекловидном теле, формирование отрывов и разрывов сетчатки с отслойкой сетчатки.
2. Период обратного развития (от 6-месячного возраста до 1 года). Возможен на ранних стадиях активного периода до изменений в стекловидном теле.
3. Рубцовый период (после 1 года жизни). Сопровождается формированием миопии средней и высокой степени, разрывами и отслойкой сетчатки, развитием помутнений хрусталика, повышением внутриглазного давления, уменьшением глазных яблок (субатрофией).

Ретинопатия
Причины
Ретинопатия часто проявляется как осложнение гипертонической болезни, сахарного диабета и других системных заболеваний.
Основными факторами риска развития ретинопатии недоношенных являются следующие:
• малый срок гестации (то есть степень зрелости плода).
• низкая масса тела при рождении.
• интенсивность и длительность ИВЛ и кислородотерапии (пребывание в кувезе).
• сопутствующая патология плода.
• наличие у матери хронических воспалительных гинекологических заболеваний во время беременности, кровотечения в родах.
Ретинопатия недоношенных возникает вследствие преждевременных родов с последующим выхаживанием новорождённых в кислородных кувезах. Кислород оказывает неблагоприятное воздействие на ткани глаза, вызывая активный рост сосудов сетчатки, что в последующем приводит к значительному снижению зрения.
Лечение
Лечение ретинопатии зависит от стадии процесса. Выделяют 2 основных направления:
1. Консервативное — закапывание капель, назначаемых врачом офтальмологом. Чаще всего это витаминные и гормональные препараты.
2. Хирургическое.
Выбор метода хирургического вмешательства зависит от стадии процесса. Как правило проводят лазерную или криохирургическую (жидким азотом) коагуляцию сетчатки или витрэктомию (удаление стекловидного тела) опытными хирургами-офтальмологами в специализированных лечебных учреждениях. У половины больных имеется трагическое несоответствие между удачным хирургическим решением проблемы (то есть технически успешно проведённой операцией) и отсутствием зрения прооперированного пациента. Множество причин и факторов ведёт к таким неудовлетворительным результатам. К ним относятся недоразвитие фоторецепторов сетчатки и их повреждение как в процессе самой ретинопатии. Так и при проведении хирургического лечения, наличие тяжёлой сопутствующей патологии ЦНС, врождённое повреждение проводящих зрительных путей и подкорковых центров.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Классификация
- Диагностика
- Лечение
- Прогноз
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Ретинопатия недоношенных.
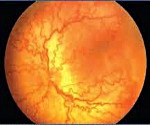
Ретинопатия недоношенных
Описание
Ретинопатия недоношенных. Вазопролиферативное поражение сетчатки, обусловленное незрелостью структур глаза у детей, рожденных раньше срока. Ретинопатия недоношенных характеризуется нарушением нормального васкулогенеза и нередко самопроизвольно регрессирует. В остальных случаях сопровождается помутнением стекловидного тела, миопией, астигматизмом, косоглазием, катарактой, глаукомой, тракционной отслойкой сетчатки. Ретинопатия диагностируется в ходе осмотра недоношенного ребенка детским офтальмологом с помощью офтальмоскопии, УЗИ глаза, электроретинографии, зрительных ВП. Лечение ретинопатии недоношенных может включать крио- или лазеркоагуляцию сетчатки, витрэктомию, склеропломбирование.
Дополнительные факты
Ретинопатия недоношенных — нарушение процессов васкуляризации сетчатки у детей, имеющих низкий гестационный возраст. Частота ретинопатии недоношенных в неонатологии и детской офтальмологии тесно коррелирует со степенью зрелости организма ребенка: так, у детей с массой тела менее 1500 г патология сетчатки развивается в 40-50% случаев; менее 1000 г – в 52-73%; а у глубоко недоношенных детей с массой тела менее 750 г – в 81-95% случаев. Парадоксальность ситуации заключается в том, что совершенствование условий выхаживания детей с экстремально низкой массой тела приводит к увеличению случаев ретинопатии недоношенных, которая в развитых странах становится ведущей причиной слепоты у детей.
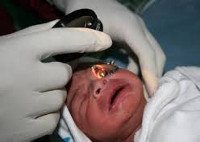
Ретинопатия недоношенных
Причины
Нормальный васкулогенез (рост сосудов) сетчатки у плода начинается с 16 недели внутриутробного развития и завершается к 40 неделям гестации. Т. О. , чем меньше гестационный возраст ребенка, тем больше в его сетчатке содержится аваскулярных зон. Наиболее подвержены возникновению ретинопатии недоношенных дети, рожденные от преждевременных родов ранее 34-ой недели гестации с массой тела менее 2000 г.
Развитие сосудов сетчатки регулируется различными медиаторами — факторами роста, из которых наиболее значимы и изучены фактор роста сосудистого эндотелия, фактор роста фибробластов и инсулиноподобный фактор. Нарушению регуляции нормального ангиогенеза и развитию ретинопатии у недоношенных способствуют условия, вызывающие изменение парциального давления кислорода и углекислого газа в крови. Дело в том, что метаболические процессы в сетчатке осуществляются посредством гликолиза, т. Е. Расщепления глюкозы, протекающего без участия кислорода. Поэтому длительное пребывание ребенка на ИВЛ, кислородотерапия, колебания в режиме назначения сурфактантов способствуют развитию ретинопатии недоношенных.
Дополнительными факторами риска, влияющими на возникновение ретинопатии недоношенных, служат гипоксия плода, внутриутробные инфекции, синдром дыхательных расстройств, внутричерепные родовые травмы, сепсис, анемия новорожденных и тд Одним из вероятных триггеров развития ретинопатии является воздействие на незрелую сетчатку недоношенного избыточной освещенности, тогда как в норме ангиогенез сетчатки протекает внутриутробно в отсутствии светового воздействия.
Патогенез ретинопатии недоношенных связан как с нарушением образования новых сосудов сетчатки, так и с изменением уже сформировавшихся сосудистых трактов. При ретинопатии недоношенных образование сосудов в аваскулярных зонах периферии сетчатки прекращается, а новообразованные сосуды начинают прорастать в стекловидное тело, что в дальнейшем приводит к кровоизлияниям, новообразованию глиальной ткани, натяжению и тракционной отслойке сетчатки.
Классификация
Принятая в мировой практике классификация ретинопатии недоношенных выделяет в течении заболевания активную и рубцовую (регрессивную) фазы. Активная фаза ретинопатии недоношенных, в зависимости от локализации и выраженности сосудистых изменений, подразделяется на 5 стадий:
• I стадия. Образование демаркационной линии — узкой границы, отделяющей васкулярную (сосудистую) часть сетчатки от аваскулярной (бессосудистой).
• II стадия. Формирование на месте демаркационной линии возвышения — демаркационного вала (гребня). Сосуды врастают в вал и могут образовывать небольшие участки неоваскуляризации.
• III стадия. В области вала появляется экстраретинальная фиброваскулярная пролиферация. Соединительная ткань и сосуды разрастаются по поверхности сетчатки и проникают в стекловидное тело.
• IV стадия. Соответствует частичной отслойке сетчатки, обусловленной экссудативно — тракционным механизмом. Данная стадия ретинопатии недоношенных подразделяется на подстадии: IVa — без отслойки макулы и IVб — с вовлечением в отслойку макулярной зоны.
• V стадия. Тотальное отслоение сетчатки воронкообразной формы (с узким, широким или закрытым профилем воронки).
В 70-80% случаев I и II стадии ретинопатии недоношенных самопроизвольно регрессируют, оставляя минимальные остаточные изменения на глазном дне. III стадия является «пороговой» и служит основанием для проведения профилактической коагуляции сетчатки. IV и V стадии ретинопатии недоношенных расцениваются как терминальные из-за неблагоприятного прогноза в отношении зрительных функций.
В большинстве случаев при ретинопатии недоношенных наблюдается последовательное, постадийное развитие изменений, однако возможен молниеносный вариант («плюс»-болезнь), характеризующийся злокачественным, быстрым течением.
Продолжительность активной стадии ретинопатии недоношенных составляет 3-6 месяцев. Если в течение этого времени не произошло спонтанного регресса изменений, наступает фаза рубцевания с развитием остаточных явлений. В этой стадии у ребенка могут развиваться микрофтальм, близорукость, косоглазие и амблиопия, поздняя отслойка сетчатки, фиброз стекловидного тела, осложненная катаракта, вторичная глаукома, субатрофия глазного яблока.
Объективные офтальмологические данные являются единственными проявлениями ретинопатии недоношенных, особенно в ее активной фазе, поэтому одновременно могут расцениваться как симптомы заболевания.
Диагностика
Для выявления ретинопатии обследованию детского офтальмолога подлежат все недоношенные через 3-4 недели после рождения. В более раннем возрасте признаки ретинопатии недоношенных еще не проявляются, однако при офтальмологическом осмотре может быть выявлена другая врожденная патология глаза: глаукома, катаракта, увеит, ретинобластома.
Дальнейшая тактика предполагает динамическое наблюдение недоношенного ребенка офтальмологом каждые 2 недели (при незавершенной васкуляризации сетчатки) либо еженедельно (при первых признаках ретинопатии), либо 1 раз в 2-3 дня (при «плюс»-болезни). Осмотры недоношенных детей проводятся в присутствии неонатолога и анестезиолога-реаниматолога.
Основным методом выявления ретинопатии недоношенных служит непрямая офтальмоскопия, осуществляемая после предварительного расширения зрачка (мидриаза). С помощью УЗИ глаза дополнительно выявляются экстраретинальные признаки ретинопатии недоношенных в III-IV стадиях. С целью дифференциальной диагностики ретинопатии недоношенных и патологии ЗН (аномалий развития или атрофии зрительного нерва) выполняется исследование зрительных ВП, электроретинография ребенку. Для исключения ретинобластомы информативны УЗИ и диафаноскопия.
Для оценки степени отслойки сетчатки предлагается использовать оптическую когерентную томографию.
Лечение
В I–II стадии ретинопатии недоношенных лечение не показано. В III стадии с целью предупреждения прогрессирования ретинопатии недоношенных до терминальных стадий проводится профилактическая лазеркоагуляция либо криокоагуляция аваскулярной зоны сетчатки (не позднее 72 часов от момента выявления экстраретинальной пролиферации).
Эффективность профилактического коагуляционного лечения при ретинопатии недоношенных составляет 60-98%. Среди местных осложнений хирургических процедур встречаются ожоги глаз, гифема, преретинальные мембраны, иридоциклиты, окклюзия центральной артерии сетчатки. Общесоматические осложнения могут включать апноэ, цианоз, брадикардию или тахикардию.
Оценка результативности коагуляционного лечения ретинопатии недоношенных проводится спустя 10-14 дней. При стабилизации или регрессе процесса лечение расценивается как эффективное. В случае продолжающейся эктраретинальной пролиферации возможно повторение крио- или лазеркоагуляции.
В регрессивном и послеоперационном периоде назначаются инстилляции лекарственных препаратов (дизинфицирующих, антиоксидантных, противовоспалительных), физиотерапевтическое воздействие (электрофорез, магнитостимуляция, электроокулостимуляция).
В случае дальнейшего прогрессирования ретинопатии недоношенных до IV-V стадий возникает необходимость проведения витрэктомии (ленсвитрэктомии) или циркулярного пломбирования склеры (экстрасклерального пломбирования).
Прогноз
У большинства детей ретинопатия недоношенных не прогрессирует дальше I-II стадии, изменения сетчатки подвергаются обратному развитию; при этом сохраняется достаточно высокая острота зрения. Тем не менее, у половины из них к 6-10 годам выявляются аномалии рефракции (близорукость, дальнозоркость, астигматизм), глазодвигательные нарушения (косоглазие, нистагм). При прогрессировании ретинопатии недоношенных до IV-V стадии или молниеносной форме заболевания прогноз на сохранение зрительной функции неблагоприятный.
Профилактика
Профилактика ретинопатии недоношенных – это, прежде всего, профилактика преждевременных родов; проведение терапии, направленной на пролонгирование беременности; правильное выхаживание недоношенных, их динамическое наблюдение детским офтальмологом. Дети, перенесшие ретинопатию недоношенных, в старшем возрасте должны проходить регулярное офтальмологическое обследование, включающее визометрию, рефрактометрию, электрофизиологические исследования, компьютерную периметрию и тд.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Рубрика МКБ-10: H35.0
МКБ-10 / H00-H59 КЛАСС VII Болезни глаза и его придаточного аппарата / H30-H36 Болезни сосудистой оболочки и сетчатки / H35 Другие болезни сетчатки
Определение и общие сведения[править]
Болезнь Коутса
Болезнь Коутса является идиопатическим заболеванием, характеризующееся телеангиэктазией сетчатки с отложением интраретинального или субретинальной экссудата, что может приводить к отслоению сетчатки и односторонней слепоте.
Ежегодная заболеваемость составляет <1/1000000 в Великобритании, около 80% случаев встречаются у мужчин.
Этиология и патогенез[править]
Болезнь Коутса носит идиопатический характер.
Патогенез
Врождённая первичная аномалия сосудов, аневризматические расширения сосудов на всех уровнях циркуляции артериального и венозного русла. Проминенция желтоватых экссудатов возникает на расстоянии от телеангиэктазий, последние могут быть ограничены областью экватора. Экссудация под воздействием гравитации во время сна перемещается кзади, серозные компоненты реабсорбируются сосудами сетчатки, оставшийся липидный конгломерат концентрируется в наружных слоях сетчатки и субретинальном пространстве. Со временем экссудаты в макулярной области индуцируют врастание сосудов и фиброзной ткани в субретинальное пространство.
Клинические проявления[править]
Врождённые аномалии сосудов, в том числе телеангиэктазии сетчатки, приводят к экссудации и со временем — к отслойке сетчатки. Некоторые авторы относят болезнь Коутса к сосудистым заболеваниям сетчатки, в связи с чем болезнь носит название «наружный геморрагический ретинит». Болезнь Коутса проявляется в раннем детском возрасте. Заболевание чаще одностороннее и возникает у мальчиков. Основными симптомами данного заболевания принято считать слабое зрение, косоглазие и лейкокорию. Отмечают изменения периферических сосудов сетчатки c сосудистыми мальформациями: телеангиэктазиями в виде электрических лампочек («lightbulb»), расширенными артериолами, капиллярами и венулами, микро- и макроаневризмами, артериовенозными шунтами, обычно расположенными в наружных отделах сетчатки. Изменение сосудов приводит к кровоизлияниям в сетчатку и экссудативной отслойке, в связи с чем субретинально отмечают экссудативные и геморрагические элевации различной степени выраженности, имеющие желтоватый или зеленоватый цвет.
Фоновая ретинопатия и ретинальные сосудистые изменения: Диагностика[править]
Лабораторные исследования
При проведении световой и электронной микроскопии отмечают увеличение сосудов, отсутствие эндотелия сосудов и перицитов, истончение базальной мембраны.
Гистопатологическое исследование позволяет обнаружить телеангиэктазии сосудов на поверхности сетчатки, разрушение структуры сетчатки протеинсодержащим материалом и субретинальным экссудатом.
Инструментальные исследования
Диагностика основана на результатах биомикроскопии глазного дна с линзой Гольдмана, результатах ФАГ и В-эхографии, оптической когерентной томографии и ультрасонографии.
При ФАГ можно обнаружить многочисленные участки с аномальными сосудами (артериолами и венулами), телеангиоэктазии, чёткоподобные стенки сосудов, аневризмы, сосудистые шунты. Сосудистые аномалии сопровождаются ишемией, экстраваскулярным пропотеванием красителя в зоне серозного экссудата, можно обнаружить очаги с отсутствующей капиллярной перфузией в связи с исчезновением прилежащих капилляров.
Ультрасонографию проводят в поздней или терминальной стадии болезни Коутса. При экссудативной отслойке сетчатки и обширных интра- и субретинальных отложениях следует применять эхографию. Данный метод позволяет обнаружить субретинальную кальцификацию, отличающую болезнь Коутса от ретино-бластомы, в некоторых случаях — экссудативную отслойку сетчатки.
Сканирующая КТ позволяет определить морфологию субретинальных уплотнений и кальцификаций, а также интракраниальные и экстраокулярные аномалии.
Дифференциальный диагноз[править]
Дифференциальную диагностику болезни Коутса проводят с ретинопатией недоношенных, семейной экссудативной витреоретинопатией, болезнью Норри, ретинобластомой, первичной персистирующей гиперплазией СТ, токсокарозом, опухолевыми и другими процессами, маскирующимися отслоенной сетчаткой и экссудатом, коллагеновыми сосудистыми заболеваниями, а также заболеваниями, сопровождающимися отложением липидов и кровоизлияниями в сетчатку (СД-сахарный диабет)
Фоновая ретинопатия и ретинальные сосудистые изменения: Лечение[править]
Для облитерации аномальных сосудов и предотвращения экссудации проводят лазерфотокоагуляцию и криотерапию, если нет проминенции сетчатки.
При пропотевании экссудата показана лазеркоагуляция.
При распространённой экссудативной отслойке сетчатки целесообразно проведение витрэктомии с удалением преретинальной мембраны, дренажом субретинальной жидкости и эндолазерной коагуляции аномальных сосудов, вызывающих просачивание экссудата.
Цели лечения
Замедление прогрессирования заболевания, улучшение зрительных функций. Лечение направлено на уменьшение экссудации и вторичных осложнений (отёк и отслойка).
Прогноз
Прогноз для зрения в начальной стадии благоприятен, в развитой стадии вероятность сохранения зрительных функций практически отсутствует.
Профилактика[править]
Прочее[править]
Семейная экссудативная витреоретинопатия
Синонимы: синдром Крисвика-Скепенса
Определение и общие сведения
Семейная экссудативная витреоретинопатия является редким наследственным витреоретинальным заболеванием, характеризующееся аномальной или неполной васкуляризацией периферии сетчатки. Течение от бессимптомного до слепоты из-за отслойки сетчатки.
Распространенность неизвестна. Как правило, наследуется доминантно и многие бессимптомные носители не обращаются за медицинской помощью в результате отсутствия пенетрантности. Мужчины и женщины, по всей видимости, одинаково подвержены заболеванию, за исключением Х-сцепленной формы, которой заболевают только мужчины.
Этиология и патогенез
Мутации генов FZD4 (11q14-q21), ZNF408 (11p11.2) и LRP5 (11q13.4) связаны с развитием аутосомно-доминантной формы патологии. Ген LRP5 также может быть причиной рецессивных случаев заболевания. X-сцепленный рецессивный вариант вызывается мутациями гена NDP (Xp11.4-p11.3). Некоторые доминантных или рецессивных случаи были также идентифицированы мутациями гена TSPAN12 (7q31.31). Примерно в 50% случаев, генетические мутации, вызывающие семейную экссудативную витреоретинопатию неизвестны.
Клинические проявления
Клинические проявления семейной экссудативной витреоретинопатии сильно варьируют среди пациентов в одной семье, и даже между двумя глазами. У многих пациентов, аномалии сетчатки не влияют на зрение. Большинство симптоматических пациентов жалуются в раннем возрасте на нарушения периферического зрения, вспышки в глазах или на “плывущую картинку”. Основные объективные признаки аналогичны ретинопатии недоношенных и включают в себя большой угол каппа, отслоение сетчатки, растянутые задние сосуды сетчатки глаза, отставание диска зрительного нерва и складки сетчатки глаза. Данные глазные аномалии сопровождаются осложнениями, такими как: неоваскуляризация сетчатки, экссудат, кровотечения в сетчатку глаза и стекловидное тело, витреоретинальная тракция, эктопия макулы и катаракта. Сообщается также о возможном косоглазии и лейкокории. Пациенты с тяжелыми проявлениями патологии слепнут в раннем младенческом возрасте. Снижение костной массы с предрасположенностью к переломам описано у некоторых пациентов с мутацией LRP5.
Диагностика
Ранняя диагностика очень важна для того, чтобы избежать серьезных осложнений, которые могут возникнуть в течение первых двух лет жизни. Диагноз основывается на офтальмологическом обследовании и общем анамнезе (гестационный возраст, вес при рождении). Офтальмологическое обследование указыает на наличие бессосудистой зоны в периферической сетчатке. Общий паттерн наследования в семье, может предложить диагноз, который может быть подтвержден молекулярно-генетическим тестированием.
Дифференциальный диагноз
Ретинопатия недоношенных является основным дифференциальным диагнозом. Другие подобные состояния включают болезнь Норри, болезнь Коатса и персистирующую первичную гиперпластичность стекловидного тела.
Лечение
Пресимтоматическое тестирование может быть предложено семьям, в которых были выявлены болезнетворные мутации. Стандартные хирургические подходы используются для коррекции отслойка сетчатки, но результаты являются переменными. Профилактическая криотерапия или аргон-лазерная коагуляция рекомендуется для уменьшения неоваскуляризации, вызванной ишемией. Регулярный осмотр глазного дна рекомендуется для пациентов с симптомами. Бессимптомные дети и молодые люди с признаками аваскуляризации должны контролироваться ежегодно.
Прогноз
Клинические проявления семейной экссудативной витреоретинопатии сильно варьируют и прогноз определить трудно. Прогрессирующая потеря зрения происходит в тяжелых случаях патологии.
Болезнь Илза
Синонимы: идиопатический периваскулит сетчатки, идиопатический васкулит сетчатки
Определение и общие сведения
Болезнь Илза является идиопатическим, воспалительным венозным окклюзионным заболеванием сетчатки, характеризующаяся прохождением трех стадий: васкулит, окклюзия и неоваскуляризация сетчатки и приводящая к рецидивирующим кровоизлияниям в стекловидное тело и потере зрения.
Болезнь Илза наиболее часто наблюдается на полуострове Индостан, где заболеваемость составляет 1/200-1/250 офтальмологических пациентов. В основном страдают мужчины.
Этиология и патогенез
Этиология болезни Илза остается неизвестной, некоторые исследования показывают, что инфильтрация Т-клетками и некоторыми факторам роста пептидов, такие как фактор роста эндотелия сосудов (VEGF), играют ключевую роль в процессе неоваскуляризации. Болезнь Илза также ассоциируется с несколькими заболеваниями, в частности с туберкулезом. Однако их роль в патогенезе болезни Илза еще предстоит установить.
Клинические проявления
Возраст начала болезни Илза составляет 20-30 лет (в азиатской популяции моложе). Болезнь Илза характеризуется 3 последовательными сосудистыми реакциями, которые определяют течение заболевания: воспаление (периваскулит периферического сетчатки), окклюзия (периферическая капиллярная неперфузия сетчатки) и неоваскуляризация сетчатки или диска, что часто приводит к кровоизлиянию в стекловидное тело. Первые 2 стадии обычно бессимптомны, в то время как кровоизлиянию в стекловидное тело (часто внезапное и одностороннее) характеризуется образованием небольших пятен, плавающими помутнениями, «паутины» и уменьшением остроты зрения (часто с ремиссиями). Второй глаз поражается в 50-90% случаев через 3-10 лет после начала заболевания. Течение часто рекуррентное. Повторные кровотечения приводят к тракционной отслойке сетчатки, перфорации сетчатки и эпимакулярных мембран. Часть пациентов проявляет слабое снижение зрения, вызванное васкулитом сетчатки без кровоизлияния в стекловидное тело. Кроме того, головная боль, изменение периферического кровообращения, диспепсия, хронический запоры и носовое кровотечение также сопутствуют болезни Илза. Болезнь Илза редко приводит к слепоте, даже у пациентов с кровоизлияниями в стекловидное тело.
Диагностика
Диагноз болезни Илза основан на данных флюоресцентной ангиографии, которая может выявлять ранние патологические изменения, такие как перифлебит, утолщение оболочки сосудов, отсутствие периферической перфузии и неоваскуляризацию. Ультрасонография необходима, чтобы исключить ассоциированную отслойку сетчатки. Показана окулярную когерентная томография, которая обеспечивает визуализацию сетчатки с высоким разрешением и может демонстрировать области неоваскуляризации, кровоизлияния и отека макулы. Наблюдается негранулематозный передний увеит.
Дифференциальный диагноз
Дифференциальный диагноз болезни Илза включает ретинопатию недоношенных, семейную экссудативную витреоретинопатию, саркоидоз, болезнь Бехчета, серповидноклеточную анемию, синдром Тирса, посттравматическое стекловидное кровоизлияние, ювенильный диабет и окклюзию основной ветви вены сетчатки.
Лечение
Лечение симптоматическое и зависит от стадии заболевания, оно включает в себя кортикостероиды (периокулярные инъекции или системные) и противотуберкулезные препараты (на стадии активного периваскулита). Лазерная фотокоагуляция используется в случае неоваскуляризации сетчатки или обширной капиллярной неперфузии. Хирургия стекловидного тела показана при некупируемом кровоизлиянии в стекловидное тело, обычно в течение > 3 месяцев. Интравитреальная анти-VEGF терапия в настоящее время тестируется в качестве этипопатогенетического лечения болезни Илза.
Прогноз
Отдельные эпизоды кровоизлияния в стекловидное тело обычно разрешаются без зрительного дефицита. Тем не менее, некоторые пациенты могут значительно терять зрение из-за повторяющихся эпизодов кровоизлияния в стекловидное тело, макулярных изменений и тракционного или комбинированного отслоения сетчатки с участием макулы. Слепота, вызванная болезнью Илза, встречается редко.
Гипертоническая ретинопатия
а) Гипертоническая ретинопатия и гипертоническая нейроретинопатия у больных с гипертонической болезнью являются следствием патологических изменений центральной артерии сетчатки и ее ветвей, а также гемодинамических изменений в других сосудах бассейна глазной артерии. При этом в 90% случаев характерные для гипертонической ретинопатии патологические изменения сетчатки сочетаются с признаками гипертонического ангиосклероза. При гипертонической ретинопатии и нейроретинопатии возможны кровоизлияния в сетчатку, чаще мелкие геморрагии, а иногда и крупные геморрагические очаги в парамакулярной области. В макулярной и парапапиллярной зонах сетчатки, обычно по ходу ее сосудов, развиваются различные по степени выраженности проявления отека. В 40% случаев в сетчатке выявляются патологические очаги в виде комков ваты, которые расцениваются как участки ишемии с отложением на них липидов.
б) При почечной артериальной гипертензии ретинопатия и нейроретинопатия существенно отличаются от подобной патологии, связанной с гипертонической болезнью. Основным отличительным признаком при этом является тот факт, что у больных с почечной гипертензией ретинопатия развивается обычно на фоне ангиопатии, тогда как ангиосклероз ее сосудов при этом нехарактерен. Кроме того, характерным признаком почечной артериальной гипертензии является скопление экссудата вокруг капилляров и венул сетчатки. При этом типичны экссудаты как «мягкие», похожие на клочки ваты, так и «твердые» в форме желтоватых, мелких, округлых, напоминающих просо очажков, чаще расположенных между диском зрительного нерва и пятном (желтым пятном). «Твердые экссудаты» при значительной их концентрации могут формировать фигуру, напоминающую звезду («звездный экссудат»).
Источники (ссылки)[править]
Офтальмология [Электронный ресурс] : национальное руководство / Под ред. С.Э. Аветисова, Е.А. Егорова, Л.К. Мошетовой, В.В. Нероева, Х.П. Тахчиди. — М. : ГЭОТАР-Медиа, 2013. — https://www.rosmedlib.ru/book/ISBN9785970423424.html
https://www.orpha.net
Офтальмоневрология [Электронный ресурс] / А. С. Никифоров, М. Р. Гусева — М. : ГЭОТАР-Медиа, 2014. — https://www.rosmedlib.ru/book/ISBN9785970428177.html
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
- Ранибизумаб
- Мельдоний
- Ранибизумаб
- Рутозид
- Троксерутин
Источник
