Код мкб 10 пмс
Рубрика МКБ-10: N94.3
МКБ-10 / N00-N99 КЛАСС XIV Болезни мочеполовой системы / N80-N98 Невоспалительные болезни женских половых органов / N94 Болевые и другие состояния, связанные с женскими половыми органами и менструальным циклом
Определение и общие сведения[править]
Предменструальный синдром (ПМС) — циклический симптомокомплекс, возникающий в предменструальном периоде (за 2-12 дней до менструации) и характеризующийся соматическими, нейропсихическими, вегетососудистыми и обменно-эндокринными нарушениями, отрицательно сказывающийся на привычном образе жизни женщины и чередующийся с периодом ремиссии (продолжающимся не менее 7-12 сут), связанной с наступлением менструации.
Синдром предсменструального напряжения — наиболее тяжелая форма ПМС, проявляющаяся выраженными приступами гнева, раздражительности и сопровождающаяся внутренней напряженностью.
Эпидемиология
Частота ПМС в настоящее время варьирует от 5 до 40%, увеличивается с возрастом и не зависит от социально-экономических, культурных и этнических факторов. Однако относительно высокую частоту заболевания отмечают в странах Средиземноморья, на Ближнем Востоке, в Исландии, Кении и Новой Зеландии.
Классификация
Выделяют следующие клинические формы ПМС:
— психовегетативную;
— отечную;
— цефалгическую;
— кризовую;
— атипичные.
ПМС также подразделяют на стадии.
— Компенсированная стадия — симптомы заболевания с возрастом не прогрессируют и с наступлением менструации прекращаются.
— Субкомпенсированная стадия — тяжесть предменструального синдрома с возрастом усугубляется, симптомы исчезают только с прекращением менструации.
— Декомпенсированная стадия — симптомы ПМС продолжаются в течение нескольких дней после прекращения менструации, причем промежутки между прекращением и появлением симптомов постепенно сокращаются.
Этиология и патогенез[править]
Точная этиология неизвестна. Существует много теорий возникновения ПМС.
По-видимому, в генезе ПМС определяющим является не уровень в организме половых гормонов, который может быть и нормальным, а неадекватная реакция женского организма на физиологические их колебания в течение менструального цикла. Однако следует отметить наиболее частые причины нейроэндокринной дисфункции, имеющие значение в развитии предменструальных расстройств.
Патогенез
В основе патогенеза заболевания лежат нарушения центральных нейрорегуляторных механизмов (нейробиологическая уязвимость женщин, предрасположенных к возникновению симптомов ПМС в ответ на нормальные гормональные циклические изменения в организме). Синдром предменструального напряжения может усугубляться под влиянием неблагоприятных внешних воздействий.
Клинические проявления[править]
Описано более 100 симптомов заболевания, но наиболее частыми бывают следующие:
— вздутие живота (90%);
— нагрубание и болезненность молочных желез (90%);
— головная боль (более чем в 50% случаев);
— повышенная утомляемость (80%);
— раздражительность, угнетенное и неустойчивое настроение (более чем в 80% случаев);
— повышенный аппетит (более чем в 70% случаев);
— забывчивость и снижение внимания (более чем в 50% случаев);
— сердцебиение (15%);
— головокружение (20%).
Каждая из клинических форм ПМС характеризуется определенными симптомами.
а) Психовегетативная форма — повышенная раздражительность, депрессия, плаксивость, обидчивость, агрессивность, онемение рук, сонливость, забывчивость, повышенная чувствительность к звукам и запахам. Отмечено, что если в репродуктивном возрасте у женщин при предменструальном синдроме преобладает депрессия, то в переходном возрасте превалирует агрессивность.
б) Отечная форма — отечность лица, голеней, пальцев рук, вздутие живота, зуд кожи, увеличение массы тела на 4-8 кг, нагрубание и болезненность молочных желез, увеличение размера обуви, локальные отеки (например, отеки передней брюшной стенки или стоп, коленей). У большинства больных с предменструальным синдромом во 2-ю фазу менструального цикла отмечают задержку жидкости в объеме до 500-700 мл, причем у 20% пациенток, несмотря на отечность лица, вздутие живота и другие признаки, диурез остается положительным.
в) Цефалгическая форма
— Головная боль по типу мигрени — приступообразные боли пульсирующего характера, локализующиеся преимущественно в одной половине головы, в лобной и височной областях, периодически повторяющиеся и сопровождающиеся тошнотой, рвотой, светобоязнью и шумобоязнью.
— Головная боль напряжения — диффузные головные боли сжимающего, давящего характера, которые иногда создают ощущение «надетой на голову каски» или «обруча». Боли чаще бывают двусторонними, длятся несколько дней.
— Сосудистые головные боли — приступообразные, пульсирующие, распирающие диффузные головные боли или в области затылка, сопровождающиеся покраснением или отечностью лица, нередко сочетающиеся с повышением АД.
— Сочетанные формы головных болей (мигренозных, сосудистых и болей напряжения).
г) Кризовая форма (синдром панических атак) — панические атаки (кризы) начинаются с повышения АД, ощущение сдавления за грудиной, озноба, появления чувства страха и сопровождаются похолоданием и онемением конечностей, сердцебиением при неизмененной электрокардиограмме. Часто такие кризы заканчиваются обильным мочеотделением. У некоторых женщин даже незначительное повышение САД (на 10-20 мм рт.ст. от исходных цифр) может спровоцировать криз. Панические атаки возникают обычно вечером или ночью и могут начинаться на фоне инфекционного заболевания, усталости и (или) стресса.
д) Атипичные формы ПМС
— Гипертермическая форма характеризуется циклическим повышением температуры тела до 37,2-38 °С в лютеиновую фазу цикла и снижением ее с началом менструации; изменения показателей крови, характерные для воспалительных заболеваний, отсутствуют.
— Офтальмоплегическая форма мигрени характеризуется циклическим гемипарезом в лютеиновую фазу цикла, односторонним закрытием глаза.
— Гиперсомническая форма характеризуется циклической сонливостью в лютеиновую фазу цикла.
— Циклические аллергические реакции вплоть до отека Квинке;
— язвенный гингивит и стоматит;
— циклическая БА (бронхиальная астма);
— циклическая неукротимая рвота;
— циклический иридоциклит;
— менструальная мигрень характеризуется приступами мигрени только во время менструации. Улучшение обычно отмечают с наступлением беременности, или при предотвращении менструации с помощью агонистов гонадотропин-рилизинггормона.
В зависимости от выраженности клинических проявлений выделяют легкую и тяжелую степени болезни.
— При легком течении за 2-10 сут до начала менструации появляется 3-4 из перечисленных выше симптомов, причем только 1 или 2 из них значительно выражены.
— При тяжелом течении за 3-14 сут до менструации начинают беспокоить одновременно 5-12 из перечисленных выше симптомов, причем 2-5 из них резко выражены.
Синдром предменструального напряжения: Диагностика[править]
1. Появление симптомов зависит от менструального цикла. Они развиваются во время последней недели лютеиновой фазы и прекращаются или становятся менее выраженными после начала менструации (необходимо подтверждать ухудшения тяжести симптомов в течение 5 сут перед менструацией примерно на 30% по сравнению с 5 днями после менструации).
2. Наличие по крайней мере 5 из следующих симптомов при обязательном включении одного из первых 4:
— эмоциональная лабильность (внезапная печаль, слезливость, раздражительность или злобность);
— постоянная выраженная злобность и раздражительность;
— выраженная тревожность или чувство напряжения;
— резко сниженное настроение, ощущение безнадежности;
— пониженный интерес к обычной деятельности;
— легкая утомляемость или значительное снижение работоспособности;
— невозможность сосредоточиться;
— заметное изменение аппетита;
— патологическая сонливость или бессонница;
— соматические симптомы, характерные для определенной клинической формы предменструального синдрома.
Диагностика ПМС включает регистрацию симптомов обязательно циклического характера, которые рекомендуют отмечать в специальном дневнике с ежедневным отражением в нем признаков заболевания в течение 2-3 циклов. Важны также тщательный сбор анамнеза, особенно связанный с характером изменений настроения и жизненными стрессами, данные физикального и психиатрического обследования и дифференциальная диагностика.
Лабораторно-инструментальные исследования
Методы лабораторно-инструментального исследования зависят от формы ПМС.
а) Психовегетативная форма:
-рентгенография черепа;
-ЭхоЭГ.
б) Отечная форма:
-определение диуреза и количества выпитой жидкости в течение 3-4 сут в обе фазы цикла;
-маммография в первую фазу менструального цикла (до 8-го дня) при болезненности и нагрубании молочных желез;
-оценка выделительной функции почек (определение концентрации мочевины, креатинина в крови).
в) Цефалгическая форма:
-ЭхоЭГ, реоэнцефалография;
-оценка состояния глазного дна и периферических полей зрения;
-рентгенография черепа и шейного отдела позвоночника; -МРТ головного мозга (по показаниям);
-определение концентрации пролактина в крови в обе фазы цикла.
г) Кризовая форма:
— измерение диуреза и количества выпитой жидкости; — измерение АД;
— определение содержания пролактина в крови в обе фазы цикла;
— ЭхоЭГ, реоэнцефалография;
— оценка состояния глазного дна, полей зрения;
— МРТ головного мозга;
— в целях дифференциальной диагностики с феохромоцитомой определяют содержание катехоламинов в крови или моче, проводят УЗИ или МРТ надпочечников.
Дифференциальный диагноз[править]
ПМС дифференцируют от хронических заболеваний, течение которых ухудшается во 2-й фазе менструального цикла.
— Психические заболевания (маниакально-депрессивный психоз, шизофрения, эндогенная депрессия).
— Хронические заболевания почек.
— Мигрень.
— Опухоли головного мозга.
— Арахноидит.
— Пролактинсекретирующая аденома гипофиза.
— Кризовая форма гипертонической болезни.
— Феохромоцитома.
— Заболевания щитовидной железы.
Синдром предменструального напряжения: Лечение[править]
Общие принципы фармакотерапии
I этап лечения
1. Нейропсихическая форма, обусловленная гиперпролактинемией
• Агонист рецепторов дофамина.
— Бромокриптин по 2,5 мг/сут. Дозу подбирают индивидуально от 1,25 до 5 мг/сут в зависимости от уровня пролактина в крови. Прием следует начинать с малых доз (0,6-1,25 мг/сут) с постепенным увеличением дозы.
— Хинаголид по 0,075-0,15 мг/сут под контролем уровня пролактина в крови. Начинают прием с 0,025 мг/сут с увеличением дозы до 0,05 мг через 3 дня и до 0,075 мг через неделю.
— Каберголин (обладает пролонгированным эффектом) по 0,5- 1 мг 2 раза в неделю под контролем уровня пролактина в крови. Продолжительность лечения — 6 мес.
2. При недостаточности лютеиновой фазы.
• Прогестагены.
— Дидрогестерон по 10-20 мг/сут с 14-го дня менструального цикла, курс 14 дней.
• Комбинированные пероральные контрацептивные препараты (монофазные, средненизкодозированные) по 1 таблетке в сутки с 5-го по 25-й день менструального цикла в течение 6-12 мес.
— Этинилэстрадиол 30 мкг + левоноргестрел 150 мкг.
— Этинилэстрадиол 30 мкг + дроспиренон 3 мг.
— Этинилэстрадиол 30 мкг + гестоден 75 мкг.
3. Цефалгическая форма
• Анксиолитики внутрь.
— Алпразолам по 0,25-0,5 мг/сут, 2-3 мес.
• Седативные средства растительного происхождения (назначают внутрь).
— Ново-Пассит по 5 мл (1 чайная ложка) 2-3 раза в сутки.
• Антидепрессанты (внутрь).
— Тианептин по 12,5 мг/сут 1-2 раза в сутки, 2-3 мес.
— Сертралин по 50-100 мг/сут.
• Витамины.
— Пиридоксин внутримышечно по 2 мл, 5 дней, затем по 1 мл, 10 дней.
— Тиамин внутримышечно через день по 25-50 мг/сут, 15-30 дней.
• Ноотропные средства, внутрь.
— Пирацетам по 400 мг 2 раза в сутки, 1 мес.
— Ацетиламиноянтарная кислота по 250 мг (1 ампула; 10 мл) 2-3 раза в сутки в течение 1 мес.
Показано: лечебное питание, иглорефлексотерапия, лечебные физические факторы.
4. Отечная форма
• Мочегонные средства (внутрь).
— Фитосборы с мочегонным действием, 1 мес.
— Клопамид по 10 мг/сут через день во 2-й фазе менструального цикла.
— Спиронолактон по 25 мг 2 раза в сутки (15 дней) во 2-й фазе менструального цикла.
• Витамины.
— Пиридоксин внутримышечно по 2 мл 5 дней, затем по 1 мл, 10 дней.
— Тиамин внутримышечно через день по 25-50 мг/сут, 15- 30 дней.
• Антигистаминные средства.
— Клемастин по 1 мг/сут во 2-й фазе менструального цикла, 3-6 мес.
• Лечебное питание.
5. Кризовая форма
В дополнение к терапии нейропсихической и отечной формы назначают следующие препараты.
• β-Адреноблокаторы.
— Пропранолол по 20 мг/сут, 15-30 дней.
• Анксиолитики.
— Диазепам по 1,25-2,5 мг/сут, 30 дней.
• Спазмолитические средства.
— Папазол (папаверина гидрохлорид 30 мг + бендазол 30 мг) по 1 таблетке 2 раза в сутки, 10-15 дней.
• Препараты, снимающие головокружение.
— Циннаризин по 75 мг/сут, 30 дней.
• Периферический вазодилататор.
— Пентоксифиллин по 400 мг 1-2 раза в сутки, 15-20 дней.
Профилактика[править]
Для профилактики ПМС следует регулярно заниматься физическими упражнениями, формировать устойчивость к стрессовым ситуациям, по возможности избегать резких кратковременных смен климата, аборты. Широкое использование КОК (комбинированных оральных контрацептивов) способствует снижению частоты ПМС.
Прочее[править]
Источники (ссылки)[править]
Клинические рекомендации. Акушерство и гинекология. [Электронный ресурс] / под ред. В. Н. Серова, Г. Т. Сухих. — 4 е изд., перераб. и доп. — М. : ГЭОТАР-Медиа, 2015. — https://www.rosmedlib.ru/book/ISBN9785970432419.html
Лекарственные средства в акушерстве и гинекологии [Электронный ресурс] / под ред. В.Н. Серова, Г.Т. Сухих — М. : ГЭОТАР-Медиа, 2010. — https://www.rosmedlib.ru/book/ISBN9785970414705.html
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
- Бромокриптин
- Гидрохлоротиазид
- Даназол
- Диазепам
- Дидрогестерон
- Дроспиренон/этинилэстрадиол/кальция левомефолинат
- Индометацин
- Линэстренол
- Медроксипрогестерон
- Морфолиноэтилтиоэтоксибензимидазол
- Норэтистерон
- Оксазепам
- Окситоцин
- Прогестерон
- Тофизопам
Источник
Связанные заболевания и их лечение
Описания заболеваний
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Классификация
- Причины
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Нарушение менструального цикла.

Нарушение менструального цикла
Описание
Ритмически повторяющиеся, гормонально-обусловленные процессы в женском организме, сопровождающиеся через определенные временные интервалы менструальным кровотечением, называются менструальным циклом. В ходе менструального цикла организм претерпевает изменения, направленные на обеспечение условий, необходимых для возникновения и протекания беременности: развития и созревания яйцеклетки, ее оплодотворения и прикрепления к слизистой оболочке полости матки. Становление менструальной функции относится к пубертатному (полового созревания) периоду. Как правило, менархе (первая менструация) приходится на 11-14 лет, после чего в течение 1 -1,5 лет устанавливается регулярность менструального цикла.
Дополнительные факты
В ходе менструального цикла организм претерпевает изменения, направленные на обеспечение условий, необходимых для возникновения и протекания беременности: развития и созревания яйцеклетки, ее оплодотворения и прикрепления к слизистой оболочке полости матки.
Становление менструальной функции относится к пубертатному (полового созревания) периоду. Как правило, менархе (первая менструация) приходится на 11-14 лет, после чего в течение 1 -1,5 лет устанавливается регулярность менструального цикла. Длительность цикла исчисляется с первого дня настоящей менструации до первого дня следующей. В зависимости от индивидуальной физиологии менструальный цикл в норме составляет от 21 до 30-35 дней, чаще 28 дней. Угасание менструальной функции происходит в 45-50 лет, в климактерическом периоде.
Регуляция менструального цикла происходит под влиянием сложного нейрогуморального механизма, осуществляемого корой головного мозга, гипофизом, гипоталамусом, яичниками, с заинтересованностью влагалища, матки, молочных желез.
Секретируемые гипоталамо-гипофизарной системой гонадотропные гормоны — ФСГ, ЛГ и ЛТГ (фолликулостимулирующий, лютеинизирующий и лютеотропный гормоны), вызывают изменения в яичниках – яичниковый цикл, включающий в себя:
• фолликулярную фазу – процесс созревания фолликула.
• фазу овуляции – разрыв созревшего фолликула и выход яйцеклетки.
• прогестероновую (лютеиновую) фазу — процесс развития желтого тела.
В конце менструального цикла при отсутствии свершившегося оплодотворения яйцеклетки желтое тело регрессирует. Половые гомоны яичников (эстрогены, гестагены) вызывают изменение тонуса, кровенаполнения, возбудимости матки, динамические процессы в слизистой оболочке, т. Е маточный цикл, состоящий из двух фаз:
• фазы пролиферации – восстановления, заживления раневой поверхности и дальнейшего развития функционального слоя эндометрия. Эта фаза происходит одновременно с процессом созревания фолликула.
• фазы секреции – разрыхления, утолщения и отторжения (десквамации) функционального слоя слизистой оболочки матки. Отторжение функционального слоя проявляется менструацией. По времени эта фаза совпадает с развитием и гибелью желтого тела в яичнике.
Т. О. , в норме менструальный цикл является двухфазным: с фолликулярной и лютеиновой фазами яичникового цикла и, соответствующими им, фазами пролиферации и секреции маточного цикла. В норме перечисленные выше циклические процессы вновь и вновь повторяются через определенные интервалы времени на протяжении всего женского детородного возраста.
Менструальная функция может нарушаться в результате гинекологических заболеваний (миомы и рака матки, воспаления придатков и матки), тяжелых экстрагенитальных заболеваний (болезней крови, эндокринных органов, печени, центральной нервной системы, пороков сердца), инфекций, гиповитаминоза, травматических повреждений матки (при инструментальных манипуляциях – аборте ), стресса и психической травмы.
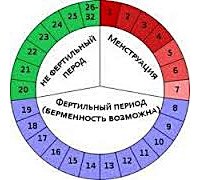
Нарушение менструального цикла
Классификация
Нарушения менструального цикла могут проявляться в изменении ритмичности и интенсивности менструаций: удлинении или укорочении промежутка между ними, увеличении или уменьшении количества выделяемой крови, в сбивчивости ритма менструаций. Расстройства менструального цикла протекают в виде:
• аменореи – отсутствия менструации свыше 6 месяцев.
• гиперменструального синдрома (гиперполименореи, меноррагии), включающего:
• гиперменорею – обильные менструальные кровотечения;
• полименорею – менструации длительностью свыше 7 дней;
• пройоменорею – учащенные менструации с укорочением интервала менее 21 дня.
• гипоменструального синдрома, включающего:
• гипоменорею – скудные менструальные выделения;
• олигоменорею – укороченные менструации (не более 1-2 дней);
• опсоменорею – чрезмерно редкие, с интервалом более 35 дней, менструации.
• альгоменореи – болезненных менструаций;
• дисменореи – менструаций, сопровождающихся общими нарушениями (головной болью, отсутствием аппетита, тошнотой, рвотой);
• альгодисменореи — менструаций, сочетающих локальную болезненность и общие нарушения самочувствия.
• ановуляторных (однофазных) маточных кровотечений, являющихся следствием нарушений нейроэндокринной регуляции и характеризующихся отсутствием овуляции и желтого тела.
Причины
Менструальная дисфункция при однофазном менструальном цикле может быть вызвана персистенцией фолликула (созреванием фолликула без овуляции и дальнейшим развитием фолликулярной кисты) или атрезией (дегенерацией, запустеванием) несозревшего фолликула.
Для выявления двухфазности менструального цикла в гинекологии применяется метод регулярного утреннего изменения ректальной (базальной) температуры. При двухфазном менструальном цикле в фолликулярную фазу температура в прямой кишке меньше 37° С, а в лютеиновую — больше 37 °С, с понижением за одни-двое суток до начала менструации. При ановуляторном (однофазном) цикле температурная кривая отличается показаниями менее 37° С с небольшими колебаниями. Измерение базальной температуры является физиологическим методом контрацепции. Также при двухфазном цикле в цитологической картине мазков отделяемого из влагалища в разные периоды наблюдаются характерные изменения: симптомы «нити», «зрачка» и тд.
Метроррагии, то есть ациклические маточные кровотечения, не связанные с менструальным циклом, чаще сопровождают опухолевые поражения половой системы женщины. Женщины, страдающие расстройством менструального цикла, обязательно должны пройти консультацию гинеколога и необходимые обследования для установления причин нарушений. Лечение менструальных дисфункций должно быть направлено на устранение причин, вызвавших расстройства.
Зачастую последующие нарушения менструальной функции могут быть обусловлены неправильной закладкой и дифференцировкой половых органов плода еще во время внутриутробного развития. Отрицательными факторами, вызывающими недоразвитие яичников у девочек, могут служить химические, медикаментозные, лучевые агенты, инфекционные заболевания матери. Поэтому профилактику нарушений менструальной функции следует начинать еще с периода антенатального (внутриутробного) развития плода, осуществляя ведение беременности. Правильное питание и образ жизни, забота о своем общем и женском здоровье помогут избежать расстройств в менструальной функции.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
