Код мкб 10 крапивница неуточненная
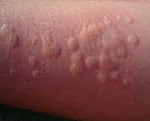
Тактика лечения
Цели лечения:
1. Коррекция лечения.
2. Выявление этиологического фактора.
3. Уточнение и лечение сопутствующей патологии.
4. Выявление и санация очагов хронической инфекции, что позволит уменьшить сенсибилизацию организма к различным аллергенам.
5. Проведение диагностических мероприятий — специфическая, неспецифическая.
Немедикаментозное лечение: режим антигенного щажения, гипоаллергенная диета.
Медикаментозное лечение
В остром периоде лечение начинается с внутривенного введения антигистаминного препарата старого поколения — супрастин (хлоропирамин). При вм введении — 1 ампула -20 мг, 1-12 мес.; 14 ампулысут., 1-6 лет; 12 ампулысут., 6-14 лет; 12-1 ампулысут. 2 раза, №3-5, курс 25 мг-100 мг.
Промывание желудка и очистительная клизма — для выведения остатков аллергена из желудочно-кишечного тракта.
Необходимо обильное щелочное питье для улучшения микроциркуляции и выведения с организма аллергена — активированный уголь.
С целью десенсибилизации применяют тиосульфат натрия 30% (вв капельно на физ. растворе) 1.0 мл на год жизни, №3-5 дней.
Учитывая зуд кожных покровов показано применение антигистаминных препаратов старого поколения: фенистил раствор-капли в 1 мл 20 капель (диментинден малеат), 3 раза в сутки, до года по 3-10 капель; от 1 года до 3 лет по 1-15 капель; старше 3 лет по 15-20 капель, №7-10; курс 1 мл до 30 мл.
Супрастин (хлоропирамин) в таблетке 25 мг, до 1 года 14 таб. 2 раза; от 1 до 6 лет по 14 таб. 3 раза в сутки; от 6 до 14 лет 12 таб. 2-3 раза; старше 14 лет по 1 таб. 3-4 раза во время еды, №5-7; курс 2.5 таб. до 28 таб. Фенкарол (хифенадин) до 2-3 раз в день, до 3 лет 0.005 г; от 3-7 лет 0.01 г; от 7 до 12 лет 0.01-0.015 г; старше 0.025 г и др. № 5-7 дней; курс 75 мг до 525 мг.
При неэффективности назначаются глюкокортикостероиды системного действия: преднизолон 1-2 мгкг в 1-2 сутки, затем дозы снижают № 3-7 дней.
На 4-й день больной остается на поддерживающих дозах пролонгированных антигистаминных препаратов 2 поколения (лоратадин, цетиризин) 1 раз в день по 5 мг или 10 мг, №10-14 дней, курс лечения от 5,0 мг до 140 мг. Дезлоратадин (эриус) по 1 таблетке — 5 мг, с 12 лет и старше по 5 мг 1 раз, №21-28 дней, курс 21 таб. — 28 таб.
Для стабилизации аллергического процесса показано применение стабилизатора клеточных мембран — задитен (кетотифен) от 6 мес. до 2 лет по 500 мкг, 2 разасут.; от 2 лет по 1 мг 2 разасут., длительно от 1 месяца до 5-6 месяцев.
В ходе лечения повторяется определение лейкоцитарной формулы для определения эозинофилов и подтверждения аллергологического генеза заболевания и динамики на фоне проводимой терапии, также назначаются энтеросорбенты, ферменты.
Антиоксиданты — тиосульфата натрия 5% внутрь, по 1-2 ч. л. 2-3 раза, №5-7 дней; курс 25-50 мл.
При кожном синдроме применяют нестероидные препараты наружного применения — пимекролимус (элидел), диментинден малеат (фенистил) 2-3 раза в день, №10-20 дней.
Для восстановления микробиоценоза кишечника используют продукты обмена молочной кислоты — эубиотики, хилак-форте раствор до 3 лет 15-30 капель 3 раза, с 3 лет 20-40 капель 3 раза, взрослые по 40-60 капель 3 раза, №2-4 недель, курс лечения — 32 мл до 135 мл.
Смекта — в 1 пакетике 3 г, 3 раза в день до 1 года 3 гсут.; 1-2 года 3-6 гсут.; 2 года и старше 6-9 гсут.; №3-7 дней, курс 9 г- 63 г.
Линекс — до 2-х лет по 1 капсуле 3 раза после еды; 2-12 лет по 1 или 2 капсулы 3 раза, 12 и старше по 2 кап. 3 раза, №1 месяц; курс лечения 90 капсул до 180 капсул.
При выявлении заболеваний со стороны гепатобиллиарной системы и ЖКТ — антихеликобактерная-эрадикационная терапия: метронидазол (трихопол) 2-5 лет 1 таб.сут.; 5-10 лет 1.5 таб.сут.; 10 лет и старше 2 таб.сут., №7; курс лечения 7 таб. до 14 таблеток; рокситромицин до 12 лет 5-10 мгкг 2 раза; выше 40 кг по 300 мгсут. в 2 приема; №7, курс 700 мг-2100 мг.
Противоязвенные — (ранитидин, омепразол, висмута трикалия дицитрат) 300-450 мгсут., курс 2100 мг — 3150 мг.
Ферментные препараты — панкреатин (креон, мезим форте) по 1 таб. 3 раза перед едой, №21 день; курс — 63 таб.
Гепатопротекторы (гепадиф, эссенциале) по 1-2 капсуле 2-3 раза, №3 недели, курс 42 до 126 капсул.
При высевании грибковой флоры — противогрибковые препараты: флуконазол, 50-100 мгсут., 1 раз, курс №7-14 дней; 350 мг-1400 мг. Нистатин от 1-3 лет — 250 000 Ед 3-4 раза, 3 года и старше 250 000 или 500 000 Ед 4 раза в день, №10-14 дней; курс 10 таб. до 56 таблеток.
При поступлении в стационар с диагностической целью в ремиссии, все вышеизложенные мероприятия соответственно не проводятся. Проводится только выявление причинно-значимого аллергена.
Дальнейшее ведение
Элиминационные мероприятия по группе пищевых аллергенов — диетотерапия (правильное питание), соблюдение режима дня. Достаточное пребывание на свежем воздухе, закаливание, контроль за окружающей средой больного ребенка, создание благоприятного климата в семье, санация очагов инфекций, своевременное лечение сопутствующей патологии, комплекс мероприятий, повышающих защитные силы организма ребенка (преимущественно немедикаментозные, фитотерапия — при отсутствии пыльцевой сенсибилизации) при выявлении глистной инвазии — противоглистная терапия.
Основные медикаменты:
1. Хлоропиамин.
2. Хифенадин.
3. Лоратадин.
4. Цетиризин.
5. Дезлоратадин.
6. Диментинден малеат.
7. Клемастин.
8. Активированный уголь.
9. Эубиотик: хилак форте.
10. Смектит — порошок для приготовления суспензии.
11. Линекс.
12. Панкреатин.
13. Гепатопротекторы.
14. Натрия тиосульфат.
15. Натрия хлорид 0,9%.
16. Преднизолон.
17. Спирт этиловый граммы.
18. Системы для инфузий.
19. Системы бабочка.
20. Вата стерильная.
21. Марля.
Дополнительные медикаменты:
1. Пимекролимус.
2. Диментинден малеат.
3. Флуконазол.
4. Метронидазол.
5. Омепразол.
6. Висмута трикалия дицитрат.
7. Комбинированные препараты, содержащие гидроокись алюминия, гидроокись магния.
8. Рабепрозол.
9. Фамотидин.
10. Урсодезоксихолевая кислота.
Индикаторы эффективности и лечения:
1. Уменьшение или отсутствие кожных симптомов.
2. Нормализация сна.
3. Достижение клинико-лабораторной ремиссии.
4. Улучшение самочувствия.
5. Нормализация или улучшение показателей лабораторных анализов.
6. Выявление и уточнение причинно-значимого аллергена.
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Синонимы диагноза
- Описание
- Дополнительные факты
- Причины
- Классификация
- Симптомы
- Диагностика
- Лечение
- Прогноз
- Основные медицинские услуги
- Клиники для лечения
Названия
L50,0 Аллергическая крапивница.

L50.0 Аллергическая крапивница
Синонимы диагноза
Аллергическая крапивница, кожная реакция на прием медикаментов.
Описание
Аллергическая крапивница. Кожная патология аллергического характера, которая может иметь острый или (реже) хронический характер. Ее симптомами являются кожный зуд, появление возвышающихся над кожей эритематозных элементов, схожих с высыпаниями, остающимися после ожога крапивой – отсюда и название патологии. Диагностика производится на основании осмотра пациента, анализа крови, определения уровня иммуноглобулина Е; возможно проведение иммунологических исследований – аллергических проб для выявления аллергена. Лечение аллергической крапивницы производится с использованием антигистаминных средств, гипоаллергенной диеты, иммуномодулирующих препаратов.
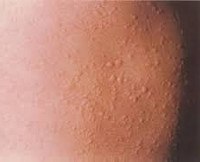
L50.0 Аллергическая крапивница
Дополнительные факты
Аллергическая крапивница (уртикария) – кожное заболевание, проявляющееся развитием кожного зуда, эритематозных высыпаний и обычно провоцируемое пищевой или иной аллергией. Подобное состояние является крайне распространенным, по данным медицинской статистики, не менее 10-20% населения Земли хоть раз в жизни испытывали симптомы этой патологии. В подавляющем большинстве случаев аллергическая крапивница имеет острый характер и после проведенного лечения (иногда — самопроизвольно) исчезает, не оставляя следов на кожных покровах или слизистых оболочках. Хроническая форма заболевания, по мнению некоторых врачей-дерматологов, должна быть вынесена в отдельную нозологическую группу, так как она обусловлена аутоиммунными и наследственными факторами. Кроме истинной аллергической формы, существует понятие «псевдоаллергической крапивницы», которая вызывается различными физическими факторами.
Аллергическая крапивница может поражать человека в любом возрасте, однако в возрастном распределении больных наблюдается превалирование детей. Это объясняется незрелостью многих иммунологических процессов, из-за чего легко возникает аллергия на различные факторы. Хронический тип аллергической крапивницы чаще развивается у взрослых женского пола – в таком случае выявить причину заболевания нередко не удается, поэтому ее часто также называют идиопатической крапивницей. Сама по себе эта патология не представляет угрозы для жизни человека, однако она может осложниться ангионевротическим отеком или анафилактическим шоком. Эти состояния требуют экстренной медицинской помощи для сохранения жизни больного.
Причины
Основной причиной кожных нарушений при аллергической крапивнице является массовая дегрануляция тканевых базофилов (тучных клеток). В состав гранул этих клеток входят гистамин, гепарин, лейкотриены и целый ряд других биологически активных соединений, способных значительно изменять метаболические процессы в тканях. В основном они приводят к расширению кровеносных сосудов, увеличивают проницаемость их стенки, вызывают накопление тканевой жидкости, стимулируют болевые рецепторы кожи, что приводит к появлению зуда. В большинстве случаев такие реакции при аллергической крапивнице имеют местный характер и поражают только определенный участок кожи или, реже — всю поверхность тела. Однако иногда столь массовый выброс активных соединений может привести к общим реакциям по типу анафилактического шока и отека Квинке.
Причины, которые вызывают дегрануляцию тучных клеток, отличаются у различных форм аллергической крапивницы. Обычно это реагиновый тип гиперчувствительности (аллергия 1-го типа), опосредованный иммуноглобулинами типа Е. Аллергенами при данном виде аллергической крапивницы являются компоненты пищи, пыльца растений, бытовая пыль, некоторые лекарственные средства и другие факторы. В таком случае кожные проявления выступают всего лишь одним из симптомов пищевой или другой аллергии. В некоторых случаях вызвать такие кожные нарушения может и аллергия 2-го типа – в основном это бывает при переливаниях крови. Внутривенное введение некоторых лекарственных средств с развитием иммунокомплексной реакции непереносимости также может вызвать аллергическую крапивницу.
Замечено, что некоторые инфекционные заболевания, эндокринные нарушения, нарушения психо-эмоциональной сферы повышают вероятность развития аллергической крапивницы. Особенно это актуально в отношении идиопатической, или хронической формы патологии. Патогенез развития кожных нарушений в этом случае изучен слабо, предполагаются как иммунные, так и неиммунные механизмы активации тканевых базофилов кожи. Поэтому при наличии аллергической крапивницы неуточненной этиологии производят полное обследование организма больного с целью выявления скрытых и хронических заболеваний и нарушений.
При псевдоаллергической крапивнице патогенез во многом схожий – происходит массовая активация тканевых базофилов кожи с выделением биологически активных соединений. Однако причины и механизмы этого процесса несколько иные – это может быть врожденная или приобретенная нестабильность мембран тучных клеток, их аномальная реакция на различные физические или гуморальные факторы. Кроме того, в ряде случаев псевдоаллергической крапивницы, у больного обнаруживается повышенная чувствительность тканей кожи к гистамину и другим компонентам гранул базофилов. Поэтому даже незначительное выделение этих веществ может привести к клинической картине крапивницы.
Классификация
Как уже было сказано выше, все формы аллергической крапивницы делятся на два типа – острый и хронический. Граница между ними довольно условна – считается, что при острой форме высыпания и зуд сохраняются не более 6-ти недель, тогда как если они беспокоят больного дольше, ставится диагноз хронической аллергической крапивницы.
Кроме того, важно дифференцировать истинную аллергическую крапивницу от псевдоаллергии, при которой активация тучных клеток происходит без участия иммунных механизмов. Существует множество разновидностей такого состояния – например, к механическим видам псевдоаллергии относят следующие:
• Дермографическая крапивница (уртикарный дермографизм) – провоцируется простым физическим давлением на кожу (швами одежды, например). В патогенезе такого состояния чаще всего играют роль неиммунные механизмы активации тучных клеток.
• Холодовая крапивница. Такой тип температурной крапивницы в последние годы встречается все чаще. Выяснено, что у больных с этой патологией при охлаждении повышается уровень некоторых факторов тромбоцитов и снижается стабильность мембраны тучных клеток. На фоне повышенной чувствительности тканей кожи к гистамину это может приводить к развитию эритематозных высыпаний и зуду, как при местном воздействии холода, так и при употреблении холодных блюд и напитков.
• Тепловая крапивница. Является довольно редким вариантом крапивницы. Так же, как и в случае уртикарного дермографизма, в развитии этого вида заболевания основную роль играют неиммунные механизмы активации тучных клеток – их дегрануляция происходит при повышении температуры.
• Солнечная крапивница (фотоаллергия). Провоцирующим фактором при этом является солнечный свет. У больных таким типом крапивницы наблюдается повышенная чувствительность кожи к гистамину, поэтому дегрануляция даже незначительного количества тучных клеток приводит к заметным нарушениям.
• Вибрационная крапивница. Является достаточно редкой формой, часто имеет признаки профессионального заболевания (у рабочих строительных специальностей, на производстве). В этом случае дегрануляция базофилов происходит из-за механического сотрясения тканей.
• Аквагенная крапивница. Ранее не относилась к механическим разновидностям крапивницы, но в последние годы появились указания, что провоцирующим фактором в этом случае выступает физическое воздействие струй воды. Активация тучных клеток кожи происходит по неиммунному механизму и довольно слабо, но при повышенной чувствительности тканей к гистамину это приводит к развитию эритемы и зуда.
Помимо механических факторов, провоцировать развитие крапивницы может дисбаланс холинерической вегетативной нервной системы. Это становится причиной развития, так называемой холинергической крапивницы. Кроме типичных для этой патологии эритематозных высыпаний и кожного зуда, в данном случае возникают еще и нарушения потоотделения, регуляции температуры кожи. Такой вид крапивницы зачастую провоцируется эмоциональными переживаниями человека. Кроме того, близким к данному кожному заболеванию является пигментная крапивница, имеющая характер аутоиммунной патологии. При ней в тканях кожи скапливается повышенное количество базофилов, которые могут легко активироваться от различных факторов.
Симптомы
Несмотря на огромное разнообразие видов крапивницы, и факторов, способных ее спровоцировать, симптомы заболевания достаточно однообразны и отличаются только своей выраженностью. Одним из первых проявлений служит развитие кожного зуда и покраснения кожи. Такие явления могут иметь как локальный, так и распространенный характер, располагаться симметрично (при холинергическом типе псевдоаллергической крапивницы) или, намного чаще, асимметрично. Весьма быстро (от нескольких минут до нескольких часов) на месте покраснения возникают волдыри различного размера (0,2-5 см), которые могут сливаться между собой. Важным диагностическим признаком аллергической крапивницы является безболезненность волдырей.
Диагностика
В дерматологии определение этого заболевания производится с использованием значительного количества диагностических приемов ввиду большого числа форм патологии. При осмотре выявляются безболезненные эритематозные высыпания, выступающие над поверхностью кожи, имеющие различные размеры и локализацию. Диагностика острой формы аллергической крапивницы, особенно если она сопутствует какой-либо аллергии, производится на основании аллергологического анамнеза пациента и определения в крови уровня иммуноглобулина Е. Количество эозинофилов в крови не является строгим диагностическим критерием этого состояния, особенно его острой или спорадической формы, но при длительно сохраняющихся высыпаниях наблюдается небольшая эозинофилия. Путем аллергологических проб можно выявить источник аллергии и скорректировать рацион больного для предупреждения дальнейших приступов заболевания.
В тех случаях, если высыпания не исчезают в течение суток на фоне гипоаллергенной диеты и исключения провоцирующих физических факторов, необходимо обследовать лимфатические узлы, назначить общий и биохимический анализ крови, провести изучение мочи. Все это позволит выявить патологию, которая, возможно, стала пусковым фактором для развития аллергической крапивницы или же своевременно распознать псевдоаллергическую форму этого состояния. Точно также следует поступать при наличии у больного повышенной температуры – сама по себе уртикария не вызывает гипертермию, но некоторые инфекционные заболевания могут стать причиной обоих симптомов.
Каждый из видов псевдоаллергической крапивницы (дермографический, холодовой, солнечный ) диагностируется путем дозированного воздействия провоцирующего фактора. Для этого используют дермографометр, кубик льда, ультрафиолетовое излучение с различной длиной волны и другие инструменты. Оценка результатов, в зависимости от вида крапивницы, выраженности симптомов и других факторов производится через несколько минут или часов, максимальный срок – 48 часов. Положительным результатом пробы будет развитие эритематозных высыпаний и кожного зуда в области проведения исследования.
Лечение
Основным звеном в терапии является уменьшение влияния гистамина на ткани кожи – это позволяет значительно уменьшить отек и зуд. Для этого необходимо заблокировать Н1-гистаминовые рецепторы, это достигается использованием антигистаминных средств. В настоящее время предпочтение отдают антигистаминным средствам второго (лоратадин, цетиризин) и третьего (левоцетиризин) поколения. Эти препараты весьма эффективны при острых формах аллергической крапивницы, а также дермографических и солнечных псевдоаллергиях. Однако при хронических формах крапивницы и видах с отсроченным проявлением симптомов (некоторые типы высыпаний от давления) эффективность антигистаминных средств сильно снижена.
Для лечения хронических форм патологии, а также для профилактики обострений при рецидивирующем характере аллергической крапивницы используют препараты-стабилизаторы мембран базофилов (кетотифена фумарат) и антагонисты кальция (нифедипин). Они значительно повышают порог активации тучных клеток, тем самым затрудняя развитие кожных проявлений. Если имеется подозрение, что развитие заболевание обусловлено снижением активности иммунитета, то дополнительно назначаются иммуномодулирующие препараты. При выявлении системной патологии, которая сопровождается аллергической крапивницей, разрабатывается схема ее лечения.
Помимо назначения лекарственных средств, немалое значение в терапии этого состояния играет гипоаллергенная диета для уменьшения нагрузки на иммунную систему человека. Кроме того, после определения провоцирующего фактора (пищевой или физической природы при псевдоаллергии) необходимо принимать меры для его исключения из жизни больного или минимизации его воздействия на организм. В тех случаях, когда аллергическая крапивница имеет стремительный характер и приводит к ангионевротическому отеку или анафилактическому шоку необходимы срочные жизнеспасающие мероприятия (инъекции адреналина и стероидов, госпитализация).
Прогноз
Прогноз острой крапивницы в большинстве случаев благоприятный – высыпания исчезают в течение суток, не оставляя никаких следов на коже. При отсутствии повторного воздействия провоцирующего фактора заболевание часто больше никогда не тревожит человека. Однако в случае хронических форм аллергической крапивницы прогноз во многом зависит от ее вида, выраженности, соблюдения пациентом всех требований дерматолога или аллерголога и правильности назначенного лечения. Таким лицам необходимо всегда придерживаться гипоаллергенной диеты (исключить из рациона яйца, шоколад, морепродукты и ряд других продуктов). Крайне важно выявить причину кожных нарушений для минимизации ее воздействия. Если крапивница была спровоцирована другим заболеванием, то прогноз во многом зависит от успешности его лечения.
Основные медуслуги по стандартам лечения | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
