Код мкб 10 язва пальца стопы
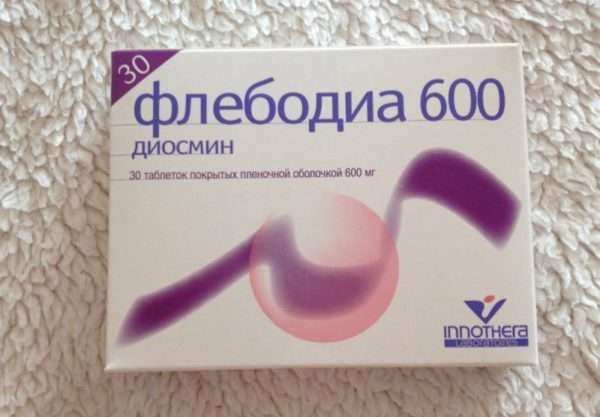
Трофическая язва стопы развивается на фоне различных заболеваний: сахарного диабета, эссенциальной тромбоцитопении, облитерирующих заболеваний нижних конечностей, варикозной болезни. В МКБ 10 трофическая язва стопы имеет код L97 (язва нижней конечности, не классифицированная в других рубриках). Флебологи Юсуповской больницы применяют мультидисциплинарный подход к лечению трофических язв нижних конечностей.
В лечебном процессе принимают участие эндокринологи, сосудистые хирурги, ревматологи. Трофические язвы стопы, развившиеся на фоне диабетической ангиопатии, заживают после коррекции уровня глюкозы в крови. Обратное развитие артериальных язв происходит после восстановления кровотока по артериям нижней конечности. Хороший эффект лечения венозных трофических язв наблюдается после малоинвазивных оперативных вмешательств, которые виртуозно выполняют флебологи Юсуповской больницы.

Развитие трофической язвы стопы
Трофические язвы стопы развиваются у больных с сахарным диабетом, который осложнён тяжёлой нейропатией, сопровождающейся полной или частичной потерей чувствительности со стороны нижних конечностей. Они локализуются в основном на подошве и напоминают натоптыши. Вследствие нарушения чувствительности пациенты не обращают на них внимание длительное время, и обращаются к врачам, когда присоединяется инфекция, дефект достигает сухожилий и костей. Некротические изменения тканей при идиопатическом тромбоцитозе обусловлены тромбозом мелких артерий. Они проявляются клинически гангреной конечных фрагментов пальцев или ограниченными по размеру некротическими язвами.
Формирование артериальных язв стопы происходит в результате развивающейся тяжёлой ишемии ткани конечности, особенно в дистальных её отделах на стопе. Основной причиной поражения магистральных артерий является облитерирующий атеросклероз. Трофические язвы на стопе развиваются при резком снижении перфузионного давления (показателя, который характеризует уровень кровоснабжения) в артериальном русле до 40–30 мм рт.ст. Другой возможной причиной появления очагов тяжёлой локальной ишемии являются эмболии с участков артерий, на которых атероматозно изменена внутренняя оболочка или расположены кальцинированные бляшки.
Причинами возникновения трофических язв часто являются нарушения венозного кровообращения, которые возникают при варикозной и посттромбофлебитической болезни. В результате недостаточности клапанов подкожных, прободающих и глубоких вен нарушается отток крови из конечностей, формируется хроническая венозная гипертензия (повышение венозного давления). В последующем происходит цепь патологических реакций, которые приводят к трофическим изменениям и трофической язве.
Симптомы трофических язв стопы
Диабетическая язва стопы характеризуется наличием безболезненного участка дефекта кожи на подошве стопы. При исследовании поверхностной чувствительности у пациента на стопе рядом с участками с отсутствующей чувствительностью определяются зоны, в которых чувствительность полностью сохранена. При присоединении инфекции быстро развивается влажная гангрена.
Трофические язвы при эссенциальной тромбоцитопении локализуются на тыле стопы. Они покрываются гнойно-некротическими массами. На дне раны могут быть омертвевшие сухожилия.
Артериальные трофические язвы стопы развиваются на фоне клинической картины облитерирующих заболеваний артерий нижних конечностей:
- Перемежающейся хромоты, интенсивность которой прогрессирующе нарастает и достигает 150–50 метров;
- Чувства зябкости, похолодания конечности, утомляемости при ходьбе и при подъёме по лестнице;
- Снижения интенсивности волосяного покрова пальцев стоп.
При неадекватной терапии появляются сначала ночные, а затем и постоянные боли в ногах, язвенно-некротические изменения на пальцах или в межпальцевых промежутках, на тыле стопы, пятке. Появление язвы провоцирует травматический фактор:
- Незначительное повреждение кожи;
- Ушиб мягких тканей;
- Повреждения кожи при ношении неправильно подобранной обуви с грубым внутренним швом.
В условиях сниженного артериального притока под воздействием этих факторов появляется трофическая язва стопы. Она быстро прогрессирует в размере и вызывает сильную боль, для снятия которой врачи вынуждены назначать наркотические средства.
Формирование венозной трофической язвы происходит в несколько этапов. Сначала на стопе формируется участок повышенной пигментации. Спустя некоторое время в центре пигментированного участка появляется уплотнённый участок кожи. Он приобретает белесоватый, лаковый вид, напоминает натёк парафина. В дальнейшем минимальная травма приводит к возникновению язвенного дефекта. Он при своевременно начатом лечении довольно быстро закрывается. В противном случае площадь и глубина трофической язвы прогрессивно увеличиваются, вокруг ней воспаляются мягкие ткани – развивается острый индуративный целлюлит.
Как лечить трофическую язву стопы
Лечение диабетической трофической язвы стопы проводится на фоне адекватной коррекции повышенного уровня глюкозы в крови. Хирурги выполняют следующие операции:
- Санацию гнойного очага;
- Малые хирургические вмешательства на стопе;
- Некрэктомии и открытое ведение ран с применением различных средств, которые стимулируют раневой процесс, иммуномодуляторов, реокорректоров и антибиотиков, на фоне дробного введения инсулина.
Флебологи Юсуповской больницы индивидуально выбирают лечебные мероприятия в зависимости от особенностей изменений тканей в различные фазы раневого процесса. Довольно часто не представляется возможным одномоментное удаление всех некротических тканей в ране посредством только механической некрэктомии. В таких случаях врачи отделения проводят длительное лечение с использованием медикаментозной некрэктомии ферментными препаратами. Для стимуляции репаративных процессов в ране и борьбы с патогенной микрофлорой применяют различные лекарственные средства, в том числе 0,25% раствора уресултана, левомеколь.
Для коррекции реологических и микроциркуляторных нарушений пациентам назначают препараты сосудистого действия (курантил, трентал, реополиглюкин), антикоагулянты (гепарин) под контролем свёртывающей системы крови. Для терапии диабетической нейропатии используют берлитион.
Лечение трофических язв на стопе у пациентов, страдающих эссенциальной тромбоцитопенией, заключается в сосудорасширяющей, дезагрегантной, венотонической, антибактериальной, симптоматической терапии. Проводят перевязки с растворами антисептиков, повторные хирургические обработки ран под внутривенным наркозом. После этапных хирургических обработок в трофической язве формируются гранулирующие раневые поверхности. Хирурги выполняют повторную хирургическую обработку с удалением всех нежизнеспособных мягких тканей, краевой резекцией поражённых участков большеберцовой кости, резекцию ахиллова сухожилия. После этого проводят лечение мазями, стимулирующими эпителизацию раневого дефекта.
Лечение артериальных трофических язв требует комплексного подхода. Грубые нарушения регионарного кровоснабжения тканей и хроническое инфицирование трофической язвы снижают эффективность раздельного применения разнообразных методик консервативного и хирургического лечения трофических язв ишемического генеза. Сосудистые хирурги Юсуповской больницы для сокращения общих сроков лечения больных с ишемическими язвами конечностей применяют одновременно несколько методик:
- Улучшение периферического кровообращения с помощью новейших лекарственных препаратов, которые оказывают эффективное сосудорасширяющее действие и обладают минимальным спектром побочных эффектов;
- Инновационные методики восстановления кровотока оперативным путём;
- Снятие спазма периферических артерий путём выполненной с помощью эндоскопической аппаратуры поясничной симпатэктомии;
- Санацию изъязвлённого участка.
Флебологи Юсуповской больницы проводят поэтапную терапию трофических язв стопы венозной природы. Первоочередные мероприятия направлены на закрытие трофической язвы. Последующий комплекс мер направлен на профилактику рецидива и стабилизацию патологического процесса. Лечебную программу подбирают индивидуально каждому пациенту в зависимости от стадии язвенного процесса.
Фаза экссудации трофической язвы стопы характеризуется обильным раневым отделяемым, выраженной воспалительной реакцией мягких тканей вокруг патологического очага и частой бактериальной обсемененностью язвы. В этих условиях врачи проводят санацию трофической язвы от патогенной микрофлоры и некротических тканей, а также мероприятия, направленные на подавление системного и местного воспаления.
Всем пациентам на две недели рекомендуют полупостельный режим в условиях отделения флебологи. Назначают антибиотики широкого спектра действия фторхинолонового (офлоксацин, ципрофлоксацин, ломефлоксацин) или цефалоспоринового ряда (второго и третьего поколений). Учитывая частые ассоциации патогенных микроорганизмов с бактероидной и грибковой флорой, антибактериальную терапию усиливают, включив в неё противогрибковые препараты (итраконазол, флуконазол) и производные нитроимидазола (тинидазол, метронидазол). После заживления язвы назначают эластическую компрессию. Пациенту ежедневно меняют многослойный бандаж из бинтов короткой и средней растяжимости. Флебологи назначают нестероидные противовоспалительные препараты (кетопрофен, диклофенак), внутривенные инфузии антиагрегантов (реополиглюкин с пентоксифиллином), проводят десенсибилизирующую терапию (Н1-гистаминовыми блокаторами).
Местное лечение заключается в следующих процедурах:
- Ежедневном трёхкратном туалете трофической язвы стопы раствором антисептика (эплана, диоксидина, хлоргексидина, цитеала, слабого раствора перманганата калия или фурацилина, отваров ромашки или череды);
- Наложении мазевых повязок (левосина, левомеколя, диоксиколя);
- Применении специальных сорбирующих повязок (карбонета), биодеградирующих раневых покрытий (аллевина, альгипора, альгимафа, гешиспона, свидерма).
Пациентам выполняют гемосорбцию и плазмаферез. Систематическую терапию проводят поливалентными флеботоническими препаратами, антиоксидантами (токоферолом), депротеинизированными дериватами крови телят (актовегином, солкосерилом). Их в народе называют «стоп язва». Для лечения трофических язв применяют ультрафиолетовое или лазерное облучение аутокрови. По показаниям после закрытия трофической язвы стопы производят минивенэктомию в сочетании с эндоскопическим рассечением и перевязкой прободающих вен.
В случае открытых трофических язв применяют в качестве вспомогательного метода склеротерапию. Основными показаниями к ней являются устойчивость язвы к проводимой терапии и профузные аррозивные кровотечения из неё. Обязательно проводят облитерацию основных венозных сосудов, которые подходят к язве, а также недостаточных прободающих вен. Помогает обеспечить точность процедуры дуплексное сканирование. Длительное воздействие препарата на внутреннюю оболочку вены обеспечивают высококонцентрированные растворы склеропрепаратов с плотностью, которая превышает плотность крови (производное тетрадецилсульфата натрия – фибровейна). Для того чтобы пройти эффективный курс лечения трофической язвы стопы, звоните по телефону Юсуповской больницы и записывайтесь на приём к флебологу.
Автор

Врач-хирург, врач по рентгенэндоваскулярным методам диагностики и лечения
Список литературы
- МКБ-10 (Международная классификация болезней)
- Юсуповская больница
- Шевченко Ю. Л., Лыткин М. И. Основы клинической флебологии / Под редакцией Ю. Л. Шевченко, Ю. М. Стойко, М. И. Лыткина. — М.: Медицина, 2005. — 312 с. — 1500 экз.
- Аскерханов Р. П. Хирургия периферических вен.— Махачкала, 1973.—392 с.
- Константинова Г. Д. Практикум по лечению варикозной болезни.— М.: Профиль, 2006.— 191 с.
Наши специалисты

Хирург-онколог

Эндоваскулярный хирург, кандидат медицинских наук
Цены на услуги *
*Информация на сайте носит исключительно ознакомительный характер. Все материалы и цены, размещенные на сайте, не являются публичной офертой, определяемой положениями ст. 437 ГК РФ. Для получения точной информации обратитесь к сотрудникам клиники или посетите нашу клинику.
Скачать прайс на услуги
Мы работаем круглосуточно
Источник
Трофические язвы – патологические изменения структуры кожного покрова появляются из-за нарушения венозного кровообращения. Это приводит к венозной недостаточности и провоцирует возникновение незаживающих ран.
Какие факторы способствуют развитию заболевания, что делать для предотвращения прогрессирования болезни и как избежать негативных последствий, рассмотрим далее.
Международный классификатор болезней
Для удобства идентификации каждому заболеванию присвоена определенная классификация по МКБ-10.
Трофические язвы нижних конечностей код по МКБ-10 (при варикозной природе образования) входят в IX класс – болезни системы кровообращения и имеют свои шифры:
- 183.0 – варикозное расширение вен нижних конечностей с язвой,
- 183.2 – варикозное расширение вен с язвой и воспалением.
При образовании трофических изменений на фоне других факторов они определены как XII класс – болезни кожи и подкожной клетчатки (подгруппа под шифром L98.4.2 – язва кожи трофическая).

Виды трофических язв
Появление трофических язв связано с нарушением кровоснабжения, что приводит к питательному голоданию в тканях и вызывает их дальнейшее отмирание.
Язвы по типу образования бывают:
- венозные,
- диабетические,
- атеросклеротические.
Венозные язвы
Трофические изменения кожи возникают в результате нарушения венозного кровотока при хронической форме варикозного расширения вен.

Поражения кожного покрова преобладают на внутренних сторонах голеней, им сопутствуют такие изменения:
- кожа ног становится гладкой и блестящей,
- появляется чувство тяжести и отек нижних конечностей,
- возникают ночные судороги,
- на поверхности голени образуются пятна темного цвета, которые со временем захватывают большие площади,
- кожный покров чешется, это приводит к истончению кожи и образованию струпьев беловатого цвета,
- при расчесывании образуются гнойные ранки.
Если лечение не было проведено вовремя, появляется небольшая язвочка, которая в течение нескольких недель углубляется, доходя до костной ткани. Осложненное течение заболевания может привести к заражению крови, слоновости голени.
Диабетические язвы
Сахарный диабет является одной из причин появления трофических изъязвлений. Из-за повышенного уровня сахара в крови происходит нарушение трофики тканей, теряется чувствительность. Зона поражения располагается в основном на больших пальцах ног.
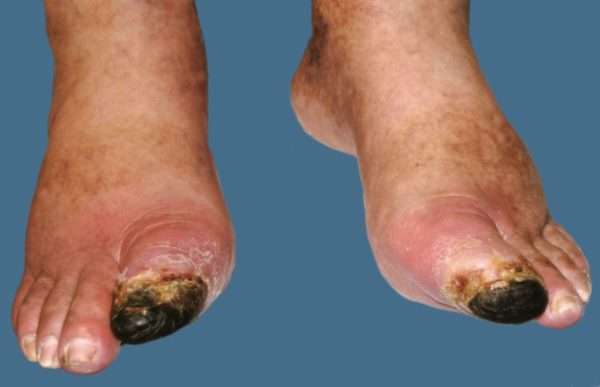
Диабетические раны опасны тем, что к ним зачастую присоединяются бактериальные инфекции, что может привести к заражению, гангрене (с последующей ампутацией ноги).
Атеросклеротические язвы
Болезнь преобладает преимущественно у пожилых людей, сопровождается поражением главных артерий. В результате атеросклероза образуются ранки небольшого размера с гнойным содержимым, они располагаются на подошве, пятке, на фаланге больших пальцев и внешней части стопы.
Началу болезни сопутствует хромота, болезненность, зябкость. Без соответствующего лечения раневая поверхность захватывает всю поверхность стопы, что вызывает необратимые последствия.
Причины заболевания
Болезнь носит хронический характер, ее возникновению способствуют такие факторы:
- генетическая предрасположенность,
- избыточный вес,
- тромбоз вен,
- нарушение венозного возврата,
- кислородное голодание тканей,
- химические, термические, механические повреждения кожи,
- кожные заболевания (экзема, дерматит),
- сахарный диабет,
- атеросклероз,
- варикозное расширение вен.

При предрасположенности к заболеванию ношение неудобной обуви, поднятие тяжестей, чрезмерные физические нагрузки также могут стать причинами появления трофических язв.
Симптоматика проявлений
Заболевание развивается постепенно (переходя в хроническую форму), тяжело поддается лечению и имеет следующие клинические признаки:
- возникновение сосудистой сетки на голени,
- истончение и изъязвление кожи,
- появление отечности,
- выделение гнойного содержимого,
- покраснение ноги в месте поражения,
- повышение температуры тела,
- воспалительные процессы (присоединение инфекций),
- сильные болезненные ощущения,
- возникновение кровотечения.
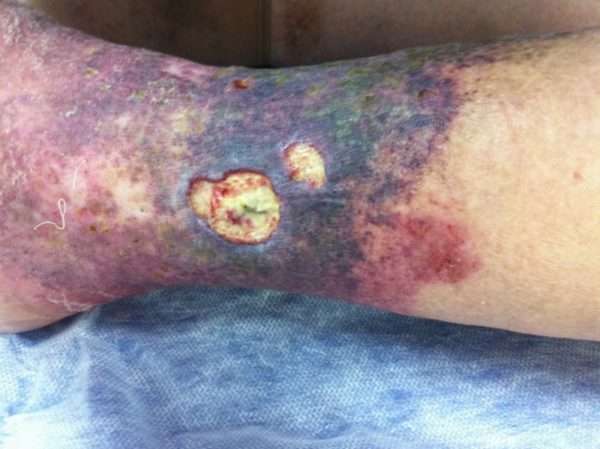
Диагностика заболевания
Для проведения обследования и уточнения природы заболевания людям, склонным к появлению данного недуга, необходимо обратиться за консультацией к флебологу.
В диагностику входит:
- осмотр раны,
- сдача анализов (крови и мочи) для определения уровня сахара,
- ультразвуковое исследование сосудов,
- консультация специалистов.
Правильно проведенная диагностика позволяет выявить нарушения в организме и определить соответствующее лечение.
Методы лечения
После обследования пациенту назначается комплексная программа лечения, включающая прием лекарственных препаратов:
- венотоников (Детралекса, Флебодиа, Троксевазина) – для улучшения венозного оттока,
- антибактериальных средств (Левомеколя, Актовегина, Солкосерила, Аргосульфана), помогающих очищению тканей, восстановлению и заживлению поврежденного покрова,
- гелей и мазей (Троксерутина, Гепарина, Троксевазина) для снятия воспаления, уменьшения отечности,
- антибиотиков (при инфекционном поражении) применяют только по назначению врача после проведения проб.

Дополнительно используют физиотерапевтические процедуры:
- озонотерапию – способствует очищению поверхности раны, усиливает регенерацию тканей при насыщении кислородом, предотвращает распространение инфекции,
- внутрисосудистое лазерное облучение крови – снимает спазм сосудов, улучшает кровоток в поврежденных тканях,
- магнитотерапию – позволяет очистить раны от гнойных отхождений, ускорить процесс грануляции, устранить язвенные дефекты,
- лимфодренажный массаж – улучшает лимфообращение, кровоснабжение, снижает отечность,
- электромиостимуляцию – активирует микроциркуляцию ткани за счет притока артериальной крови к ногам.
Если после проведения комплексного лечения улучшений не наблюдается, раневые поверхности занимают значительную площадь, то требуется проведение пластических операций.
Их выполняют с помощью собственных тканей организма. Заметное улучшение наступает сразу же после проведения операции.
Профилактические мероприятия
Выполнение некоторых рекомендаций позволяет избежать серьезных проблем в дальнейшем:
- Постоянное ношение компрессионных изделий (колгот, гольф, чулок).
- Выполнение комплекса упражнений, направленных на улучшение циркуляции крови в конечностях.
- Контролирование массы тела.
- Применение специальных мазей и гелей.
- Использование во время сна валика под ноги.
- Соблюдение правил личной гигиены.
- Регулярное посещение врача.
Не стоит забывать, что болезнь легче предотвратить, чем вылечить. Не занимайтесь самолечением, своевременно обращайтесь за медицинской помощью.
Источник

