Код мкб 10 гранулема пальца кисти
Связанные заболевания и их лечение
Национальные рекомендации по лечению
Содержание
- Описание
- Причины
- Патогенез
- Симптомы
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Кольцевидная гранулема.
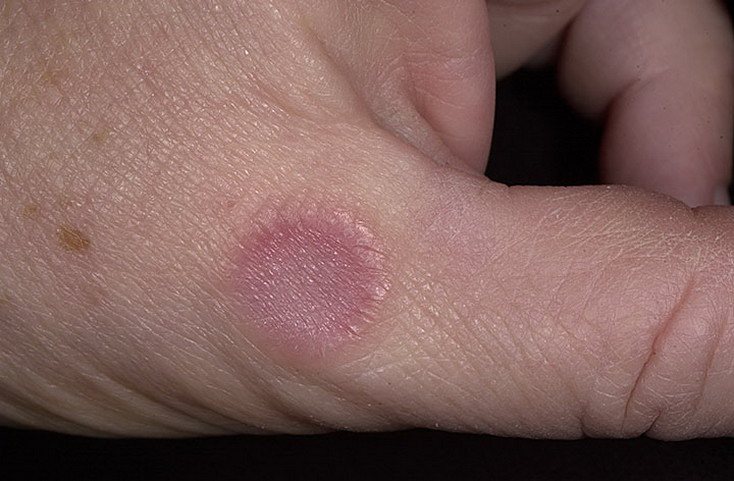
Кольцевидная гранулема на кисти
Описание
Кольцевидной гранулемой именуют хроническое заболевание кожного покрова, которое характеризуется узелковыми высыпаниями, располагающимися в виде кольца. На сегодняшний день ни один специалист не может точно указать на причину возникновения данного вида заболевания.
Причины
Причина кольцевидной гранулемы не известна. Возможно, имеет место патология иммунной системы, при которой развивается нарушение клеточного иммунитета и аллергическая реакция замедленного типа.
Предрасполагающие факторы:
Генетическая предрасположенность.
Саркоидоз.
Проведение туберкулиновых проб.
Туберкулез.
Ревматизм.
Травмы.
Укусы клещей и других насекомых.
Солнечные ожоги.
Аутоиммунный тиреоидит.
Сахарный диабет.
Длительный прием витамина D.
Кольцевидная гранулема часто развивается на месте татуировок и рубцов, после бородавок и опоясывающего лишая.
Патогенез
Болезнь чаще возникает в детском или юношеском возрасте. Проявляется возникновением высыпаний в виде плотных болезненных узелков очень маленького размера, в среднем до 3-4 мм в диаметре, розоватого цвета. Высыпания распространяются по периферии, группируются, сливаются между собой, образуют кольца и круги. Очаги разрешаются, становясь гладкими и запавшими в центре. Течение заболевания вспышкообразное. Может быть самопроизвольное исчезновение высыпаний без следа. Но иногда (в редких случаях) бывают изъязвления. Чаще поражаются кожные покровы тыла кистей, стоп, реже — предплечий, ягодиц, затылка. Субъективные ощущения у больных отсутствуют.
Симптомы
Узелки бывают или желтоватыми, или цвета окружающей кожи; может появляться одно кольцо или несколько. Узелки обычно не вызывают боли или зуда; они, как правило, формируются на стопах, ногах, кистях рук и пальцах как у детей, так и у взрослых.
Лечение
Применяют обкалывание поражений гидрокорти-зоновой эмульсией, общеукрепляющую терапию, витамины С, D2, Е. Эффективна биопсия хирургическим путем, а также скарификационная терапия, т. Е. Отдельные насечки периферического валика.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Рубрика МКБ-10: L92.0
МКБ-10 / L00-L99 КЛАСС XII Болезни кожи и подкожной клетчатки / L80-L99 Другие болезни кожи и подкожной клетчатки / L92 Гранулематозные изменения кожи и подкожной клетчатки
Определение и общие сведения[править]
Кольцевидная гранулема — хроническое заболевание неясной этиологии, в развитии которого большое значение придают инфекционно-аллергическому и токсико-аллергическому механизмам. Кольцевидная гранулема нередко сочетается с туберкулезом, ревматизмом, эндокринопатиями, может возникнуть в любом возрасте, несколько чаще у мужчин среднего возраста.
Этиология и патогенез[править]
Ранние этапы заболевания характеризуются скудными лимфогистиоцитарными инфильтратами вокруг поверхностного и глубокого сосудистых сплетений; в сетчатой дерме — мелкие палисадной конфигурации скопления гистиоцитов, в этих очагах определяется муцин. В зрелых элементах видны четко отграниченные очаги деструкции соединительной ткани в окружении гистиоцитов с палисадной ориентацией или располагающихся между волокнами коллагена и клетками гранулематозного воспаления. В центральных отделах очага могут наблюдаться скопления муцина, фибрина, разрушенного коллагена, нейтрофилов и ядерной «пыли». Степень деструкции может быть различной — от мукоидного набухания до полного некроза. Изменения эпидермиса вторичны, могут проявляться небольшим спонгиозом и очаговым паракератозом.
Клинические проявления[править]
Характерна мономорфная сыпь из четко отграниченных узелков различного уровня залегания, полушаровидной формы, розоватого оттенка или цвета нормальной кожи, плотноватой консистенции диаметром до 5 мм. По мере периферического роста и инволюции в центре формируются очаги кольцевидной, овальной или полициклической конфигурации. Заболевание поражает тыльные поверхности кистей и стоп, реже область коленных и локтевых суставов, шеи, предплечий, ягодиц. Помимо типичных высыпаний отмечены эритематозные, перфорирующие, подкожные, туберозные и лихеноидные формы.
Гранулема кольцевидная: Диагностика[править]
Для подтверждения диагноза необходимо проводить дополнительную окраску толуидиновым синим, при которой в зоне некробиоза коллагеновых волокон выявляются очаги метахромазии. При подкожной форме отмечаются скопления гистиоцитов с палисадной ориентацией в септах подкожной жировой клетчатки или в самих жировых дольках. В центральной части гранулем много муцина, фибрина, разрушенного коллагена, ядерной «пыли». По периферии гранулем могут присутствовать грануляционная ткань с полиморфно-клеточным инфильтратом или очаговые скопления лимфоцитов.
При перфорирующей форме гранулемы располагаются непосредственно под эпидермисом, что приводит к его изъязвлению.
Дифференциальный диагноз[править]
Дифференциальный диагноз проводят с липоидным некробиозом, гранулемой инородных тел.
Гранулема кольцевидная: Лечение[править]
Кольцевидная гранулема обычно не требует лечения, высыпания проходят спонтанно, но возможно местное применение глюкокортикоидов с окклюзионными повязками, а также введение глюкокортикоидов внутрь очагов. ПУВА эффективна у пациентов с распространеннными формами болезни.
Профилактика[править]
Прочее[править]
Источники (ссылки)[править]
«Патологическая анатомия [Электронный ресурс] : национальное руководство / гл. ред. М.А. Пальцев, Л.В. Кактурский, О.В. Зайратьянц — М. : ГЭОТАР-Медиа, 2014. — (Серия «Национальные руководства»).» — https://www.rosmedlib.ru/book/ISBN9785970431542.html
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
- Гидрокортизон
Источник
Болезнь Нотта: причины, симптомы и методы лечения стенозирующего лигаментита

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день…
Читать далее »
Болезнь Нотта или стенозирующий лигаментит представляет собой тяжелое заболевание, которое поражает опорно-двигательную систему человека.
Болезнь Нотта у взрослых, лечение которой должно подбираться для каждого пациента отдельно, является самой распространенной формой поражения сухожилий. Окончательные причины развития патологии не установлены. В некоторых случаях выявляется заболевание Нотта у детей, однако наиболее часто патология обнаруживается у взрослых.
Содержание статьи:
Причины
Признаки и стадии развития
Диагностика
Как лечатся
Помните! Данное заболевание поражает связки пальцев. В медицине оно имеет разные названия, поэтому нередко можно встретить такие обозначения болезни как «синдром щелкающего пальца» или «пружинящий липаментит».
Причины развития

Болезнь Нотта (МКБ-10 которого определяется как М65) у взрослых может возникнуть по таким причинам:
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- наследственная предрасположенность;
- хронические воспалительные процессы в сухожилии;
- перенапряжение пальцев рук и микротравмы;
- ранее перенесенные травмы;
- нарушение обменных процессов в организме.
Повышают риск заболевания следующие факторы:
- однообразные резкие движения рукой;
- частое повторение неудобных захватов руками;
- наличие артрита или диабета.
Больше всех заболеванию подвержены женщины в возрасте 35-50 лет.
Что касается детей, то чаще всего от заболевания Нотта страдают малыши в возрасте от одного года. Доктор Комаровский указывает, что в такой период рост сухожилий опережает развитие связок, поэтому им становиться тесно в канале. Вследствие этого связка перетягивает сухожилие и вызывает щелканье в канале связки.
Клиническая картина
 В большинстве случаев заболевание развивается без каких-либо характерных симптомов, вследствие чего человек может даже не догадываться о своей проблеме. По мере прогрессирования патологии у больного начнут щелкать пальцы при сгибании и разгибании. Постепенно в суставах возникнет боль и отек.
В большинстве случаев заболевание развивается без каких-либо характерных симптомов, вследствие чего человек может даже не догадываться о своей проблеме. По мере прогрессирования патологии у больного начнут щелкать пальцы при сгибании и разгибании. Постепенно в суставах возникнет боль и отек.
После сна подвижность больного пальца будет сильно нарушаться. Может наблюдаться ощущение скованности или нарушение чувствительности. Постепенно (если не начинать лечения) боль начнет усиливаться.
Когда обращаться к врачу
Обращаться к специалистам рекомендуется уже при первых щелчках в пальцах, которые сопровождаются нарушением двигательных функций суставов.
Немедленный визит к доктору требуется при воспалении, отеке и сильной боли в кисти. Данные симптомы свидетельствуют об инфицировании и обострении болезни.
Перед визитом к врачу
Перед тем как обратиться к врачу, важно четко сформулировать свои симптомы, о которых впоследствии нужно сообщить специалисту. Также стоит составить список употребляемых препаратов и пищевых добавок, вспомнить о ранее перенесенных травмах и повреждениях суставов.
Более того, нужно сформулировать вопросы, которые хотите задать доктору. Требуется взять все необходимые документы и выписки о состоянии здоровья, диагнозы с хроническими болезнями и т.п. Это поможет составить подробную клиническую картину и точно установить диагноз.
Симптомы
 Признаки заболевания могут быть как выраженными, так и незначительными. По мере развития патологии у человека на пораженном суставе может образоваться узелок. Также нередко шишка возникает на ладони у основания большого пальца.
Признаки заболевания могут быть как выраженными, так и незначительными. По мере развития патологии у человека на пораженном суставе может образоваться узелок. Также нередко шишка возникает на ладони у основания большого пальца.
Если не проводить лечения, то болезнь поразит большой, средний и безымянный пальцы. Также иногда патология протекает сразу на обеих руках. Это приводит к болям и невозможности распрямить пальцы.
Стадии развития заболевания
Болезнь Нотта имеет следующие стадии протекания:
| Стадия | Особенности |
| 1 | нарушение движений пальцами и появление щелканья |
| 2 | трудность в разгибании пальца |
| 3 | палец принимает фиксированное положение и его нельзя разогнуть. Появляется отек и воспаление |
| 4 | необратимое изменение в подвижности сустава |
Лучше всего патология Нотта поддается лечению (по методу Шастина и традиционной терапии) в начальных стадиях протекания. Если же заболевание перешло в 3 или 4 стадию, то единственным вариантом излечения будет оперативное вмешательство (стоимость операции зависит от ее сложности).
Диагностика
Установление диагноза при болезни Нотта не требует сложных исследований. Врачу достаточно провести анамнез заболевания и сделать медицинский осмотр (пальпация кисти).
При возникновении сомнений в диагнозе для его уточнения пациенту может потребоваться УЗИ-диагностика, рентгенография, МРТ и анализы крови.
Лечение
Традиционное лечение данной патологии медикаментозное. Оно направлено на устранение боли, воспаления и отека.
Также на начальных стадиях эффективно проведение иглоукалывания, массажа и физиотерапии (парафиновые аппликации, электрофорез). Дома человек может применять лечебные ванночки и прикладывание компрессов на пораженную область.
Консервативное лечение
В больничных условиях пациентам с болезнью Нотта назначается электрофорез с лекарствами, ионофорез и массаж. При сильных болях могут использоваться анальгетики. При воспалении – препараты группы НПВС в виде местных гелей или пероральных таблеток (Диклофенак).
Во время терапии пациентам нужно обязательно придерживаться таких рекомендаций:
-
 ограничить сильное напряжение на руки;
ограничить сильное напряжение на руки; - каждый день самостоятельно разминать пальцы;
- полностью исключить соль в рационе;
- отказаться от употребления сладкого и спиртного, так как они ее больше влияют на развитие воспаления;
- не щелкать пальцами специально;
- при болях принимать анальгетики.
Операция
Оперативное лечение назначается тогда, когда ожидаемых результатов после консервативной терапии не наступило. В подобном случае хирургическое вмешательство будет направлено на удаление части связочной ткани.
Такая процедура проводиться под наркозом в условиях стационара. Спустя неделю после операции человек выписывается и в дальнейшем проходит курс физиотерапии.
Важно знать, что оперативное вмешательство – это радикальный, но в то же время самый эффективный метод лечения болезни Нотта. После процедуры у больного остается небольшой шрам на руке.
Восстановление после операции
В большинстве случаев после операции у пациентов благоприятный прогноз. Для закрепления результата в течение месяца нужно носить специальный поддерживающий ортез на руке.
После потребуется проведение восстанавливающего курса массажа. Длительность реабилитации в среднем составляет 1-2 месяца.
Как лечить в домашних условиях
Домашняя терапия предусматривает проведение массажа и использование некоторых лечебных рецептов. При этом, правильно подобранные народные средства для лечения болезни Нотта помогут снять болезненность и воспалительный процесс.
Согласно отзывам пациентов, лучшими рецептами при заболевании являются:
-
 Взять 100 г корня девясила и измельчить его. Залить сырье 1 л кипятка. Настоять, процедить и готовое средство использовать для компрессов. Прикладывать их нужно к больной области.
Взять 100 г корня девясила и измельчить его. Залить сырье 1 л кипятка. Настоять, процедить и готовое средство использовать для компрессов. Прикладывать их нужно к больной области. - Подготовить 150 г семян подорожника. Залить их 0, 5 л кипятка. Настоять, охладить и смешать с маслом календулы. Использовать для растирания пораженного сустава.
- Взять остролистную кассию и залить сырье кипятком. Довести до кипения. Готовое средство использовать для ванночек.
Помните! Перед применением пероральных народных рецептов важно предварительно посоветоваться с врачом. Особенно тщательно рецепты стоит подбирать для тех людей, которые имеют хронические заболевания (сахарный диабет, гипертония и т.п.).
Профилактика болезни Нотта
Снизить риск развития этой болезни помогут следующие профилактические советы:
- В день нужно выпивать не менее 1, 5 л воды, чтобы предотвратить отложение солей.
- При болях в руках к ним следует прикладывать лед и обязательно массировать суставы. Если данные неприятные ощущения возникают часто, стоит обратиться к врачу.
- При повышенной нагрузке на суставы рук необходимо делать ежедневную разминку суставов. В нее должны входить круговые движения пальцами, сгибание и разгибание кулака.
Помните! Болезнь Нотта, лечение которой обычно длительное, требует постоянного врачебного контроля. В таком состоянии не нужно заниматься самолечением, так как патология быстро прогрессирует и при отсутствии терапии может привести к опасным последствиям.

Вылечить артроз без лекарств? Это возможно!
Получите бесплатно книгу «Пошаговый план восстановления подвижности коленных и тазобедренных суставов при артрозе» и начинайте выздоравливать без дорогого лечения и операций!
Получить книгу
Источник
Содержание
- Синонимы диагноза
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Список литературы
Другие названия и синонимы
Ботриомикома, Гемангиома грануляционного типа, Телеангиэктатическая гранулема, Эруптивная ангиома.
Названия
Название: Пиогенная гранулема.

Пиогенная гранулема
Синонимы диагноза
Ботриомикома, Гемангиома грануляционного типа, Телеангиэктатическая гранулема, Эруптивная ангиома.
Описание
Пиогенная гранулема. Это доброкачественное новообразование кожи или слизистых оболочек сосудистой природы. Внешне это округлая формация (папула) диаметром до 1,5 см ярко-красного, вишневого или черно-коричневого цвета. Объем опухоли заполнен мелкими сосудами и капиллярами, окруженными соединительной тканью. Поверхность легко повреждается и обильно кровоточит. Внешний осмотр, дерматоскопия, данные гистологического исследования помогают определить тип новообразования. Если пломба не подвергается обратному развитию спонтанно, показано хирургическое лечение (электро-, крио- или лазер-коагуляция).
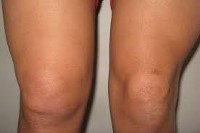
Пиогенная гранулема
Дополнительные факты
В практической дерматологии пиогенная гранулема встречается под названием ботриомиома, телеангиэктатическая гранулема, тип грануляции, гемангиома, эруптивная ангиома. Внутри опухолевого узла соединительная ткань образует промежуточные слои, что определяет наиболее подходящее определение патологии с точки зрения гистологии как «лопастная капиллярная гемангиома». Встречается у подростков, взрослых до 30 лет. Одинаково часто диагностируется у пациентов обоего пола. Гормональные изменения вызывают частое развитие заболевания у беременных (примерно в 5% случаев). Описаны случаи множественной ботриомиомы, ее подкожного или подслизистого расположения, образования сосудистых образований на внутренней поверхности пищевода и кишечника.
Причины
Этиология заболевания до конца не изучена. Предположения о микотическом генезе патологии, высказанные в 19 веке, не получили дальнейшего подтверждения. Теории, что болезнь имеет воспалительную или вирусную природу, оказались несостоятельными. Ботриомикоз в настоящее время относится к числу ангиом, которые развиваются как реактивный процесс вместо микротравмы. В генезе заболевания первостепенное значение имеют следующие факторы:
• Механическое повреждение слизистых оболочек и кожи. Основной фактор развития заболевания. Об этом свидетельствует расположение новообразований в тех областях тела, которые наиболее подвержены травмам и микротоплениям: пальцы, ступни, губы, десны, слизистая оболочка носа и рта. Чтобы начать формирование гранулемы, достаточно небольшого эффекта: инъекция, похотливое и небрежное лечение кутикулы ногтя.
• Гормональный дисбаланс. Согласно статистике, большинство случаев сосудистых злокачественных новообразований выявляется у подростков, у беременных. Существенным провоцирующим фактором является применение гормональных контрацептивов, эндокринная патология. Важно увеличить кожное сало под воздействием гормонов и его чрезмерное обезжиривание в период полового созревания, увеличение уровня фактора роста сосудов у беременных.
• Лечебный эффект. Вероятность возникновения грануляционной гемангиомы возрастает при приеме ингибиторов протеаз, некоторых противовирусных препаратов и ретиноидов, используемых для лечения угрей. Важны препараты как системного (в виде таблеток, капсул, инъекций), так и местного (кремы, лосьоны, мази) действия.
• Кожные заболевания. Пациенты с дерматозами, воспаленным невусом и телеангиэктатической ангиомой страдают чаще других без дерматологических проблем. Множественные поражения развиваются на месте термических и химических ожогов. Раздражение слизистой оболочки роговицы и конъюнктивы химическими веществами, непереносимость определенных компонентов косметики, конъюнктивит и блефарит могут стать причиной появления сосудистых папул на веках. Гигантские гранулемы развиваются у лежачих пациентов в местах пролежня.
Патогенез
Развитие папул основано на реактивном росте грануляционной ткани под воздействием внешних и внутренних воздействий. Грануляции состоят из новообразованных сосудов и соединительной ткани, обеспечивают быстрое заживление раны. Они создают условия для последующей эпителизации раневой поверхности, образования рубца. Гранулема является следствием нарушения нормального процесса образования грануляций, чрезмерного развития кровеносных сосудов, активного деления фибробластов, чрезмерного производства волокон соединительной ткани во время травмы. Нормальная толщина грануляционного слоя составляет 1-2 Диаметр патологического образования может достигать полутора сантиметров.
Развитие гнойной гранулемы в значительной степени повторяет процесс заживления раны. Папула состоит из артериол, венул, капилляров, небольшого количества фибробластов, волокон соединительной ткани. Чем дольше существует новообразование, тем больше в нем соединительной ткани. Завершающей стадией является тяжелый фиброз папулы, сопровождающийся эпителизацией ее поверхности.
Симптомы
В 75% случаев рост лимфатических узлов начинается на неизмененной коже. Микротравма, которая может привести к появлению ботриомы, часто остается незамеченной для пациента. Помимо пальцев и слизистой оболочки полости рта, папулы могут появляться на коже лица, задней части рук, ладонях, шее, груди и верхней части спины. У беременных женщин пломбы в основном образуются на слизистой оболочке десен верхней челюсти, внутренней поверхности губ.
Папула растет в течение нескольких недель. Максимальный диаметр 1,5 см, средний 6 Имеет округлую или лопастную форму, насыщенного цвета благодаря большому количеству сосудов, широкому основанию, реже короткой ножке. Консистенция мягкая, эластичная. Поверхность волдыри легко повреждается, часто разрушается или покрывается струпьями и может быть окружена белой границей отслоившегося эпителия. Узел безболезненный, тд; у него нет нервных окончаний. Дискомфорт вызывает наличие заметных образований в руках, шее, плечах и других частях тела, которые цепляются за одежду, предметы и вызывают сильное кровотечение при повреждении. Ботриомика в области ногтевого ложа во время активного роста может отслоиться от ногтевой пластинки.
Достигнув определенного размера, папула начинает постепенно конденсироваться за счет активного развития слоев соединительной ткани до полного фиброза. Тромбоз и васкуляризация приводят к очаговому некрозу гнойной гранулемы. Если причинный фактор устранен, формация может исчезнуть сама по себе. Обратное развитие гранулем может занять несколько месяцев.
Возможные осложнения
Единственным значительным осложнением пиогенной гранулемы является сильное кровотечение, которое открывается при повреждении пломбы. При длительном кровотечении из нескольких узлов у пациента возникает риск развития анемии. При внешнем расположении образований источник потери крови может быть легко установлен. Желудочно-кишечные кровотечения могут быть гораздо сложнее подозревать. Трудности могут быть вызваны дифференциальной диагностикой ботриомиомы и геморрагической язвы желудка или кишечника.
Диагностика
Доброкачественную гнойную гранулему необходимо отличать от нескольких других патологических образований. Здесь решающее значение имеют внешний вид узла, его микроскопическая структура, любые другие данные, которые помогают дерматологу поставить точный диагноз: скорость роста новообразования, наличие провоцирующих факторов, эффективность предшествующего лечения и сопутствующие заболевания. Ценную информацию можно получить: При осмотре молочной железы с помощью дермоскопии выявляются характерные признаки ангиоматозного новообразования (однородный красный узелок, окруженный белым венчиком). Как правило, визуальных признаков достаточно для проведения дифференциальной диагностики заболевания с различными доброкачественными и злокачественными патологическими изменениями кожи, внешне сходными с ботриомиомой. Сбор ткани для гистологического исследования обычно проводится непосредственно во время операции по удалению новообразования. Это позволяет подтвердить диагноз ботриомиомы, определить объем хирургического вмешательства. При патоморфологическом исследовании определяется рост капилляров и фибробластов, стромальная инфильтрация лейкоцитов.
Сложные диагностические случаи могут потребовать обследования у дерматолога, хирурга. Внешне меланома без пигмента, плоскоклеточный рак кожи, кожные метастазы из опухолей костей, внутренних органов и некоторых других злокачественных новообразований имеют сходный вид с ботромом. Расположение очагов между лопатками может быть одним из проявлений болезни Ходжкина, которая требует внимания гематолога.
Лечение
Медицинская тактика при раке зависит от многих факторов: возраста, местоположения, сильного кровотечения и наличия беременности женщины. Периодически кровотечение пальца необходимо будет немедленно удалить, чтобы облегчить ежедневную рутину пациента. Образование слизистой оболочки полости рта, которое появилось во время беременности, рекомендуется наблюдать в течение нескольких месяцев после родов. Если пиогенная гранулема сохраняется самопроизвольно, она удаляется во время небольшой амбулаторной операции. Хирургические процедуры включают в себя:
• Электрокоагуляция. Это позволяет быстро удалять патологически измененные ткани с минимальной кровопотерей. Вероятность рецидива ботриомиомы после электрокоагуляции ниже по сравнению с другими хирургическими методами. Обезболить местными анестетиками. С помощью электрода уплотнение срезают с поверхности кожи у основания. Полученный кусок ткани отправляется на гистологию.
• Удаление жидким азотом. Криотерапия используется только тогда, когда другие методы недоступны. Низкие температуры также помогают уменьшить кровотечение, но это не так хорошо, как электрокоагуляция. Поэтому рекомендуется сочетать лидокаин с адреналином, чтобы облегчить боль. Адреналин вызывает резкое сужение кровеносных сосудов в месте инъекции, удлиняет время местной анестезии.
• Извлечение лазера. Лазерная коагуляция — это почти бескровный метод, после которого при правильной операции не остается видимых рубцов. Клетки крови содержат пигмент гемоглобина, который поглощает энергию лазерных импульсов более активно, чем окружающие ткани. Это позволяет лазерному лучу по-разному взаимодействовать с папулой. Сосудистая масса удаляется, а здоровые клетки остаются нетронутыми.
Какой бы хирургический метод ни использовался, на месте манипуляции закругленная рана остается покрытой темной плотной коркой. Ниже созданы оптимальные условия для эпителизации. Корка не может быть удалена до полного заживления раны, в противном случае существует риск развития рубцов. Это единственное ограничение послеоперационного периода. Назначать консервативное лечение рекомендуется только при первых признаках рецидива. В этом случае мазь, содержащая 5% имиквимода, наносится местно.
Список литературы
1. Особенности ангиогенеза при пиогенной гранулеме/ Гуськова О. Н. , Скарякина О. Н. // Вестник новых медицинских технологий. – 2018 — Т. 25, №3.
2. Пиогенная гранулема как междисциплинарная проблема/ Ефанова Е. Н. , Русак Ю. Э. , Васильева Е. А. , Лакомова И. Н. , Кельдасова Р. Р. – 2017.
3. Пиогенная гранулема в практике врача дерматолога/ Тарасенко Г. Н. , Тарасенко Ю. Г. , Бекоева А. В. , Процюк О. // Российский журнал кожных и венерических болезней. – 2017.
4. Дерматовенерология. Национальное руководство/ под ред. Бутова Ю. С. , Скрипкина Ю. К. , Иванова О. Л. — 2013.
Источник
