Код лимфаденопатии по мкб

Симптомы шейного лимфаденита и его лечение
Код по МКБ-10: L04.0
а) Симптомы и клиника шейного лимфаденита у детей и взрослых. Для острой шейной лимфаденопатии характерно появление болезненной припухлости в области пораженных лимфатических узлов. Локализация лимфаденопатии зависит от локализации первичного очага инфекции. При недостаточно энергичном лечении или особенно высокой вирулентности возбудителей появляется флуктуация.
Возможен прорыв абсцедировавшего лимфатического узла через кожу. При первичной лимфаденопагии, связанной с ВИЧ-инфекцией, острой стадии, проявляющейся гриппоподобным синдромом в сочетании с зудящей кожной сыпью и генерализованным лимфаденитом, предшествует инкубационный период длительностью 1-3 нед.
б) Причины и механизмы развития. Первый пик заболеваемости приходится на возраст до 10 лет; лимфаденопатия в таких случаях бывает связана с носоглоточной инфекцией. Наиболее часто высевают стрептококки. Из других возбудителей следует отметить также вирус краснухи, цитомегаловирус, вирус Эпштейна-Барр, ВИЧ и микобактерии.
Второй пик заболеваемости приходится на возраст 50-70 лет. У этой категории больных лимфаденит часто бывает вызван воспалительным процессом, сопутствующим злокачественной опухоли.
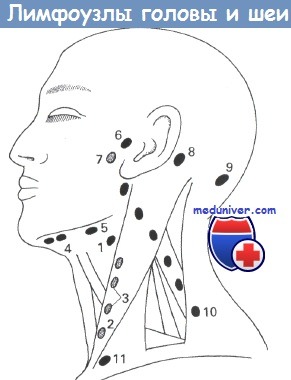
Лимфатические узлы головы и шеи:
(1) Двубрюшно-яремные. (2) Яремно-лопаточно-подъязычные. (3) Глубокие шейные.
(4) Подподбородочные. (5) Поднижнечелюстные. (6) Предушные.
(7) Околоушной железы. (8) Заушные. (9) Затылочные.
(10) Заднего треугольника шеи. (11) Надключичные.
При диагностике острого шейного лимфаденита следует тщательно исследовать область головы и шеи больного для обнаружения первичной инфекции.
P.S. После разрешения воспалительного процесса в первичном очаге инфекции увеличение шейных лимфатических узлов может сохраниться.
в) Диагностика. Первичный очаг инфекции следует искать в той области шеи, которая дренируется пораженными лимфатическими узлами. Лимфатические узлы могут быть болезненными, возможно появление флуктуации. При возникновении сомнений в диагнозе следует вскрыть размягченный лимфатический узел и выполнить биопсию.
г) Дифференциальный диагноз. В круг дифференцируемых заболеваний входят метастазы в лимфатические узлы, лимфогранулематоз и неходжкинская лимфома, воспаление щитоязычного протока при бранхиогенной кисте (боковая киста шеи), туберкулезная лимфаденопатия, токсоплазмоз и СПИД.
Увеличение шейных лимфатических узлов, которое сохраняется более 4 нед., следует дифференцировать со злокачественной опухолью, в частности злокачественной лимфомой и метастазами рака.
Выбор методов исследования при хронической шейной лимфаденопатии зависит от факторов риска, возраста больного, специфических и неспецифических симптомов и анамнеза заболевания.
Клиническое обследование включает пальпацию, УЗИ в В-режиме, которое позволяет уточнить локализацию пораженных лимфатических узлов и определить их размеры. Для дифференцирования специфических форм лимфаденопатии выполняют серологическое исследование. Хирургическое иссечение лимфатического узла обеспечивает возможность наиболее точной диагностики, но может быть выполнено лишь после полного обследования и исключения первичной опухоли дыхательных путей.
д) Лечение шейного лимфаденита. Назначают антибиотики широкого спектра действия. При формировании абсцесса необходимы разрез и дренирование. Аспирация содержимого абсцесса недостаточна для излечения. После разреза и санации полости абсцесса рану можно ушить, но обязательно оставить дренаж. Гной отправляют на бактериологическое исследование, а ткань, если ее иссекают, исследуют гистологически.
P.S. Острый шейный лимфаденит после лечения первичного гнойного очага разрешается. Иногда сохраняется уплотнение пораженного лимфатического узла. При казеозном некрозе центральной части лимфатических узлов после стихания острого воспаления следует исключить туберкулез, инфицированную бранхиогенную кисту и распавшуюся опухоль лимфатических узлов, болезнь кошачьих царапин и туляремию. В таких случаях лимфатический узел следует иссечь и отправить на гистологическое исследование.
Видео техники пальпации лимфатических узлов
— Также рекомендуем «Симптомы лимфаденопатии при туберкулезе и ее лечение»
Оглавление темы «Болезни шеи»:
- Симптомы шейного лимфаденита и его лечение
- Симптомы лимфаденопатии при туберкулезе и ее лечение
- Симптомы лимфаденопатии при саркоидозе и ее лечение
- Симптомы лимфаденопатии при болезни кошачьих царапин и туляремии
- Симптомы лимфаденопатии при токсоплазмозе и ее лечение
- Симптомы лимфаденопатии при болезни Лайма и ее лечение
- Симптомы шейного синдрома и его лечение
- Симптомы травмы шеи и ее лечение
- Симптомы кисты шеи (щитоязычного протока) и ее лечение
- Симптомы бокового свища шеи (бранхиогенного свища) и его лечение
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Содержание
- Описание
- Дополнительные факты
- Классификация
- Причины
- Симптомы
- Диагностика
- Дифференциальная диагностика
- Лечение
- Прогноз
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Лимфаденит у детей.
Лимфаденит у детей
Описание
Лимфаденит у детей. Воспалительная реакция лимфатических узлов в ответ на локальные или общие патологические процессы в организме. Серозный лимфаденит у детей протекает с увеличением, уплотнением, болезненностью лимфоузлов; гнойный лимфаденит сопровождается местными (гиперемией, отеком) и общими симптомами (резким ухудшением самочувствия, лихорадкой). Диагноз лимфаденита у детей устанавливается на основании клинического осмотра, общего анализа крови, УЗИ и пункции лимфоузлов. В лечении лимфаденита у детей применяется консервативная тактика (антибактериальная, десенсибилизирующая, дезинтоксикационная терапия, местные аппликации, УВЧ) или хирургическое вскрытие и дренирование гнойного очага с обязательной ликвидацией первичного источника инфекции.
Дополнительные факты
Лимфаденит у детей – инфекционный или неинфекционный воспалительный процесс в периферических органах лимфатической системы – лимфоузлах. Лимфадениту принадлежит одно из ведущих мест по частоте встречаемости в педиатрии, что обусловлено морфофункциональной незрелостью лимфатической системы ребенка. Чаще всего лимфаденит наблюдается у детей в возрасте от 1 до 6 лет и имеет более бурное течение, чем у взрослых. Лимфаденит у детей развивается вторично, осложняя течение основных инфекционно-воспалительных заболеваний, поэтому увеличение лимфатических узлов у ребенка может обнаруживаться различными детскими специалистами: педиатром, детским отоларингологом, детским стоматологом, детским хирургом, детским иммунологом, детским ревматологом и тд.
Лимфаденит у детей
Классификация
В зависимости от типа возбудителя выделяют неспецифический и специфический лимфаденит у детей, который может иметь острое (до 2-х недель), подострое (от 2-х до 4-х недель) или хроническое (более месяца) течение. По характеру воспалительных изменений лимфатических желез у детей различают серозные (инфильтрационные), гнойные, некротические (с расплавлением узлов) лимфадениты и аденофлегмоны.
По очагу поражения лимфадениты у детей разделяют на регионарные (шейные, подчелюстные, подмышечные, паховые ) и генерализованные; по этиологическому фактору — одонтогенные (связанные с патологией зубо-челюстной системы) и неодонтогенные.
Причины
Рост и развитие лимфоидных образований у детей продолжается до 6-10 лет; этот период связан с повышенной восприимчивостью к различным инфекционным агентам и недостаточной барьерно-фильтрационной функцией. Лимфоузлы, как элементы иммунной защиты, вовлекаются во все патологические процессы, протекающие в организме: распознавая и захватывая чужеродные частицы (бактерии, токсины, продукты распада тканей), они препятствуют их распространению из местного очага и попаданию в кровь.
Лимфаденит у детей чаще всего имеет неспецифический генез, его основными возбудителями являются гноеродные микроорганизмы, в первую очередь, стафилококки и стрептококки. При лимфадените у детей обычно имеется первичный очаг острого или хронического гнойного воспаления, из которого инфекция попадает в лимфоузлы с током лимфы, крови или контактным путем.
Более 70% случаев лимфаденита у детей связано с воспалительными процессами ЛОР-органов — тонзиллитом, ангиной, синуситом, отитом. Лимфаденит у детей часто сопутствует инфекциям кожи и слизистых оболочек: фурункулам, пиодермии, гнойным ранам, экземе, стоматиту. Лимфаденит может осложнять течение различных бактериальных и вирусных инфекций у детей — скарлатины, дифтерии, ОРВИ, гриппа, паротита, ветряной оспы, кори. Наибольшее количество лимфаденитов у детей отмечается в осенне-зимний период вследствие увеличения числа инфекционных и обострения хронических заболеваний.
Лимфаденит у детей старше 6-7 лет может быть связан с воспалительными заболеваниями зубо-челюстной системы (кариесом, пульпитом, периодонтитом, остеомиелитом). При этом нарастание симптомов лимфаденита у детей может происходить после затухания патологического процесса в первичном очаге. Причиной специфического лимфаденита у детей являются инфекционные заболевания с типичным для них поражением лимфатических узлов — туберкулез, инфекционный мононуклеоз, бруцеллез, актиномикоз, сифилис и тд.
В некоторых случаях лимфаденит у детей может быть связан с заболеваниями крови (острыми и хроническими лейкозами), опухолями лимфоидной ткани (лимфосаркомой, лимфогрануломатозом), а также травматическим повреждением самих лимфоузлов. Лимфаденит обычно наблюдается у детей с лимфатико-гипопластическим диатезом, часто болеющих ОРВИ, имеющих в анамнезе сопутствующие герпесвирусные инфекции (ЦМВ, вирус Эпштейна-Барра) и хронические заболевания ЖКТ.
Симптомы
Как правило, при лимфадените у детей поражаются лимфоузлы в области лица и шеи (наиболее часто — подчелюстные и шейные с одной или обеих сторон, реже — околоушные, щечные, затылочные, заушные), в отдельных случаях – подмышечные, паховые.
Серозная стадия острого неспецифического лимфаденита у детей (1-3 сутки заболевания) проявляется болезненными, заметно увеличенными в размерах и плотно-эластичными на ощупь регионарными лимфоузлами, без потери их подвижности и развития местной кожной реакции. Общее состояние ребенка не нарушено, температура колеблется от нормальных до субфебрильных значений.
Переход острого лимфаденита в гнойную стадию (3-6 сутки заболевания) протекает с ярко выраженными местными признаками и резким ухудшением самочувствия детей. Наблюдаются признаки интоксикации: озноб, высокая температура (до 40ºС), головная боль, сильная слабость, отсутствие аппетита и нарушение сна. В области пораженных лимфоузлов возникают интенсивные тянущие или стреляющие боли, явления периаденита, местная гиперемия и отек кожи. Возможно развитие аденофлегмоны с появлением очагов флюктуации и выходом гнойного воспаления за пределы лимфоузла. Аденофлегмоны челюстно-лицевой области могут осложниться тромбозом кавернозного синуса, медиастинитом, сепсисом.
Хроническая форма лимфаденита у детей может развиться первично, если возбудителями являются слабовирулентные микроорганизмы, или стать продолжением острой формы заболевания. При хроническом течении вне обострения лимфоузлы увеличены, ограничены в подвижности, достаточно плотные, но безболезненные; самочувствие ребенка не нарушено; нагноение развивается редко. При наличии у ребенка очага хронической инфекции, длительно поддерживающего вялотекущий лимфаденит, лимфоузлы постепенно разрушаются и замещаются грануляционной тканью.
Туберкулезный лимфаденит у детей имеет продолжительное течение, ограничивается обычно шейной группой лимфоузлов, собранных в плотный, безболезненный, значительный пакет, похожий на ошейник. Туберкулезный лимфаденит у детей может осложняться казеозным распадом, образованием свищевых ходов, рубцовыми изменениями кожи.
Высокая температура тела. Озноб. Отсутствие аппетита.
Диагностика
Диагностика лимфаденита у детей включает тщательный физикальный осмотр, оценку клинической картины и анамнеза заболевания, исследование клинического анализа крови, УЗИ лимфатических узлов и ряд дополнительных дифференциально-диагностических исследований. Выявление лимфаденита у детей может потребовать обследования у врачей различных специальностей: педиатра, инфекциониста, детского отоларинголога, гематолога, хирурга, фтизиатра.
В ходе диагностики необходимо установить этиологию лимфаденита у детей, выявить первичный очаг гнойного воспаления. Вспомогательными методами выявления туберкулезного лимфаденита у детей служат туберкулиновые пробы, рентгенография грудной клетки, диагностическая пункция и бактериологический посев материала. При подозрении на онкологический процесс выполняется биопсия лимфатических узлов с цитологическим и гистологическим исследованием ткани.
Дифференциальная диагностика
Дифференциальная диагностика лимфаденитов различной локализации у детей проводится с опухолями слюнных желез, метастазами злокачественных новообразований, флегмоной, ущемленной паховой грыжей, остеомиелитом, системными заболеваниями (саркоидоз, лейкоз), диффузными заболеваниями соединительной ткани (ювенильный ревматоидный артрит, системная красная волчанка, дерматомиозит).
Лечение
Лечение лимфаденита у детей определяется стадией, типом заболевания, степенью интоксикации и направлено на купирование инфекционно-воспалительных процессов в лимфоузлах и устранение первичного очага инфекции.
При остром серозном и хроническом неспецифическом лимфадените у детей применяют консервативную терапию, включающую антибиотики (цефалоспорины, полусинтетические пенициллины, макролиды), десенсибилизирующие средства, местное лечение (сухое тепло, компрессы с мазью Вишневского, УВЧ). Показаны общеукрепляющие препараты – кальция глюконат, аскорутин, витамины, иммуностимуляторы.
При отсутствии эффекта терапии или переходе лимфаденита в гнойную стадию, ребенка госпитализируют и проводят экстренное вскрытие, дренирование и санацию гнойного очага. В случае некротического лимфаденита у детей выполняют тщательный кюретаж полости, при необходимости производят удаление лимфоузла. В послеоперационном периоде показана комплексная противовоспалительная и дезинтоксикационная терапия. Лечение специфического туберкулезного лимфаденита у детей проводят в специализированных лечебных учреждениях.
Прогноз
Прогноз лимфаденита у детей при своевременном адекватном лечении – благоприятный, при длительном хроническом течении возможно замещение лимфоидной ткани на соединительную; иногда в области пораженных лимфоузлов развивается нарушение лимфооттока (лимфостаз).
Профилактика
Предупреждение лимфаденита у детей заключается в устранении источников хронической инфекции, своевременном лечении зубов, травматических и гнойных поражений кожи и слизистых оболочек, повышении общей и местной сопротивляемости организма.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Лимфаденит, лечение которого осуществляется узкими специалистами, возникает на фоне основного заболевания. Представляет собой воспалительный процесс лимфатических узлов, часто обусловленный патогенными микробами.
Что такое и почему возникает лимфаденит
Лимфаденит — это воспаление лимфатических узлов, которое нередко носит гнойный характер. В отличие от лимфаденопатии, характеризующейся только увеличением образований, лимфаденит сопровождается признаками общей интоксикации (у больного повышается температура тела, возникают слабость, утомляемость, головные боли).
Воспаление лимфоузлов — это барьерная реакция лимфатической системы, благодаря которой удается предотвратить расхождение инфекции по организму. Вовремя не пролеченный лимфаденит чреват опасными осложнениями. Лечение гнойного процесса относится к компетенции хирургов.
Международная классификация относит воспаление иммунных звеньев к различным рубрикам. Лимфаденит по МКБ-10 имеет следующие коды:
Область, в которой наблюдается | Код по МКБ-10 |
| Лицо, голова, шея | L04.0 |
Туловище | L04.1 |
| Плечи, подмышечные ямки | L04.2 |
Др. места | L04.8 |
| Неутонченный лимфаденит | L04.9 |
Классификация неспецифического воспаления лимфоузлов:
Вид заболевания | Номер по МКБ-10 |
| Брыжеечный | I88.0 |
Хроническое течение (кроме брыжеечного) | I88.1 |
| Др. тип неспецифического характера | I88.8 |
Виды и причины возникновения
 Лимфаденит провоцируют различные причины. Чаще всего виновником поражения лимфоузлов является инфекция, которая проникает в них из других патологических очагов. Вредоносные микроорганизмы расходятся по иммунным звеньям.
Лимфаденит провоцируют различные причины. Чаще всего виновником поражения лимфоузлов является инфекция, которая проникает в них из других патологических очагов. Вредоносные микроорганизмы расходятся по иммунным звеньям.
Существуют следующие инфекционные причины лимфаденита:
- активность стрептококка или стафилококка;
- туберкулез;
- ВИЧ-инфекция;
- деятельность внутриклеточных паразитов;
- грибковое поражение организма.
Неинфекционный вид патологии развивается при проникновении в лимфоузлы атипичных клеток из других частей тела (в большинстве случаев наблюдается у лиц преклонного возраста).
Каждый вид лимфаденита имеет свою причину появления, выделяют:
- Исходя из выраженности воспаления:
- острый, который развивается на фоне заболевания, после операции или при попадании в ранку вредоносных микроорганизмов;
- хронический, провоцируемый онкологической патологией или обусловленный наличием в организме нелеченного патологического очага.
- По происхождению:
- неспецифический, который появляется под влиянием бактерий или грибков, как правило, населяющих кожу и слизистые оболочки человека;
- специфический, возникающий на фоне таких инфекций, как туберкулез, сифилис, бруцеллез и др.
- По характеру:
- серозный (имеет сглаженное течение);
- гнойный, представляющий опасность для здоровья человека и протекающий с выраженной клинической картиной.

Нажмите для увеличения
- По месту локализации патологического процесса:
- подчелюстной;
- шейный;
- паховый;
- подмышечный;
- др. формы.
Какие симптомы имеет лимфаденит
Признаки патологии, в зависимости от особенностей течения и места локализации процесса, представлены в таблице:
Вид лимфаденита | Особенности течения | Вероятный исход |
Катаральный |
| Возможно самоизлечение после устранения провоцирующего фактора |
Острый гнойный |
| Не исключено самопроизвольное вскрытие гнойника, которое особенно опасно при проникновении инфекции внутрь организма |
Хронический |
| После устранения причины патологии состояние иммунных звеньев, как правило, нормализуется |
Хронический лимфаденоз проявляется увеличением периферических образований, ухудшением самочувствия пациента (слабостью, потливостью, головными болями) и изменениями в анализе крови. Патология чаще встречается в возрасте от 35 до 70 лет.
Особенности клинической картины лимфаденита, в зависимости от его формы, представлены ниже:
Вид лимфаденита | Частая причина | Особенности |
Подчелюстной | Заболевания полости рта |
|
Шейный | Туберкулез, отит, бактериальный тонзиллит, респираторные заболевания |
|
Подмышечный | Повреждения кожи (например, при удалении нежелательных волос бритвенным станком) |
|
Паховый | Деятельность патогенных микробов, сифилис, венерические заболевания, рожа ног, опухоли тазовой области |
|
| Околоушный (заушной) лимфаденит | Острые респираторные вирусные инфекции, туберкулез, корь |
|
Заушной (околоушной) лимфаденит у детей и взрослых встречается довольно часто. Причиной его возникновения в большинстве случаев являются ОРВИ и грипп. После выздоровления состояние иммунных звеньев постепенно приходит в норму.
Диагностика

Картина УЗИ. Узел пониженной эхогенности, кора утолщена
В первую очередь, при лимфадените выполняется осмотр пациента и пальпация лимфатических узлов. Далее проводятся следующие лабораторные и инструментальные методы:
- серологические тесты на инфекционные заболевания;
- КТ и МРТ;
- УЗИ лимфатических узлов и различных органов;
- пробы на выявление аллергенов;
- ОАК и ОАМ;
- биохимический анализ крови;
- реакция манту и рентген грудной клетки;
- анализ крови на ВИЧ-инфекцию;
- биопсия образований;
- посев на чувствительность к антибиотикам.
Первичные диагностические мероприятия, как правило, осуществляет терапевт, который по необходимости направляет к узкому специалисту (инфекционисту, ЛОР-врачу, дерматовенерологу и т. д.).
Чтобы выяснить причину лимфаденита, специалист рекомендует пациенту сдать анализы, на основании которых затем назначает лечение. При этом обязательно оценивается история болезни и учитывается тип патологии (околоушный, паховый, подмышечный лимфаденит и т. д.)
Необходимое лечение
 Терапию лимфаденита у взрослых осуществляют врачи узкой специальности (инфекционист, онколог и т д.). Лечение носит комплексный характер и сводится к устранению причины возникновения.
Терапию лимфаденита у взрослых осуществляют врачи узкой специальности (инфекционист, онколог и т д.). Лечение носит комплексный характер и сводится к устранению причины возникновения.
Принципы лечения:
- На начальных стадиях воспалительного процесса обычно применяются консервативные средства. Пациенту рекомендуется максимально ограничить физическую активность и обеспечить покой пораженному участку.
- Дополнительно используются вспомогательные методы (рецепты народной медицины, физиотерапевтические процедуры, в т. ч. гальванизация, электрофорез).
- Антибиотики назначаются при бактериальном происхождении лимфаденита или, если он сопровождается гнойным процессом. В последнем случае проводится хирургическое вмешательство, во время которого пораженная полость вскрывается, а затем проводится ее дренирование.
- Химиотерапия и облучение показаны при злокачественном лимфадените. Такое лечение проводится под контролем врача-онколога.
Для борьбы с заболеванием применяются следующие препараты:
- противовоспалительные;
- антибиотики;
- противовирусные;
- антигистаминные;
- общеукрепляющие;
- повышающие иммунитет;
- противотуберкулезные;
- симптоматические (при высокой температуре тела и т. д.);
- местные;
- противогрибковые;
- обезболивающие.
Чаще всего встречается катаральный лимфаденит, имеющий острое течение. Поддается консервативному лечению путем применения антибиотиков, витаминно-минеральных комплексов, физиотерапевтических процедур.
Хроническое течение заболевания неспецифического происхождения устраняется путем ликвидации первичного инфекционного очага (сифилиса, гонореи, туберкулеза, грибкового поражения и т. д.).
Длительность терапии определяется врачом. Он же объясняет пациенту, как лечить лимфаденит и назначает правильную дозировку препаратов. Важно помнить, что самостоятельное применение средств чревато развитием осложнений.
Обработка пораженных образований кремом и мазью
 Существуют следующие средства для наружного применения:
Существуют следующие средства для наружного применения:
- Гепариновая мазь при лимфадените снимает отечность пораженных тканей и купирует воспалительный процесс.
- Препараты на основе нестероидных компонентов (Найз, Диклофенак) снижают интенсивность воспаления и болевого синдрома.
- Мазь Вишневского, Левомеколь. Обладают антибактериальным эффектом, восстанавливают пораженные ткани, уменьшают выраженность патологического процесса.
- Ихтиоловая мазь обладает противовоспалительными свойствами.
Использование кремов, обработка кожи мазями при лимфадените допускается только после консультации врача. Можно прикладывать к пораженным участкам компресс, назначенный специалистом. Прогревать лимфоузлы на свое усмотрение нельзя, т. к. это может привести к распространению патологического процесса по организму.
Как проводится операция
Существует несколько видов хирургических вмешательств:
- Лимфаденэктомия, во время которой образования иссекают, а затем выполняется исследование полученного биологического материала на наличие раковых клеток. При ограниченном виде манипуляций ликвидируют несколько иммунных звеньев, окружающих опухоль. В случае полной лимфаденэктомии иссекают все лимфатические узлы пораженной области.
- Если лимфаденит у детей и взрослых осложняется развитием абсцесса и аденофлегмоны, то под местным обезболиванием проводится вскрытие гнойного образования с последующим удалением экссудата и расплавленных тканей. Далее оценивается интенсивность поражения, проводится промывание раны антисептиками, ее ушивание и дренирование (в полость вводится специальная трубка, через которую, по необходимости, вводятся обеззараживающие растворы).
Лечение лимфаденита сводится к устранению причины, его спровоцировавшей и обычно предполагает применение антибиотиков. Чем раньше будет выявлена проблема, тем быстрее удастся с ней справиться.
Источник
