Код лейкопении по мкб
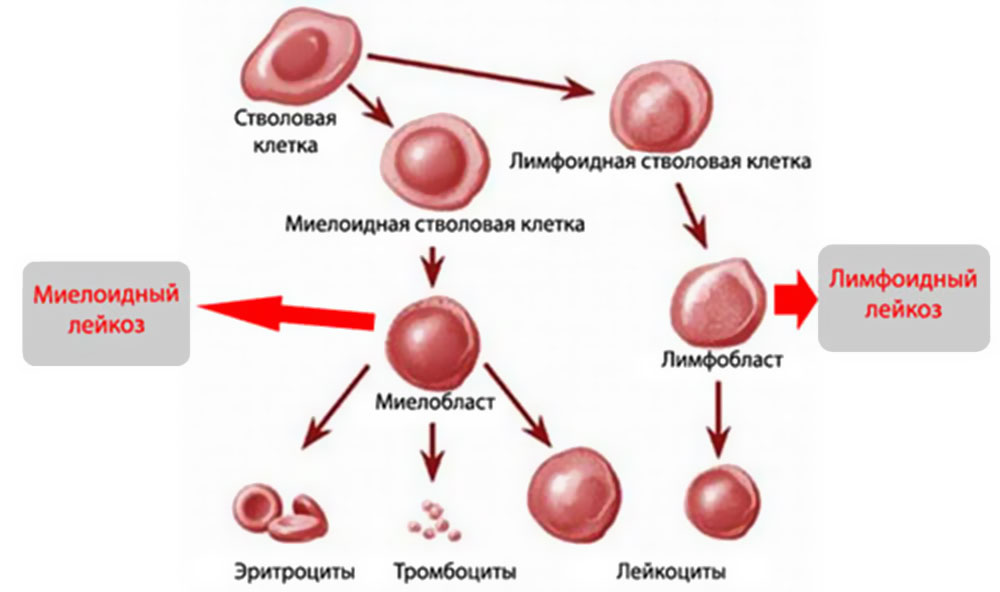
MKБ 10 или международная классификация всех заболеваний 10 созыва имеет в себе практически все короткие обозначения известных патологий, в том числе и онкологических. Лейкоз коротко по МКБ 10 имеет две точные кодировки:
- С91 — Лимфоидная форма.
- С92 — Миелоидная форма или миелолейкоз.
Но также нужно учитывать и характер заболевания. Для обозначения используют подгруппу, которая пишется после точки.
Лимфолейкоз
| Кодировка | Лимфоидный лейкоз |
| C 91.0 | Острый лимфобластный лейкоз при Т или В клеток предшественников. |
| C 91.1 | Лимфоплазматическая форма, Синдром Рихтера. |
| C 91.2 | Подострый лимфоцитарный (в данной время код не используется) |
| C 91.3 | Пролимфоцитарный В-клеточный |
| C 91.4 | Волосатоклеточный и лейкемический ретикулоэндотелиоз |
| C 91.5 | Т-клеточная лимфома или лейкемия взрослых с параметром HTLV-1-ассоциированная. Варианты: Тлеющий, острый, лимфоматоидный, тлеющий. |
| C 91.6 | Пролимфоцитарный T-клеточный |
| C 91.7 | Хронический из больших зернистых лимфоцитов. |
| C 91.8 | Зрелый B-клеточный (Беркитта) |
| C 91.9 | Неутонченная форма. |
Миелолейкоз
Включает в себя гранулоцитарный и миелогенный.
| Коды | Миелоидный лейкоз |
| C 92.0 | Острый миелобластный лейкоз (ОМЛ) с низким показателем дифференцировки, а также форма с созреванием. (AML1/ETO, AML M0, AML M1, AML M2, AML с t (8 ; 21), AML ( без FAB классификации ) БДУ) |
| С 92.1 | Хроническая форма (ХМЛ) [CML], BCR/ABL-положительный. Филадельфийская хромосома (Ph1) положительная. t (9 : 22) (q34 ;q11). С бластным кризом. Исключения: неклассифицированное миелопролиферативное заболевание; атипичный, BCR / ABL-отрицательный; Хронический миеломоноцитарный лейкоз. |
| C 92.2 | Атипичный хронический, BCR/ABL-отрицательный. |
| С 92.3 | Миелоидная саркома в которой новообразование состоит из незрелыз атипичных мелеоилных клеточек. Также в нее входит гранулоцитарная саркома и хлорома. |
| C 92.4 | Острый промиелоцитарный лейкоз [PML] с параметрами: AML M3 и AML M3 с t (15 ; 17). |
| С 92.5 | Острый миеломоноцитарный с параметрами AML M4 и AML M4 Eo с inv (16) or t(16;16) |
| C 92.6 | С 11q23-аномалией и с вариацией MLL хромосомы. |
| С 92.7 | Другие формы. Исключение — гиперэозинофильный синдром или хронический эозинофильный. |
| C 92.8 | С многолинейной дисплазией. |
| С 92.9 | Неутонченные формы. |
Причины
Напомним, что точной причины из-за чего происходит развитие рака крови не известно. Именно поэтому врачам, так сложно бороться с этим недугом и предотвращать его. Но есть ряд факторов, которые могут увеличивать шанс возникновения онкологии красной жидкости.
- Повышенная радиация
- Экология.
- Плохое питание.
- Ожирение.
- Чрезмерное употребление лекарственных средств.
- Лишний вес.
- Курение, алкоголь.
- Вредная работа, связанная с пестицидами и химическими реагентами, которые могут влиять на кроветворную функцию.
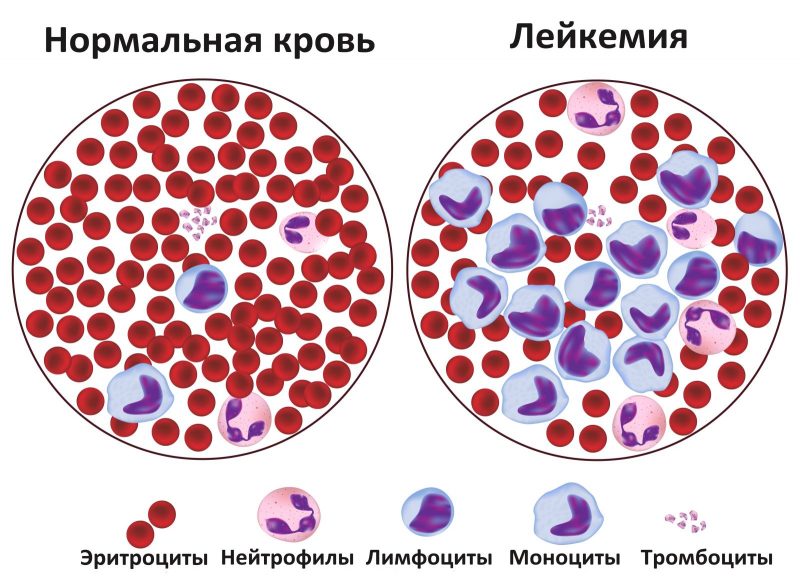
Симптомы и аномалии
- Анемия возникает в результате угнетения эритроцитов из-за чего кислород до здоровых клеток доходит не в полном объеме.
- Сильные и частые головные боли. Начинается с 3 стадии, когда возникает интоксикация из-за злокачественной опухоли. Также может быть результатом запущенной анемии.
- Постоянная простуда и инфекционные и вирусные заболевания с продолжительным периодом. Бывает, когда здоровые лейкоциты заменяются на атипичные. Они не выполняют свою функцию и организм становится менее защищенным.
- Боль в суставах и ломка.
- Слабость, утомляемость, сонливость.
- Систематическая субфебрильная температура без причины.
- Изменение запаха, вкусов.
- Потеря веса и аппетита.
- Долгие кровотечения при снижении количество тромбоцитов в крови.
- Болезненность воспаление лимфатических узлов по всему телу.
Диагностика
Точный диагноз можно поставить, только после проведения тщательного обследования и сдачи определенного перечня анализов. Чаще всего людей ловят на аномальных показателях при биохимическом и общем анализе крови.
Для более точного диагноза делают пункцию костного мозга из тазовой кости. Позже клетки отправляют на биопсию. Также врач-онколог проводит полный осмотри тела: МРТ, УЗИ, КТ, рентген, для выявления метастазов.
Лечение, терапия и прогноз
Основным типом лечения используется химиотерапия, когда в кровь вводят химические яды, которые направлены на уничтожение аномальных клеток крови. Опасность и малоэффективность данного типа лечения в том, что также уничтожаются и здоровые клетки крови, коих и так мало.
При выявлении первичного очага, врач может назначить химию для полного уничтожения костного мозга в данной зоне. После проведения процедуры также могут проводить и облучение для уничтожения остатков раковых клеток. В процессе происходит пересадка стволовых клеток от донора.
(1 оценок, среднее: 5,00 из 5)
Загрузка…
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Содержание
- Описание
- Дополнительные факты
- Классификация
- Причины
- Симптомы
- Диагностика
- Дифференциальная диагностика
- Профилактика
- Лечение
- Прогноз
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Агранулоцитоз.
Агранулоцитоз
Описание
Агранулоцитоз. Клинико — гематологический синдром, в основе которого лежит резкое уменьшение или отсутствие нейтрофильных гранулоцитов среди клеточных элементов периферической крови. Агранулоцитоз сопровождается развитием инфекционных процессов, ангины, язвенного стоматита, пневмонии, геморрагических проявлений. Из осложнений часты сепсис, гепатит, медиастинит, перитонит. Первостепенное значение для диагностики агранулоцитоза имеет исследование гемограммы, пунктата костного мозга, обнаружение антинейтрофильных антител. Лечение направлено на устранение причин, вызвавших агранулоцитоз, предупреждение осложнений и восстановление кроветворения.
Дополнительные факты
Агранулоцитоз – изменение картины периферической крови, развивающееся при ряде самостоятельных заболеваний и характеризующееся снижением количества или исчезновением гранулоцитов. В гематологии под агранулоцитозом подразумевается уменьшение количества гранулоцитов в крови менее 0,75х109/л или общего числа лейкоцитов ниже 1х109/л. Врожденный агранулоцитоз встречается крайне редко; приобретенное состояние диагностируется с частотой 1 случай на 1200 человек. Женщины страдают агранулоцитозом в 2-3 раза чаще мужчин; обычно синдром выявляется в возрасте старше 40 лет. В настоящее время в связи с широким использованием в лечебной практике цитотоксической терапии, а также появлением большого количества новых фармакологических средств частота случаев агранулоцитоза значительно увеличилась.
Агранулоцитоз
Классификация
В первую очередь, агранулоцитозы подразделяются на врожденные и приобретенные. Последние могут являться самостоятельным патологическим состоянием или одним из проявлений другого синдрома. По ведущему патогенетическому фактору различают миелотоксический, иммунный гаптеновый и аутоиммунный агранулоцитоз. Также выделяют идиопатическую (генуинную) форму с неустановленной этиологией.
По особенностям клинического течения дифференцируют острые и рецидивирующие (хронические) агранулоцитозы. Тяжесть течения агранулоцитоза зависит от количества гранулоцитов в крови и может быть легкой (при уровне гранулоцитов 1,0–0,5х109/л), средней (при уровне менее 0,5х109/л) или тяжелой (при полном отсутствии гранулоцитов в крови).
На долю нейтрофильных гранулоцитов приходится до 50-75% всех белых кровяных телец. Среди них различают зрелые сегментоядерные (в норме 45-70%) и незрелые палочкоядерные нейтрофилы (в норме 1-6%). Состояние, характеризующееся повышением содержания нейтрофилов, носит название нейтрофилии. В случае понижения количества нейтрофилов говорят о нейтропении (гранулоцитопении), а в случае отсутствия – об агранулоцитозе. В организме нейтрофильные гранулоциты выполняют роль главного защитного фактора от инфекций (главным образом, микробных и грибковых). При внедрении инфекционного агента нейтрофилы мигрируют через стенку капилляров и устремляются в ткани к очагу инфекции, фагоцитируют и разрушают бактерии своими ферментами, активно формируя местный воспалительный ответ. При агранулоцитозе реакция организма на внедрение инфекционного возбудителя оказывается неэффективной, что может сопровождаться развитием фатальных септических осложнений.
Причины
Миелотоксический агранулоцитоз возникает вследствие подавления продукции клеток-предшественников миелопоэза в костном мозге. Одновременно в крови отмечается снижение уровня лимфоцитов, ретикулоцитов, тромбоцитов. Данный вид агранулоцитоза может развиваться при воздействии на организм ионизирующего излучения, цитостатических препаратов и других фармакологических средств (левомицетина, стрептомицина, гентамицина, пенициллина, колхицина, аминазина) и тд.
Иммунный агранулоцитоз связан с образованием в организме антител, действие которых обращено против собственных лейкоцитов. Возникновение гаптенового иммунного агранулоцитоза провоцирует прием сульфаниламидов, НПВС-производных пиразолона (амидопирина, анальгина, аспирина, бутадиона), препаратов для терапии туберкулеза, сахарного диабета, гельминтозов, которые выступают в роли гаптенов. Они способны образовывать комплексные соединения с белками крови или оболочками лейкоцитов, становясь антигенами, по отношению к которым организм начинает продуцировать антитела. Последние фиксируются на поверхности белых кровяных телец, вызывая их гибель.
В основе аутоиммунного агранулоцитоза лежит патологическая реакция иммунной системы, сопровождающаяся образованием антинейтрофильных антител. Такая разновидность агранулоцитоза встречается при аутоиммунном тиреоидите, ревматоидном артрите, системной красной волчанке и других коллагенозах. Агранулоцитоз, развивающийся при некоторых инфекционных заболеваниях (гриппе, инфекционном мононуклеозе, малярии, желтой лихорадке, брюшном тифе, вирусном гепатите, полиомиелите и тд ) также имеет иммунный характер. Выраженная нейтропения может сигнализировать о хроническом лимфолейкозе, апластической анемии, синдроме Фелти, а также протекать параллельно с тромбоцитопенией или гемолитической анемией. Врожденный агранулоцитоз является следствием генетических нарушений.
Патологические реакции, сопровождающие течение агранулоцитоза, в большинстве случаев представлены язвенно-некротическими изменениями кожи, слизистой оболочки полости рта и глотки, реже — конъюнктивальной полости, гортани, желудка. Некротические язвы могут возникать в слизистой кишечника, вызывая перфорацию кишечной стенки, развитие кишечных кровотечений. В стенке мочевого пузыря и влагалища. При микроскопии участков некроза обнаруживается отсутствие нейтрофильных гранулоцитов.
Симптомы
Клиника иммунного агранулоцитоза обычно развивается остро, в отличие от миелотоксического и аутоиммунного вариантов, при которых патологические симптомы возникают и прогрессируют постепенно. К ранними манифестным проявлениям агранулоцитоза относятся лихорадка (39-40°С), резкая слабость, бледность, потливость, артралгии. Характерны язвенно-некротический процессы слизистой оболочки рта и глотки (гингивиты, стоматиты, фарингиты, ангины), некротизация язычка, мягкого и твердого нёба. Данные изменения сопровождаются саливацией, болью в горле, дисфагией, спазмом жевательной мускулатуры. Отмечается регионарный лимфаденит, умеренное увеличение печени и селезенки.
Для миелотоксического агранулоцитоза типично возникновение умеренно выраженного геморрагического синдрома, проявляющегося кровоточивостью десен, носовыми кровотечениями, образованием синяков и гематом, гематурией. При поражении кишечника развивается некротическая энтеропатия, проявлениями которой служат схваткообразные боли в животе, диарея, вздутие живота. При тяжелой форме возможны осложнения в виде прободения кишечника, перитонита.
Нейтрофилез. Понос (диарея). Потливость.
Диагностика
Группу потенциального риска по развитию агранулоцитоза составляют пациенты, перенесшие тяжелое инфекционное заболевание, получающие лучевую, цитотоксическую или иную лекарственную терапию, страдающие коллагенозами. Из клинических данных диагностическое значение представляет сочетание гипертермии, язвенно-некротических поражений видимых слизистых и геморрагических проявлений.
Наиболее важным для подтверждения агранулоцитоза является исследование общего анализа крови и пункция костного мозга. Картина периферической крови характеризуется лейкопенией (1-2х109/л), гранулоцитопенией (менее 0,75х109/л) или агранулоцитозом, умеренной анемией, при тяжелых степенях – тромбоцитопенией. При исследовании миелограммы выявляется уменьшение количества миелокариоцитов, снижение числа и нарушение созревания клеток нейтрофильного ростка, наличие большого количества плазматических клеток и мегакариоцитов. Для подтверждения аутоиммунного характера агранулоцитоза производится определение антинейтрофильных антител.
Всем пациентам с агранулоцитозом показано проведение рентгенографии легких, повторные исследования крови на стерильность, исследование биохимического анализа крови, консультация стоматолога и отоларинголога.
Дифференциальная диагностика
Дифференцировать агранулоцитоз необходимо от острого лейкоза, гипопластической анемии. Также необходимо исключение ВИЧ-статуса.
Профилактика
Пациенты с верифицированным агранулоцитозом должны быть госпитализированы в отделении гематологии. Больные помещаются в палату-изолятор с асептическими условиями, где проводится регулярное кварцевание, ограничивается посещение, медицинский персонал работает только в шапочках, масках и бахилах. Эти меры направлены на предупреждение инфекционных осложнений. В случае развития некротической энтеропатии осуществляется перевод больного на парентеральное питание. Пациентам с агранулоцитозом необходим тщательный уход за полостью рта (частые полоскания рта антисептическими растворами, смазывание слизистых оболочек).
Лечение
Терапия агранулоцитоза начинается с устранения этиологического фактора (отмены миелотоксических препаратов и химических веществ ). Для профилактики гнойной инфекции назначаются неабсорбируемые антибиотики, противогрибковые препараты. Показано внутривенное введение иммуноглобулина и антистафилококковой плазмы, трансфузии лейкоцитарной массы, при геморрагическом синдроме — тромбоцитарной массы. При иммунном и аутоиммунном характере агранулоцитоза назначаются глюкортикоиды в высоких дозах. При наличии в крови ЦИК и антител проводится плазмаферез. В комплексном лечении агранулоцитоза используются стимуляторы лейкопоэза.
Прогноз
Профилактика агранулоцитоза, главным образом, заключается в проведении тщательного гематологического контроля во время курса лечения миелотоксическими препаратами, исключении повторного приема лекарств, ранее вызвавших у больного явления иммунного агранулоцитоза. Неблагоприятный прогноз наблюдается при развитии тяжелых септических осложнений, повторном развитии гаптеновых агранулоцитозов.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Диагностика заболевания
Выделить типичные признаки лейкопении нельзя, потому что все они тесно связаны с присоединением какой-либо инфекции. В зависимости от степени тяжести недуга инфекция может быть обнаружена в 25% процентов случаев уже в течение первой недели, тогда как к концу месяца она диагностируется уже у всех пациентов.
Заражение происходит преимущественно внутренним путем – посредством микроорганизмов, обитающих в теле человека и при крепком иммунитете не представляющих опасности.
В первую очередь активность начинает проявлять грибковая инфекция, вирусы герпеса, цитомегаловирус. Развитие инфекции становится заметно при повышении температуры. Лихорадка может протекать на протяжение длительного периода при невысокой температуре или поднимающейся скачкообразно.
Признаками заболевания также являются:
- Озноб,
- Быстрая утомляемость,
- Слабость,
- Головокружение и головные боли,
- Учащенное сердцебиение,
- Частые простудные и инфекционные заболевания.
Иногда могут проявиться внешние признаки, это:
- Увеличение миндалин,
- Опухание желез,
- Истощение.
Особенностью протекания лейкопении является значительно более тяжелое протекание инфекции, стремительно переходящих в общий сепсис:
- Пневмония, вызванная пневмококком, буквально расплавляет ткани легких,
- Малейшее кожное раздражение мгновенно переходит во флегмону.
Лейкопения, вызванная прохождением курса химиотерапии и облучения, имеет характерные симптомы.
Они связаны с поражением таких органов, как:
- Печень,
- Костный мозг,
- Селезенка,
- Клетки кишечника.
Проявляются в виде следующих признаков:
- Отечность слизистой рта,
- Язвенно-некротический стоматит,
- Некротические изменения в кишечнике, ведущие к диарее.
Анализ крови при лейкопении обнаруживает:
- Относительный лимфоцитоз,
- Угнетение продукции тромбоцитов, приводящее в следствие к развитию тромбоцитопении и кровотечений.
Современная медицина располагает инструментами, позволяющими при регулярном диспансерном профилактическом обследовании своевременно выявлять данную патологию, не давая ей переходить в более тяжелые формы, опасные полным истощением организма.
Диагностика лейкопении требует развернутых лабораторных анализов крови.
Во время их проведения подсчитывают число всех кровяных телец, входящих в лейкоцитарную формулу, к которым относятся:
- Нейтрофилы,
- Эозинофилы,
- Базофилы,
- Лимфоциты,
- Моноциты.
Нормой их содержания является показатель, превышающий 4,0 х 109/л, но меньше 9,0 х 109/л. Отклонения от указанных величин будут свидетельствовать об имеющихся нарушениях в системе кроветворения, а также при усиленном разрушении лейкоцитов от воздействия неблагоприятных факторов.
Причины возникновения
Данное заболевание может быть спровоцировано широким кругом причин.
Наиболее распространенными факторами, провоцирующими его появление, служат:
- Наследственные патологии, в основном связанные с нарушениями в системе кроветворения,
- Острый дефицит витаминов группы В, в особенности В1 и В12, а также микроэлементов: железо, медь, фолиевая кислота,
- Погрешности в ежедневном рационе,
- Опухоли, дающие метастазы в костный мозг, апластическая анемия,
- Разрушение белых кровяных телец вследствие усиленного воздействия химическими препаратами во время терапии онкологии и инфекционных недугов. К медикаментам подобного рода относят цитостатики, антибактериальные и противовоспалительные средства, а также лекарства, применяемые в терапевтической практике эпилепсии,
- Поражение костного мозга после облучения или вследствие нахождения в зоне повышенного радиационного фона,
- При усиленном функционировании селезенки, фоном для которого становятся с трудом поддающиеся терапии заболевания: туберкулез, цирроз печени, лимфогранулематоз, сифилис, вирусный гепатит.
D70—D77 Другие болезни крови и кроветворных органов
Исключены:
- аномальная лейкоцитарная дифференциация (R72)
- базофилия (D75.8)
- иммунные нарушения (D80-D89)
- нейтропения (D70)
- предлейкоз (синдром) (D46.9)
Алфавитные указатели МКБ-10
Внешние причины травм — термины в этом разделе представляют собой не медицинские диагнозы, а описание обстоятельств, при которых произошло событие (Класс XX. Внешние причины заболеваемости и смертности. Коды рубрик V01-Y98).
Лекарственные средства и химические вещества — таблица лекарственных средств и химических веществ, вызвавших отравление или другие неблагоприятные реакции.
В России Международная классификация болезней 10-го пересмотра (МКБ-10) принята как единый нормативный документ для учета заболеваемости, причин обращений населения в медицинские учреждения всех ведомств, причин смерти.
МКБ-10 внедрена в практику здравоохранения на всей территории РФ в 1999 году приказом Минздрава России от 27.05.97 г. №170
Выход в свет нового пересмотра (МКБ-11) планируется ВОЗ в 2022 году.
Сокращения и условные обозначения в Международой классификации болезней 10-го пересмотра
БДУ — без других указаний.
НКДР — не классифицированный(ая)(ое) в других рубриках.
† — код основной болезни. Главный код в системе двойного кодирования, содержит информацию основной генерализованной болезни.
* — факультативный код. Дополнительный код в системе двойного кодирования, содержит информацию о проявлении основной генерализованной болезни в отдельном органе или области тела.
Домашние средства лечения
Для повышения лейкоцитов в домашних условиях можно использовать мумие.
Для этого его нужно пить трижды в день:
- Утром, сразу после пробуждения,
- За полтора часа до обеда,
- Перед сном.
Начальная доза составляет 0,2 г в первые 10 дней, 0,3 г в последующие 10, и 0,4 г после этого. Затем на 10 дней необходимо сделать перерыв.
Что нужно знать о лейкоцитах?
Лейкоциты образуются в лимфатических узлах, костном мозге и селезенке. Они постоянно циркулируют в крови. Общее количество подсчитывается при проведении анализа в лечебном учреждении.
Нормальным уровнем считается от 4,0 до 8,0 х109/ на литр крови. Состояние с повышенным уровнем называется «лейкоцитоз». Чаще всего — это нормальная защитная реакция на воспаление. Потому что лейкоциты – именно те необходимые клетки, которые убивают чужеродные микроорганизмы.
Снижение содержания ниже нормального считается лейкопенией.
Различают два типа лейкоцитов в зависимости от присутствия внутри клеток зернистости или гранул:
- Гранулоциты: нейтрофилы (40 – 70%), эозинофилы (до 5%), базофилы (до 1%).
- Агранулоциты: моноциты (3 – 8%), лимфоциты (20 – 45%).
Простой подсчет показывает, что на гранулоциты приходится около ¾ всего состава, из них более 90% — это нейтрофилы.
Они называются «фагоцитами» за способность уничтожать микроорганизмы. Другие названия связаны с родством к определенным красящим веществам.
Заболевание агранулоцитоз связано со значительным снижением содержания гранулоцитов в крови. Ведущие изменения вызывает нейтропения или низкий уровень нейтрофилов.
Нормальным уровнем считается от 4,0 до 8,0 х10 9 / на литр крови. Состояние с повышенным уровнем называется «лейкоцитоз». Чаще всего — это нормальная защитная реакция на воспаление. Потому что лейкоциты – именно те необходимые клетки, которые убивают чужеродные микроорганизмы.
Классификация
Снижение количества лейкоцитов может быть временным явлением и прекращаться после окончания действия главного поражающего фактора, например, приема Бисептола или Анальгина. В таких случаях проявляется транзиторная лейкопения, она обнаруживается при исследовании крови, не имеет последствий.
Более длительную реакцию подразделяют на:
- острую лейкопению (до трех месяцев);
- хроническую (дольше трех месяцев).
Такие состояния вызывают подозрение на агранулоцитоз, требуют полного обследования и лечения.
Лейкопения подразделяется на:
- первичную — вызвана нарушением синтеза нейтрофилов в костном мозге или их повышенным распадом;
- вторичную — имеются факторы, угнетающие кроветворение.
В зависимости от степени снижения количества лейкоцитов принято указывать в диагнозе 3 варианта:
- легкая степень — около 1,5х109/л, характеризуется отсутствием осложнений;
- средняя — от 0,5 до 1,0 х109/л, есть риск инфекционных осложнений;
- тяжелая — до 0,5 х109/л — агранулоцитоз с тяжелыми проявлениями.
Эта классификация зависит от степени вероятности присоединения инфекции.
- легкая степень — около 1,5х10 9 /л, характеризуется отсутствием осложнений;
- средняя — от 0,5 до 1,0 х10 9 /л, есть риск инфекционных осложнений;
- тяжелая — до 0,5 х10 9 /л — агранулоцитоз с тяжелыми проявлениями.
Эта классификация зависит от степени вероятности присоединения инфекции.
В группе первичных лейкопений можно выделить:
- врожденную — связана с генетическими отклонениями, еще называют циклической нейтропенией;
- приобретенную — зависит от многих факторов.
Угнетение синтеза нейтрофилов в костном мозге происходит при:
- наследственной патологии;
- злокачественных опухолях;
- апластической анемии;
- токсическом воздействии некоторых лекарственных средств;
- действии лучевой терапии;
- дефиците витамина В12 и фолиевой кислоты.
Повышенное разрушение гранулоцитов происходит:
- после химиотерапии в ходе лечения опухолей (как повысить лейкоциты в крови после курса химиотерапии, читайте здесь);
- в связи с аутоиммунными деструктивными процессами в организме;
- на фоне вирусных и других инфекционных заболеваний (корь, краснуха, цитомегаловирус, туляремия, туберкулез, малярия, СПИД, гепатит);
- при задержке лейкоцитов в аппарате на фоне проведения гемодиализа (при почечной недостаточности), длительной искусственной вентиляции легких.
Клинические проявления
Типичные признаки лейкопении отсутствуют. Все симптомы связаны с присоединением какой-либо инфекции. При тяжелой степени инфекция обнаруживается клинически у ¼ части больных в течение первой недели, а к концу месяца у 100%. Главный путь заражения — внутренние, ранее безобидные микроорганизмы. Активизируются грибковая инфекция, вирусы герпеса, цитомегаловирус. В клинике главным проявлением является повышение температуры. Лихорадка может протекать длительно, иметь невысокие цифры или подниматься скачками.
Следует обратить внимание на особенности течения заболеваний при лейкопении. Все инфекционные процессы протекают значительно тяжелее, способствуют быстрому переходу в общий сепсис. Пневмококковая пневмония расплавляет ткани легкого. Небольшое раздражение на коже приводит к флегмоне.
Белесые пятна на небе — проявления грибкового стоматита при лейкопении
При лейкопении, вызванной применением химиотерапии и облучения, имеются характерные симптомы, связанные с поражением печени, костного мозга, селезенки, клеток кишечника. Появляются:
- отек слизистой ротовой полости;
- язвенно-некротический стоматит;
- некротические изменения в кишечнике приводят к диарее.
Любая инфекция в таких случаях опасна для жизни больного, ведет к быстротекущему сепсису.
В анализе крови обнаруживается на фоне общей лейкопении относительный лимфоцитоз. Возможно одновременное угнетение продукции тромбоцитов, неизбежно развивается тромбоцитопения и кровотечения. Более подробно о симптомах лейкопении можно почитать здесь.
В анализе крови обнаруживается на фоне общей лейкопении относительный лимфоцитоз. Возможно одновременное угнетение продукции тромбоцитов, неизбежно развивается тромбоцитопения и кровотечения. Более подробно о симптомах лейкопении можно почитать здесь.
Профилактика и прогноз
При лечении онкобольных лучевой и химиотерапией профилактика лейкопении заключается в точном подборе дозировки. Это зависит не только от старания врачей, но и возможностей аппаратуры. Поэтому для лучевой терапии используют максимальное целевое воздействие. Смертность с проявлениями лейкемии у онкологических больных составляет до 30% от всех случаев. При прочих видах агранулоцитоза — до 10%.
Особое внимание необходимо уделять индивидуальному подходу к лечению пациентов в поликлинике. При назначении любых средств врачу следует учитывать совместимость препаратов, наличие непереносимости, сопутствующие заболевания.
Здесь особо опасную роль играет самолечение или выполнение советов друзей и знакомых. Всякое лечение должно назначаться после тщательного обследования и консультации специалиста.
Еще статьи про лейкопению
Источник
