Код диагноза по мкб s52

Содержание
- Описание
- Дополнительные факты
- Классификация
- Патогенез
- Симптомы
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: S52,5 Перелом нижнего конца лучевой кости.
S52.5 Перелом нижнего конца лучевой кости
Описание
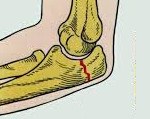
Перелом локтевого отростка. Нарушение целостности локтевого отростка в результате травматического воздействия. Обычно образуется при прямом механизме травмы – падении на локоть или ударе по задней поверхности сустава. Проявляется отеком, болезненностью, кровоизлиянием и ограничением движений. Для подтверждения диагноза назначают рентгенографию. Лечение переломов без смещения консервативное. При переломах со смещением требуется операция – чрескостный шов, фиксация отломка при помощи металлоконструкции или резекция локтевого отростка.
Дополнительные факты
Перелом локтевого отростка – достаточно распространенное повреждение. Такие травмы составляют около 1% от общего числа переломов костей конечностей и 6-30% от общего числа внутрисуставных переломов локтевого сустава. Чаще выявляются у людей молодого и среднего возраста. У детей в возрасте до 10 лет наблюдаются очень редко. В большинстве случаев сопровождаются смещением отломков и образованием диастаза между локтевой костью и «оторвавшимся» фрагментом локтевого отростка.
Обычно являются изолированным повреждением либо сочетаются с вывихом локтевого сустава и/или другими переломами костей предплечья. Реже наблюдаются сочетания с переломами костей конечностей, ЧМТ, переломами таза, переломами позвоночника, повреждением грудной клетки, повреждением почки, разрывом мочевого пузыря, тупой травмой живота Лечение переломов локтевого отростка осуществляют травматологи.
S52.5 Перелом нижнего конца лучевой кости
Классификация
В зависимости уровня травматология выделяет переломы верхушки, основания и середины локтевого отростка, в зависимости от характера повреждения – простые, косые, поперечные и оскольчатые повреждения. В некоторых случаях могут возникать переломы с элементами компрессии, в этом случае сминается участок губчатой кости, из которой состоит локтевой отросток. Возможны закрытые и открытые повреждения со смещением либо без смещения фрагментов. Большинство переломов – внутрисуставные.
Классификация.
• Тип 1 или повреждения без смещения. Тип 1А (неоскольчатый), тип 1В (оскольчатый).
• Тип 2 или стабильные повреждения со смещением. Тип 2А (неоскольчатый), тип 2В (оскольчатый). Смещение фрагмента составляет более 2-3 мм, при этом сохраняется стабильность костей предплечья относительно плеча. Коллатеральные связки не повреждены.
• Тип 3 или нестабильные повреждения со смещением. Тип 3А (неоскольчатый) и тип 3В (оскольчатый). Относятся к категории подвывихов или переломовывихов.
Патогенез
Более чем в 90% случаев повреждение локтевого отростка является следствием прямой травмы – падения на заднюю поверхность согнутого локтевого сустава или прямого удара в область локтевого отростка. Реже возникает при непрямой травме – падении на руку при напряженной трехглавой мышце. В последнем случае образуются косые или поперечные повреждения с различной степенью смещения.
Симптомы
Больной жалуется на резкую боль в области локтевого отростка и придерживает полусогнутую больную руку здоровой, чтобы избежать случайных болезненных движений. При частичных разрывах сухожилия трицепса и повреждениях со смещением невозможно активное разгибание предплечья. Локтевой сустав отечен (преимущественно по задней поверхности), нередко выявляются кровоизлияния. Пальпация резко болезненна, в ряде случаев удается нащупать щель между костными фрагментами.
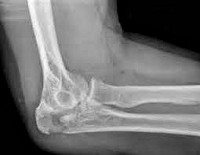
Для уточнения диагноза назначают рентгенографию локтевого сустава. Лучше всего такие переломы видны на боковых снимках при сгибании предплечья под углом 90 градусов. На рентгенограммах обычно четко определяется характер и количество отломков, а также величина диастаза между ними. Дополнительные исследования, как правило, не требуются. В отдельных случаях для детализации плотных структур больных направляют на КТ локтевого сустава. Переломы локтевого отростка могут сопровождаться повреждением локтевого нерва, поэтому при наличии неврологической симптоматики необходима консультация невролога.
Лечение
При повреждениях без смещения и со смещением, не превышающем 2-3 мм, возможно консервативное лечение – иммобилизация гипсовой лонгетой. Руку сгибают под углом 50-90 градусов, предплечье выводят в нейтральное положение. В первые дни назначают анальгетики. После спадания отека (через 5-6 дней) выполняют контрольную рентгенографию, при отсутствии вторичного смещения гипс циркулируют и сохраняют в течение 3 недель. Затем используют поддерживающую повязку и назначают ЛФК, постепенно наращивая нагрузку. Полная консолидация, как правило, наступает в течение 6-7 недель.
Отношение к физиотерапии при таких повреждениях у травматологов неоднозначное. Одни специалисты считают, что физиопроцедуры могут провоцировать образование оссификатов, другие полагают, что оссификация обусловлена не физиолечением, а первичной травмой. С учетом этого, физиотерапию назначают осторожно и не всегда. Возможно применение тепловых процедур (теплых ванн, парафина, озокерита), массаж мышц предплечья и плеча. На этапе реабилитации иногда используют механотерапию.
Повреждение локтевого отростка со смещением является показанием к операции. Хирургическое вмешательство осуществляется в условиях травмотделения. В зависимости от локализации и характера перелома может применяться обычный чрескожный шов лавсановой петлей или проволокой, восьмиобразный чрескожный шов, остеосинтез спонгиозным винтом, остеосинтез спицами в сочетании с восьмиобразной петлей, остеосинтез винтом в сочетании восьмиобразной петлей, остеосинтез пластиной и винтами или резекция проксимального отломка.
Последний способ используется при повреждениях у пожилых пациентов, а также при многооскольчатых и несросшихся переломах. Его преимуществом является устранение возможности несрастания фрагментов, недостатками – наличие небольшого косметического дефекта (отсутствие локтевого выступа под кожей) и некоторое снижение эффективности локтевого сустава. При наличии одного отломка обычно используют различные варианты петлевого чрезкожного шва, при оскольчатых повреждениях – пластины с винтами. Если приходится удалять мелкие отломки, остеосинтез сочетают с пластикой костным аутотрансплантатом.
После операции возможны два варианта. При остеосинтезе с использованием металлоконструкции гипс не накладывают, в течение 2-3 недель используют поддерживающую косыночную повязку, ЛФК начинают в зависимости от рекомендаций лечащего врача (зависит от выбранной оперативной методики). При резекции локтевого отростка на 3 недели накладывают заднюю лонгету. ЛФК начинают на 7-10 день, снимая повязку во время упражнений.
В процессе реабилитации стоит учитывать, что локтевой сустав – один из самых «капризных». Даже после непродолжительной иммобилизации в нем могут возникать ограничения движений. Он достаточно тяжело разрабатывается, срок полного восстановления может занимать несколько месяцев. Гарантией полной реабилитации является только упорство и регулярные занятия лечебной физкультурой в точном соответствии с рекомендациями врача и инструктора ЛФК.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Среда, 20 мая, 2020
- Войти/Зарегистрироваться
- Войти
- Зарегистрироваться
Войдите с помощью аккаунта в соц. сетях
![]()
![]()
![]()
![]()
или введите ваше имя пользователя и пароль
Восстановить пароль
Зарегистрируйтесь с помощью аккаунта в соц.сетях
![]()
![]()
![]()
![]()
или введите ваши данные
Логин пользователя *
Введите логин пользователя
Адрес электронной почты *
Введите ваш адрес электронной почты
Verify Email *
Please re-enter your email address
Пароль *
Введите желаемый пароль
Подтвердите пароль *
Пожалуйста, введите ваш пароль еще раз
Поля, отмеченные звездочкой (*) являютсяобязательными.
Forgot Password
Ссылка для восстановления пароля будет отправлена на адрес:
Адрес электронной почты: *
Вернуться на главную
 Официальный сайт программ «Здоровье», «Жить здорово» с Еленой Малышевой
Официальный сайт программ «Здоровье», «Жить здорово» с Еленой Малышевой
Главная Код (S52.50) — Перелом нижнего конца лучевой кости закрытый
88
Перелом нижнего конца лучевой кости закрытый
Сейчас читают

Коронавирус вернулся в Китай: 108 млн человек снова посадили на карантин

Остановить пандемию: какие препараты могут спасти от коронавируса

«Беспрецедентное по масштабам»: Москва запускает массовое тестирование на антитела к коронавирусу
Популярные материалы

Гемофилия: почему болят суставы?

5 мифов о зачатии

Как обезопасить кишечник

Эмпатия и здоровье: почему от сострадания один вред
Зарегистрировано в Федеральной службе по надзору в сфере связи, информационных технологий и массовых коммуникаций 21 октября 2010 г. Свидетельство о регистрации Эл № ФС77–42371. © 2020 Copyright ZdorovieInfo
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Синонимы диагноза
- Описание
- Дополнительные факты
- Классификация
- Причины
- Диагностика
- Лечение
- Прогноз
- Основные медицинские услуги
- Клиники для лечения
Названия
C52 Злокачественное новообразование влагалища.
C52 Злокачественное новообразование влагалища
Синонимы диагноза
Злокачественное новообразование влагалища, карцинома влагалища, эпителиома злокачественная влагалища.
Описание
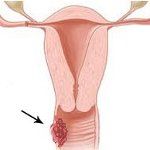
Рак влагалища. Первичное или метастатическое злокачественное поражение слизистой оболочки и стенок влагалищной трубки. Ранняя клиника при раке влагалища отсутствует; появление аномальных кровянистых выделений и болей происходит на поздних стадиях роста опухоли. В диагностике рака влагалища используются гинекологическое исследование, кольпоскопия, цито-морфологическое исследование мазков и биопсийного материала. В лечении рака влагалища применяют хирургическое вмешательство (удаление влагалища и матки), лучевую и химиотерапию.
C52 Злокачественное новообразование влагалища
Дополнительные факты
Рак влагалища обычно локализуется на задней стенке верхней части влагалищной трубки, может распространяться на окружающие ткани и органы (паравагинальную клетчатку, прямую кишку, влагалищно-ректальную перегородку, мочевой пузырь), а также давать отдаленные метастазы. Метастазирование происходит преимущественно лимфогенным путем; метастазы чаще обнаруживаются в подвздошно-обтураторных, аноректальных, сакральных, пахово-бедренных лимфоузлах.
На первичный рак влагалища в гинекологии приходится 1–2% всех злокачественных опухолей женской половой сферы; вторичный (метастатический) — выявляется намного чаще, первичным очагом в этих случаях обычно служит рак шейки матки, эндометрия, саркомы и хорионкарциномы матки, рак яичников и почек.
Классификация
Рак влагалища может происходить из эпителиальных клеток (в тч , эктопических), желез влагалища, гладких или поперечно–полосатых мышц его стенки. По гистологическим признакам выделяют плоскоклеточный рак влагалища (в 95% случаев), аденокарциному (эндометриоидную, светлоклеточную); меланому, саркому (лейомиосаркому, рабдомиосаркому).
Рака влагалища классифицируют по TNM критериям (размеру, поражению лимфоузлов, наличию отдаленных метастазов) и стадиям (FIGO). Опухоли с вовлечением наружных гениталий относят к раку вульвы; с распространением на влагалищный отдел шейки матки – к раку шейки матки.
Стадия 0 (Tis). Преинвазивный рак влагалища (in situ).
Стадия I (Tl). Опухолевый процесс ограничивается влагалищем, диаметр первичной опухоли до 2 см.
Стадия II (Т2). Опухолевый рост распространяется на паравагинальные ткани, не доходит до стенок таза; диаметр первичной опухоли свыше 2 см.
Стадия III (ТЗ или N1). Опухолевый рост распространяется на стенки таза, наличие регионарных метастазов.
Стадия IVA (Т4). Рак влагалища прорастает в уретру, мочевой пузырь, прямую кишку, кости таза, промежность; определяются регионарные метастазы.
Стадия IVB (Ml). Наличие отдаленных метастазов рака влагалища.
Причины
До настоящего времени причины рака влагалища не выяснены, но существуют эндогенные и экзогенные факторы, провоцирующие развитие опухолевого процесса. Фоном для развития рака влагалища могут служить хронические инфекции (прежде всего, ВПЧ 16 и 18 типов), вагиниты, генетическая предрасположенность, аденоз влагалища, эндокринные нарушения (в тч , постменопаузальная гипоэстрогения), снижение иммунного статуса, стрессы, хроническое раздражение стенок влагалища (ношение пессариев при выпадении матки), курение, радиационное воздействие и реконструктивно-пластические операции.
Рак влагалища выявляется преимущественно в возрасте 45-65 лет, причем светлоклеточная аденокарцинома обычно встречается в молодом возрасте (19 – 20 лет), а плоскоклеточный рак — в старшей возрастной группе. Предопухолевые изменения, а также рак шейки матки и рак вульвы повышают риск развития плоскоклеточного рака влагалища. Плоскоклеточный рак влагалища может развиваться на фоне предракового состояния — интраэпителиальной неоплазии (дисплазии) влагалища. Доказано, что возникновение светлоклеточной аденокарциномы влагалища и шейки матки у женщин связано с приемом их матерями диэтилстилбестрола во время беременности, особенно, в первые 16 – 18 недель.
Диагностика
Диагноз рака влагалища устанавливается гинекологом на основании жалоб, результатов гинекологического осмотра, инструментально-лабораторных исследований (кольпоскопии, цитологического исследования мазков с пораженных участков, биопсии опухоли с гистологическим исследованием материала).
Рак влагалища на ранних стадиях может иметь характер подслизистого инфильтрата, небольшого изъязвления, папиллярных разрастаний. Экзофитная опухоль имеет бугристую поверхность, может легко травмироваться и кровоточить; язвенная опухоль находится в окружении плотного валика; эндофитный рак влагалища с инвазией в окружающие ткани отличается неподвижностью и повышенной плотностью.
Для исключения метастазов первичного рака влагалища выполняют раздельное диагностическое выскабливание слизистой шейки матки и стенок матки, УЗИ органов малого таза, ректороманоскопию, экскреторную урографию, цистоскопию, УЗИ брюшной полости, рентгенографию грудной клетки, маммографию, МРТ и КТ.
Следует дифференцировать рак влагалища от хорионэпителиомы и метастазов рака шейки матки; доброкачественных новообразований влагалища (папиллом, остроконечных кондилом, гемангиом); гиперпластических процессов и эндометриоза; лимфомы; пролежней; кольпитов; сифилитических и туберкулезных язв.
Лечение
При выборе метода и плана лечения рака влагалища необходимо учитывать следующие факторы: локализацию и степень инвазии опухоли в окружающие ткани и органы, стадию и длительность заболевания, общее состояние пациентки, ее возраст, желание иметь детей, побочное действие различных видов терапии. Основными схемами лечения рака влагалища, которые использует современная гинекология, являются хирургическая операция, лучевая и химиотерапия.
При неинвазивном раке влагалища (локализованной форме с моноцентрическим ростом) хирургическое лечение включает электроэксцизию; в случае мультицентрического роста опухоли — вагинэктомию и гистерэктомию. Достаточно эффективными считаются терапия кислотным лазером и криодеструкция опухолевого очага. Химиотерапия в лечении рака влагалища используется реже, в виде местных аппликаций с фторурацилом. В современном лечении преинвазивного рака влагалища применяется фотодинамическая терапия, в случае неэффективности локального воздействия — показана лучевая терапия.
Основным методом лечения инвазивного рака влагалища является радиотерапия (лучевая терапия), включающая дистанционное, внутриполостное (эндовагинальное) и внутритканевое облучение. В зависимости от стадии рака влагалища рентгенотерапию, гамма-терапию и внутриполостное введение радиоактивных препаратов применяют отдельно или в сочетании друг с другом. При запущенных опухолевых процессах проводят облучение зоны поражения, тканей параметрия и тазовых лимфатических узлов.
Показания к хирургическому лечению при инвазивном раке влагалища ограничены. При опухоли верхней трети влагалища пациенткам молодого и среднего возраста выполняют удаление верхней части влагалища с удалением матки и придатков; при сочетании с раком шейки матки – обязательна пангистерэктомия с иссечением тазовых лимфатических узлов. У пациенток с IV рака влагалища, осложненной ректовагинальным или везиковагинальным свищами, проводят экзентерацию малого таза и тазовую лимфаденэктомию.
Возможно сочетание лучевой терапии с химиотерапевтическим и хирургическим лечением.
Прогноз
Пациентки с раком влагалища должны находиться на диспансерном наблюдении у онкогинеколога с регулярным обследованием (осмотр, УЗИ, цитологическое исследование).
При ранней диагностике и лечении рака влагалища прогноз – благоприятный; при позднем обнаружении заболевания он зависит от стадии ?