Код диагноза по мкб 043

Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
- Прогноз
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: N43,4 Сперматоцеле.
N43.4 Сперматоцеле
Описание
Сперматоцеле (семенная киста). Полостное образование яичка или его придатка, ограниченное фиброзной оболочкой и содержащее семенную жидкость, сперматоциты и сперматозоиды. Из-за небольшого размера и медленного роста сперматоцеле обычно протекает бессимптомно, в редких случаях возникает давление и болезненные ощущения в мошонке. Основными методами диагностики сперматоцеле являются осмотр и пальпация мошонки врачом-урологом, УЗИ и диафаноскопия. Лечение сперматоцеле при больших размерах кисты может включать хирургическое иссечение, тонкоигольную аспирацию, склеротерапию.
Дополнительные факты
Сперматоцеле образуется из-за нарушения нормального оттока секрета из придатка яичка и его накопления в выводном протоке с образованием патологической полости в области головки или хвоста придатка и семенного канатика. Сперматоцеле определяется на ощупь как округлое, гладкое, плотноэластичное, безболезненное образование, расположенное в мошонке над яичком. Содержимое сперматоцеле может быть представлено прозрачным или молокоподобным секретом, в состав которого входит семенная жидкость, семенные клетки, сперматозоиды, жировые тельца, клетки эпителия и единичные лейкоциты. Сперматоцеле может быть врожденным и приобретенным, на его долю в урологии приходится около 7% заболеваний мошонки.
Сперматоцеле является доброкачественным образованием, часто проявляется в период активных изменений половых желез (6-14 лет, 40-50 лет).
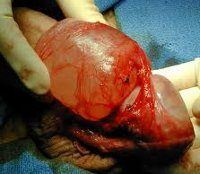
N43.4 Сперматоцеле
Причины
Формирование врожденного сперматоцеле происходит из эмбриональных зачатков мюллеровых протоков (гидатид) и связано с частичным незаращением влагалищного отростка брюшины, при котором по ходу придатка яичка и семенного канатика остаются несообщающиеся полости. Врожденное сперматоцеле обычно имеет небольшие размеры (2-2,5 см) и содержит прозрачную светло-желтую жидкость без примеси сперматозоидов.
В случае приобретенного сперматоцеле повреждение выводных семенных протоков возникает по причине травмы или воспалительных заболеваний органов мошонки (везикулита, орхита, эпидидимита, деферентита). Травмированные или воспалительно-измененные протоки вследствие обструкции прекращают функционировать. Выведения семенного секрета не происходит, он переполняет проток, растягивая его стенки и образуя кисту. Приобретенные сперматоцеле могут быть одно- и многокамерные, с различным содержимым: густым, молочного цвета или прозрачным опалесцирующим, с примесью сперматозоидов и семенных клеток.
Симптомы
Часто сперматоцеле протекает бессимптомно и медленно увеличиваясь в размере, не вызывает расстройств половой и репродуктивной функции у мужчин. При сперматоцеле можно случайно прощупать безболезненное шаровидное образование в верхней части мошонки.
В случае достижения сперматоцеле больших размеров пациенты предъявляют жалобы на увеличение размеров мошонки, дискомфорт, тяжесть и боль при движениях, ходьбе, сидении, половом акте. К возможным осложнениям сперматоцеле можно отнести разрыв и нагноение семенной кисты.
Диагностика
При визуальном осмотре мошонки можно обнаружить контуры сперматоцеле большого размера; пальпация позволяет ощутить расположенное над яичком и обособленное от него безболезненное эластичное образование. Инструментальные методы диагностики сперматоцеле — диафаноскопия и УЗИ мошонки в большинстве случаев дают возможность быстро и доступно провести диагностику данного состояния.
Диафаноскопия применяется в андрологии для распознавания характера образований мошонки путем ее просвечивания лучами проходящего света. Свечение мошонки красным светом показывает, что свет полностью проходит через ткани и имеющееся образование заполнено жидкостью. В отличие от опухолей яичка и его придатка сперматоцеле свободно пропускает свет.
УЗИ мошонки позволяет поставить диагноз сперматоцеле с наибольшей точностью. По результатам УЗИ можно определить расположение семенной кисты и оценить ее размеры. Эхоскопически сперматоцеле определяется как однородное образование, имеющее тонкую стенку с ровными и четкими контурами. Для дифференциальной диагностики сперматоцеле с опухолевыми процессами иногда дополнительно проводят магнитно-резонансную или компьютерную томографию. Дифдиагностика сперматоцеле проводится с опухолями (раком яичка и придатка), дермоидной кистой яичка и гидроцеле.
Лечение
При бессимптомном течении и незначительном размере сперматоцеле специального лечения не требуется, применяется выжидательная тактика. При увеличении мошонки, вызывающем дискомфорт и болевой синдром за счет деформации окружающих тканей, необходимо иссечение кисты придатка яичка хирургическим путем. В качестве лекарственной терапии при сперматоцеле для снятия болевых ощущений и дискомфорта используют анальгетики и противовоспалительные средства.
Сперматоцелэктомия (удаление кисты придатка яичка) – микрохирургическая операция, которая выполняется в амбулаторных условиях под местным обезболиванием. Оперативное вмешательство проводят под оптическим увеличением через небольшой разрез кожи на передней поверхности мошонки в области над яичком. Кисту вылущивают, оставляя неизмененную ткань яичка и его придатка незатронутой. Проводится обязательное морфологическое исследование содержимого сперматоцеле.
После сперматоцелэктомии пациенту на 2 или более суток накладывают суспензорий для поддержания мошонки. Рекомендуется в течение первых дней прикладывать лед для устранения припухлости и профилактики гематом. Реже для лечения сперматоцеле используют паллиативные методы: игольчатую аспирацию и склеротерапию. Аспирация сперматоцеле проводится при помощи пункции наиболее выступающего участка мошонки специальной полой иглой, при необходимости под контролем УЗИ.
При склеротерапии после удаления жидкого содержимого кисты выполняется инъекция специального раствора (склерозанта) непосредственно в полость сперматоцеле с последующим массажем мошонки для более равномерного распределения препарата. Склеротерапия способствует склеиванию стенок сперматоцеле и прекращению накопления в нем жидкости. В течение месяца после вмешательства на мошонке показано наблюдение у уролога.
Прогноз
Прогноз после сперматоцелэктомии, как правило, благоприятный: постепенно исчезает видимый косметический дефект, восстанавливается нарушенная сперматоцеле детородная функция. Редко после оперативных вмешательств на мошонке возможно кровотечение, водянка яичка, выраженный рубцовый процесс, непроходимость семявыносящих путей и бесплодие (при повреждениях семявыносящих протоков или сосудов яичка, нарушающих процессы созревания и транспорта спермы). Кроме того, после аспирации и склеротерапии при сперматоцеле не исключен рецидив заболевания, поэтому эти методы ограничено применяются у мужчин репродуктивного возраста.
Профилактика
При подозрении на рецидив сперматоцеле необходимо выполнить диагностическое УЗИ мошонки. Сперматоцеле при двухстороннем поражении придатков яичка и достаточно быстром росте может сдавливать нормально работающие протоки и приводить к бесплодию. Для профилактики сперматоцеле следует избегать травм и воспалений органов мошонки, регулярно проводить самообследование и своевременно обращаться к специалистам при обнаружении дополнительных образований.
Основные медуслуги по стандартам лечения | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Связанные заболевания и их лечение
Описания заболеваний
Стандарты мед. помощи
Содержание
- Синонимы диагноза
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
H43,1 Кровоизлияние в стекловидное тело.
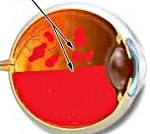
H43.1 Кровоизлияние в стекловидное тело
Синонимы диагноза
Кровоизлияние в стекловидное тело, кровоизлияние внутриглазное, посттравматическое кровоизлияние.
Описание
Гемофтальм. Это полиэтиологическое заболевание органа зрения, которое развивается вследствие разрыва кровеносных сосудов и кровоизлияния в стекловидное тело. Клинически проявляется наличием тени, «тумана», плавающего помутнения черного или красного цвета перед глазами, снижением остроты зрения и развитием фотопсии. Для постановки диагноза рекомендовано проведение офтальмоскопии, визометрии, биомикроскопии, тонометрии, УЗД. Тактика лечения зависит от объема поражения. При частичном гемофтальме лечение не показано. Субтотальные кровоизлияния требуют проведения лазерной коагуляции и медикаментозной терапии, тотальные – витргемэктомии.
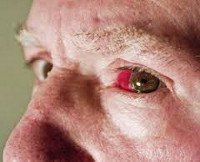
H43.1 Кровоизлияние в стекловидное тело
Дополнительные факты
Гемофтальм (интравитреальное кровоизлияние) – это ургентное состояние в офтальмологии, при котором полость стекловидного тела заполняется кровью или кровяными сгустками. Распространенность гемофтальма составляет 7:100000. В группу риска входят лица с сахарным диабетом и гипертонической болезнью в стадии декомпенсации, инфарктом миокарда или инсультом в анамнезе. Установлена взаимосвязь между данной патологией и повышенным уровнем холестерина крови. Заболевание наиболее часто развивается у людей старше 40 лет. У детей гемофтальм может возникать при синдроме «тряски младенца». Женщины более склонны к этому заболеванию, чем мужчины. Тотальная форма в 95% случаев приводит к полной потере зрения и инвалидизации пациента.
Причины
Распространенной причиной кровоизлияния в стекловидное тело является пролиферативная диабетическая ретинопатия, которая развивается преимущественно у больных сахарным диабетом 1 типа. Инсулиновая недостаточность сопровождается нарушением кровоснабжения заднего сегмента глаза. Это, в свою очередь, стимулирует синтез ангиогенных факторов. Наиболее интенсивное новообразование сосудов наблюдается в зоне витреоретинального сращения. Как следствие, отслойка стекловидного тела или движения глаз приводят к надрыву сосудов с дальнейшим кровоизлиянием. Несколько реже патология возникает на фоне окклюзии центральной вены сетчатки (ЦВС) или ее ветвей.
Воспалительные или дегенеративные изменения сосудистой стенки являются предикторами ретинальных разрывов или регматогенной отслойки сетчатки. Данные патологические состояния встречаются среди пациентов с васкулитом, серповидно-клеточной анемией и болезнью Илза. В ряде случаев этиологическим фактором гемофтальма выступает тупая травма или проникающее ранение глаза, которые сходны с проявлениями субарахноидального кровоизлияния (синдром Терсона) в офтальмологии. При ложном синдроме Терсона наблюдается неоваскуляризация сетчатки после парспланита.
Артериальные микроаневризмы приводят к тому, что на определенном участке сосуд теряет свои эластические свойства, а его стенка истончается. Повышение внутриглазного давления, артериальная гипертензия или изменение реологических свойств крови провоцирует разрыв в зоне аневризмы. Клинические проявления интравитреального кровоизлияния характерны для задней отслойки склерального тела, которая может сопровождаться разрывом сетчатки. Доказано, что аутоиммунные процессы, которые развиваются при системной красной волчанке, также могут поражать сосудистую стенку. При этом повышенная проницаемость сосудов приводит к накоплению геморрагического экссудата в стекловидном теле. Данный механизм характерен и для экссудативной формы возрастной макулодистрофии, которая тоже может быть причиной гемофтальма.
Прогрессирование злокачественной хориоидальной меланомы или болезни Норри (врожденная двухсторонняя псевдоглиома сетчатки) приводит к нарушению структуры микроциркуляторного русла, что на поздних стадиях проявляется частыми разрывами сетчатки и кровотечением. Большинство онкологических заболеваний приводят к неоваскуляризации, но сосуды, которые обеспечивают трофику опухоли, являются малодифференцированными. Низкая степень дифференциации обуславливает частые разрывы и кровоизлияние в стекловидное тело.
Симптомы
Клинические проявления интравитреального кровоизлияния зависят от объема крови, ее реологических свойств и стадии развития. На этапе кровотечения, который длится от нескольких секунд до 24 часов, пациенты отмечают у себя появление «тумана» перед глазами, который постепенно сменяется на облаковидные или паутинообразные тени. Помутнение развивается внезапно, на фоне полного благополучия. Отличительным симптомом гемофтальма является черный или красный цвет появившихся теней. Степень снижения остроты зрения напрямую зависит от объема крови в полости стекловидного тела. При массивных кровоизлияниях пациенты не реагируют на свет. При небольших гематомах острота зрения снижается незначительно. Вовлечение в патологический процесс ганглиозных клеток при задней отслойке сетчатки приводит к развитию фотопсий. Болевой синдром возникает только при гемофтальме вследствие травматического повреждения или ятрогении.
Диагностика
Инструментальная диагностика гемофтальма основывается на проведении непрямой бинокулярной офтальмоскопии со склеральным подавлением, визометрии, биомикроскопии, тонометрии, ультразвукового В-сканирования.
Метод непрямой бинокулярной офтальмоскопии со склеральным продавливанием позволяет провести осмотр периферических отделов сетчатки и верифицировать ретинальный разрыв, при котором визуализируются меланоциты. Для большей достоверности рекомендуется проведение офтальмоскопии с трехзеркальной линзой Гольдмана. При помощи визометрии удается измерить остроту зрения, которая у пациентов с гемофтальмом варьирует от незначительного снижения до полного отсутствия световосприятия. Методом биомикроскопии выявляются меланоциты в передних отделах стекловидного тела, конденсат и очаги кровоизлияния.
Показанием к проведению УЗИ глазного яблока является снижение прозрачности оптической системы глаза, вызванное помутнением роговицы или катарактой. Данная методика позволяет визуализировать разрывы или инородное тело глаза при травматическом генезе гемофтальма и оценить степень прилегания сетчатки и отслойки стекловидного тела. В режиме В-сканирования, помимо вышеуказанных изменений, можно выявить внутриглазную меланому, очаги неоваскуляризации и изучить состояние заднего отдела стекловидного тела. Ультразвуковое исследование следует проводить серийно для ранней диагностики отслойки сетчатки. Его повторяют до момента просветления гемофтальма.
Всем пациентам рекомендовано провести лабораторные анализы: ОАК, коагулограмму и исследование уровня глюкозы крови. Подозрение на окклюзию ЦВС является показанием к проведению ОАК, в котором выявляют увеличение СОЭ. Коагулограмма может указывать на явления сгущения крови. У пациентов с диабетической ретинопатией определяется повышение уровня глюкозы.
Лечение
При подозрении на развитие гемофтальма необходима консультация у офтальмолога. Тактика лечения зависит от этиологии заболевания. При выявлении небольшого кровоизлияния проведение специфического лечения не требуется. В случае рецидива рекомендуется промывание стекловидного тела. Консервативная терапия заключается в пероральном приеме тканевых активаторов плазминогена (альтеплаза). С 3 по 28 день целесообразно принимать проурокиназу. Субтотальный и тотальный гемофтальм требует проведения хирургического лечения (витргемэктомия). Пролиферативная ретинопатия, сопровождающаяся разрывом сетчатки, корректируется при помощи лазерной коагуляции. При явном помутнении стекловидного тела на фоне консервативной терапии показана витрэктомия.
Пациентам в позднем послеоперационном периоде, при рецидиве гемофтальма в домашних условиях рекомендован пероральный прием 10% раствора CaCl, прикладывание компресса со льдом на область глаза и срочное обращение за помощью к специалисту.
Профилактика
Специфических мер по профилактике гемофтальма не разработано. Пациентам рекомендовано контролировать уровень артериального давления, после 40 лет 1 раз в год измерять внутриглазное давление. Больным сахарным диабетом следует проводить мониторинг уровня глюкозы крови, следовать основному лечению и два раза в год проходить профилактический осмотр у офтальмолога, который должен включать проведение офтальмоскопии, тонометрии и визометрии.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник

Для ведения достоверной статистики при наличии у пациентов новой коронавирусной инфекции или ее симптомов, заключительный диагноз лечащего врача должен быть сформулирован в соответствии с маркировкой МКБ-10.
В статье расскажем, какие коды по COVID-19 внесены в МКБ-10, как правильно вносить в карту диагноз заболевания для учета заболеваемости.
↯
Больше статей в журнале
«Здравоохранение»
Активировать доступ
Новые коды в МКБ-10 по COVID-19
В связи с пандемией коронавируса Всемирная организация здравоохранения внесла срочные изменения в МКБ-10, добавив в них кодировки, необходимые для учета больных с подтверждённым коронавирусом и его осложнениями.
Полный список изменений:
1. Для нозологии под кодом В34.2 («Коронавирусная инфекция неуточненной локализации» внесено уточнение об исключении значений:
- «COVID-19, вирус не идентифицирован (U07.2)»;
- «COVID-19, вирус идентифицирован (U07.1)».
Изменения внесены в класс «Некоторые инфекционные и паразитарные болезни (А00-В99), подкласс «Другие вирусные болезни (В25-В34).
2. Внесены правки в подкласс U00-U49 «Временные обозначения новых диагнозов» класса (U00-U85) «Коды для особых целей»:
- в раздел U04 (тяжелый острый респираторный синдром) внесли уточнение, что для нозологии под кодом U04.9 (тяжелый острый респираторный синдром неуточненный) исключаются значения U07.1 и U07.2 (идентифицированный и не идентифицированныйCOVID-19;
- новые значения добавлены в раздел U07 «Использовать в чрезвычайных ситуациях — «COVID-19, вирус идентифицирован» (код U07.1) и «COVID-19, вирус не идентифицирован» (код U07.2).
3. Пояснения о применении кодов U07.1 и U07.2.
Код U07.1 применяется при подтверждении COVID-19 данными лабораторных анализов, при этом наличие симптомов или тяжесть клинических признаков значения не имеет.
Дополнительный код используется при необходимости указать пневмонию или другие проявления инфекции за исключением:
- тяжелый острый респираторный синдром (ОРВИ) неуточненный (U04.9);
- коронавирус как причина болезней, классифицированных в других рубриках (B97.2);
- коронавирусная инфекция неуточненная (B34.2).
Код U07.2 предназначен для случаев, когда коронавирус подтвержден эпидемиологическими или клиническими данными, однако, лабораторные исследования недоступны или неубедительны.
Для ссылки на другие проявления инфекции или пневмонии указываются соответствующие кодировки, за исключением следующих:
- специальный скрининг-осмотр (Z11.5), подозревался, но исключен отрицательными лабораторными результатами (Z03.8);
- коронавирусная инфекция неуточненная (B34.2), COVID-19: подтверждено лабораторными испытаниями (U07.1).
4. Дополнительно ВОЗ разъяснила, что кодировки U00-U49 могут быть применены для временного кодирования новых болезней с неясной этиологией.
Для кодирования коронавируса следует применять уточненную спецификацию категории U07.
Службы поддержки электронных сетей должны обеспечить доступность этой категории и ее подразделов для того, чтобы они могли быть использованы немедленно после указания ВОЗ.
Разъяснения Минздрава
В письме № 13-2/И/2-4335 от 10.04.2020 года Минздрава разъяснил порядок кодирования статистической информации.
Речь идет как о подтвержденном коронавирусе, так и о подозрении на его наличии у пациентов.
Так, были выделены следующие требования к классификации:
| Кодировка | Заболевание |
| B34.2 | Коронавирусная инфекция неуточненная (кроме вызванной COVID-19) |
| B33.8 | Коронавирусная инфекция уточненная (кроме вызванной COVID-19) |
| Z03.8 | Наблюдение больного при подозрении на коронавирус |
| Z22.8 | Носитель возбудителя коронавируса |
| Z20.8 | Контакт с зараженным коронавирусом |
| Z11.5 | Скрининг-тест на выявление коронавируса |
| U07.1 | Подтвержденный лабораторным тестированием COVID-19 |
| U07.2 | Коронавирусная инфекция, подтвержденная эпидемиологическими и клиническими данными, при отсутствии или неубедительности лабораторных анализов |
Также в письме разъяснили другие моменты по применению классификации:
- в качестве дополнительных кодов используются J12 — J18 для пневмонии, вызванной коронавирусом;
- не используются рубрики XXI класса МКБ-10 в случае летального исхода.
Минздрав утвердил в письме порядок заполнения статистической документации, а именно, талон пациента, получающего медпомощь в амбулаторных условиях (форма 025-1/у).
Статистическая карта выбывшего из стационара
 скачать форму 066/у
скачать форму 066/у
Все дополнительные кодировки должны быть проставлены в правом верхнем углу статистической карты ручным способом.
В статье вы найдете только несколько готовых образцов и шаблонов.
В Системе «Главный врач» их более 5000.
Успеете скачать всё, что нужно, по демодоступу за 3 дня?
Активировать
Формулировки диагноза CОVID-19: примеры
Рассмотрим несколько примеров кодирования случаев заболевания коронавирусом по классификации МКБ-10 при наличии осложнений и сопутствующих заболеваний.
☆ О том, как действовать при выявлении коронавируса, рассказали эксперты Системы Главный врач.
Пример 1:
Основной диагноз: U07.2. (подозрение на коронавирус, тяжелое течение).
Осложнения: внебольничная двусторонняя бронхопневмония дыхательная недостаточность.
Сопутствующие болезни: сахарный диабет 2 типа с ангиопатией.
 Постановления и приказы по коронавирусу — откройте в Системе Главный врач.
Постановления и приказы по коронавирусу — откройте в Системе Главный врач.
Пример 2:
Основной диагноз: Z20.8 (контакт с зараженным CОVID-19).
Сопутствующие болезни: сахарный диабет 2 типа.
Пример 3:
Основное заболевание — U07.1 (коронавирусная инфекция, вызванная CОVID-19, среднетяжелая форма).
Осложнения: внебольничная двусторонняя долевая пневмония острый респираторный дистресс-синдром дыхательная недостаточность.
Сопутствующие болезни: постинфарктный кардиосклероз. Артериальная гипертензия.
От того, правильный ли код будет выбран врачом, зависит выбор первичной причины смерти и ее кодировка.
Правила заполнения статистической отчетности медицинских организаций. как заполнять формы 7, 47, 12, 30 посмотрите инструкцию с примерами в Системе Главный врач.
Причина смерти по МКБ-10: примеры формулировки
Пример 1:
- долевая пневмония J18.1;
- коронавирусная инфекция, вызванная COVID-19 U07.2;
- Болезнь, вызванная ВИЧ, с проявлением множественных инфекций В20.7.
II. Артериальная гипертензия I10.X.
Постинфарктный кардиосклероз I25.8.
Пример 2:
I. а) отек легкого J81.Х;
б) долевая пневмония J18.1;
в) Коронавирусная инфекция, вызванная COVID-10 U07.1.
II. Артериальная гипертензия I10.X.
Сахарный диабет 2 типа с множественными осложнениями Е11.7.
Пример 3:
I. а) синдром респираторного расстройства J80.Х;
б) бронхопневмония J18.0;
в) коронавирусная инфекция, неуточненная U07.2.
II. Рак дна желудка без метастазов С16.1.
Артериальная гипертензия I10.X.

Источник
