Клинические синдромы и симптомы для пневмонии

1. Клинические проявления Клиника пневмонии складывается из приведенных ниже синдромов:
1) синдрома острой фазы воспаления (озноб, высокая температура, румянец, выявление возбудителя в мокроте, увеличение скорости оседания эритроцитов, лейкоцитоз со сдвигом влево);
2) интоксикационного синдрома (общая слабость, головные боли, снижение аппетита);
3) синдрома очагового уплотнения легочной ткани:
— одышка, за счет отека стромы легкого;
— колющая боль в грудной клетке на глубине вдоха в результате разрушения плевры;
— кашель — вначале сухой, рефлекторный, затем за счет частичного разжижения экссудата с мокротой, которая при пневмококковой долевой пневмонии приобретает «ржавый» характер за счет примеси эритроцитов;
— отставание пораженной половины грудной клетки в акте дыхания;
— усиление голосового дрожания;
— притупление перкуторного звука;
— бронхиальное дыхание над зоной поражения;
— усиление бронхофонии;
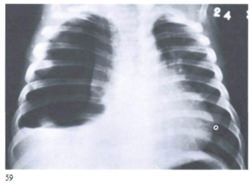
— рентгенологически гомогенное или негомогенное затемнение всей доли, сегмента или нескольких сегментов.
2. Клинико-лабораторные и инструментальные критерии течения пневмоний, связанных с разными этиологическими факторами Пневмококковая пневмония протекает в двух морфологических формах: долевой (крупозной) и очаговой.
Для крупозной характерны внезапное начало, сильный озноб с повышением температуры тела до 39-40 °С, кашель с выраженной одышкой, боль в грудной клетке на стороне поражения, усиливающаяся при глубоком дыхании и кашле, сердцебиение, головная боль. Боль при развитии пневмонии в нижних долях легких и вовлечении в процесс диафрагмальной плевры иррадиирует в брюшную полость, симулируя картину острого живота. У многих больных развивается возбуждение, но возможны заторможенность и бред.
Клиника очаговой пневмонии характеризуется постепенным началом, часто на фоне вирусной инфекции, кашлем с мокротой слизисто-гнойного характера. Реже встречаются такие симптомы, как боль в грудной клетке и одышка.
При осмотре состояние больных средней тяжести или тяжелое. Положение активное, вынужденное. Больные обычно лежат на стороне поражения. При пальпации в зоне поражения — болезненность, голосовое дрожание несколько ослаблено. При перкуссии над очагом воспаления — притупление перкуторного тона. Аускультативно — сначала ослабленное везикулярное дыхание, на 2-3-й день появляется крепитация, которую сменяет бронхиальное дыхание.
Стафилококковая пневмония возникает при бронхогенном характере инфицирования обычно после перенесенной вирусной инфекции. Клинически проявляется особо тяжелым течением с признаками выраженной интоксикации (кашель со скудной мокротой типа «малинового желе», резкой общей слабостью, нередко спутанным сознанием). Физикальная картина характеризуется несоответствием объема поражения и тяжести состояния больного.
Фридлендеровская пневмония вызывается клебсиелой и возникает у очень ослабленных больных. Заболевание развивается постепенно с длительным продромальным периодом, характеризующимся лихорадкой, глухим кашлем и общим недомоганием. Спустя 3-4 дня в зоне инфильтрации появляются множественные полости распада с жидким содержимым.
Микоплазменная пневмония клинически характеризуется фебрильной температурой; мучительным сухим кашлем, переходящим во влажный, с отделением скудной слизисто-гнойной мокроты. При аускультации выслушиваются жесткое дыхание и локальные сухие или влажные звучные мелкопузырчатые хрипы. При рентгенологическом исследовании — перибронхиальная и периваскулярная инфильтрация. В анализах крови выявляется значительное увеличение скорости оседания эритроцитов при нормальном содержании лейкоцитов. Улучшение самочувствия отмечается при назначении антибиотиков тетрациклинового ряда.
3. Диагностика Диагностика пневмоний включает в себя комплекс обязательных и дополнительных исследований.
Обязательные исследования:
— сбор общеклинических данных (жалоб, анамнеза, физикальных данных);
— общий анализ крови;
— биохимический анализ крови с определением общего белка, белковых фракций и показателей острой фазы воспаления (С-реактивного белка, серомукоида, фибриногена);
— общий анализ мокроты;
— микроскопия мазков мокроты, окрашенных по Граму;
— бактериологическое исследование (посев мокроты);
— анализ крови на ВИЧ-инфекцию;
— анализ кала на яйца гельминтов;
— ЭКГ;
— рентгеноскопия и рентгенография грудной клетки.
Дополнительные исследования:
— микроскопия мазков мокроты (определение палочек Коха);
— цитологическое исследование мокроты (атипические клетки);
— определение состояния иммунитета по анализам крови (Т-лимфоциты, В-лимфоциты, иммуноглобулины);
— обнаружение специфических антител и антигенов в сыворотке крови для уточнения этиологии пневмонии;
— компьютерная томография.
4. Осложнения Наиболее частыми осложнениями пневмонии являются:
— плеврит (серозно-фибринозный или гнойный);
— нагноительные процессы в легочной ткани;
— острая дыхательная недостаточность;
— септические осложнения (инфекционно-токсический шок, перикардит, миокардит, эндокардит, токсические поражения печени, почек, мочевыводящих путей, суставов, слюнных желез).
5. Формулировка клинического диагноза При постановке диагноза пневмонии необходимо учитывать этиологию, по возможности механизмы развития (внебольничная, внутрибольничная); локализацию и распространенность (сегмент, доля, одно- или двустороннее поражение); течение и степень тяжести (легкая, средней тяжести, тяжелая); фазу (разгар, разрешение, реконвалесценция); осложнения.
Источник
Автор статьи — Чуклина Ольга Петровна, врач общей практики, терапевт. Стаж работы с 2003 года.
Пневмонией называют острое инфекционное заболевание, для которого характерно развитие воспаления легочной ткани, обязательно в процесс вовлекаются альвеолы
Выделяют следующие возможные причины заболевания:
- бактерии;
- вирусы;
- грибки.
Среди бактерий ведущая роль принадлежит Стрептококку pneumonia (пневмококк), редко вызывают пневмонию микоплазма, легионелла, хламидия, клебсиелла.
Привести к развитию пневмонии может вирус гриппа, в том числе вирус типа А (H1N1), аденовирус, риновирус.
Грибковую пневмонию вызывает грибок рода Кандида.
Заражение происходит воздушно-капельным путем (при чихании, кашле) от больного человека, либо инфекция в легочную ткань может попасть из очагов хронической инфекции (хронические синуситы, тонзиллиты, кариес зубов).
Факторами, способствующими развитию заболевания, являются:
- переохлаждение организма;
- хронические заболевания легких (бронхит);
- снижение иммунитета;
- возраст больного старше 65 лет;
- табакокурение;
- злоупотребление алкоголем;
- вдыхание вредных веществ на производствах;
- наличие хронических заболеваний (сердечнососудистой системы, сахарный диабет, болезни почек);
- нахождение больного на аппарате искусственной вентиляции легких.
Пневмония может быть:
- первичной – пневмония является самостоятельным заболеванием;
- вторичной – пневмония развивается на фоне сопутствующего заболевания (застойная);
- аспирационной – развивается при занесении бактерий в бронхи с рвотными массами, инородными телами;
- послеоперационной;
- посттравматической – в результате травмы легкого.
По этиологи
- типичная – вызванная типичными возбудителями (пневмококк, вирус);
- атипичная – вызванная нетипичными возбудителями (хламидии, микоплазмы, легионеллы, клебсиеллы).
По морфологическим признакам:
- очаговая – поражается небольшой участок легкого;
- крупозная – поражаются доли легкого, может быть односторонней и двусторонней.
По происхождению:
- внебольничные – развиваются вне стационара;
- внутрибольничные – развиваются через 2 или более дней после поступления больного в стационар.
Внутрибольничные пневмонии отличаются более тяжелым течением.
Клиническая картина воспаления легких во многом зависит от типа возбудителя, от состояния здоровья человека, наличия сопутствующих заболеваний, иммунодефицита.
В большинстве случаев пневмония имеет очаговую форму и характеризуется следующими симптомами:
- острое начало;
- температура тела повышается до фебрильных цифр (38,5 – 40 градусов);
- общая слабость;
- боль в груди при глубоком вдохе и кашле;
- повышенное потоотделение;
- быстрая утомляемость;
- кашель в начале заболевания сухой, позже становится продуктивным (влажным);
- одышка.
Для пневмонии характерны и местные признаки – при аускультации слышно либо ослабление дыхание, либо мелкопузырчатые, крепитирующие хрипы.
При небольших очаговых пневмониях может не быть изменений при аускультации легких.
Температура при пневмонии держится в течение трех-четырех дней, при условии своевременно начатого лечения.
Признаки крупозной пневмонии
Крупозная пневмония отличается выраженным интоксикационным синдромом, температура резко повышается до 39 – 40 градусов, развивается тахикардия (увеличивается частота сердечных сокращений).
Чаще всего при крупозной пневмонии возникает сильная одышка, учащается частота дыханий, рано появляется влажный кашель.
Важно! Особенностью влажного кашля при крупозной пневмонии является наличие «ржавой мокроты» (в мокроте присутствуют прожилки крови).
Бессимптомная пневмония
Возможно и бессимптомное течение пневмонии, это может быть при небольших очаговых пневмониях, при снижении иммунитета.
У больного нет характерных признаков заболевания – кашля, повышения температуры. Может быть только общая слабость, повышенная утомляемость.
Обнаруживают такую пневмонию случайно при проведении флюорографического обследования.
Особенности вирусной пневмонии
Для вирусной пневмонии характерно то, что у больного в начале присутствуют признаки респираторного заболевания. А через одни или двое суток появляется симптоматика пневмонии — кашель с прожилками крови, повышается температура, возникает одышка.
Диагностика воспаления легких основывается на наличии характерной клинической картины заболевания, данных осмотра и характерных изменениях при обследовании больного.
При осмотре можно выявить:
- при аускультации – ослабление дыхания, наличие мелкопузырчатых влажных хрипов, крепитации.
- может быть отставание грудной клетки при вдохе на стороне поражения;
- при развитии дыхательной недостаточности – учащение дыхательных движений, втяжение межреберных промежутков при вдохе, акроцианоз.
Проводятся лабораторные и инструментальные обследования:
Общий анализ крови. В нем обнаруживается лейкоцитоз, ускоренное СОЭ.
Общий анализ мокроты. Характерно наличие признаков воспаления (лейкоциты), крови, выявление возбудителя.
Бак.посев мокроты – для определения возбудителя и определения его чувствительности к антибиотикам.
Биохимический анализ крови. Наблюдается повышение АЛТ, АСТ, С-реактивного белка.
Рентгеногрфия грудной клетки в двух проекциях (прямой и боковой). При пневмониях видны очаговые затемнения, либо долевые.
При необходимости проводится компьютерная или магнитно-резонансная томография легких.
Для определения степени дыхательной недостаточности проводится пульсоксиметрия (определяют насыщение крови кислородом, это неинвазивный метод).
С чем можно спутать пневмонию
Дифференциальная диагностика пневмонии проводится с:
- опухолевыми образованиями – отсутствует температура, либо она субфебрильная, нет острого начала, отсутствие эффекта от антибиотиков;
- туберкулезом легких – также начало не острое, нет гипертермии, характерная рентгенологическая картина, отсутствие положительного эффекта при терапии.
Одни и те же симптомы могут быть признаками разных заболеваний, а болезнь может протекать не по учебнику. Не пытайтесь лечиться сами — посоветуйтесь с врачом.
Важно! Данный раздел написан в соответствии с Федеральным стандартом первичной медико-санитарной помощи при пневмонии
Лечение не тяжелых форм пневмонии может осуществляться амбулаторно, тяжелая пневмония подлежит госпитализации в стационар.
Существуют общие рекомендации:
- соблюдение постельного режима;
- регулярное проветривание помещения;
- обильный питьевой режим (способствует снятию интоксикации);
- увлажнение вдыхаемого воздуха;
- пища должна быть легкоусвояемой.
Основным лечением является применение антибактериальных препаратов.
Какие антибиотики показаны при воспалении легких
Не тяжелые пневмонии начинают лечить с защищенных пенициллинов:
Если у больного имеется непереносимость данной группы или противопоказания, недавнее применение препаратов данной группы, больному назначают макролиды:
Также макролиды назначаются при атипичных пневмониях.
Препаратами третьего ряда являются респираторные фторхинолоны, цефалоспорины.
К респираторным фторхинолонам относятся:
К цефалоспоринам относятся:
При легком течении курс антибактериальной терапии от 7 до 10 дней.
Эффективность антибактериальной терапии оценивается через 48-72 часа от начала терапии, если нет признаков улучшения состояния (снижение интоксикации, температуры тела, снятие одышки), то производят смену антибиотика.
Тяжелые пневмонии начинают лечить в условиях стационара инъекционными формами антибактериальных препаратов, также возможно назначение сразу двух препаратов из разных групп.
При тяжелых формах пневмонии курс антибактериальной терапии составляет не менее 10 дней.
В случае атипичных пневмоний лечение проводится от 14 до 21 дня.
Помимо антибактериальной терапии назначается и жаропонижающая терапия. Жаропонижающие назначаются при повышении температуры от 38,5 градусов:
Для разжижения мокроты применяются муколитики:
Эффективны ингаляции через небулайзер:
- раствора натрия хлорида 0,9%;
- водного раствора Лазолвана;
- при наличии одышки – Беродуала.
Важно! Сиропы от кашля не подходят для использования в небулайзере. Для этого подходят водные растворы для ингаляций на водной основе.
Из физиолечения возможно проведение:
- электрофореза на грудную клетку;
- УФО грудной клетки;
- магнитотерапия;
- вибрационный массаж грудной клетки.
После выздоровления человек подлежит диспансерному наблюдению в течение одного года.
В случае неправильно подобранного или несвоевременного лечения пневмония может давать серьезные осложнения.
- Развитие острой дыхательной недостаточности.
- Плеврит – воспаление оболочки легких.
- Абсцесс легкого – формирование полости заполненной гнойным содержимым.
- Отек легких.
- Сепсис – распространение инфекции по всему организму по кровеносным сосудам.
Существует специфическая профилактика пневмококковых инфекций – пневмококковая вакцина.
Она применяется у детей младшего возраста и больных из группы риска. Формируется иммунитет на пять лет, затем нужно проводить ревакцинацию.
Существуют также и общие рекомендации:
- Избегать переохлаждений.
- Отказ от вредных привычек.
- Лечение хронических заболеваний.
- Ведение здорового образа жизни.
- Закаливание организма и регулярные физические нагрузки.
Источник
Cодержание темы «Пневмония : этиология ( причины), классификация, патогенез, диагностика, лечение, прогноз, профилактика при пневмонии.»: Клиническая картина пневмонии ( симптомы пневмонии ).
Для проявления Пневмонии ( Пн ) характерны основные синдромы: Степень выраженности этих проявлений характеризует тяжесть течения Пневмонии ( Пн ) (табл. 1). Таблица 1. Показатели тяжести течения пневмонии
Клиническая картина Пневмонии ( Пн ) зависит от ряда причин и во многом определяется характером возбудителя и состоянием макроорганизма. Так, в клинической картине атипичных Пневмоний ( Пн ) превалируют проявления общей интоксикации, в то время как симптомы бронхолегочного синдрома отходят на второй план. Для аспирационных Пневмониях ( Пн ) характерно развитие гнойно-деструктивных процессов в легких. При вторичной пневмонии состояние больного и клиническая картина бывают обусловлены проявлениями основного заболевания. На различных этапах течения Пневмонии ( Пн ) клиническая картина может изменяться в зависимости от присоединения тех или иных осложнений. -Читать далее>>>> |
Источник
Какие основные синдромы пневмонии? Пневмония — это серьезная болезнь, которая требует комплексного лечения. Возникает недуг по причине развития осложнений после перенесенной респираторной инфекции. Характеризуется сильным воспалением легочной ткани, которое приводит к нарушению работы органов дыхания и обеспечения тканей кислородом. Болезнь опасна тем, что способна активно прогрессировать и нарушать обмен веществ в организме больного. Такое патологическое состояние часто провоцирует возникновение у пациента следующих синдромов пневмонии: интоксикации, высокой температуры и гипоксии, поэтому важно осуществить своевременное и эффективное лечение. В процессе терапии врачи назначают не только антибиотики, но и противовоспалительные, жаропонижающие и дезинтоксикационные препараты. Не обойтись и без лекарств, которые помогут устранить кашель и укрепить иммунитет.
Описание недуга
Пневмония — это опасная патология дыхательной системы. Воспаление, которое обладает вирусной или микробной природой, затрагивает определенный участок одного или обоих легких. В процессе развития воспаления нарушаются вентиляционные функции. Это приводит к тому, что развивается недостаток кислорода в организме больного, формируется гипоксия ткани и нарушаются обменные процессы. В частых случаях заболевание развивается по причине осложнения гриппа или ОРВИ. Хламидийную пневмонию (код по МКБ-10 — J16.0) необходимо лечить в условиях стационара, под строгим наблюдением врачей. При легком течении допустимо осуществлять терапию дома.
Как устранить воспаление?
Чтобы избавится от заболевания, важно устранить воспалительный процесс в легочной ткани. Необходимо восстановить полноценное функционирование органов дыхания. Врачи запрещают осуществлять лечение в домашних условиях лекарственными препаратами, которые не рекомендованы специалистом, поскольку самолечение может спровоцировать развитие серьезных осложнений и привести к летальному исходу. Терапию разделяют на несколько групп.
Антимикробное лечение направлено на сам фактор, который спровоцировал появление воспалительного процесса. Важно устранить токсикоз и восстановить полноценный обмен веществ. С помощью симптоматических средств необходимо вылечить кашель и снизить температуру. Благодаря витаминам и физиотерапии, дыхательным упражнениям, диете и режиму можно восстановить здоровье пациента и полностью подавить воспалительный процесс. Избавится от заболевания можно только с помощью комплексного подхода к лечению, важно тщательно выполнять все рекомендации лечащего врача.
О чем важно знать перед тем, как осуществить лечение антибиотиками?
Врач должен контролировать весь процесс терапии пневмонии. Клинические рекомендации специалистов заключаются в следующем:
- В процессе лечения пневмонии не обойтись без этиотропных препаратов, которые воздействуют на причину воспалительного процесса.
- При микробных возбудителях необходимо пить антибиотик, противогрибковых — химиотерапевтический медикамент, активный в отношении конкретного возбудителя.
Только врач должен назначать препараты в зависимости от тяжести недуга.
Борьба с высокой температурой

Высокая температура — основной клинический синдром пневмонии. В частых случаях болезнь сопровождается повышенной температурой тела — это защитная реакция организма на активность патогенных микроорганизмов. Если по причине гипертермии значительно ухудшилось общее состояние больного и возникает нарушение со стороны внутренних органов, необходимо принять препарат для жаропонижающего лечения.
«Ибупрофен» — один из самых эффективных лекарственных препаратов, который поможет избавиться от гипертермического синдрома при пневмонии, а также снимет воспаление. «Парацетамол» менее эффективный препарат, который врачи не рекомендуют пить.
Симптоматика заболевания
Какие синдромы пневмонии? В процессе развития заболевания возникают неприятные симптомы, которые проявляются в виде:
- высокого подъема температуры тела;
- сильного кашля с мокротой;
- болей в области грудной клетки во время кашля.
При возникновении одного из симптомов бронхолегочного синдрома необходимо обратиться к лечащему врачу. Болезнь опасна тем, что способна прогрессировать и переходить в более сложные формы. Вторичные симптомы проявляются в виде:
- сухого кашля;
- мышечных болей;
- чувства першения в горле;
- общей слабости.
Самолечением заниматься запрещено, поскольку в домашних условиях невозможно осуществить тщательную диагностику заболевания.
Процесс диагностики

В первую очередь врач оценивает основные синдромы при пневмонии, которые возникли у больного. Пациенту необходимо осуществить рентгенографию легких. В некоторых случаях атипичную пневмонию можно выявить только после проведения компьютерной томографии. Нужно сдать общий анализ крови и мазок на бактериальный посев.
На основе полученных результатов исследования специалист назначает комплексное лечение, которое поможет устранить синдромы пневмонии и побороть заболевание. При несвоевременной терапии могут возникнуть осложнения, которые проявляются в виде:
- абсцесса легких;
- эмпиемы;
- плевры;
- отека легких;
- сепсиса.
Следует знать, что заболевание может привести к летальному исходу. Чтобы этого не допустить, важно своевременно обратиться за помощью к медицинскому персоналу.
Эффективные препараты

Только врач должен назначить лекарственные препараты для лечения заболевания, поскольку применение медикаментов не по назначению врача может привести к летальному исходу больного. Процесс терапии пневмонии осуществляется с применением таблеток, капсул и растворов. В конкретном случае врач определяет, какие лекарства эффективно помогут устранить недуг. Инъекции быстро всасываются в кровь, поэтому быстрее оказывают терапевтическое действие.
С помощью «Цефтазидима» и «Меропенема» осуществляется лечение пневмонии, эти препараты являются эффективными при борьбе с воспалением легких. Часто такие лекарства назначают доктора при тяжелой стадии болезни.
С использованием «Амоксициллина», «Амоксиклава, «Аугментина» осуществляется лечение пневмонии средней тяжести.
«Цефотаксим», «Цефтриаксон» применяют в процессе терапии воспаления легких в том случае, если недуг вызван вредоносными микроорганизмами. Если у пациента выявлена аллергия на пенициллин, то врач назначает «Азитрал», «Хемомицин», «Сумамед».
Препарат «Тималин» необходимо применять в том случае, если возникло воспаление в дыхательных путях, абсцесс или плеврит. Только врач должен определить дозу и длительность курса лечения.
Народные методы терапии

Побороть пневмонию можно с помощью народных рецептов лечения. Следует знать, что настои не помогут полностью избавиться от заболевания, они лишь улучшат общее самочувствие и укрепят иммунитет. Травяной напиток не сможет заменить сильнодействующий антибиотик. С помощью настоя ягод малины, чая с лимоном, уксусных компрессов, медово-луковых смесей, настоев из изюма, ромашки, ингаляций с прополисом осуществляется лечение пневмонии. Перед тем как начать лечение, важно проконсультироваться с лечащим врачом.
Эффективный рецепт
С помощью меда и березовых почек можно улучшить общее состояние больного. Для приготовления целебного средства необходимо нагреть мед (50 г) на водяной бане и положить в него березовые почки (100 г). Держать смесь в течение нескольких минут. Потом переложить в емкость и убрать почки. Полученное средство необходимо принимать несколько раз в день, разовая доза — 1 ч. л. Такой рецепт можно применять и в процессе лечения пневмонии у детей. Следует знать, что продукт пчеловодства может спровоцировать развитие аллергической реакции, поэтому не рекомендовано применять рецепт тем людям, которые склонны к аллергии.
Лечение дегтярной водой

Чтобы избавиться от пневмонии, необходимо в трехлитровую банку вылить медицинский деготь (500 мл). После чего следует долить кипяток до самого горлышка. Хорошо закрыть крышкой и завязать банку тканью. Оставить настаиваться в течение 10 дней. Принимать по 1 ст. л. на ночь, детям — по 1,5 ч. л. Запрещено запивать лекарство водой. Рекомендовано полоскать целебным средством горло перед сном и употреблять внутрь натощак. Благодаря такому действию пройдет кашель.
Если появился интоксикационный синдром при пневмонии, то это свидетельствует о том, что развиваются серьезные осложнения со здоровьем, поэтому следует немедленно обратиться к врачу и не заниматься самолечением.
Терапия подорожником
Свежие листья подорожника необходимо промыть под проточной водой и подсушить. На диван расстелить широкое полотенце и накрыть целлофаном. Выложить на него растение, лечь на спину и положите на грудную клетку подорожник. Обвязать грудь полотенцем или теплым платком. Рекомендовано осуществлять процедуру перед сном.
Применяем чеснок
Многим известны антимикробные свойства чеснока. В процессе лечения пневмонии рекомендовано включить в рацион этот полезный продукт. Корку ржаного хлеба необходимо натереть чесноком и съесть. После чего нужно жевать дольку чеснока. Чеснок поможет избавиться от гриппа, простуды, бронхита и ангины. Для того чтобы побороть пневмонию, лечение должно быть комплексным.
Остаточное явление после болезни
После лечения могут возникнуть осложнения, одно из которых — астенический синдром после пневмонии, который проявляется в виде:
- сильной слабости;
- быстрой утомляемости;
- апатии.
Человек не может справиться даже с незначительной нагрузкой, и в дневное время может возникнуть спонтанная усталость. Чтобы избавиться от такого синдрома, специалисты рекомендуют после интенсивного лечения принимать витаминный комплекс. Следует правильно и сбалансированно питаться. Рекомендовано включить в рацион овощи, фрукты и белковые продукты. Нужно больше гулять на свежем воздухе и не спешить выходить на работу. Важно снизить физическую нагрузку — следует вести умеренно активный образ жизни. Если рекомендации не помогли улучшить общее самочувствие пациента, необходимо в обязательном порядке обратиться к лечащему врачу.
Температура при пневмонии
В процессе развития заболевания температура может колебаться от 37 до 39 градусов, держится дольше 6 суток. Если показатель температуры превысил отметку 39 градусов, то это признак того, что воспалительный процесс усиливается и организм не в состоянии побороть заболевание. При таких условиях важно вызвать скорую помощь. Сбивать температуру необходимо только теми лекарственными препаратами, которые назначил врач. С помощью медового, лимонного, смородинового или шиповникового напитка можно улучшить общее самочувствие. При высокой температуре рекомендовано включить в рацион продукты, которые содержат достаточное количество витамина C. Правильное питание положительно повлияет на защитную функцию организма и поможет побороть пневмонию.
Болезненные ощущения
Может ли появиться болевой синдром при пневмонии? При воспалении легких симптомы заболевания могут проявиться по-разному. В частых случаях сильно поднимается температура тела и появляется интенсивный кашель. Если воспаленный процесс развивается в одном легком, то человек ощущает тупую боль в боку. При двусторонней пневмонии сильно болит спина в области лопаток, человек ощущает острую боль в области грудной клетки. При таких условиях нужно немедленно вызвать скорую помощь, поскольку такая разновидность воспаления самая серьезная и наиболее опасная.
Хроническое воспаление легких характеризуется тем, что в процессе развития болезни пациент ощущает сильную беспокоящую боль и хрип в груди, возникают мигрени, интоксикация, рвота. При появлении одного из симптомов немедленно следует обратиться к врачу, поскольку самолечение приведет к летальному исходу.
Этиология болезни
Какая этиология и патогенез пневмонии? В частых случаях провоцируют появление недуга пневмококки, микоплазма и вирусы. По причине внедрения в организм синегнойной палочки, легионеллы, аспергилл, микоплазмы и пневмоциста развивается внутрибольничная пневмония.
Патогенез недуга

Заболевание развивается в условиях высокой вирулентности микроорганизмов в легкие. Микробы попадают с воздухом или гематогенным путем. К предрасполагающим факторам, которые провоцируют развитие внебольничного воспаления легких, относят:
- нездоровый образ жизни — курение;
- систематические стрессы;
- длительное пребывание на холоде;
- тяжелый физический труд;
- эмоциональную неуравновешенность.
Все эти факторы пагубно влияют на местный иммунитет и нарушают легочное кровообращение.
Бронхообструктивный
При заболевании такой синдром характеризуется нарушением в работе органов дыхания. Пневмония с бронхообструктивным синдромом проявляется в виде:
- одышки экспираторного характера;
- приступа удушья;
- приступообразного или малопродуктивного кашля;
- удлинения фазы выдоха;
- шума во время дыхания;
- сухого хрипа.
По причине функциональных и органических изменений в работе организма развивается такой синдром, который может длиться до 10 дней. Возникает вследствие инфекционной болезни, аллергии, развития заболеваний сердечно-сосудистой системы.
На заметку пациенту

Стрептококковую пневмонию (код по МКБ-10 — J 13) можно выявить только после тщательного медицинского исследования больного. При появлении одного из симптомов пневмонии важно немедленно обратиться к врачу и осуществить диагностику. В домашних условиях невозможно определить форму и тяжесть заболевания. В зависимости от конкретной клинической картины врач назначает подходящее и эффективное лечение пневмонии. Клинические рекомендации специалистов заключаются в следующем:
- Не заниматься самолечением. Самолечение может навредить и спровоцировать развитие необратимых осложнений со здоровьем. Пневмония опасна тем, что способна прогрессировать и переходить в более сложные формы.
- Своевременно обратиться в больницу. При своевременном обращении к медицинскому работнику болезнь эффективно поддается терапии.
Если появился сильный кашель и возникли нарушения в работе органов дыхания, необходимо немедленно ехать в больницу, поскольку это один из признаков развития болезни.
Источник