Кавернозный туберкулез мкб 10 коды
Этиология и патогенез
Туберкулез — медленно развивающаяся бактериальная инфекция, которая, как правило, начинается в легких и может распространяться в другие органы. Чаще наблюдается у детей и взрослых людей старше 60 лет. Факторами риска являются перенаселенность и плохое питание. Пол, генетика значения не имеют.
В настоящее время эффективна терапия антибиотиками, но без лечения он может стать тяжелой хронической болезнью с быстрым развитием летального исхода.
Туберкулез является основной причиной смертности среди взрослого населения по сравнению с другими бактериальными инфекциями. Эта болезнь до сих пор широко распространена в развивающихся странах. В развитых государствах также высока заболеваемость, но в течение XX столетия она неуклонно снижалась благодаря успехам здравоохранения, хорошему питанию и нормальным условиям жизни населения. Однако с 1985 года заболеваемость резко возросла во всем мире. Этот новый рост обусловлен распространением штаммов туберкулезных палочек, которые развили высокую устойчивость к антибиотикам, а также увеличением ВИЧ-инфицированных и больных СПИДом, у которых сильно ослаблена иммунная система, что делает этих людей беззащитными перед инфекцией.
Большинство случаев туберкулеза вызывают бактерии Mycobacterium tuberculosis, которые передаются воздушно-капельным путем после кашля инфицированного человека. Несмотря на то что практически все люди в какой то момент своей жизни бывают инфицированы туберкулезными палочками, болезнь развивается только у малой части населения.
После попадания возбудителя заболевания в дыхательные пути вначале развивается легкая инфекция легких. Выздоровление в этом случае зависит от силы иммунной системы человека. У большинства здоровых людей эта инфекция не прогрессирует. Однако часть туберкулезных палочек откладывается в легочной ткани в латентном состоянии, и болезнь может вспыхнуть позже, при ослаблении иммунитета у данного человека. В некоторых случаях возбудитель заболевания попадает в кровь и разносится по организму. В редких случаях инфекция развивается не в легких, а в других органах.
Очень высока заболеваемость туберкулезом у людей с ослабленной иммунной системой. В эту группу риска входят пациенты, инфицированные ВИЧ, диабетики, больные, принимающие иммуносупрессанты, с хроническими заболеваниями легких, а также недоедающие люди, живущие в перенаселенных и антисанитарных условиях. В основном, самыми предрасположенными к заболеванию туберкулезом группами населения являются люди пожилого возраста и дети.
Симптомы
Могут появиться при развитии первоначальной инфекции (у большинства людей они отсутствуют):
— сухой кашель;
— общее недомогание.
Обычно в течение 2–6 недель появляются другие симптомы, но прогрессирование может идти и намного быстрее.
Поздние симптомы включают:
— персистирующий кашель с зеленоватой или желтоватой мокротой, в которой иногда видны прожилки крови;
— боль в груди при глубоком вдохе;
— одышку;
— повышение температуры;
— плохой аппетит и потерю веса;
— обильную потливость ночью;
— слабость.
Диагностика
При отсутствии лечения легочного туберкулеза возможно распространение инфекции в ткани перикарда. Помимо этого, через кровь она может проникнуть в головной мозг, кости и другие органы.
Нелегочные формы развиваются очень медленно, что сопровождаются неспецифичными проявлениями, потому так трудна диагностика этих форм болезни. Например, симптомы туберкулеза желудочно-кишечного тракта очень похожи на болезнь Крона.
При подозрении на развитие заболевания (по симптомам и результатам общего осмотра пациента) следует сделать флюорографию или компьютерную томографию, чтобы оценить поражение легких. Если кашель продуктивный, необходимо взять образец мокроты для определения вида бактерий и проведения теста на чувствительность к антибиотикам. Пока проводятся анализы, пациенту следует назначить комбинированный курс противотуберкулезных препаратов.
Иногда для получения образца легочной ткани для исследований делают бронхоскопию. Помимо этого, при подозрении на развитие нелегочных форм туберкулеза следует взять образцы тканей из других органов, чтобы исследовать их на наличие инфекции.
Людям, недавно бывшим в контакте с больными и инфицированными, необходимо пройти диспансеризацию. При этом делают флюорографию, реакцию Манту, при которой под кожу вводят вещество, выделяемое туберкулезными палочками. Место инъекции затем осматривают через 2–3 дня. Положительная реакция указывает на инфицирование туберкулезными палочками.
Лечение
При подтвержденном диагнозе больной может лечиться дома при условии удовлетворительного самочувствия. Врач назначит комбинацию противотуберкулезных лекарств, которые придется принимать минимум 6 месяцев.
Благодаря комбинированному лечению, у туберкулезных палочек не развивается резистентность к антибиотикам. Выбор лекарств зависит от тяжести инфекции, чувствительности и резистентности возбудителя к конкретным антибиотикам, а также от обширности поражения других органов помимо легких. Болезнь может поражать такие труднодоступные для лекарств органы, как кости; в этих случаях требуется очень продолжительная терапия.
При туберкулезе необходимо пройти полный курс лечения. Если пациент часто забывает принимать назначенные препараты, то имеет смысл проводить лечение в специализированных центрах под непосредственным наблюдением врача.
Следует регулярно делать флюорографию и анализ крови для мониторинга реакции и определения побочных эффектов назначенной терапии.
При строгом соблюдении режима большинство людей полностью выздоравливают. Однако при инфицировании одним или двумя штаммами резистентных туберкулезных палочек, тяжелом иммунодефиците или в случае обширных поражений туберкулез может закончиться летальным исходом.
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Классификация
- Симптомы
- Диагностика
- Лечение
- Прогноз
Названия
Название: Кавернозный туберкулез легких.

Кавернозный туберкулез легких
Описание
Кавернозный туберкулез легких. Деструктивная форма заболевания, отличительной чертой которой является наличие в легочной ткани изолированной полости распада (каверны). Клиника данной формы туберкулеза малосимптомна: утомляемость, пониженный аппетит, кашель с мокротой выражены слабо; указывать на патологию может внезапное кровохарканье или кровотечение. Выявить кавернозный туберкулез легких помогает рентгенодиагностика, туберкулинодиагностика, обнаружение МБТ в мокроте. Лечение включает госпитализацию, противотуберкулезную химиотерапию, дыхательную гимнастику, физиотерапию; по показаниям – хирургическую тактику.
Дополнительные факты
Кавернозный туберкулез легких – стадия прогрессирования туберкулеза легких, протекающая с образованием тонкостенной полости, для которой не свойственны воспалительно-фиброзные изменения стенок и окружающей легочной ткани. Заболеваемости в основном подвержены взрослые пациенты; у детей с первичным туберкулезным комплексом и туберкулезом ВГЛУ образование каверн встречается реже.
Более чем в половине случаев кавернозная форма служит исходом инфильтративного туберкулеза, в остальных случаях – диссеминированного и очагового туберкулеза легких. При отсутствии или неадекватности специфического лечения кавернозная форма переходит в фиброзно-кавернозный туберкулез, для которого характерно фиброзирование стенок каверны и окружающей паренхимы легких, а также наличие многочисленных очагов обсеменения. На долю впервые выявленного кавернозного и фиброзно-кавернозного туберкулеза легких в пульмонологии приходится 5-6 % всех случаев туберкулезной инфекции. Последующее прогрессирование туберкулезного процесса может привести к наступлению финальной стадии заболевания – цирротического туберкулеза – сморщиванию легкого вследствие обширного разрастания грубой соединительной ткани.
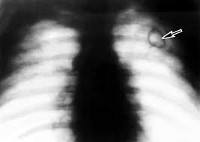
Кавернозный туберкулез легких
Причины
Деструктивный процесс может начаться при любой клинической форме туберкулеза легких — инфильтративной, диссеминированной, очаговой, туберкулеме. Предрасполагающими условиями для развития кавернозного туберкулеза могут служить массивная суперинфекция, повышение сенсибилизации и изменение реактивности организма, сопутствующие заболевания и вредные привычки (курение).
Формированию полостного образования (каверны) в легком предшествует фаза распада — образование в воспалительном очаге полости, которая заполняется особым видом некротической ткани – казеозными массами. Под воздействием протеолитических ферментов сухие казеозно-некротические массы приобретают жидкую консистенцию и постепенно отторгаются через дренирующий бронх, оставляя на своем месте остаточную полость. В дальнейшем эта полость заполняется воздухом, а при нарушении дренажной функции бронха – жидкостью.
Стенка сформированной каверны представлена тремя слоями: изнутри она выстлана слоем казеозных масс (пиогенная оболочка), в середине имеется грануляционный оболочка, представленная гигантскими и эпителиоидными клетками, снаружи каверна окружена тонкой эластичной соединительнотканной капсулой. Характерными патоморфологическими признаками кавернозного туберкулеза легких служат наличие одиночной каверны, отсутствие выраженной воспалительной реакции и фиброзных изменений в бронхах, лимфатических сосудах и окружающей их ткани.
Классификация
В соответствии с патогенетической характеристикой каверн во фтизиатрии различают их следующие виды:
• свежие распадающиеся. Образование полостей в очагах казеозного распада, не отграниченных от легочной ткани (фаза распада).
• свежие эластические. Формирование двухслойных отграниченных полостей с наличием пиогенной и грануляционной оболочек (фаза распада).
• капсулированные. Собственно кавернозный туберкулез легких, организация полостей с трехслойной структурой ( тд выше).
• фиброзные. Соответствуют фиброзно — кавернозному туберкулезу; снаружи полости окружены фиброзной оболочкой.
• санированные. Полости очищаются от грануляций и казеоза; по сути представляют собой остаточные полости после излечения туберкулеза.
В зависимости от размера каверны делятся на малые (с диаметром менее 2 см), средние (с диаметром 2-5 см) и большие (с диаметром свыше 5 см).
Симптомы
Локализация кавернозного туберкулеза легких обычно односторонняя. Заболевание развивается, как правило, на 3-4-й месяц неэффективного лечения других форм туберкулеза. Клиническая картина наиболее выражена в фазу распада. Возникает кашель с мокротой, кровохарканье. Над полостью распада выслушиваются влажные хрипы.
После окончания формирования каверны симптоматика становится скудной, маловыраженной и неспецифичной. Может отмечаться астения, постоянное чувство усталости, пониженный аппетит, похудание, периодический субфебрилитет. Больные с кавернозным туберкулезом легких являются резервуаром инфекции и источником распространения микобактерий. Поэтому нередко именно бактериовыделение становится основой для более детального обследования пациента.
На скрытый туберкулезный процесс может указывать легочное кровотечение, развивающееся как будто беспричинно, на фоне полного здоровья. Источником профузного кровотечения могут становиться так называемые аневризмы Расмуссена (при вовлечении в каверну терминальных легочных артерий), аспергиллез полости, в том числе санированных каверн. К осложненному варианту течения кавернозного туберкулеза также относится прорыв каверны в плевральную полость с развитием бронхоплеврального свища или эмпиемы плевры.
Боль в груди слева. Боль в груди справа. Боль в грудной клетке. Влажный кашель. Высокая температура тела. Гнойная мокрота. Изменение аппетита. Кашель. Кровохарканье. Лимфоцитопения. Мокрота. Нейтрофилез. Ночная потливость у мужчин. Субфебрильная температура.
Диагностика
Как правило, к моменту обнаружения кавернозного туберкулеза легких пациенты уже состоят на учете у фтизиатра, а в анамнезе имеются сведения о перенесенной тубинфекции. Реже туберкулез в данной стадии выявляется впервые, обычно – при проведении профилактической флюорографии. Аускультативные данные неинформативны, поэтому каверны часто называют «немыми». Гемограмма чаще в пределах нормы, иногда наблюдается незначительный нейтрофилез, лимфоцитопения, повышение СОЭ.
Дальнейшее рентгенологическое обследование (рентгенография легких) обнаруживает кольцевидные тени с периферической локализацией овальной или округлой формы. После получения рентгенологических данных требуется дифференциальная диагностика с абсцессом легкого, периферическим раком легкого, буллезной эмфиземой, ограниченным пневмотораксом, эхинококкозом, осумкованным плевритом. Существенную помощь в этом оказывают лабораторные и эндоскопические исследования.
При впервые выявленном кавернозном туберкулезе легких в анализе мокроты МБТ обнаруживаются в большом количестве. Проведение бронхоскопии необходимо не только для получения материала для исследования при отсутствии мокроты, но и для обнаружения воспалительных изменений в бронхах (эндобронхита), препятствующих закрытию каверны. Результат туберкулиновых проб слабоположительный.
Лечение
Из-за активного бактериовыделения больные с кавернозным туберкулезом легких нуждаются в стационарном лечении в условиях противотуберкулезного диспансера. Терапия впервые выявленного кавернозного процесса проводится с помощью одновременного назначения 3-4-х противотуберкулезных препаратов (обычно — изониазида, этамбутола, рифампицина и стрептомицина). Для обеспечения высоких концентраций специфических химиотерапевтических средств они могут вводиться внутривенно, внутрибронхиально, а также прямо в полость каверны. Дополнительно назначается туберкулинотерапия, лечебная дыхательная гимнастика, физиотерапия (индуктотермия, ультразвук, лазеротерапия). В случае высокого риска развития лекарственной устойчивости микобактерий к схеме лечения добавляют фторхинолоны и канамицин.
В благоприятных случаях проведение 4-6-месячного курса специфической терапии приносит положительные результаты: происходит прекращение бацилловыделения, уменьшение и закрытие каверны. Если в течение названного срока не удается достичь заживления каверны, принимается решение об оперативном лечении кавернозного туберкулеза: резекции легкого, оперативной коллапсотерапии (наложении искусственного пневмоторакса). При любом развитии событий после стационарного этапа проводится санаторное и амбулаторное лечение с последующим диспансерным наблюдением.
Прогноз
В большинстве случаев кавернозный туберкулез легких поддается излечению. На фоне туберкулостатической терапии каверны небольших размеров закрываются и рубцуются. Каверны с ригидными стенками со временем вновь заполняются казеозными массами, что приводит к образованию псевдотуберкулемы. Неблагоприятные исходы (нагноение, аспергиллез, прогрессирование туберкулезного процесса и тд ) встречаются редко.
Источник
Содержание
- Описание
- Симптомы
- Причины
- Лечение
Названия
Деструктивный (кавернозный) туберкулез.
Описание
Кавернозный туберкулез лёгких — форма туберкулеза лёгких, при которой обнаруживаются каверны. Развивается в тех случаях, когда прогрессирование других форм (первичный комплекс, очаговый, инфильтративный, гематогенный диссеминированный туберкулёз) приводит к формированию каверны, то есть стойкой полости распада лёгочной ткани. Протекает без очагов отсева и без развития перифокального воспаления.
При данном заболевании каверна представляет собой патологическую полость, ограниченная трехслойной капсулой, внутренний слой которой состоит из неотторгнувшихся казеозных масс, средний слой — слой специфических грануляций, наружный слой — фиброзный слой.
Симптомы
Для кавернозного туберкулёза типичным симптомокомплексом является «синдром фазы распада»:
• кашель с наличием мокроты,.
• хрипы в лёгких,.
• кровохарканье,.
• бактериовыделение.
Причины
В большинстве случаев данная форма заболевания — это следствие инфильтративного туберкулеза. Изначально инфильтрат включает в себя фокус воспаления, в центре которого имеются казеозные массы (некротизированная лёгочная ткань), а в перифокальном инфильтрате — большое количество лимфоцитов, лейкоцитов и макрофагов. В результате гибели этих клеток высвобождается большое количество протеаз, которые с легкостью расплавляют казеоз. Жидкий казеоз начинает вытекать через дренирующий бронх, и образуется полость распада. В таком случае выставляется диагноз инфильтративный туберкулез в фазе распада. В ходе лечения перифокальная инфильтрация вокруг зоны распада начинает рассасываться и остаётся полость, около которой всегда имеются элементы продуктивного воспаления, которые постоянно трансформируются в казеозную ткань. Каверна формируется при рассасывании перифокального воспаления и фиброзирования.
Другой вариант патогенеза — трансформация туберкуломы в каверну.
Появление каверны изменяет характеристики туберкулезного процесса в неблагоприятную сторону. Создаются условия для бронхогенного заноса инфицированной мокроты из полости через дренирующий бронх в здоровые отделы лёгких. Заживление каверны затруднено вследствие того, что эластическая тяга лёгкого или воспалительное уплотнение в её окружности мешают заживлению полости и сохраняют наличие воздуха в ней, поступающего под давлением через дренирующий бронх при глубоких вдохах и кашле. Носитель каверны выделяет с мокротой туберкулезные микобактерии.
Рентгенологически при кавернозном туберкулезе обнаруживается просветление округлой формы с четкими границами, располагающееся среди очаговых тканей, в центре тени инфильтрата или в пределах капсулы бывшей туберкуломы в зависимости от того, какая форма туберкулеза предшествовала появлению каверны. Реже каверна определяется изолированно, на чистом лёгочном поле, без наличия в лёгких других изменений туберкулезного характера. Это бывает при полном выкрашивании казеоза туберкуломы из изолированной туберкуломы или при тотальном распаде изолированного инфильтрата.
Лечение
Лечение проводится противотуберкулезными препаратами в стационаре или санатории не менее чем тремя препаратами на протяжении года и более (до заживления).
Источник
Содержание
- Описание
- Дополнительные факты
- Причины
- Симптомы
- Диагностика
- Лечение
Названия
Название: Цирротический туберкулез легких.
Цирротический туберкулез легких
Описание
Цирротический туберкулез легких. Финальная стадия туберкулезного процесса, для которой типично преобладанием пневмоцирроза над специфическим поражением легочной ткани. Цирротическая трансформация легкого сопровождается одышкой, кашлем с мокротой, кровохарканьем, дыхательной и сердечной недостаточностью. Цирротический туберкулез легких диагностируется с учетом рентгеносемиотики, функциональных данных, результатов лабораторного и бронхологического обследования. В зависимости от фазы течения цирротического туберкулеза легких назначается антибиотикотерапия, специфическая химиотерапия, коррекция легочно-сердечной недостаточности. При ограниченном пневмоциррозе производится хирургическое вмешательство.
Дополнительные факты
Цирротический туберкулез легких – морфологический вариант течения туберкулезной инфекции, который характеризуют грубые рубцовые изменения в легочной паренхиме и плевре, сочетающиеся с минимальной активностью специфического воспаления. Развивается в исходе других форм туберкулеза органов дыхания; по наблюдениям разных авторов, встречается с частотой 0,1-8%. Для формирования цирротического туберкулеза легких требуется длительный срок, исчисляемый годами. При данной форме туберкулезного процесса морфологическая перестройка легочной ткани является необратимой, а в запущенных случаях возможен летальный исход. Пациенты с цирротическим туберкулезом легких подлежат коллегиальному наблюдению со стороны специалистов в области фтизиатрии и пульмонологии.
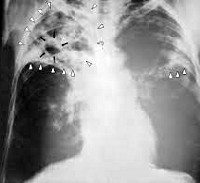
Цирротический туберкулез легких
Причины
Цирротический туберкулез легких обычно служит исходом других вторичных форм туберкулеза и редко возникает при первичном процессе. В большинстве наблюдений грубые цирротические изменения паренхимы формируются на фоне инфильтративного, фиброзно-кавернозного, диссеминированного туберкулеза легких или плеврита туберкулезной этиологии.
При инфильтративном туберкулезе легких патоморфологической основой для разрастания соединительной ткани становится воспалительный инфильтрат, в котором происходит выпадение фибрина, коллагенизация альвеолярных мембран, фиброзирование участков ателектаза. При фиброзно-кавернозном туберкулезе грубая фиброзная трансформация затрагивает стенки каверны и перикавитарную зону. При инволюции диссеминированного туберкулеза происходит соединительнотканная трансформация патологических очагов; цирротический процесс носит, как правило, диффузный двухсторонний характер. Во всех этих случаях формируется так называемый пневмогенный цирроз легкого.
У пациентов, перенесших туберкулезный плеврит, лечение с помощью искусственного пневмоторакса или хирургической торакопластики, развивается плеврогенный цирроз: при этом соединительная ткань прорастает в легочную паренхиму из утолщенной плевры. Цирротическим туберкулезом легких может осложняться туберкулез ВГЛУ, первичный туберкулезный комплекс, туберкулез бронхов. При этих формах пневмофиброз развивается в результате обтурации бронха в ателектатическом участке (чаще в язычковых сегментах левого легкого, верхней или средней доле правого легкого). Такой механизм патогенеза носит название бронхогенного цирроза.
Замещение значительных участков паренхимы соединительной тканью, деформация бронхов, облитерация сосудов, ограничение подвижности легких вследствие плевральных шварт и эмфиземы приводит к недостаточности газообмена и кровообращения, формированию легочного сердца. На фоне рубцовой ткани определяются осумкованные очаги казеоза, а также участки продуктивного воспаления. При бронхогенном варианте циррозе специфическое воспаление обычно локализовано в лимфоузлах и бронхах.
Цирротический туберкулез легких чаще диагностируется у пожилых пациентов, поскольку перестройка легочной ткани с возрастом протекает активнее. У детей пусковым фактором для развития пневмоцирроза становится своевременно нераспознанный первичный туберкулез, осложнившийся ателектазом легкого. С учетом площади поражения различают ограниченный (сегментарный, долевой) и диффузный; одно- и двухсторонний цирротический туберкулез легких.
Симптомы
Цирротический туберкулез легких протекает волнообразно, с периодами обострения неспецифического и туберкулезного воспаления. Тяжесть проявлений зависит от обширности и локализации цирротических изменений в легких. При сегментарном или верхнедолевом циррозе симптоматика обычно маловыраженная. Вне обострения имеет место незначительная одышка и периодически возникающий сухой кашель. Даже в случае активизации неспецифической бактериальной флоры, ввиду хорошего бронхиального дренажа, выраженная клиническая картина обычно не развивается.
Иное течение свойственно цирротическому туберкулезу легких с нижнедолевой локализацией или значительной площадью поражения. При нижнедолевом циррозе развивается клиника гнойного бронхита – беспокоит кашель с гнойной мокротой, нередко одышка астмоидного типа, периодически повторяется кровохарканье. Температура тела поднимается до 38°С и выше, возникает интоксикационный синдром, появляется множество влажных хрипов. В фазу обострения туберкулезного процесса присоединяются бацилловыдение и симптомы туберкулезной интоксикации. При тотальном одностороннем или двустороннем цирротическом туберкулезе легких на первый план выступает одышка, тахикардия, цианоз.
Боль в грудной клетке. Влажный кашель. Глубокий сухой кашель. Изменение аппетита. Кашель. Кровохарканье. Мокрота. Ночная потливость у мужчин. Одышка.
Диагностика
Комплекс диагностических мероприятий осуществляется пульмонологом или фтизиатром. При осмотре больных привлекает внимание деформация грудной клетки (ее уплощение, скошенность ребер, сужение межреберий, эмфизематозное расширение нижних отделов). При перкуссии над областью пневмоцирроза определяется укорочение легочного звука. Дыхание жесткое, иногда бронхиальное, постоянно выслушиваются сухие и влажные хрипы.
Основную диагностическую информацию о специфике заболевания дает рентгенография легких. На рентгенограммах обнаруживается затемнение пораженной доли или сегментов, патологически измененный участок легкого уменьшен в размерах. На фоне затемнения могут выделяться более светлые участки (бронхоэктазы, каверны). Плевра утолщена, тень средостения смещена в сторону поражения. Особенно четко описанные изменения видны на томограммах. Ранее для выявления изменений со стороны бронхов в зоне цирроза широко использовалась бронхография, однако в настоящее время ее успешно заменяет КТ легких.
МБТ в мокроте выявляются непостоянно, чаще при обострениях туберкулезного процесса. При бакпосеве мокроты, главным образом, выделяют неспецифическую микрофлору, подтверждающую активность воспалительного процесса. Туберкулинодиагностика в диагностике цирротическим туберкулезом легких не играет ведущей роли. Бронхоскопия при помогает обнаружить поствоспалительные рубцовые стенозы бронхов, гнойный эндобронхит. При проведении спирометрии определяется резкое снижение дыхательных объемов, главным образом, ЖЁЛ. Цирротический туберкулез легких дифференцируют с ХНЗЛ, саркоидозом легких, пневмокониозами, фиброзирующим альвеолитом.
Лечение
Терапевтическая тактика при цирротическом туберкулезе легких одновременно преследует несколько целей: купирование неспецифического воспаления, подавление активности специфического процесса, коррекцию легочно-сердечной недостаточности.
При обострении неспецифической микробной инфекции проводятся курсы антибиотикотерапии, санационные бронхоскопии. С целью улучшения бронхиальной проходимости назначаются бронхолитики, отхаркивающие средства, ингаляции. Вопрос о выборе схемы туберкулостатической терапии решается в индивидуальном порядке. Для уменьшения симптомов хронического легочного сердца используется оксигенотерапия, назначаются антиоксиданты, антиагреганты, возодилататоры.
Наличие ограниченного одностороннего цирроза легкого является показанием к проведению резекции легкого (сегментэктомии, лобэктомии). Это позволяет предупредить прогрессирование цирроза и возникновение осложнений: легочных кровотечений, сердечно-легочной недостаточности, амилоидоза, которые становятся причиной смерти, по меньшей мере, 3% больных. Профилактика цирротического туберкулеза легких сводится к своевременному лечению более ранних его форм.
Источник
