Кардиопатия мкб код 10
Общие сведения
При дословном переводе с греческого кардиопатия обозначает kardia – сердце, pathos – болезнь и объединяет целую группу патологий сердечной мышцы различного происхождения, ей присвоен код «кардиопатия» по мкб-10 I42.
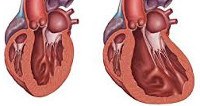
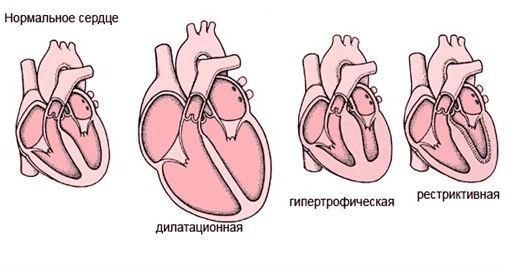
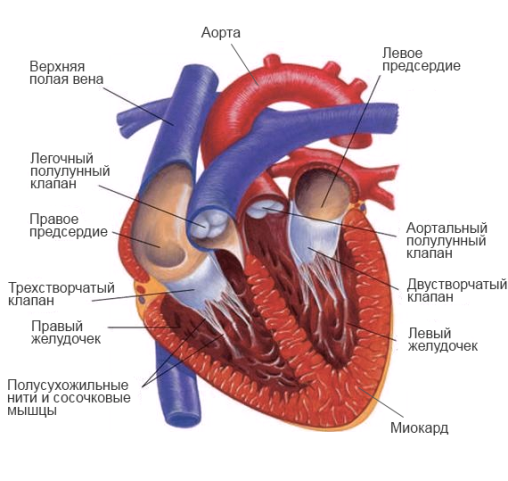
Как главный орган, качающий кровь в организме, сердце имеет особую структуру поперечно-полосатых мышечных волокон, строение и проводимость, обеспечивающую нормальную работу и постоянное сокращение каждую минуту жизни любого организма, имеющего развитую кровеносную систему. Чаще всего нарушения выражаются в виде неадекватной гипертрофии – утолщении стенок желудочков или перегородок, в виде дилатации – растяжении полостей либо ригидности миокарда – повышенного тонуса, затрудняющего подвижность (рестриктивный тип).
Типы кардиопатии
При нарушении проводимости возникают аритмии, если затронута коронарная система возникают ишемические нарушения, которые могут привести к инфаркту.
Все это приводит к сердечной недостаточности и дисфункции сердечной мышцы, что не дает возможности перекачивать кровь в объемах, необходимых для функционирования всех органов и тканей организма.
Патогенез
Поражение сердечной мышцы в первую очередь связано с её механическими (перекачиванием крови) и электрическими функциями (проводимостью). В основе патологических процессов лежит:
- наличие инфекционных, вирусных и воспалительных аспектов;
- аутоиммунные нарушения — белки сердца могут приобретать антигенные характеристики, что провоцирует синтез антител к ним и приводит к растяжению камер сердца и систолической дисфункции;
- отравления различными химическими веществами, в том числе тяжелыми металлами, медикаментозными препаратами, алкоголем, наркотиками и т.д.;
- экологические факторы, включая радиационные поражения;
- декомпенсация состояний;
- травмы;
- ишемия – недостаток кровоснабжения самой сердечной мышцы;
- врожденные дефекты – пороки сердца и генетическая предрасположенность;
- онкообразования.
Функциональная кардиопатия
Функциональная патология связана с нарушением возможности выполнять основную задачу сердца — перекачивать кровь. Воздействие негативных факторов может приводить к уменьшению количества нормально и полноценно функционирующих клеток сердца – кардиомиоцитов. Это приводит к уменьшению сердечного выброса, что может повлечь ухудшение коронарной перфузии, снижение оксигенации тканей, задержке жидкости, активации симпатической нервной и ренин-ангиотензиновой системы, периферической вазоконстрикции, к тахикардии и аритмиям.
Случается, что кардиологические нарушения — не часть генерализированного заболевания, а изолированы. Они могут приводить не только к инвалидизации, но и к смертельному исходу.
Строение сердца
Классификация
В зависимости от происхождения, сердечные нарушения бывают — первичными и идиопатическими, без установленной причины, в основе чаще всего лежат генетические изменения, вызывающие:
- гипертрофическую – аутосомно-доминантную болезнь, в результате которой образуется утолщение стенки левого желудочка либо реже – правого, которые отличаются хаотичным расположением волокон мускулов сердца, провоцируют патологию мутации генов, отвечающих за кодирование синтеза белков миокарда;
- аритмогенную правожелудочковую — генетически обусловленную замену мышечных волокон жировыми и фиброзными тканями, в группе риска – молодые мужчины, страдающие от обмороков;
- некомпактную левожелудочковую миокардию — для которой характерно первичное генетически обусловленное аномальное губчатое строение внутренней части, обращенной к середине камеры;
- ионные каналопатии – «электрические болезни», нарушающие сердечный ритм за счет мутаций генов, кодирующих белки клеточных мембран, отвечающих за трансмембранные токи ионов натрия и калия;
- болезнь Ленегра – дегенетративно-склеротические изменения и внутрижелудочковая кальцификация, фиброз соединительной стромы, провоцирующие прогрессирующее замедление проводимости, вызванное обычно дефектом гена SCN5A;
Заболевание смешанной этиологии бывают дилатационные, вызывающие прогрессирование сердечной недостаточности в связи с растяжением стенок камер без их утолщения. Бывают кардиопатиии, возникшие в результате приобретенных воспалительных, стресс-индуцированных и послеродовых изменений, а также первичные рестриктивные кардиопатии.
Вторичными – сопряженными с течением различных системных заболеваний — гемохроматоза, амилоидоза, саркоидоза, склеродермии, карциноидной, ишемической болезни сердца, гликогенезов, антрациклиновая интоксикации и состояний после воздействия негативных факторов. Самые распространенные среди них:
- алкогольная – сопровождающаяся нарушениями ритма, необратимыми изменениями под действием этилового спирта и приводящая к тяжелой недостаточности и полиорганным нарушениям;
- тиреотоксическая – частое осложнение тиреотоксикоза, которое разобщает окислительное фосфорилирование и снижение содержания АТФ и креатинфосфатов, при этом преобладает распад белков, снижается количество энергетических ресурсов, пластических процессов, что в итоге угнетает сократительную функцию;
- диабетическая сердечно-сосудистая патология – приводит к изменениям под действием сахарного диабета, приводит к недостаточности, повышая риск инфарктов и кардиосклероза;
- аутоиммунная – сопровождается аутоиммунными воспалительными процессами в миокарде, приводит к некрозу кардиомиоцитов;
- вторичная инфильтративная кардиопатия – отложения аномальных веществ, вызывающие ригидность стенок и дистолическую дисфункцию.
Причины
Причины заболеваний сердца могут быть различной природы, эндогенного и экзогенного происхождения. Наибольшее влияние имеют:
- перенесенные инфекционные миокардиты, включая влияние энтеровирусов, боррелий, вируса гепатита C, Коксаки, ВИЧ, а также бактерий, вирусов, грибков и даже простейших – болезнь Шагаса;
- воздействие токсических агентов и накопление аномальных субстратов;
- нарушения эндокринной системы (недостаток или избыток гормонов щитовидной железы, нарушения работы гипофиза, сахарный диабет, развитие феохромацитомы);
- перенесенный инфаркт;
- кардиосклероз – замещение мышечных волокон соединительными тканями;
- неполноценное питание – недостаток селена, карнитина;
- аутоиммунные реакции, например, при системной красной волчанке, склеродермии, ревматоидном артрите;
- генетические факторы — возникновение мутаций генов, кодирующих синтез белков сердечных саркомеров.
Симптомы
Свидетельствовать о развитии кардиопатии могут:
- болевые ощущения в области сердца;
- дискомфорт за грудиной;
- сильное сердцебиение;
- обмороки, особенно на высоте нагрузки;
- головокружение;
- одышка;
- отечность;
- быстрая утомляемость.
Анализы и диагностика
Для оценки состояния сердечно-сосудистой системы проводят такие обследования:
- Электрокардиограмму, которая показывает электрическую активность сердца, частоту и ритм сокращений.
- Эхокардиография или УЗИ сердца – дает возможность увидеть все особенности строения и движения структур.
- Сцинтиграфия позволяет оценить уровень кровоснабжения миокарда, обнаружить некрозированные участки, понять риск возникновения осложнений.
- Нагрузочные тесты – в результате проведения велоэргометрического теста можно оценить функциональные возможности сердца в условиях возрастающей нагрузки.
- Магнитно-резонансная томография как наиболее современный метод позволяет получить изображение сердца в различных плоскостях и высокой четкости, а также оценить скорость кровотока и увидеть особенности функционирования.
Лечение
Немедикаментозное лечение кардиопатии сводится к нутритивной питательной поддержке и лечебной физкультуре. При этом также очень важен контроль диуреза.
Медикаментозная терапия может проводится с применением следующих препаратов:
- β-блокаторы – ослабляют эффекты стресса, защищают от адреналиновых и норадреналиновых эффектов, замедляют ритм сердца;
- диуретики – помогают вывести лишнюю жидкость из тканей;
- ингибиторы АПФ – снижают артериальное давление, расширяют сосуды, выводят жидкость, улучшают кровообращение, способствуют обратному развитию гипертрофии, обладают антиоксидантным, антиаритмическим, антиишмемическим и прочими кардиопротективными эффектами;
- антиагреганты – препятствуют тромбообразованию и осложнениям;
- сердечные гликозиды – повышают работоспособность сердца, обладают антиаритмическим и кардиотоническим действием.
Доктора
Лекарства
- Карведилол – β-адреноблокатор, способный снизить АД, сердечный выброс, ЧСС и действовать противоишемически и антиангинально. Выпускается в таблетках, которые следует принимать ежедневно, индивидуально подбирая суточную дозу, начиная с 6,5 г за 2 приема в день.
- Бисопролол – также обладает антигипертензивным, антиангинальным, блокирующим кальциевые каналы, бета-адреноблокирующим действием. Рекомендуемая доза – 1 таблетка в день, но может корректироваться лечащим врачом.
- Дигоксин – кардиотонический и антиаритмический сердечный гликозид, стимулирует работу сердца, имеет положительное инотропное и отрицательное хронотропное, дромотропное действие. Применение начинается с нагрузочной дозы 0,75-1,5 мг для взрослых, и дальнейшей терапии поддерживающей дозой, которую снижают до 0,125-0,25 мг.
Процедуры и операции
- В случаях тяжелой сердечной недостаточности может помочь установка «искусственных желудочков» – микронасосов, заменяющих работу собственных тканей и поддерживающих гемодинамику.
- Установка электрокардиостимуляторов помогает решить проблемы аритмии, гипертрофических изменений.
- Пересадка сердца может быть рекомендована пациентам, если выживаемость до 1 года без трансплантации составляет менее 50%.
Профилактика
Чтобы предупредить развитие кардиопатии необходимо:
- отказаться от курения, алкоголя и наркотических средств;
- регулярно проходить полное обследование здоровья;
- не принимать хаотически медицинские препараты и не заниматься самолечением;
- контролировать вес;
- избегать психологических перенапряжений;
- придерживаться правильного питания;
- нормировать физические нагрузки и отдых – не менее часа пеших прогулок и восьми часов сна.
Кардиопатия у детей
Проблемы с сердцем у детей обычно являются первичными – генетическими проблемами или врожденными пороками, ведь большинство оберегает своих чад от негативных влияний внешнего мира и серьезных болезней.
Врожденная сердечно сосудистая патология может не давать о себе знать с первых дней, проблемы обычно проявляются при активных играх или физических нагрузках. Поэтому очень важно выявить патологию как можно раньше и уберечь ребенка, освободив от занятий физкультуры и спорта, ведь что такое функциональная кардиопатия у детей становится понятно сразу – дети быстро утомляются, у них бледные покровы, сильная одышка, возможны даже панические атаки и обмороки. Но все это лишь верхушка айсберга и нарушения работы сердца могут усугубляться и прогрессировать.
Вторичная кардиопатия у детей является осложнением первичного заболевания – эндокринного, инфекционного, инфильтрационного, нервно-мышечного и т.д. Поражения миокарда обычно приводят к необратимым морфологическим изменениям, что может стать причиной инвалидизациии и даже летального исхода.
Кардиопатия у взрослых
Что такое кардиопатия у взрослых знает каждый второй после 40. Плохие привычки, стрессы, алкоголь, лишний вес, неправильное питание, нарушения сна изнашивают сердце преждевременно, перегружают и разрушают самую главную мышцу. Ярким примером является алкогольная кардиомиопатия – диффузные поражения которой обусловлены длительным токсическим воздействием этилового спирта на ткани миокарда.
Диета при кардиопатии

Людям, имеющим проблемы с сердцем, в первую очередь рекомендовано здоровое питание. Для начала в рационе питания должны преобладать продукты, щадящие сердечную систему:
- злаковые и цельнозерновая выпечка, с большим содержанием пищевых волокон, способствующих понижению уровня холестерина;
- овощные и бобовые блюда – основа рациона, обеспечивающая организм в полной мере витаминами и микроэлементами;
- сладкие ягодные и фруктовые перекусы – отличная замена синтетическому сахару, провоцирующему ожирение и сахарный диабет – главные болезни группы риска нарушений работы сердечно-сосудистой системы;
- молочные продукты, дары моря и другие полноценные животные белки с ограничением потребления жирных сортов мяса;
- обогащение меню полезными жирами — орехами, семенами;
- снижение потребления соли до 5 мг в сутки.
Затем нужно установить строгий режим и размеры порций, отказаться от жаренного, копченого и солений.
Список источников
- Кедров А.А. Болезни мышцы сердца. Л.: 1963.
- Кузнецов Г. П. Кардиомиопатии. — Самара, 2005. — 138 с.
Источник
Связанные заболевания и их лечение
Описания заболеваний
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Симптомы
- Диагностика
- Лечение
- Прогноз
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
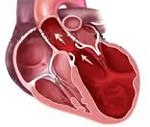
Название: Дилатационная кардиомиопатия.
Дилатационная кардиомиопатия
Описание
Дилатационная кардиомиопатия. Миокардиальное поражение, характеризующееся расширением полости левого или обоих желудочков и нарушением сократительной функции сердца. Дилатационная кардиомиопатия проявляется признаками застойной сердечной недостаточности, тромбоэмболическим синдромом, нарушениями ритма. Диагностика дилатационной кардиомиопатии основывается на данных клинической картины, объективного обследования, ЭКГ, фонокардиографии, ЭхоКГ, рентгенографии, сцинтиграфии, МРТ, биопсии миокарда. Лечение дилатационной кардиомиопатии проводится ингибиторами АПФ, β-адреноблокаторами, диуретиками, нитратами, антикоагулянтами и антиагрегантами.
Дополнительные факты
Дилатационная кардиомиопатия (застойная, конгестивная кардиомиопатия) – клиническая форма кардиомиопатии, в основе которой лежит растяжение полостей сердца и систолическая дисфункцией желудочков (преимущественно левого). В кардиологии на долю дилатационной кардиомиопатии приходится около 60% всех кардиомиопатий. Дилатационная кардиомиопатия чаще манифестирует в возрасте 20-50 лет, однако встречается у детей и пожилых людей. Среди заболевших преобладают лица мужского пола (62-88%).

Дилатационная кардиомиопатия
Причины
В настоящее время существует несколько теорий, объясняющих развитие дилатационной кардиомиопатии: наследственная, токсическая, метаболическая, аутоиммунная, вирусная. В 20–30 % случаев дилатационная кардиомиопатия является семейным заболеванием, чаще с аутосомно-доминантным, реже – с аутосомно-рецессивным или Х-сцепленным (синдром Барта) типом наследования. Синдром Барта, кроме дилатационной кардиомиопатии, характеризуется множественными миопатиями, сердечной недостаточностью, фиброэластозом эндокарда, нейтропенией, задержкой роста, пиодермиями. Семейные формы дилатационной кардиомиопатии и имеют наиболее неблагоприятное течение.
В анамнезе у 30% пациентов с дилатационной кардиомиопатией отмечается злоупотребление алкоголем. Токсическое воздействие этанола и его метаболитов на миокард выражается в повреждении митохондрий, уменьшении синтеза сократительных белков, образовании свободных радикалов и нарушении метаболизма в кардиомиоцитах. Среди других токсических факторов выделяют профессиональный контакт со смазочными материалами, аэрозолями, промышленной пылью, металлами и пр.
В этиологии дилатационной кардиомиопатии прослеживается влияние алиментарных факторов: недостаточного питания, дефицита белка, гиповитаминоза В1, нехватки селена, дефицита карнитина. На базе этих наблюдений основывается метаболическая теория развития дилатационной кардиомиопатии. Аутоиммунные нарушения при дилатационной кардиомиопатии проявляются наличием органоспецифических кардиальных аутоантител: антиактина, антиламинина, антимиозина тяжелых цепей, антител к митохондриальной мембране кардиомиоцитов и тд Однако аутоиммунные механизмы являются лишь следствием фактора, который пока не установлен.
С помощью молекулярно-биологических технологий (в т. ПЦР) в этиопатогенезе дилатационной кардиомиопатии доказана роль вирусов (энтеровируса, аденовируса, вируса герпеса, цитомегаловируса). Часто дилатационная кардиомиопатия служит исходом вирусного миокардита.
Факторами риска послеродовой дилатационной кардиомиопатии, развивающейся у ранее здоровых женщин в последнем триместре беременности или вскоре после родов, считаются возраст старше 30 лет, негроидная раса, многоплодная беременность, наличие в анамнезе более 3-х родов, поздний токсикоз беременности.
В некоторых случаях этиология дилатационной кардиомиопатии остается неизвестной (идиопатическая дилатационная кардиомиопатия). Вероятно, дилатация миокарда возникает при воздействии ряда эндогенных и экзогенных факторов, преимущественно у лиц с генетической предрасположенностью.
Патогенез
Под действием причинных факторов уменьшается количество функционально полноценно кардиомиоцитов, что сопровождается расширением камер сердца и снижением насосной функции миокарда. Дилатация сердца приводит к диастолической и систолической дисфункции желудочков и обусловливает развитие застойной сердечной недостаточности в малом, а затем и в большом круге кровообращения.
На начальных стадиях дилатационной кардиомиопатии компенсация достигается благодаря действию закона Франка–Старлинга, увеличению ЧСС и уменьшению периферического сопротивления. По мере истощения резервов сердца прогрессирует ригидность миокарда, нарастает систолическая дисфункция, уменьшается минутный и ударный объем, нарастает конечное диастолическое давление в левом желудочке, что приводит к еще большему его расширению.
В результате растяжения полостей желудочков и клапанных колец развивается относительная митральная и трикуспидальная недостаточность. Гипертрофия миоцитов и формирование заместительного фиброза приводят к компенсаторной гипертрофии миокарда. При уменьшении коронарной перфузии развивается субэндокардиальная ишемия.
Вследствие снижения сердечного выброса и уменьшения почечной перфузии активизируются симпатическая нервная и ренин-ангиотензиновая системы. Выброс катехоламинов сопровождается тахикардией, возникновением аритмий. Развивающиеся периферическая вазоконстрикция и вторичный гиперальдостеронизм приводят к задержке ионов натрия, увеличению ОЦК и развитию отеков.
У 60 % пациентов с дилатационной кардиомиопатией в полостях сердца формируются пристеночные тромбы, вызывающие в дальнейшем развитие тромбоэмболического синдрома.
Симптомы
Дилатационная кардиомиопатия развивается постепенно; длительное время жалобы могут отсутствовать. Реже она манифестирует подостро, после ОРВИ или пневмонии. Патогномоничными синдромами дилатационной кардиомиопатии являются сердечная недостаточность, нарушения ритма и проводимости, тромбоэмболии.
Клинические проявления дилатационной кардиомиопатии включают быструю утомляемость, одышку, ортопноэ, сухой кашель, приступы удушья (сердечная астма). Около 10 % пациентов предъявляют жалобы на ангинозные боли — приступы стенокардии. Присоединение застойных явлений в большом круге кровообращения характеризуется появлением тяжести в правом подреберье, отеков ног, асцита.
При нарушениях ритма и проводимости возникают пароксизмы сердцебиения и перебоев в работе сердца, головокружение, синкопальные состояния. В некоторых случаях дилатационная кардиомиопатия впервые заявляет о себе тромбоэмболией артерий большого и малого кругов кровообращения (ишемический инсульт, ТЭЛА), что может послужить причиной внезапной смерти больных. Риск эмболии увеличивается при мерцательной аритмии, которая сопутствует дилатационной кардиомиопатии в 10—30% случаев.
Боль в груди слева. Боль в грудной клетке. Глубокий сухой кашель. Кашель. Одышка.
Диагностика
Диагностика дилатационной кардиомиопатии представляет существенные трудности ввиду отсутствия специфических критериев. Диагноз устанавливается путем исключения других заболеваний, сопровождающихся дилатацией полостей сердца и развитием недостаточности кровообращения.
Объективными клиническими признаками дилатационной кардиомиопатии служат кардиомегалия, тахикардия, ритм галопа, шумы относительной недостаточности митрального и трикуспидального клапанов, увеличение ЧД, застойные хрипы в нижних отделах легких, набухание вен шеи, увеличение печени и тд Аускультативные данные подтверждаются с помощью фонокардиографии.
На ЭКГ выявляются признаки перегрузки и гипертрофии левого желудочка и левого предсердия, нарушения ритма и проводимости по типу фибрилляции предсердий, мерцательной аритмии, блокады левой ножки пучка Гиса, АВ – блокады. С помощью ЭКГ-мониторирования по Холтеру определяются угрожающие для жизни аритмии и оценивается суточная динамику процессов реполяризации.
Эхокардиография позволяет обнаружить основные дифференциальные признаки дилатационной кардиомиопатии – расширение полостей сердца, уменьшение фракции выброса левого желудочка. При ЭхоКГ исключаются другие вероятные причины сердечной недостаточности — постинфарктный кардиосклероз, пороки сердца ; обнаруживаются пристеночные тромбы и оценивается риск развития тромбоэмболии.
Рентгенологически может выявляться увеличение размеров сердца, гидроперикард, признаки легочной гипертензии. Для оценки структурных изменений и сократительной способности миокарда выполняются сцинтиграфия, МРТ, ПЭТ сердца. Биопсия миокарда используется для дифференциальной диагностики дилатационной кардиомиопатии с другими формами заболевании.
Лечение
Лечебная тактика при дилатационной кардиомиопатии заключается в коррекции проявлений сердечной недостаточности, нарушений ритма, гиперкоагуляции. Больным рекомендуется постельный режим, ограничение потребления жидкости и соли.
Медикаментозная терапия сердечной недостаточности включает назначение ингибиторов АПФ (эналаприла, каптоприла, периндоприла и тд ), диуретиков (фуросемида, спиронолактона). При нарушениях ритма сердца используются b-адреноблокаторы (карведилол, бисопролол, метопролола), с осторожностью – сердечные гликозиды (дигоксин). Целесообразен прием пролонгированных нитратов (венозных вазодилататоров — изосорбида динитрата, нитросорбида), снижающих приток крови к правым отделам сердца.
Профилактика тромбоэмболических осложнений при дилатационной кардиомиопатии проводится антикоагулянтами (гепарин подкожно) и антиагрегантами (ацетилсалициловая кислота, пентоксифиллин, дипиридамол). Радикальное лечение дилатационой кардиомиопатии подразумевает проведение трансплантации сердца. Выживаемость свыше 1 года после пересадки сердца достигает 75–85 %.
Прогноз
В целом течение дилатационной кардиомиопатии неблагоприятное: 10-летняя выживаемость составляет от 15 до 30%. Средняя продолжительность жизни после появления симптомов сердечной недостаточности составляет 4–7 лет. Гибель пациентов в большинстве случаев наступает от фибрилляции желудочков, хронической недостаточности кровообращения, массивной легочной тромбоэмболии.
Профилактика
Рекомендации кардиологов по профилактике дилатационной кардиомиопатии включают медико-генетическое консультирование при семейных формах заболевания, активное лечение респираторных инфекций, исключение употребления алкоголя, сбалансированное питание, обеспечивающее достаточное поступление витаминов и минералов.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
