Какой препарат вызывает синдром обкрадывания
НАРУШЕНИЕ
ИММУНОБИОЛОГИЧЕСКИХ СВОЙСТВ ОРГАНИЗМА
Другим
видом лекарственных осложнений,
возникающих при применении высокоактивных
антибиотиков и других противомикробных
средств, является изменение нормальной
бактериальной флоры организма, приводящее
к суперинфекции, дисбактериозу и
кандидомикозу. Чаще всего поражаются
легкие и кишечник. Кандидоз обычно
развивается при лечении тетрациклинами.
Длительная терапия антибиотиками
хронических легочных заболеваний
способствует возникновению стафилококковых
инфекций. Глюкокортикоиды и иммунодепрессанты
ослабляют иммунитет, в результате чего
увеличивается риск развития инфекционных
заболеваний. Длительное лечение
иммунодепрессантами больных после
трансплантации почек может осложниться
цитомегаловирусной и грибковой
инфекциями, приводящими к летальному
исходу.
Синдро́м
отме́ны
— реакция организма, возникающая при
прекращении или снижении приёма
лекарственного средства и проявляющаяся
ухудшением состояния пациента (развитием
симптомов или состояний, на устранение
которых было направлено действие
препарата, а порой и возникновением
качественно новых симптомов или
состояний, отсутствовавших у пациента
прежде)
Примеры:
повышение артериального давления после
отмены гипотензивного средства; усиление
стенокардии после отмены антиангинальных
средств; проявление острого синдрома
отмены у новорождённого, возможное в
случае, если мать принимала фенобарбитал
в III триместре беременности.
Синдром
отмены характерен
в первую очередь для препаратов, быстро
выводящихся из организма; чем быстрее
выводится из организма препарат, тем
ярче может быть выражен синдром
отмены.Факторами риска возникновения
может быть не только прекращение приёма
лекарственного средства — синдром
отмены может проявиться и на фоне
лечения, в промежутках между действием
очередных доз препарата.
Одну
из разновидностей синдрома отмены
представляет собой «феномен
нулевого часа»:
симптомы возникают вследствие того,
что интервал между приёмом очередных
доз достаточно велик — к примеру, они
могут возникнуть в утренние часы, перед
приемом очередной дозы препарата, когда
закончилось действие предыдущей его
дозы. Другой разновидностью является
феномен
рикошета,
или феномен отрицательного последействия:
синдром отмены возникает оттого, что
препарат очень быстро выводится из
организма — при приёме некоторых
лекарственных средств короткого действия
либо если выбран способ введения
препарата в организм, позволяющий резко
прекратить поступление лекарства (к
примеру, при резком прекращении
внутривенного введения препарата).Синдром
рикошета
– это в первую очередь реакция организма,
которая характеризуется ухудшением
течения заболевания после прекращения
или снижения действия/приёма или же
резкой отмены лекарственного препарата.
Некоторые
лекарственных средств могут вызвать
синдром
обкрадывания,
суть которого состоит в том, что
лекарственных средств, улучшая (или
усиливая) функцию отдельного органа
или его участка, нарушает тем самым
функционирование сопряжённых отделов.
Так, сильные вазодилататоры увеличивают
объёмный кровоток в участках, где хорошо
функционирует сосудистая система, что
приводит к оттоку крови от регионов,
где сосуды склерозированы и не реагируют
на вазодилатацию, что клинически
проявляется ишемическим синдромом.
Соседние файлы в предмете Фармакология
- #
- #
- #
- #
- #
- #
- #
- #
Источник
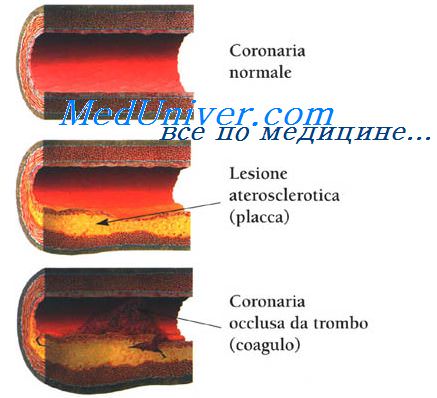
Феномен межкоронарного обкрадывания. Причины повышения потребления кислорода миокардом.Феномен межкоронарного обкрадывания характеризуется следующими признаками В период ФН большая часть крови идет «туда, где легче», т е вне зон сужений коронарных артерий, и кровоток в пораженных (стенозом или спазмом) артериях снижается. Развивается феномен межкоронарного «обкрадывания». У больных Ст при ФН происходит (в результате вазодилатации) усиление кровотока в непораженных коронарных артериях, что сопровождается снижением его в пораженной зоне и развитием ишемии миокарда дистальнее участков стеноза. Дипиридамол в больших дозах может усиливать проявления этого феномена (ИБС дипиридамолом не лечат, но используют его для улучшения МЦК). Менее значимые причины развития приступа стенокардии гипотония, ХСН, укорочение диастолы при тахиаритмии, гемодинамически неэффективная брадикардия Причины, повышающие потребление кислорода миокардом: активация САС (повышенный выброс норадреналина из окончаний адренергических нервов) в ответ на психоэмоциональный или физический стресс (например, умственный стресс или гнев могут заметно повысить адренергический тонус и АД, снизить вагальную активность), избыточные метаболические потребности, вызванные тахикардией любого генеза, тиреотоксикозом или инфекцией с высокой лихорадкой, холодный воздух — за счет повышения периферического сопротивления сосудов увеличивается нагрузка на миокард, необходимая для поддержания адекватной перфузии, нарушения рецепторного и регуляторного аппарата сердца. Причины, интенсифицирующие работу миокарда: нарушение регуляторного аппарата сердца, аритмии, АГ, высокое конечно-диастолическое давление (КДД) в ЛЖ, выраженная ГЛЖ (аортальный стеноз), дилатация ЛЖ, повышение напряжения его стенки
Причины, снижающие поступление кислорода: анемия (сердце усиливает сокращения, чтобы компенсировать снижения ОЦК, обычно изменения интервала ST—T возникают при уменьшении концентрации гемоглобина (Нb) до 70 г/л и ниже), аортальный стеноз или недостаточность, нарушение функции Нb, гипоксемия (пневмония, хроническая обструктивная болезнь легких — ХОБЛ, синдром ночного апноэ), легочная гипертензия (ЛГ) и интерстициальный легочный фиброз В результате комбинации всех этих факторов формируется ишемия миокарда, которая клинически проявляется стабильной стенокардии или нестабильной стенокардии. НСт входит в понятие острый коронарный синдром (ОКС) Это не диагноз, а первичная оценка ситуации при встрече с больным, когда имеется группа симптомов, позволяющих подозревать ИМ или НСт или ВСС Патофизиология острого коронарного синдрома охватывает сложный процесс — разрыв бляшки, активация и агрегация тромбоцитов в зоне повреждения, приводящие к развитию тромбоза, дисфункции эндотелия и спазму коронарной артерии. Разрыв атеросклеротической бляшки, богатой липидами, — общий начальный признак нестабильной стенокардии, ИМ с повышением интервала ST и без такового Разрыв бляшки приводит к откладыванию в этом месте тромбоцитов, а затем инициируется каскад свертывания и формирование тромба. К факторам, обусловливающим нестабильность бляшки, относят активацию лимфоцитов и макрофагов, усиление воспаления. Определенную роль играет инфицирование хламидией (пневмонии). Разрыв бляшки обусловливает появление клинических симптомов, но не всегда ведет к развитию ИМ Образование тромба первоначально связано с контактом циркулирующих тромбоцитов с содержимым бляшки, что приводит к адгезии и агрегации тромбоцитов и в итоге—к образованию тромба. Активация тромбоцитов стимулирует изменение конформации гликопротеинового рецептора IIb/IIIa на их поверхности, что способствует дальнейшей активации и агрегации тромбоцитов. Эффектом этого будет значительный рост образования тромбина, вызывающего дальнейшее увеличение и стабилизацию тромба. — Также рекомендуем «Изменения коронарных артерий при стенокардии. Вторичные причины стенокардии напряжения.» Оглавление темы «Ишемическая болезнь сердца. Внезапная смерть. Стенокардия.»: |
Источник
Взаимодействие лекарственных средств– изменение фармакологического эффекта одного или нескольких ЛС при одновременном или последовательном их применении (усиление эффекта – синергисты, уменьшение эффекта – антагонисты).
Аспекты фармакотерапии
Качественные аспекты фармакотерапии:
1. подбор препаратов для совместного применения (для усиления терапевтического эффекта и снижения побочного действия целесообразно назначать ЛС с разным механизмом действия);
2. достижение избирательности действия:
— модификация структуры – синтез ЛС аналогичных природным биологически активным веществам (гормоны, ферменты);
— избирательная доставка ЛС – совершенствование технологии изготовления лекарственных форм с целенаправленной доставкой ЛС в поражённый орган.
Количественные аспекты фармакотерапии:
1. дозы ЛС;
2. широта терапевтического действия – диапазон между минимальной токсической и минимальной терапевтической дозой;
3. эффективность действия ЛС – способность ЛС оказывать максимально возможное действие.
Синергизм – вид взаимодействия ЛС, характеризующийся усилением фармакологического эффекта или побочного действия одного или нескольких ЛС.
Виды синергизма:
1. сенситизирующее действие ЛС (формула взаимодействия — 0 + 1 = 1,5) – усиление фармакологического эффекта лишь одного из комбинации препаратов (поляризующая смесь – глюкоза и инсулин усиливают действие калия, аскорбиновая кислота усиливает действие железа);
2. аддитивное действие ЛС (формула взаимодействия — 1 + 1 = 1,75) – вид взаимодействия, при котором фармакологический эффект комбинации ЛС больше, чем эффект каждого отдельного препарата, входящего в комбинацию, но меньше математической суммы их эффекта (сальбутамол + теофиллин);
3. суммация эффекта (формула взаимодействия — 1 + 1 = 2) – вид взаимодействия, при котором фармакологический эффект комбинации ЛС равен математической сумме эффектов каждого из совместно назначенных препаратов (этакриновая кислота + фуросемид);
4. потенцирование эффекта (формула взаимодействия — 1 + 1 = 3) – вид взаимодействия, при котором фармакологический эффект комбинации ЛС больше математической суммы эффектов каждого отдельного препарата (преднизолон + норадреналин, преднизолон + эуфиллин).
Антагонизм ЛС (формула взаимодействия — 1 + 1 = 0,5) — ослабление или блокирование фармакологического действия одного или нескольких препаратов, входящих в комбинацию ЛС (нитраты + β1-адреноблокаторы — снижение рефлекторной тахикардии, вызываемой нитратами; вяжущие и слабительные вещества; гипотензивные и гипертензивные средства).
Синергизм и антагонизм оказывают как положительное, так и вредное действие на организм пациента (аминогликозиды + петлевые диуретики – взаимное усиление ототоксического побочного действия; тетрациклины + аминогликозиды – нивелирование противомикробной активности).
Взаимодействие лекарственных средств (схема):
Основные типы взаимодействия ЛС:
1. фармацевтическое (физико-химическое) взаимодействие;
2. фармакодинамическое взаимодействие;
3. физиологическое взаимодействие;
4. фармакокинетическое взаимодействие.
Фармацевтическое или физико-химическое взаимодействие – это взаимодействие, характеризующееся физико-химическими процессами, происходящими при совместном применении ЛС до введения их в организм больного (в шприце, в капельнице, на месте инъекции, в просвете ЖКТ). Не совместимы комбинации: натрия гидрокарбонат + валериана + папаверин; ландыш + пустырник + экстракт боярышника; эуфиллин + димедрол; эуфиллин + строфантин; холестирамин + непрямые антикоагулянты или сердечные гликозиды или ацетилсалициловая кислота. Физико-химическое взаимодействие может протекать без внешних признаков, но возможно образование осадка в растворах, изменение их цвета, выделение газа.
Фармакодинамическое взаимодействие – это взаимодействие ЛС на уровне рецепторов.
Виды взаимодействия на уровне рецепторов:
1. конкуренция ЛС за связывание с рецептором (атропин – пилокарпин);
2. изменение кинетики связывания ЛС на уровне рецептора – изменение одним препаратом транспорта или распределения другого препарата (симпатолитик октадин – трициклические антидепрессанты);
3. взаимодействие ЛС на уровне медиаторов (три типа воздействия):
— блокада одним ЛС последующих этапов действия другого препарата на уровне одного биологического процесса (метилдофа – пентамин);
— нарушение одним ЛС возможного взаимодействия медиатора с рецептором (прозерин – атропин);
— нарушение одним ЛС путей метаболизма, распределения, связывания или транспорта медиатора, участвующего в реализации эффекта другого ЛС (эфедрин — антидепрессант ниаламид);
4. изменение чувствительности рецептора под влиянием комбинации ЛС (фторотан – адреналин, сердечные гликозиды – β-адреноблокаторы).
Физиологическое взаимодействие — взаимодействие ЛС на уровне физиологических систем организма путём комплексного терапевтического воздействия на разные звенья патогенеза одного и того же патологического процесса (при гипертонической болезни – мочегонные препараты + антагонисты кальция + ингибиторы АПФ; комбинированные противозачаточные средства).
Фармакокинетическое взаимодействие – изменение одним ЛС концентрации в плазме крови другого ЛС за счёт изменения скорости его всасывания, распределения, связывания с белками плазмы крови, метаболизма и/или выведения.
Особенности взаимодействия ЛС на месте всасывания. Взаимодействие ЛС в основном происходит при энтеральном пути введения, но возможно и при парентеральном способе.
Факторы, влияющие на взаимодействие ЛС в ЖКТ:
1. изменение pH желудочного сока (антациды – уменьшение всасывания непрямых антикоагулянтов, нестероидных противовоспалительных препаратов, сульфаниламидов, барбитуратов);
2. наличие катионов в ЖКТ (присутствие в кишечнике катионов Ca++, Fe++, Al+++, Mg++ замедляет всасывание многих ЛС; сульфат железа — тетрациклины, запивание парацетамола молоком);
3. прямое взаимодействие ЛС в просвете ЖКТ (холестирамин – непрямые антикоагулянты);
4. нарушение моторики ЖКТ (наркотики, холинолитики, антидепрессанты замедляют эвакуацию желудочного содержимого и моторику кишечника и изменяют скорость всасывания многих ЛС; замедление моторики кишечника увеличивает концентрацию в крови сердечных гликозидов, глюкокортикостероидов; слабительные средства снижают эффект многих ЛС);
5. особенности кровоснабжения ЖКТ ( при сердечной недостаточности – снижение всасывания ЛС);
6. взаимодействие ЛС с пищей (каптоприл, ацетилсалициловая кислота совместно с пищей – снижение эффекта; пропранолол, лобеталол – усиление эффекта; острые приправы, раздражающие слизистую оболочку ЖКТ ЛС – снижение эффекта).
При парентеральном способе введения усиление эффекта новокаина в комбинации с адреналином.
Особенности взаимодействия ЛС на уровне распределения.
Факторы, влияющие на взаимодействие ЛС:
1. скорость кровотока (при сердечной недостаточности сердечные гликозиды усиливают эффект мочегонных; снижение эффекта мочегонных препаратов при гипотонии);
2. состояние микроциркуляторного русла;
3. реологические свойства крови (антиагреганты улучшают доставку ЛС к органам-мишеням).
Особенности взаимодействия ЛС на уровне связывания с белками плазмы крови. Повышение концентрации одного ЛС вследствие вытеснения его из связи с белками плазмы крови другим ЛС, обладающим сродством к белкам (непрямые антикоагулянты + нестероидные противовоспалительные препараты – риск кровотечений).
Особенности взаимодействия ЛС на уровне метаболизма. Повышение активности ферментов печени, участвующих в метаболизме ЛС одними ЛС (индукторами ферментов), приводит к ускорению метаболизма других ЛС и снижению из эффекта (фенобарбитал, дифенин, карбамазепин, бутадион, нейролептики, транквилизаторы, гризеофульвин, рифампицин, бутамид, алкоголь, кофе). Аутоиндукторы ферментов печени – фенобарбитал нитраты, бутадион. Угнетение активности ферментов ЛС (ингибиторами ферментов) приводит к повышению фармакологического эффекта других ЛС (циметидин, левомицетин, актиномицин, наркотики, антидепрессанты, сульфаниламиды непрямые антикоагулянты, изониазид).
Особенности взаимодействия ЛС на уровне выделения из организма. Взаимодействие ЛС в почках происходит на стадиях:
1. клубочковой фильтрации путём пассивной диффузии (изменение pH мочи одним ЛС приводит к нарушению выведения другого ЛС: аскорбиновая кислота, закисляя мочу, усиливает выведение из организма наркотиков, новокаина; бикарбонат натрия, защелачивая мочу, выводит кислоты при отравлениях ими – ацетилсалициловая кислота, барбитураты, сульфаниламиды);
2. канальцевой экскреции путём активного транспорта (вследствие конкуренции между ЛС за транспортную систему происходит снижение выведения одного из ЛС: этамид уменьшает экскрецию пенициллина, амиодарон, верапамил, нифедипин, спиронолактон – дигоксина; фуросемид – аминогликазидов);
3. канальцевой реабсорбции (усиление реабсорбции тиазидовых мочегонных карбонатом лития).
Побочное действие лекарственных средств (определение ВОЗ) – любая реакция на ЛС, вредная или нежелательная для организма, которая возникает при его использовании для лечения, диагностики и профилактики заболеваний.
С практической точки зрения различают побочное (токсическое) действие ЛС — вредное действие ЛС на организм и побочный (сопутствующий) эффект ЛС — фармакологические эффекты ЛС, не наносящие вреда здоровью пациентов, но «бесполезные» при лечении данной патологии.
Классификация побочного действия ЛС:
1. По фармакологическому эффекту:
1. связанное с превышением известного фармакологического действия при увеличении дозы ЛС (гипотензивные препараты, антиаритмики – ортостатическая гипотензия, мочегонные – гипокалиемия) ;
2. не связанное с известным фармакологическим действием (ацетилсалициловая кислота – кровотечение).
2. По фармакокинетическим характеристикам ЛС:
1. побочное действие ЛС, возникающее при их терапевтических концентрациях в плазме крови (β-адреноблокаторы – спазм бронхов);
2. побочное действие ЛС, возникающее при токсических концентрациях в плазме крови, т.е. при передозировке ЛС;
3. побочное действие ЛС, не связанное с их концентрацией в плазме крови (антибиотики – дисбактериоз).
3. По патогенетическому принципу:
1. побочное действие ЛС, связанное с их фармакологическими свойствами;
2. токсические осложнения, обусловленные относительной и абсолютной передозировкой ЛС;
3. побочное действие ЛС, вызванное повышенной тканевой чувствительностью (идиосинкразия, аллергические реакции);
4. побочное действие ЛС, вызванное особенностями функционального состояния организма;
5. синдром отмены;
6. синдром «обкрадывания»;
7. синдром «рикошета»;
8. лекарственная зависимость;
9. лекарственная устойчивость;
10. парамедикаментозное побочное действие ЛС.
4. По тяжести течения:
1. фатальные, т.е. способные привести к смертельному исходу (например, анафилактический шок);
2. тяжёлые, требующие немедленной отмены ЛС и проведения коррекционных мероприятий;
3. средней тяжести, не требующие коррекционных мероприятий (необходима лишь отмена ЛС, например, при крапивнице);
4. лёгкие, не требующие отмены препарата (например, седативный эффект клонидина).
Побочное действие лекарственных средств, связанное с их фармакологическими свойствами возникает при приёме ЛС в терапевтической дозе вследствие воздействия ЛС на различные рецепторы органов и тканей организма (пропранолол – спазм бронхов, нифедипин – запоры, сердечные гликозиды – повышение периферического сопротивления).
Токсические осложнения, обусловленные относительной и абсолютной передозировкой ЛС, характеризуются чрезмерным повышением концентрации ЛС в плазме крови и/или органах и тканях вследствие приёма чрезмерного количества ЛС или нарушения его фармакокинетики (снижение связи с белком, замедление биотрансформации, снижение экскреции и т.д.).
Виды токсического действия ЛС:
1. местное действие (абсцесс, флебит);
2. общее (генерализованное, системное) действие – проявляется при передозировке ЛС, при кумулировании отдельных ЛС в терапевтической дозе, при нарушении функционального состояния органа экскреции;
3. органоспецифическое действие:
— нейротоксическое (ломефлоксацин, циклосерин);
— гепатотоксическое (линкозамиды);
— нефротоксическое (аминогликозиды, кризанол, бийохинол, бисмоверол);
— ототоксическое (аминогликозиды);
— гематотоксическое (цитостатики);
— офтальмотоксическое (амиодарон);
— мутагенное действие (иммуносупрессоры);
— онкогенное действие.
Побочное действие ЛС, вызываемое повышенной тканевой чувствительностью проявляется идиосинкразией и аллергическими реакциями.
Идиосинкразия — это врождённая гиперчувствительность к ЛС, обусловленная, как правило, наследственными энзимопатиями и развивается на первый приём ЛС.
Аллергические реакции – иммунопатологические реакции, развивающиеся на повторный приём ЛС у сенсибилизированных людей.
Типы аллергических реакций:
1. реакции гиперчувствительности немедленного типа (реагиновый тип с участием IgE, взаимодействующих с рецепторами тучных клеток, выделяющих биологически активные вещества: гистамин, брадикинин, простагландин, серотонин): анафилактический шок, отёк Квинке, острая крапивница и др. – вакцины, сыворотки, местные анестетики, пенициллин;
2. цитотоксические реакции (образование антител к комплексам «ЛС + белок» на мембранах форменных элементов крови): тромбоцитопении, гемолитическая анемия – пенициллины, цефалоспорины, хинидин, салицилаты;
3. иммунокомплексные реакции (образование иммунных комплексов с участием IgM и IgG в эндотелиальных клетках сосудов): васкулиты, альвеолиты, нефриты, сывороточная болезнь;
4. реакции гиперчувствительности замедленного типа (образование сенсибилизированных Т-лимфоцитов с наличием антиген-специфических рецепторов и выделение биологически активных веществ (лимфокининов) при взаимодействии ЛС с ними): аллергические пробы Манту и Пирке и др.
Классификация аллергических реакций:
1. По интенсивности клинических проявлений:
1. фатальные (смертельные): анафилактический шок;
2. тяжёлые: синдром Морганьи – Адамса – Стокса – хинидин;
3. средней тяжести: приступ бронхиальной астмы – аспирин;
4. лёгкие.
2. По времени возникновения:
1. острые (секунды – часы): анафилактический шок, отёк Квинке;
2. подострые (часы – 2 суток): тромбоцитопении;
3. замедленные или отсроченные (сутки): сывороточная болезнь.
Побочное действие лекарственных средств, вызванное изменением функционального состояния организма, возникает у пациентов, страдающих заболеванием каких-либо органов, при назначении ЛС в терапевтических дозах (сердечные гликозиды – аритмии при инфаркте миокарда; холинолитики, морфин – острая задержка мочи при аденоме предстательной железы; при заболеваниях печени и почек – различные побочные действия).
Синдром отмены лекарственных средств возникает при внезапном прекращении приёма длительно употребляющих определённых ЛС (клофелин – гипертонический криз, пропранолол, неодикумарин, нитраты – ухудшение состояния больного).
Синдром «обкрадывания» характеризуется параллельным ухудшением функционального состояния других органов или систем организма наряду с улучшением состояния основного органа (курантил — приступ стенокардии при атеросклерозе коронарных артерий).
Синдром «рикошета» характеризуется изменением фармакологического эффекта на противоположный (мочевина – отёк тканей).
Лекарственная зависимость характеризуется патологической потребностью в приёме ЛС.
Различают психическую и физическую лекарственную зависимость.
Психическая зависимость – состояние, характеризующееся немотивированной потребностью в приёме какого-либо ЛС с целью предотвращения психического дискомфорта вследствие прекращения приёма ЛС, но не сопровождающегося развитием абстиненции.
Физическая зависимость – состояние, характеризующееся развитием синдрома абстиненции вследствие прекращения приёма ЛС (психотропные препараты) или после введения его антагониста. Абстиненция (абстинентный синдром) характеризуется симптомами: беспокойство, депрессия, потеря аппетита, спастические боли в животе, головная боль, потливость, слезотечение, чихание, лихорадка, «гусиная» кожа.
Лекарственная устойчивость — состояние, характеризующееся отсутствием фармакологического эффекта, даже при назначении токсической дозы ЛС.
Парамедикаментозное действие ЛС обусловлено не их фармакологическими свойствами, а эмоциональной, психогенной реакцией пациента на тот или иной препарат (замена коринфара на адалат – головокружение, слабость).
Источник
