Как определить синдром туретта у детей
Статья
Рудольфа Артамонова. По материалам British Medical Journal.
Тики наблюдаются у 4-18% детей на разных стадиях их
развития. Они могут быть представлены каким-нибудь одним видом с редкими
единичными эпизодами, а могут быть хроническими, разнообразными, как при
синдроме Туретта. Хотя тики возникают непроизвольно, иногда их удается
подавлять на длительный период. Синдром Туретта — более тяжелая форма тиков, с
множественными двигательными и голосовыми видами, длящимися в течение года и
более.
Наиболее хорошо известный симптом синдрома Туретта
– копролалия (сложный голосовой тик с непроизвольным сквернословием), который
наблюдается в 15 % случаев.
Начало синдрома, как и другие неврологические
нарушения, обычно относится к возрасту 6-7 лет. Чаще отмечается у мальчиков.
Считается, что синдром Туретта – редкое заболевание, но согласно недавно
проведенным исследованиям, он встречается у 1-3 % школьников, если использовать
более широкое определение двигательных и голосовых тиков. Синдром может
включать в себя целый спектр симптомов. Хронические тики обычно не
сопровождаются нарушением социальной адаптации. Необычные же тики, такие как
уже упомянутая копролалия или эхофеномен (повторение звуков и жестов),
встречаются редко и могут привести в дистрессу и отчуждению. В этих случаях
показано активное и мультидисциплинарное лечение.
Родители и дети должны понимать необходимость того,
что эти симптомы связаны с нарушениями в головном мозгу, а вмешательство может
быть простым, например, позволить ребенку короткие «прерванные тики» (tik
break) во время длительного школьного урока.
Нейрохимические, нейроанатомические и генетические
аспекты синдрома Туретта обсуждаются и исследуются. Считают, что в
патологический процесс вовлекаются допаминергические пути во фронтальной и
субкортикальной зонах головного мозга, а также что существует и гинетическая
основа болезни.
Недавние исследования идентифицировали группу
детей, у которых тики и навязчивые компульсивные нарушения ассоциировались с
В-гемалитической стрептоккоковой инфекцией в глотке (фарингит).
Важно объяснить природу этих явлений учителям и
врачам первичного звена, которые имеют контакт с подобными детьми. Отсутствие
такого понимания, излишняя строгость в отношении детей в классе может привести
к низкой самооценке ребенка, эмоциональным реакциям. Если у ребенка отмечаются
тики, которые вызывают дискомфорт, психологический и социальный дистресс,
показано медикаментозное лечение. Нет лекарства с предсказуемой и достаточной
эффективностью для всех детей, страдающих тиками. Большинство исследований
показали редукции тиков только у 30% детей с тяжелыми симптомами. К сожалению,
имеется только небольшое число рандомизированных, контролируемых исследований у
детей. Двойные слепые исследования, проведенные у детей с тяжелыми и частыми
тиками, показали уменьшение их при лечении антоганистами допамина (галоперидол,
пимозид, сульпирид), агонистами альфа-2-адренорецепторов (клонидин).
Плацебоконтролируемое испытание респеридона при синдроме Туретта выявило его
высокую эффективность и небольшое число побочных эффектов по сравнению с
другими антогонистами допамина.
Другая проблема заключается в том, что у 50-70%
детей с синдромом Туретта имеют место компульсивные нарушения и дефицит
внимания с гиперактивностью. Такая комбинация может значительно затруднить
лечение. В этих случаях может понадобиться консультация психиатра.
Родители часто испытывают чувство беспомощности и
не знают, что им делать со своими детьми, страдающими тиками. Необходимо
ослабить их негативную реакцию на поведение ребенка. Очень важно понимание ими
этих симптомов, их флуктуирующий характер. Например, дети в школе могут
подавлять тики на время уроков, но они возобновляются дома.
Большинство таких детей достаточно успешны в своей
жизни, поскольку тики обычно проходят по достижении юношеского возраста.
Родители могут найти поддержку в Ассоциации по синдрому Туретта. При хорошем
понимании природы тиков и связанных с ними проблем большинство больных детей в
последующем не нуждаются в медикаментозной терапии.
В Европе есть даже Ассоциация по
синдрому Туретта! А у нас?!!!!!!
О каких исследованиях может идти речь… О каком
общественном просвещении людей можно говорить, когда в моей детской поликлинике
врачи не имеют понятия об этом заболевании! А ведь мой сын в городе с СТ
один!!! Неужто самим не интересно узнать о таком «редком интересном
экземпляре». Я диагноз участковому педиатру дважды повторяла по буквам. Так как
он может лечить моего сына?! Нет слов…
Источник

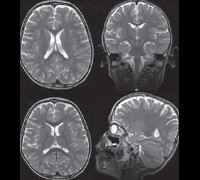
Синдром Ретта – генетическое заболевание, характеризующееся нарушением развития нервной системы по причине отсутствия ингибирования определенных генов. Проявлениями этого состояния являются прогрессирующая умственная отсталость у девочек (при крайне редких атипичных формах – и у мальчиков), мышечная гипотония, атаксия, искривления позвоночника. Диагностика синдрома Ретта основывается на данных общего и неврологического осмотра, магнитно-резонансной томографии, электроэнцефалографии и молекулярно-генетических анализов. Специфического лечения не существует (имеются лишь определенные наработки с обнадеживающими результатами при опытах на животных), применяют симптоматическую терапию для облегчения состояния больного.
Общие сведения
Синдром Ретта – генетическое заболевание психоневрологического характера, практически всегда развивающееся у девочек и проявляющееся тяжелой степенью умственной отсталости. Эта патология была впервые выявлена еще в 1954 году австрийским неврологом А. Реттом, однако в качестве отдельной нозологической единицы он выделил данное заболевание лишь в 1966 году. Широкую известность в научном мире синдром Ретта получил в 1983 году после исследований Б. Хагберга. Это состояние является довольно распространенным – его встречаемость составляет примерно 1:10-15 тысяч новорожденных девочек, всего на сегодняшний день описано несколько десятков тысяч случаев патологии. Механизм наследования синдрома Ретта – доминантный, сцепленный с Х-хромосомой, именно поэтому он встречается практически всегда у девочек. У мальчиков из-за отсутствия парной Х-хромосомы генетические повреждения, приводящие к такому заболеванию, почти всегда являются летальными. Однако существует несколько атипичных форм синдрома Ретта, характеризующихся более сглаженной клинической картиной и поэтому поражающих лиц мужского пола. Кроме того, у мальчиков такая патология может развиться при наличии дополнительной Х-хромосомы – синдроме Клайнфельтера.
Причины синдрома Ретта
Этиология и патогенез синдрома Ретта достаточно сложны и обусловлены взаимодействием различных генов и их влиянием на развитие головного мозга человека. Первопричиной заболевания является нонсенс-мутация (по некоторым данным, к аналогичным нарушениям приводят и миссенс-мутации) гена MECP2, локализованного на Х-хромосоме, в результате чего его экспрессия полностью прекращается. Он кодирует специфический протеин под названием метил-CpG-связывающий белок 2, участвующий в регуляции транскрипции определенных участков ДНК. Данный белок содержит два домена, один из которых способствует его присоединению к метилированным участкам хромосом (которые расположены вблизи генов, регулирующих развитие головного мозга), а второй выступает как репрессор транскрипции. Причина синдрома Ретта как раз и заключается в отсутствии ингибирования некоторых генов, что приводит к нарушению формирования нервной ткани.
При этом синдром Ретта нельзя рассматривать как нейродегенеративное заболевание, так как при нем не наблюдается разрушения нейронов или нейроглии. Гистологические исследования тканей головного мозга больных выявляют нарушение ультраструктуры нервных клеток – уменьшение размеров, изменение количества дендритов, затрудненное образование нервных тканей. Объем нейроглии при синдроме Ретта снижен, в результате этого на макроскопическом уровне размер головного мозга тоже уменьшается на 20-30% по сравнению с возрастной нормой. Одной из причин вышеперечисленных процессов является отсутствие торможения выделения фермента GAD67 (ингибирование гена этого энзима осуществляется метил-CpG-связывающим белком 2), что, в свою очередь, приводит к увеличению концентрации тормозных трансмиттеров из группы ГАМК. В результате этого у больных синдромом Ретта наблюдается значительное превалирование процессов торможения в головном мозге, что отражается не только на физиологии центральной нервной системы, но и на ее морфологическом строении.
Врачами-генетиками было установлено, что полное отсутствие в геноме нормального гена MECP2 в подавляющем большинстве случаев является летальным состоянием и нередко приводит к внутриутробной смерти плода. Такое состояние имеет место у мальчиков (по причине наличия только одной Х-хромосомы) или у девочек-гомозигот, что встречается крайне редко. Из-за этого в половом распределении синдрома Ретта наблюдается абсолютное превалирование больных женского пола. Мутации гена MECP2 в большинстве случаев являются спонтанными или герминативными – предположительно, 70% случаев этого заболевания обусловлено генетическим дефектом Х-хромосомы в половых клетках отца. Дефекты этого гена приводят и другим патологиям центральной нервной системы – варианту Запела, синдрому Луба (Х-сцепленная умственная отсталость у мальчиков), врожденной энцефалопатии. Некоторые исследователи относят эти состояния к атипичным формам синдрома Ретта.
Симптомы синдрома Ретта
У новорожденных девочек синдром Ретта поначалу никак не проявляется, первые 6-12 месяцев развитие ребенка происходит обычными темпами без каких-либо отклонений. В дальнейшем прогрессирование заболевания характеризуется определенной стадийностью. Первая стадия синдрома Ретта, чаще всего возникающая в возрасте от 6-ти месяцев до 2,5 лет, характеризуется появлением у ребенка мышечной гипотонии, замедления психомоторного развития с последующим отставанием от сверстников, потерей интереса к играм и окружающим людям. Врачи-педиатры отмечают более медленный, нежели в норме, рост стоп и кистей в длину и замедление роста окружности головы. Иногда помимо неврологических проявлений может отмечаться нарушение работы печени, сердца, желудочно-кишечного тракта.
Вторая стадия синдрома Ретта характеризуется более выраженными клиническими проявлениями. Она развивается на протяжении 1-2 лет после появления первых симптомов заболевания, при этом у ребенка сначала наблюдается беспокойство, нарушения сна. Затем довольно быстро, всего за несколько недель, больные синдромом Ретта теряют практически все приобретенные до этого времени навыки – утрачивается речь, исчезает способность к ходьбе. Также для этой стадии развития патологии характерны расстройства дыхания – периоды апноэ по 1-2 минуты могут перемежаться с приступами учащенных и глубоких дыхательных движений (гипервентиляция). Дыхательные нарушения при синдроме Ретта отличаются наличием только при бодрствовании больного и отсутствием во время сна. Часто возникают многочисленные неврологические нарушения: атаксия, эпилептические припадки, часто повторяющиеся стереотипные движения.
Третья стадия синдрома Ретта называется псевдостационарной, так как при ней мало заметны признаки прогрессирования заболевания. Обычно она длится от 4 до 15 лет, состояние больных стабильно, однако наблюдаются судорожные приступы, глубокая умственная отсталость, гиперкинезы. В большинстве случаев синдрома Ретта этот этап оканчивается в пубертатном периоде. Четвертая стадия синдрома Ретта характеризуется уменьшением частоты эпилептических припадков вплоть до их исчезновения при прогрессировании двигательных расстройств. Большинство больных полностью теряют подвижность, возникает атрофия мышц, сосудистые нарушения в нижних конечностях, что может привести к развитию трофических язв. Из-за слабости мышечного корсета спины при синдроме Ретта возникает сколиоз или другие формы искривления позвоночника.
Диагностика и лечение синдрома Ретта
Диагностика синдрома Ретта производится на основании изучения анамнеза больного, его настоящего статуса, магнитно-резонансной томографии и энцефалографии, молекулярно-генетических анализов. Изучение наследственного анамнеза, как правило, не имеет особого смысла по причине спорадического характера мутаций гена MECP2. Характерными для синдрома Ретта являются нормальное развитие ребенка до 6-12 месяцев, возникновение мышечной гипотонии и беспокойства в раннем детстве, появление в дальнейшем атаксии и частых эпилептических припадков, стремительное утрачивание приобретенных навыков. В дальнейшем у больных регистрируется тяжелая умственная отсталость, мышечная слабость (вплоть до атрофии), искривление позвоночника, судорожные припадки.
При осмотре больных синдромом Ретта выявляется отставание в росте и его остановка, резкое уменьшение окружности головы, отсутствие речи (на начальных этапах патологии характерна эхолалия). На магнитно-резонансной томографии головного мозга обнаруживается уменьшение размера органа, нечеткая дифференциация серого и белого вещества, базальных ганглиев, снижение складчатости коры больших полушарий. Электроэнцефалограмма подтверждает снижение фоновой активности головного мозга и резко ослабленную реакцию на внешние раздражители. Наиболее точную диагностическую информацию дают методы современной генетики – поиск делеций в локусе гена MECP2 или прямое секвенирование его последовательности для определения мутаций. Такое подтверждение синдрома Ретта возможно и в рамках пренатальной диагностики генетических заболеваний. Вспомогательную роль в установлении этого состояния может играть обследование внутренних органов (например, методами УЗИ) – у 20-30% больных выявляется недоразвитие печени или селезенки.
Специфического лечения синдрома Ретта на сегодняшний день не существует. Имеются обнадеживающие данные некоторых исследовательских лабораторий, сотрудникам которых удалось «включить» ген MECP2 у мышей и тем самым добиться исчезновения симптомов заболевания. В сфере практической медицины пока доступна только симптоматическая терапия, однако и она сопряжена с рядом трудностей – в частности, эпилептические припадки при этом заболевании плохо поддаются устранению противосудорожными средствами. Также для лечения синдрома Ретта применяют ноотропные препараты, нарушения сна корректируют снотворными препаратами из группы барбитуратов или мелатонином.
Прогноз и профилактика синдрома Ретта
Прогноз синдрома Ретта неблагоприятный, так как это заболевание неуклонно ведет к тяжелой умственной отсталости, а также к ряду двигательных и неврологических нарушений. Пациенты с этой патологией при соответствующем уходе и симптоматическом лечении способны доживать до 40-50 лет, однако риск внезапной смерти у них довольно высокий. Значительно ухудшает прогноз синдрома Ретта и снижает продолжительность жизни больных наличие пороков развития внутренних органов, что имеет место примерно в трети случаев. Основная причина летального исхода – дыхательная или полиорганная недостаточность и внезапная смерть, у взрослых больных также велик риск инсульта. Профилактика синдрома Ретта возможна только в виде пренатальной диагностики этого заболевания генетическими методами. При наличии дефектной формы гена MECP2 у мальчика нарушение формирования головного мозга и внутренних органов можно заметить при профилактических ультразвуковых исследованиях во время беременности.
Источник
Тики у детей и их причины. Синдром Жилль де ла ТуреттаТики являются повторными сокращениями мышечных групп под влиянием электрохимических сигналов ЦНС. Тики возникают в мышцах лица, шеи, плеч, туловища и рук. Они могут выглядеть как облизывание губ и гримасничанье, высовывание языка, моргание глазами, покашливание и т. д. Тики можно подавить произвольно. Их необходимо отличать от приступов petit mal или других негенерализованных эпилептических приступов. Эпилептические приступы характеризуются транзиторным нарушением сознания во время моргания или облизывания губ либо амнезией всего произошедшего. В некоторых случаях для дифференциальной диагностики тикозного расстройства и эпилепсии может потребоваться электроэнцефалография (ЭЭГ). Тики следует отличать от гиперкинезов и дистоний; в этом помогает их исчезновение во сне и возможность сознательно контролировать их на короткое время. Однако очень сложно подавлять тики надолго. В некоторых случаях тики транзиторные; в других случаях развитие тиков по времени связано с назначением дофаминергических агонистов (психостимуляторов) и отмена препарата обычно, но не всегда приводит к ремиссии тиков. ЭЭГ-исследование и тестирование когнитивных навыков не обнаруживают разницы между пациентами с тиками и контрольной группой. Многим детям с простыми моторными тиками лечения не требуется, можно рекомендовать коррекцию таких нарушений, как нейропсихологическая дисфункция, школьная дезадаптация и сниженная самооценка. Все эти сочетающиеся проблемы поддаются психотерапевтическому воздействию.
Синдром Жилль де ла ТуреттаСиндром Жилль де ла Туретта встречается с частотой 0,5 на 1000 человек; чаще дебютирует в детском возрасте. У 50 % пациентов с синдромом Туретта первые симптомы возникают до 7 лет. Это хронические двигательные и голосовые тики (для диагноза необходимо наличие обоих). В большинстве случаев имеются полиморфные тики или сложные вокальные феномены, такие как гавканье и хрюканье. В редких случаях наблюдается выкрикивание нецензурных слов. Синдром Туретта чаще встречается у родственников первой степени Родства с таким же заболеванием, чем в общей популяции; мальчики болеют в 3-4 раза чаще, чем девочки. Заболевают чаще европейцы, чем представители других рас. Дети с синдромом Туретта часто страдают от сочетанных нарушений поведения, эмоциональной сферы и школьной дезадаптации. В частности, эти дети имеют больший риск развития обсессивно-компульсивного расстройства (ОКР), СГДВ и девиантного поведения. Тот факт, что синдром Туретта очень часто сочетается с указанными психическими расстройствами, предполагает дисфункцию одних и тех же областей мозга. Хотя этиология синдрома Туретта неизвестна, предполагается влияние генетических, нейробиологических, психологических и средовых факторов. По данным нейровизуализации отсутствует нормальная асимметрия полосатых тел. При назначении психостимуляторов происходит обострение тиков, что доказывает участие дофаминергических нейронов в развитии тикозного расстройства и синдрома Туретта. Однофотонная эмиссионная компьютерная томография (ОФЭКТ) выявляет дисфункцию в рецепторах дофамина. Кроме того, известно, что, как и в случае ОКР, у части детей внезапное развитие синдрома Туретта в препубертатном возрасте обусловлено аутоиммунным нейропсихическим расстройством детского возраста, ассоциированным со стрептококковой инфекцией (PANDAS) мри котором антитела к стрептококку группы А перекрестно реагируют на нейроны базальных ганглиев, вызывая характерные симптомы. Заподозрить PANDAS следует, если проявления синдрома Туретта отмечены у ребенка вскоре после перенесенного фарингита. В большинстве случаев тики или навязчивости возникают после повторных эпизодов инфекции. На наличие у ребенка PANDAS указывают анамнез (ангина) и высокие титры антистрептолизина О. Лечение PANDAS включает антибиотикотерапию для подавления стрептококковой инфекции и профилактики обострений. В момент острой инфекции можно применять внутривенное введение иммуноглобулина и даже плазмаферез в случаях тяжелого течения заболевания, однако нет данных об эффективности этих методов. В некоторых случаях болезнь Лайма (боррелиоз) может дебютировать с клинических проявлений синдрома Туретта. Многие факторы внешней среды, например эмоциональные стрессы, влияют на течение тиков и синдрома Туретта. Данные лабораторных исследований неспецифические; неспецифические изменения ЭЭГ обнаруживаются у 80 % пациентов. Также отмечаются различные изменения нейромедиаторов и их метаболитов, вербальных субшкал психометрических тестов. Лечение синдрома Жилль де ла Туретта назначается только после тщательного изучения таких сочетанных нарушений у ребенка, как СГДВ, ОКР или девиантное поведение; при этом учитываются благоприятное влияние и побочные эффекты медикаментозных препаратов. Как правило, необходима лишь поддерживающая поведенческая терапия. Существуют общественные организации, оказывающие социальную поддержку детям и их семьям, например Ассоциация синдрома Туретта. Медикаментозная терапия назначается, если тики нарушают социальную сферу или способность к обучению. Существует несколько противоположных взглядов на то, какая группа препаратов является препаратами выбора. Тем не менее в плацебоконтролируемых исследованиях доказано, что наиболее эффективны нейролептики. Дофаминергические антагонисты галоперидол и пимозид уменьшают частоту тиков у 65 % пациентов. Из-за потенциальной возможности тяжелых побочных эффектов обоих препаратов многие клиницисты в настоящее время предпочитают новые нейролептики — рисперидон и оланзапин. Клонидин, а2-агонист, также вызывает эффект, по данным исследований. Однако седация и снижение артериального давления (АД) — частые побочные явления клонидина; роль гуанфацина (тенекс), у которого седация менее выражена, не доказана. Согласно современным исследованиям, для лечения моторных тиков можно применять ботулотоксин. Некоторым детям с синдромом Туретта необходима медикаментозная терапия для устранения обсессивно-компульсивных симптомов, улучшения внимания и коррекции импульсивности. К сожалению, психостимуляторы, назначенные детям, у которых СГДВ сочетается с синдромом Туретта, для лечения гиперактивности и дефицита внимания, ухудшают течение тиков. Поэтому, назначая медикаментозное лечение при СГДВ, врач должен взвесить все за и против в связи с потенциальным негативным влиянием психостимуляторов на тики. Синдром Туретта может продолжаться всю жизнь; по данным исследований, в подростковом возрасте и у молодых людей происходит значительный регресс симптомов примерно в 2/3 случаев. — Также рекомендуем «Тревоги и страхи детей. Причины» Оглавление темы «Психологические проблемы детей»:
|
Источник