Как и чем лечится синдром wpw

 WPW синдром это врожденное заболевание, вызванное врожденным аномальным строением сердечной мышцы. Оно связанно с тем, что в сердце есть дополнительный пучок мышц, называемый врачами «пучком Кента». По этому пучку сердечные импульсы могут проходить немного иным путем. Это может привести к тахикардии (повышенное сердцебиение) в различных формах.
WPW синдром это врожденное заболевание, вызванное врожденным аномальным строением сердечной мышцы. Оно связанно с тем, что в сердце есть дополнительный пучок мышц, называемый врачами «пучком Кента». По этому пучку сердечные импульсы могут проходить немного иным путем. Это может привести к тахикардии (повышенное сердцебиение) в различных формах.
Этот синдром в большинстве случаев проявляется у мужчин, но может возникнуть и у женщин. Болезнь может проходить практически без симптомов и проявляться вне зависимости от возраста.
Заболевание может быть достаточно опасным. Успокаивает то, что современная медицина давно научилась лечить синдром WPW.
Что собой представляет данное заболевание
Синдром Вольфа Паркинсона Уайта — одна из разновидностей перевозбуждения сердечных желудочков. Причиной появления является врожденное нестандартное строение сердца.
 Стоит заметить, что далеко не каждый человек с синдромом Вольфа Паркинсона Уайта может страдать от каких-либо проблем со здоровьем.
Стоит заметить, что далеко не каждый человек с синдромом Вольфа Паркинсона Уайта может страдать от каких-либо проблем со здоровьем.
Но те, у кого приходится слишком сильная нагрузка на дополнительный мышечный пучок могут страдать тахикардией или пароксизмальной аритмией.
У них число сокращений сердечной мышцы в минуту составляет от 200 до 400 ударов. Это может стать причиной фибрилляции желудочков.
Этот синдром получил свое наименование в честь людей впервые его описавших – Л. Вольф, Дж. Паркинсон и П. Уайт.
Д окторами принято выделять две группы WPW:
окторами принято выделять две группы WPW:
- Феномен (без проявлений тахикардии);
- Синдром (с приступами тахикардии).
Основные симптомы
- Головокружение, ощущение слабости;
- Ощущение удушья, потери сознания;
- Приступы повышенного неритмического или ритмического сердцебиения чувство «трепыхания сердечной мышцы внутри грудной клетки;
- Прекращение приступа при очень глубоких вдохах.
Разновидности
По местонахождению дополнительных пучков:
- С правой стороны;
- С левой стороны»
- Ближе к перегородке.
Данные классификации очень важно выявить как можно точнее. От этого может зависеть лечение синдрома WPW.
Другая классификация WPW по тому, как синдром проявляется:
- Переходящий. Электрокардиограмма может показывать совершенно нормальные показатели. При другой проверке, через какое-то время на ней могут проявляться все признаки синдрома WPW.
- Скрытый. Электрокардиограмма не отображает каких-либо признаков синдрома. Диагноз может быть поставлен только по необычным признакам тахикардии.
- Стандартный. На электрокардиограмме выявлены все признаки WPW.
Диагностика
 Если есть подозрения на синдром WPW, то необходимо пройти комплексное медицинское обследование. Одним из важнейших моментов в этом обследовании будет электрокардиограмма. Именно при ее использовании в большинстве случаев удается обнаружить синдром. Для этого нужна ЭГК в двенадцати отделениях.
Если есть подозрения на синдром WPW, то необходимо пройти комплексное медицинское обследование. Одним из важнейших моментов в этом обследовании будет электрокардиограмма. Именно при ее использовании в большинстве случаев удается обнаружить синдром. Для этого нужна ЭГК в двенадцати отделениях.
Для того чтобы поставить диагноз точнее используют метод электрической кардиологической стимуляции. Максимально близко к сердцу, прямо на стенку пищевода крепится специальный электрод заставляющий сердце сокращаться с различной частотой. За счет этого выясняется, способен ли пучок Кента у этого конкретного пациента стать причиной развития тахикардии.
Прогноз
Вероятность остановки кровообращения при WPW минимальна. Предсердечная фибрилляция у пациентов с данным синдромом может являться прямой угрозой для жизни. Проведение на сердечные желудочки в этом случае соотносится один к одному с повышенной частотой до трехсот сорока ударов за минуту. Это может стать предпосылкой для возникновения фибрилляции сердечных желудочков. Смертность среди больных синдромом WPW находится в диапазоне 0,15–0,395 при наблюдении от трех до десяти лет.
Лечение WPW
 Необходимости в том чтобы как-то лечить WPW-феномен нет никакой. Достаточно будет избегать приема препаратов, влияющих на сердечный ритм. Например, Дикогсин и Верапамил.
Необходимости в том чтобы как-то лечить WPW-феномен нет никакой. Достаточно будет избегать приема препаратов, влияющих на сердечный ритм. Например, Дикогсин и Верапамил.
Однако в случае синдрома WPW лечение потребуется как можно скорее. Причем потребуется хирургическое лечение. Под этим понимается абляция на повышенных частотах, при которой дополнительный мышечный путь должен разрушиться.
WPW лечение проводится в специализированных медицинских отделениях и, по сути, относится к бескровным хирургическим операциям. Соответственно после лечения синдрома ВПВ пациент сможет вернуться к нормальному образу жизни уже через несколько дней после прохождения операции.
 Во время операции доктора вводят через подключичную вену пациента специальный катетер прямо в сердечную полость. К этому катетеру подсоединено несколько датчиков. С их помощью можно определить точное местонахождение пучка Кента.
Во время операции доктора вводят через подключичную вену пациента специальный катетер прямо в сердечную полость. К этому катетеру подсоединено несколько датчиков. С их помощью можно определить точное местонахождение пучка Кента.
Вторым этапом необходимо при помощи электрического напряжения разрушить дополнительный путь движения сердечных импульсов.
Положительный эффект от операции бывает примерно в 97% случаев. В трех просто потребуется еще одна такая же операция. Успешность второй операции составляет 100%.
После прохождения операции у пациента пропадают мучащие его и главное, опасные для самочувствия и здоровья приступы повышенного сердцебиения. И даже тот факт, что операция не из дешевых, не останавливает больных от избавления от синдрома ВПВ навсегда.
Показа ниями для операции является:
ниями для операции является:
- Частые приступы предсердечной фибрилляции;
- При антиаритмическом лечении приступы тахиаритмии не проходят;
- При противопаказаниях к медикаментозному лечению (пациент слишком молод либо при беременности).
Если пациент отказывается от проведения операции, либо у него нет таких средств, ему может быть назначено медикаментозное лечение. Ему назначаются Саталол, Амиадорон препараты IC группы, такие как Пропафенон и Амиадорон. При их приеме в соответствии с рекомендациями врача в течение года у 35% больных ухудшений не замечено.
Однако медикаментозная терапия не лучший способ решения проблемы. Примерно у 56–70% больных в течение 1–5 лет лечения может возникнуть невосприимчивость к лекарствам.
 При развитии пароксизмальной тахикардии вне желудочков используется внутривенное введение Аденозинтрифосфата струйно. Это приводит к кратковременной остановке сердца. Когда сердце запускается вновь, ритм нормализуется.
При развитии пароксизмальной тахикардии вне желудочков используется внутривенное введение Аденозинтрифосфата струйно. Это приводит к кратковременной остановке сердца. Когда сердце запускается вновь, ритм нормализуется.
Назначать какие-либо лекарства должен только опытный кардиолог. Ни в коем случае нельзя применять сердечные или любые другие препараты без назначения врача. Без операции больным приходится применять медицинские препараты для купирования опасных сердечных приступов на постоянной основе.
![]()
Источник
Синдром ВПВ — это врожденная аномалия развития кардиальных структур, при которой в сердце образуется лишний проводящий пучок, транспортирующий электрический импульс от синусового узла к желудочкам, в обход атриовентрикулярного узла, что приводит к преждевременному возбуждению желудочков.
По своему характеру это порок, но выявляется он далеко не сразу. Симптоматика на ранних стадиях минимальна. Как правило, обнаружение подобного явления — случайность, выявленная в ходе электрокардиографии. Признаки достаточно характерны, потому спутать состояние почти невозможно.
Также заболевание носит название синдрома Вольфа-Паркинсона-Уайта, по именам самых выдающихся исследователей.
Лечение состояния обладает определенными перспективами на любой стадии. Лучше всего они в момент выявления, когда органических дефектов еще нет.
Механизм развития патологии
Суть отклонения заключается в образовании лишнего проводящего пути в сердце.
Нормальное положение вещей таково. Кардиальные структуры имеют возможность сокращаться и работать автономно за счет наличия скопления активных клеток, генерирующих электрический импульс.
Это так называемый синусовый узел или естественный водитель ритма. Он работает постоянно. За проведение сигналов отвечают так называемые пучки Гиса, они имеют разветвленную структуру и заканчиваются на уровне желудочков.
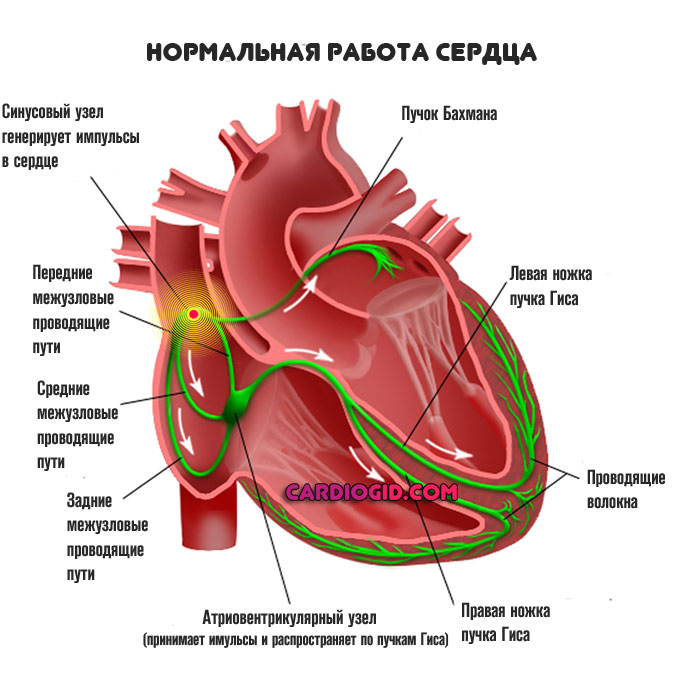
На фоне ВПВ синдрома (Вольфа-Паркинсона-Уайта) образуется дополнительный путь движения импульсов по пучку Кента.
Отсюда повышенная активность кардиальной деятельности, которая проявляется как тахикардией (сокращения, проходящие полный цикл, однако, возникают не всегда), так и аритмиями прочих видов (от фибрилляции до экстрасистолии). Все зависит от особенностей развития болезни у конкретного человека.
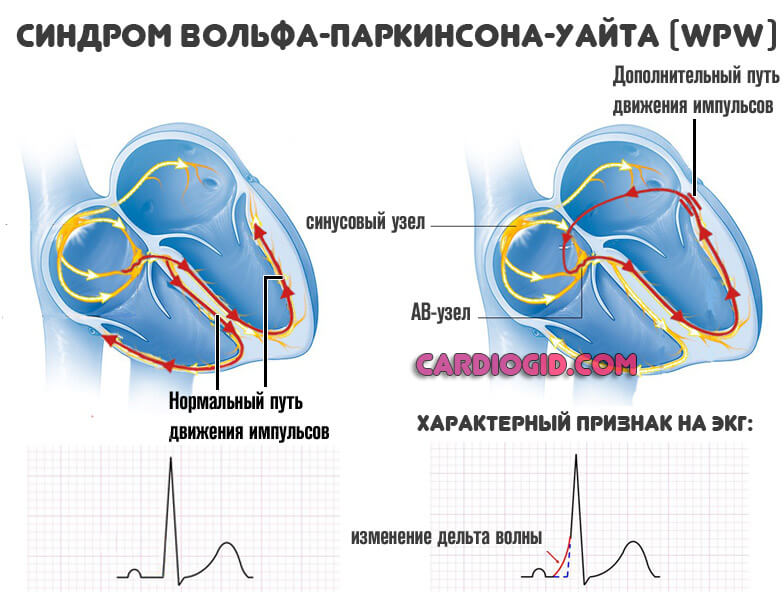
По мере прогрессирования проблемы, наблюдаются нарушения нормальной работы всех органов и систем. Первым страдает сердце, затем сосуды. Головной мозг, почки и печень.
Некоторые, относительно легкие формы, протекают бессимптомно. Другие же дают выраженную клиническую картину и ассоциированы с повышенным риском внезапной смерти больного в краткосрочном периоде.
Классификация
Типизации имеют в основном топографическую направленность. То есть определяют, откуда выходит лишняя проводящая структура, в какую сторону простирается и как взаимодействует с окружающими тканями.
Всего насчитывается порядка 10 разновидностей, отграниченных по этому основанию. Такое многообразие определяет гетерогенность возможных вариантов течения и патологических проявлений, также прогнозов.
Для пациента эти классификации не имеют большого значения, поскольку понять их клинический смысл без специальной кардиологической подготовки не получится, а объяснения заняли бы много времени.
Большая роль отводится определению течения патологического процесса.
По этому основанию называют:
- Манифестирующий тип. Возникает спонтанно. Спровоцировать эпизод может избыточная физическая нагрузка, нервное напряжение, сиюминутного или длительного характера, потребление кофеина, табака, психоактивных веществ. Вид определяется выраженной тахикардией, возможны аритмические компоненты, но встречаются они относительно редко. Частота рецидивов различна: от нескольких раз в год до десятков случаев в течение одного месяца.
- Интермиттирующий (переходящий) тип. Определяется схожими клиническими признаками, но проявляются они с меньшей силой. К тому же аритмия встречается чаще и протекает более выражено, что делает эту форму опаснее предыдущей.
- Латентный тип. Он же скрытый. Симптомов нет вообще, проблема выявляется на электрокардиографии. Есть ли в таком случае разница между феноменом ВПВ и синдромом? Несомненно. Заболевание в подобной форме, хотя и не дает о себе знать, продолжает прогрессировать, разрушать организм. Процесс может длиться годами. Только в момент, когда компенсаторные механизмы уже не будет справляться, патология проявится.
Другой, понятный способ типизации процесса проводится по локализации аномального пучка.
Соответственно выделяют два вида:
- А. Располагается между левыми предсердием и желудочком. В норме импульс к последнему проходит от синусового через атриовентрикулярный узел. При типе А сигнал достигает анатомической структуры раньше, затем же стимуляция дублируется по нормальному пути, что приводит к избыточной активности. Отсюда нарушение гемодинамики и кровообращения по большому кругу.
- B. Локализация — между правым предсердием и желудочком. Механизм идентичен, но поскольку сокращается правая структура, страдает легочная система в первую очередь.
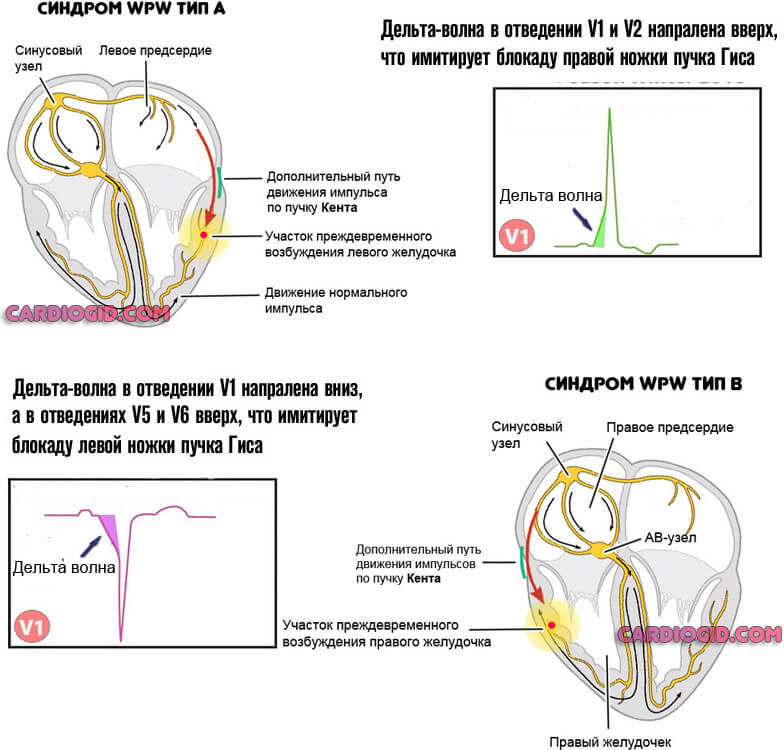
Клинически наиболее тяжелый вариант — смешанный, когда присутствует несколько ответвлений. Это AB-тип. Лечение проводится в срочном порядке.
В чем отличие синдрома от феномена ВПВ?
По сути это синонимы. Разница одна. О феномене wpw говорят, когда пациент не предъявляет каких-либо жалоб на собственное здоровье.
Аномалия обнаруживается инцидентально (случайно) в ходе диагностики по поводу сторонних заболеваний. Встречается у 30-50% населения в подавленном состоянии. Кардиальные структуры и организм вообще адаптируются. На сроки жизни подобное никак не влияет.
Что касается заболевания. Синдром WPW — это клинически значимый вид. Но и он протекает по разному, что дает хороший шансы в плане излечения и прогноза. Интенсивность клинической картины на ранних этапах минимальна, прогрессирование медленное, есть время на полную диагностику и назначение терапии.
Таким образом, феномен WPW — клиническая находка на ЭКГ. К пациентам с отклонением нужно внимательно присмотреться. В отсутствии симптомов на протяжении хотя бы 2-4 месяцев можно считать человека условно здоровым. Синдром определяет необходимость планового лечения. При возникновении неотложного состояния — срочного.
Причины
Основной доказанный фактор развития патологического процесса — врожденная аномалия. В норме сердце и вся система кровоснабжения закладывается на 3 неделе беременности. Те или иные факторы влекут отклонения в нормальном формировании плода, провоцируют врожденные пороки.
Вполне возможно, что синдром ВПВ окажется не единственным в анамнезе младенца. Но подобный момент не объясняет причин, которые обуславливают саму возможность дефекта на столь ранних сроках.
Интересно:
Лишний проводящий пучок закладывается у каждого без исключения, но к концу первого триместра он рассасывается, все приходит в норму.
Непосредственные факторы развития болезнетворного явления таковы:
- Генетические мутации. Могут иметь спонтанный характер, то есть определяться вне связи с хромосомными дефектами родителей. Это относительно редкая клиническая разновидность. Другой вариант — наследование определенных генов от предков. Доминантный или рецессивный тип имеет место — это большой роли не играет. Просто в таком случае вероятность развития патологии ниже, с другой стороны, все известные заболевания подобного рода протекают намного тяжелее. Часто выявляются не только кардиальные дефекты, но и генерализованные проблемы.
- Стрессы в период беременности. Имеют большое клиническое значение. Будущая мать должна избегать психоэмоциональных перегрузок во время вынашивания плода. Это не гарантия отсутствия патологий, но риски сводятся к минимуму. В момент стресса в кровь выбрасывается большое количество кортикостероидов и катехоламинов. Подобная реакция — природный механизм на негативные факторы внешней среды, обеспечивающие выживание. Соединения, вроде кортизола, норадреналина и прочих повышают тонус мускулатуры, артериальное давление, обладают некоторым токсическим эффектом, когда речь заходит о развитии ребенка.
- Избыточные физические нагрузки. Роженица не должна сидеть на одном месте, но во всем нужно знать меру. Ненормальная активность приведет к тому же результату, что и стресс, если не большему. Возможно спонтанное прерывание беременности, как итог.
- Потребление табачной продукции, алкоголя, тем более наркотиков момент гестации. Нерадивые «родительницы» мало думают о здоровье собственного потомства или же потворствуют пагубным привычкам и слабостям по причине сложности отказа, боязни абстинентного синдрома. Это в корне неверная практика, губительно влияющая на плод. Родится ребенок здоровым или нет — в таком случае не скажет даже лучший врач.
- Некачественное питание, вода. Какую именно роль играет этот фактор определить трудно. Однако выявлено негативное влияние на плод канцерогенных веществ, которыми изолирует фаст-фуд, так называемая «вредная» пища, вроде жареных блюд, копченостей, консервов и сомнительных полуфабрикатов. Тем же способом сказывается недостаток витаминов и минералов при однообразном рационе. Меню нужно скорректировать с учетом интересов не родившегося ребенка. Поможет в этом диетолог.
- Негативные факторы среды, также избыток ионизирующего излучения в районе проживания. Организм может приспособиться к повышенному фону радиации, но позже этот момент скажется на здоровье ребенка с высокой вероятностью. К отрицательным явлениям относится загрязненность атмосферного воздуха, избыток солей металлов в питьевой воде, также активность солнца и уровень ультрафиолетового излучения.
- Наличие соматических болезней в анамнезе. Особенно гормонального профиля. Они не только усугубляют течение беременности, порой делая его невыносимым, но и влияют на плод. Лечение в идеале проводится еще на этапе до планирования беременности. Большую клиническую роль играют гипертиреоз, недостаток специфических веществ щитовидной железы, дефицит или избыток гормонов коры надпочечников, женские заболевания (дисфункция яичников с неустойчивым фоном).
- Наследственный фактор. Если в роду был хотя бы один человек, страдавший синдромом ВПВ, вероятность передачи его потомству увеличивается почти втрое. При этом определить, присутствует ли он у ребенка в силах врачей. Сразу после рождения. Обусловленность абсолютная, то есть при наследовании, возможности коррекции в последующем нет. Требуется уже лечение, профилактика не поможет. К счастью, такого рода порок относительно мягкий по течению, да и частота его развития не велика.
Указанные причины нужно рассматривать в комплексе. Причем внимание на них должен обратить гинеколог еще на этапе планирования беременности или на ранних стадиях гестации. При необходимости выдается направление к профильному специалисту.
Симптомы
Признаки гетерогенны (разнятся от одного к другому случаям). Если речь о скрытой форме их нет вообще. Интермиттирующая или первичная разновидности определяются клинической картиной неодинаковой полноты и интенсивности симптомов.
Примерный перечень выглядит так:
- Наиболее характерным моментом при наличии дополнительного пути импульса является аритмия. Вариантов множество. Желудочковые, предсердные типы (первые много опаснее), тахикардия, замедление кардиальной деятельности, групповая или единичная экстрасистолия, фибрилляция. Редко сохраняются правильные интервалы между сокращениями. Это относительно поздний признак отклонения. На его развитие уходит не один год. Свидетельствует в пользу запущенного синдрома. В начальной фазе все ограничивается тахикардией.
- Боли в грудной клетке неясного происхождения. Могут быть связаны с эпизодами или же представлять собой их усеченную версию. Характерны жгучие ощущения, давящие. Покалывание не встречается. Возможно развитие сопутствующих заболеваний.
- Одышка. На фоне интенсивной физической нагрузки или в состоянии полного покоя. Зависит от этапа патологического процесса.
- Слабость, сонливость, снижение способности к трудовой деятельности. Особенно при физическом характере работы.
- Цианоз носогубного треугольника. Посинение околоротовой области.
- Бледность кожных покровов, потливость, ощущение жара, приливов.
- Обмороки и синкопальные состояния. Регулярного характера.
- Нарушения мыслительной деятельности, памяти.
Многие представленные признаки не имеют прямого отношения к синдрому ВПВ, они обусловлены вторичными или третичными состояниями, текущими параллельно.
Определить, где заканчивается сама болезнь, и начинаются ее осложнения не трудно. WPW характеризуется аритмиями разной степени тяжести. Остальные признаки сугубо для нее не типичны.
Как купировать приступ?
Для описанного состояния наиболее характерны тахикардии. По пучкам Кента, импульс возвращается из желудочков в предсердия, а АВ-узел направляет его обратно из предсердий в желудочки. Таким образом сигнал движется по кругу, а частота сердечных сокращений удваивается или утраивается.
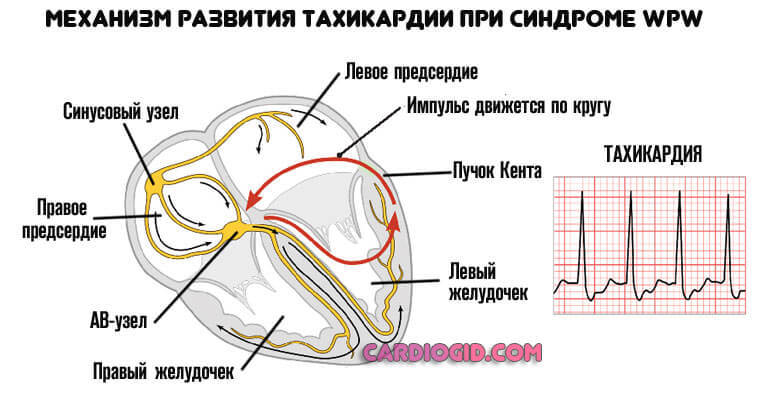
Вне зависимости от локализации патологического импульса, нужно предпринять меры по стабилизации.
Но стоит иметь в виду: своими силами пытаться излечиться нельзя. Это пустая трата времени.
Терапия зависит от типа ритмического нарушения. Принимая препараты неа свое усмотрение можно умереть от остановки сердца, инфаркта или прочих осложнений.
Алгоритм таков:
- Вызвать скорую помощь. Даже если эпизод возник в первый раз.
- Успокоиться, взять себя в руки.
- Открыть форточку, окно для притока свежего воздуха в помещение.
- Снять давящие вещи, украшения.
- Принять прописанные препараты. Если таковых нет, для купирования приступа тахикардии подойдет Анаприлин (1 таблетка) в системе с Дилтиаземом или Верапамилом (столько же). Они помогут нормализовать ритм, а не только замедлить его.
- Можно выпить таблетированный пустырник, валериану, препараты на основе фенобарбитала (Корвалол, Валокордин).
- Лечь, дышать ровно и глубоко. Можно попробовать применить вагусные приемы (надавливание на глазные яблоки с небольшой силой, каждые 5-10 секунд, задержку дыхания на вдохе с натуживанием и прочие).
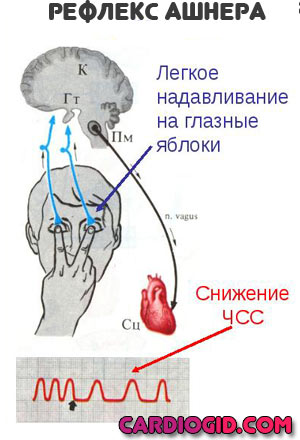
По прибытии бригады рассказать о своих ощущениях. Если будет предложен стационар — отправляться на обследование.
Диагностика
Проводится под контролем кардиолога. В больнице или на условиях амбулатория. Вне зависимости от вида, время на помощь есть. Потому срочные меры предпринимаются редко, и только при наличии осложнений.
Схема обследования:
- Устный опрос больного. Обычно мало что дает, тем более на ранних стадиях.
- Сбор анамнеза. Выявляются факторы: семейная история, соматические патологии, принимаемые препараты, привычки и другие.
- Измерение частоты сердечных сокращений.
- Выслушивание кардиального звука.
- Электрокардиография. Назначается в первую же очередь после рутинных мероприятий. Определяет тип функционального нарушения. При должной квалификации, врач может почерпнуть много полезной информации. Возможна комбинация с ЭФИ.
- Эхокардиография. Для выявления органических нарушений первичного или вторичного типа.
- МРТ. Для получения детальных изображений сердца. Проводится относительно редко, по показаниям. Если есть подозрения на иные пороки кардиальных структур.
Коронография, анализ крови, нагрузочные тесты на усмотрение врача.
Признаки на ЭКГ
Характерные черты:
- Расширение комплекса QRS (свыше 0.12 сек). Деформации, напоминающие подобные при блокаде ножек Гиса.
- Сужение интервала P-Q.
Изменения дельта-волны, в зависимости от типа процесса:
| Тип А | Тип Б |
| Дельта-волны вертикальны во всех прекардиальных отведениях. Комплекс QRS в сотведении V2 похож на букву А, что имитирует блокаду правой ножки пучка Гиса. | Дельта-волны преимущественно отрицательны в отведениях V1-V3 и преимущественно положительны в отведениях V4-V6. Это можно ошибочно принять за блокаду левой ножки пучка Гиса или гипертрофию левого желудочка с деформацией. |
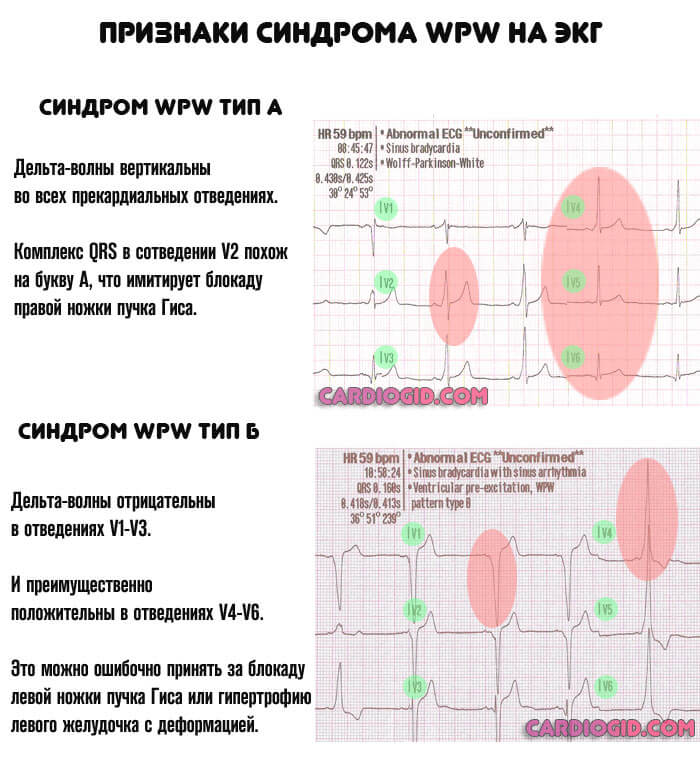
Признаки синдрома ВПВ на ЭКГ специфичны, расшифровать их может даже начинающий кардиолог.
Методы лечения
Консервативная терапия направлена только на купирование симптомов, на поздних стадиях она не справляется и с этим, поскольку большие дозы антиаритмических приводят к противоположному действию.
Основной способ восстановления нормальной функциональности сердца — радиочастотная абляция. Суть методики заключается в прижигании очага проводимости. Важна точность. Это малоинвазивный способ, он позволяет практически сразу справиться с проблемой.
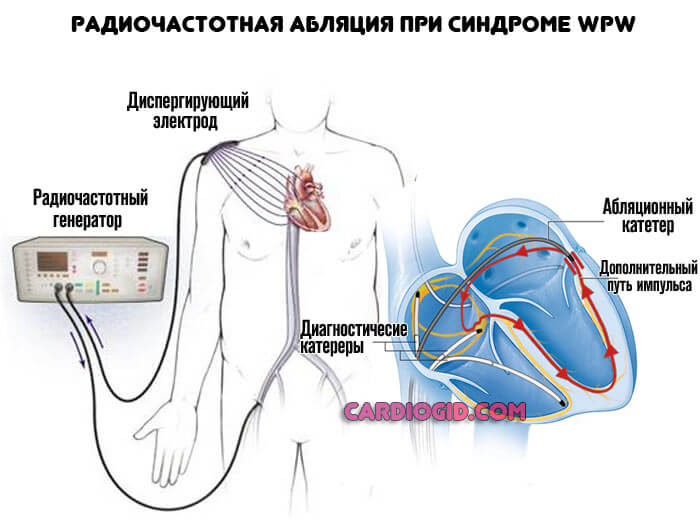
В предоперационный период показан прием противоаритмических средств (Амиодарон, Хиндин), лекарств для снижения артериального давления (по показаниям, если есть стойкая гипертония прием подобных средств продолжается и после радиохирургического вмешательства).
Стационарный период длится от нескольких дней до недели. Пациента наблюдают в динамике, стабилизация ритма вне органических нарушений наступает спустя 1-2 суток.
Если присутствуют дефекты вторичного или третичного характера (уже обусловленные чрезмерной активностью сердца), показана пожизненная поддерживающая терапия с использованием названных медикаментов. Именно поэтому рекомендуется начинать лечение раньше.
Прогноз и возможные последствия
Среди вероятных осложнений:
- Остановка сердца.
- Инфаркт.
- Кардиогенный шок.
- Инсульт.
- Увеличение мышечного слоя органа.
- Сосудистая деменция.
Во многих случаях наблюдается существенное снижение качества жизни.
Прогноз благоприятен в большинстве выявленных ситуаций. На фоне феномена ВПВ исход почти гарантированно положительный. Иные формы протекают по разному.
Делать выводы нужно опираясь на динамику процесса. Чем сложнее тип, больше симптомов, дольше течет состояние, тем меньше вероятность полноценного восстановления.
Летальность без лечения относительно высока. От тех или иных неотложных процессов погибает до 25% всех пациентов.
Хорошие факторы:
- Положительный отклик на терапию.
- Отсутствие сопутствующих патологий, вредных привычек.
- Благоприятный семейный анамнез.
- Нормальная масса тела.
- Минимум симптомов.
Синдром WPW — это врожденная аномалия развития проводящих пучков сердца, когда происходит образование лишнего. Отсюда повышение активности кардиальных структур, выраженные аритмии и прочие явления потенциально смертельного рода.
Восстановление проводится под контролем профильных специалистов (как в области рутинной терапии, так и в сфере хирургии). Единственный способ эффективного лечения — радиочастотная абляция. Но требуются столь радикальные меры не всегда. Пути воздействия определяют доктора.
Источник
