Этапы медицинской реабилитации при остром коронарном синдроме
Реабилитация после острого коронарного синдрома (ОКС)
Кардиореабилитация после эпизода острого коронарного синдрома (ОКС) направлена на адаптацию пациента к оптимальному уровню физической, психосоциальной, эмоциональной и профессиональной нагрузки с применением мультидисциплинарной и многофакторной программы. Каждый больной нуждается в индивидуально подобранной программе, которая отвечала бы его потребностям.
У всех пациентов обязательно должен быть проведен сеанс информирования и обзора медицинской ситуации, разъяснения имеющихся данных и консультирования относительно дальнейших действий. Пациентов, состояние которых стойко стабилизировалось после ОКС, продемонстрировавших удовлетворительный и отрицательный результат нагрузочного теста, следует включить в программу физических тренировок, проводимых под наблюдением обученного персонала.
У пациентов, перенесших обширный инфаркт или имеющих положительный результат нагрузочного теста, физическую реабилитацию следует отложить до тех пор, пока не будет закончено соответствующее обследование и лечение. У больных с выраженной сопутствующей патологией физическая реабилитация может оказаться невозможной. Польза от участия в многофакторной реабилитационной программе заключается в:
• уменьшении тревоги и выраженности депрессии;
• увеличении вероятности возвращения к активному образу жизни;
• улучшении функции сердечно-сосудистой системы и толерантности к физической нагрузке;
• оптимизации тактики по устранению факторов риска.
По данным метаанализа результатов рандомизированных исследований с участием более 2000 пациентов можно утверждать, что эти положительные эффекты сочетаются с улучшением прогноза, о чем свидетельствует снижение частоты повторных госпитализаций и уменьшение смертности примерно на 25% за 3 года.
Коррекция образа жизни и общие рекомендации после инфаркта миокарда
Прекращение табакокурения после ОКС снижает темп прогрессирования ИБС. Частота неблагоприятных кардиальных событий снижается примерно на 50%. Всем курильщикам следует предоставить возможность получить лечение от табачной зависимости.
Снижение количества выкуриваемых сигарет, переход к курению сигар или курительной трубки не являются эффективным способом снижения риска. Известно, что при выкуривании даже одной сигареты в день риск последующих эпизодов ОКС удваивается. Пассивное курение оказывает столь же неблагоприятное влияние, как и выкуривание одной сигареты в день, поэтому друзья и родственники пациента, пережившего ОКС, должны быть информированы о необходимости отказа от этой привычки.
Благоприятное влияние на липидный профиль, уровень АД и гемостатические факторы риска оказывает низкокалорийная диета с низким содержанием насыщенных жиров и высоким содержанием углеводов, овощей, фруктов, растительных волокон и рыбы, что должно быть рекомендовано всем пациентам, перенесшим ОКС. Активный образ жизни с регулярными физическими нагрузками и использованием антистрессовых методик улучшает качество жизни и может положительно влиять на выживаемость.
Несмотря на то что прием малых доз алкоголя может оказывать кардиопротективное действие, избыточное его употребление (более 30 г этанола в день) является фактором риска АГ и увеличивает смертность, в связи с чем должен быть исключен.
Агентство по лицензированию водителей и транспортных средств не требует, чтобы пациент, перенесший эпизод неосложненного ОКС, сообщал об этом, хотя вождение автотранспорта в течение 4 нед. после этого запрещено (если только пациенту не проведено первичное ЧKB и ФВ ЛЖ >40%, когда вождение разрешается через 1 нед.). Если ОКС имел осложненное течение, то Агентство может наложить более продолжительный запрет на вождение, в связи с чем пациенту следует рекомендовать обратиться за соответствующим советом непосредственно к властям.
Требования страховых компаний варьируют, поэтому перед возобновлением вождения автотранспортного средства пациент, перенесший ОКС, должен обратиться непосредственно к своему страховщику. Пациенты, имеющие профессиональную лицензию на вождение большегрузных транспортных средств или общественного транспорта, после ОКС обязаны связаться с упомянутым Агентством.
Такая лицензия будет автоматически аннулирована, однако может быть возобновлена, если Агентство удовлетворят данные медицинского отчета и результаты выполненного после эпизода ОКС нагрузочного теста (в настоящее время для этого требуется, чтобы пациент, не получающий медикаментозной терапии, смог выполнить нагрузку в течение не менее 9 мин по протоколу Брюса без появления соответствующих симптомов или изменений ЭКГ).
Воздушных перелетов следует избегать в течение 6 нед. после неосложненного ОКС или дольше (в случае осложнений). В ранние сроки после ОКС следует воздержаться и от сексуальных отношений. Пациентов, продемонстрировавших удовлетворительный результат нагрузочного теста, можно заверить, что потребности сердечно-сосудистой системы во время полового акта обычно ниже, чем при нагрузочном тесте, и они могут вернуться к обычной активности. Перенесшие ИМ пациенты с выраженными симптомами, связанными с нагрузкой, могут нуждаться в проведении специализированной психосексуальной консультации.
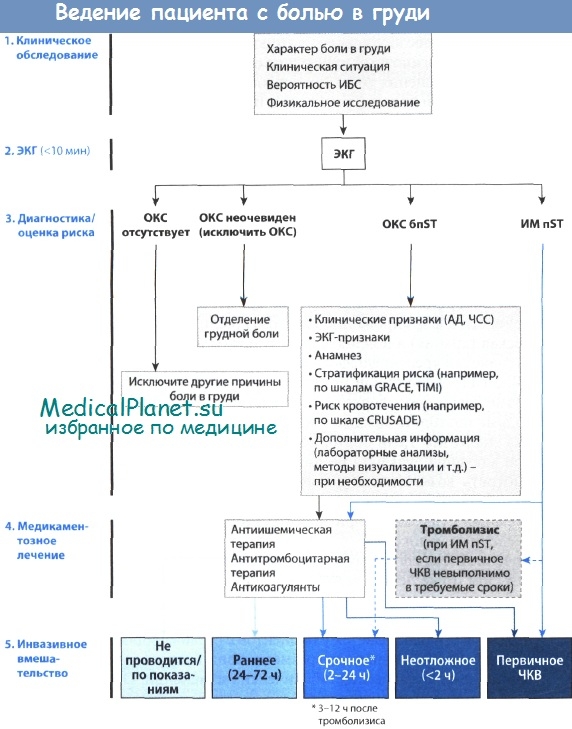
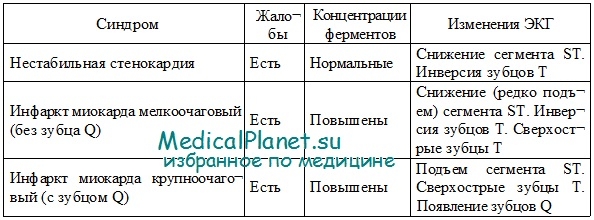
Основные характеристики острых коронарных синдромов
Что надо помнить об остром коронарном синдроме (ОКС)?
• ОКС встречается очень часто. Современное лечение позволило улучшить исход заболевания у молодых, однако при этом общее постарение населения привело к тому, что заболеваемость и смертность от ОКС продолжают оставаться высокими.
• В большинстве случаев летальный исход наступает в ранние сроки после появления симптомов.
• ОКС почти во всех случаях обусловлен частичной или полной тромбо-тической окклюзией коронарной артерии, связанной с нестабильной атеросклеротической бляшкой.
• Нестабильность атеросклеротической бляшки (отражающая усиленную воспалительную реакцию внутри атеросклеротического поражения) может быть спровоцирована рядом факторов.
• Первоначальная оценка ОКС базируется на клинической картине и данных ЭКГ.
• Сердечные тропонины являются высокочувствительными и высокоспецифичными биомаркерами повреждения миокарда, и повышение их уровня свидетельствует о произошедшем необратимом некрозе миокарда.
• Неотложная терапия подразумевает обезболивание, применение антитромбоцитарных средств, коррекцию гипокалиемии и гипергликемии, а также проведение соответствующего реперфузионного лечения.
• Там, где это возможно, предпочтительнее проводить первичное ЧKB, а не тромболизис.
• Всем пациентам с ОКС при отсутствии противопоказаний следует назначать БАБ, ИАПФ и статин.
• Наличие сердечной недостаточности и артериальной гипотензии требует тщательного обследования.
• Механические осложнения встречаются относительно редко, однако сопровождаются высокой летальностью.
• Многие нарушения ритма сердца носят транзиторный характер и купируются самостоятельно.
• Активная реабилитация после ИМ в долгосрочной перспективе способствует улучшению исхода заболевания.

— Читать далее «Частота и физиология реанимационных мероприятий при остановке сердца»
Оглавление темы «Нарушения ритма при инфаркте миокарда»:
- АВ-блокада 2 степени при инфаркте миокарда
- АВ-блокада 3 степени (полная блокада сердца) при инфаркте миокарда
- Поздние аритмии после инфаркта миокарда: желудочковая экстрасистолия, тахикардия
- Реабилитация после острого коронарного синдрома (ОКС)
- Частота и физиология реанимационных мероприятий при остановке сердца
- Этапы реанимационных мероприятий АВС
- Восстановление проходимости дыхательных путей — методика
- Поддержание кровообращения — наружный массаж сердца при остановке
- Дефибрилляция сердца — показания, методика
- Электрокардиостимуляция (ЭКС) — показания, методики
Источник
Реабилитация после инфаркта миокарда (ИМ) – это целая программа по восстановлению здоровья после сердечно-сосудистого события. Реабилитационные мероприятия должны начинаться с момента поступления пациента с инфарктом в стационар.
На каждом этапе есть свои задачи, но все они служат одной цели – быстро и качественно восстановить все функции, пострадавшие из-за болезни. Особенно это касается работы системы кровообращения, восстановления физической активности и трудоспособности. Самые важные принципы – последовательность и непрерывность.
Для каждого пациента разрабатывается свой комплекс реабилитационных мер. Сроки и интенсивность реабилитации после инфаркта зависят от скорости и качества оказания первой медицинской помощи, тяжести заболевания, состояния организма, наличия сопутствующих заболеваний, класса тяжести, особенностей профессиональной деятельности и других факторов.
Так, пациенты с ИМ легкой степени и с низким сердечно-сосудистым риском могут пройти ускоренную программу за 7-10 дней (включая раннюю выписку в течение 3-5 суток), а при обширном инфаркте и высоком риске осложнений сроки могут увеличиться до 28-30 дней и больше.
Задачи реабилитации
- Восстановление деятельности сердечно-сосудистой системы.
- Профилактика повторного ИМ и других осложнений.
- Психологическая поддержка и адаптация.
- Подготовка к привычным ежедневным нагрузкам и возвращение к работе.
Этапы реабилитации
Все этапы проводятся под наблюдением специалистов, начиная от бригады реаниматологов в палате интенсивной терапии (ПИТ) и заканчивая врачом-кардиологом в поликлинике.
1 этап. Стационарный
Начинается с момента поступления в больницу (блок кардиореанимации, ПИТ, кардиологическое отделение). Основные мероприятия: диагностика, лечение после восстановления проходимости коронарных сосудов, оценка прогноза и риска осложнений ИМ1.
2 этап. Стационарный реабилитационный
Занимает весь острый период ИМ (до 28 суток) после перевода пациента в специализированное реабилитационное или инфарктное отделение, а затем в санаторий кардиологического профиля. Здесь становится возможной более интенсивная физическая активность.
3 этап. Амбулаторный
Проводится в поликлинике и дома под контролем кардиолога и врача лечебной физкультуры. На первый план выходит профилактика повторного инфаркта, ишемической болезни сердца, лечение атеросклероза. Диспансерное наблюдение продолжается в течение года и дольше.
Деление на этапы обусловлено, в том числе, и периодами течения болезни:
- Острейший период – до 6 часов,
- Острый ИМ – до 7 дней после приступа,
- Стадия рубцевания – до 28 суток,
- Стадия сформировавшегося рубца – с 29 суток после приступа.
Реабилитация охватывает все аспекты здоровья пациента: физического, психологического, социального. Она включает в себя медикаментозные и немедикаментозные методы лечения, такие как физиотерапия, коррекция образа жизни и рациона, постепенное возвращение к двигательной активности и психологическую поддержку.
Эффективность реабилитации влияет на выживаемость пациентов после ИМ и качество жизни.
Физическая реабилитация
На всех этапах восстановления после ИМ расширение физической активности — одна из самых важных составляющих. Безусловно, определенные ограничения позволяют уменьшить нагрузку на миокард, снизить его потребности в кислороде и создать условия для скорейшего заживления.
Однако необоснованное затягивание строгого постельного режима может увеличить риск тромбоэмболических осложнений, способствует развитию застойной пневмонии, нарушает работу пищеварительной системы и приводит к слабости мышц. Все это влияет на сроки реабилитации и снижает качество жизни.
На стационарном этапе после того, как сняли острую боль и справились с ранними осложнениями, определяют степень тяжести ИМ. Учитывается глубина, локализация и распространенность очага поражения сердечной мышцы, выраженность сердечной недостаточности и наличие осложнений. Именно этот показатель влияет на то, какую программу реабилитации предложат пациенту.
В последующем, в зависимости от динамики и показателей работы сердечно-сосудистой системы, пациента переводят с одной ступени активности на другую. Оценивают уровень артериального давления, данные электрокардиограммы, наличие аритмии, а также индивидуальную переносимость нагрузок.
Этапы и примерные сроки физической реабилитации:
I.
В первые сутки после госпитализации чаще всего назначается строгий постельный режим, который со второго дня расширяют и дополняют лечебной гимнастикой, состоящей из индивидуально подобранных упражнений. Постепенно пациент может увеличивать время, когда он может сидеть, стоять, а позже и ходить по отделению. Обычно через 7-18 дней разрешаются прогулки до 2-3 км в медленном темпе и занятия на велотренажере.
В конце этапа рассчитывается уровень сердечно-сосудистого риска. Для этого проводится повторное электрокардиографическое обследование, определяется выраженность атеросклеротических изменений, оцениваются способности сердца на ЭхоКГ (ультразвуковое исследование сердца).
II.
После перевода в реабилитационное отделение или санаторий проводят пробы с физической нагрузкой. По их результатам выбирают оптимальную физическую нагрузку и ее вид. Также учитывают методы восстановления кровотока в коронарных артериях, скорость освоения различных ступеней активности на предыдущем этапе и общее состояние.
В комплекс лечебной физкультуры (ЛФК) постепенно включают ходьбу в более быстром темпе, плавание, занятия на тренажерах.
III.
На амбулаторном этапе определяющим является функциональный класс ишемической болезни сердца (ИБС), который устанавливают с помощью исследования, в ходе которого оценивается рост потребления кислорода при физической нагрузке (велоэргометрия, тредмил тест — ходьба по «бегущей дороге»).
Этот тест отражает не только работу сердечно-сосудистой системы, но и дыхательной.
В зависимости от функционального класса ИБС лечебная физкультура проводится в тренирующем или щадящем режиме.
Исследования показывали, что чем дольше проводится физическая реабилитация, тем лучше отдаленные результаты – в большей степени снижается риск повторного ИМ и смерти.
Психологическая реабилитация
Любое заболевание – это стресс. Срочная госпитализация, необходимость продолжительного лечения, а иногда и хирургического вмешательства, резкое ограничение активности нередко становятся причинами довольно серьезных изменений психики. Поэтому на всех этапах реабилитации проводится психологическая и психотерапевтическая работа с пациентом.
Большую роль в восстановлении играет настрой самого пациента, отношение и поддержка близких.
Важно также преодолеть страх перед физическими нагрузками и сформировать адекватную оценку своих возможностей. Пациенты по-разному относятся к своему состоянию. Есть те, кто боится сделать лишнее движении и затягивает реабилитацию, и те, кто недооценивает тяжесть болезни и слишком быстро стремится вернуться к привычному ритму.
Задача врача – дать объективную оценку, разъяснить задачи каждого этапа реабилитации и допустимый уровень активности.
На этапе амбулаторного наблюдения важно предупредить развитие невроза и депрессии, которые встречаются у многих пациентов и могут негативно отразиться на адаптационных возможностях.
Немедикаментозные методы профилактики
После инфаркта миокарда атеросклероз, который чаще всего является причиной сосудистых катастроф, продолжает развиваться. Чтобы предупредить его прогрессирование и повторный ИМ, нужно свести к минимуму действие факторов риска. Для этого применяют немедикаментозные и медикаментозные методы вторичной профилактики ишемической болезни сердца (ИБС).
К немедикаментозным методам, кроме физической реабилитации, относят коррекцию образа жизни.
Полный отказ от курения, как активного, так и пассивного
Доказано, что никотин и другие химические соединения повреждают внутреннюю оболочку сосудов (эндотелий) и способствуют повышению уровня «плохого» холестерина, то есть липопротеидов низкой плотности.
Кроме того, курение приводит к спазму сосудов и росту артериального давления, что может провоцировать новые приступы ИБС. Данные исследований показали, что отказ от курения снижает риск смерти на 36%!
Отказ или минимальное употребление алкоголя
От алкогольных напитков в первую очередь страдает сердце: появляется тахикардия, аритмия, повышается АД, токсическое действие этанола может привести к очередному инфаркту или внезапной смерти. Допустимая доза – 30 г в сутки для мужчин и не более 20 г для женщин.
Контроль веса и здоровое питание
Необходимо сбалансировать рацион так, чтобы поддерживать нормальную массу тела и обмен веществ. Основные принципы: снижение животных жиров, замена их на растительные продукты, не содержащие холестерин.
Предпочтение стоит отдавать овощам, фруктам, орехам, нежирным сортам мяса и морской рыбе, цельнозерновым крупам. Исключаются копчености, консервы, жареное, соленое. Контролировать вес удобно с помощью индекса массы тела (результат от деления массы в кг и роста в метрах в квадрате).
Он должен быть в пределах 25-27 кг/м. Кроме того, оценивается окружность талии: для мужчин этот показатель не должен превышать 94 см, у женщин – 80 см.
Медикаментозная терапия
Лекарственные средства используются для предупреждения приступов стенокардии, контроля артериального давления, свертываемости крови, липидного обмена, лечения аритмии и хронической сердечной недостаточности.
Основные группы препаратов
1. Бета-адреноблокаторы
Назначаются практически всем пациентам после ИМ, независимо от наличия или отсутствия сердечной недостаточности. Уменьшают потребность миокарда в кислороде и снижают риск внезапной смерти, а также способствуют увеличению продолжительности жизни.
2. Антиагреганты
Предупреждают образование тромбов в сосудах, снижают воспаление во внутренней сосудистой оболочке, уменьшают риск развития сосудистых катастроф (инфарктов, инсультов).
3. Статины
Снижают уровень атерогенного холестерина (липопротеидов низкой плотности – ХС-ЛПНП), предупреждая прогрессирование атеросклероза и формирование новых атеросклеротических бляшек в сосудах. Доказано, что уменьшение концентрации ХС-ЛПНП на 1 ммоль/л снижает риск смерти от ИБС и ее осложнений на 34%, а также потребность в оперативном лечении4.
4. Нитропрепараты
Применяются, если у пациента сохраняются приступы стенокардии, или на электрокардиограмме регистрируются признаки безболевой ишемии.
5. Антиаритмические препараты
Назначаются при необходимости для лечения различных видов аритмий, которые иногда встречаются у пациентов, перенесших ИМ.
6. Гипотензивные средства
Назначаются в случае необходимости лечения гипертонической болезни, обычно подбирается несколько препаратов, сочетание которых дает оптимальный результат для каждого пациента.
Лекарственная терапия проводится под наблюдением врача-кардиолога. До выписки пациенты встречаются с врачом ежедневно, затем 1-2 раза в месяц в первый год и 1 раз в три месяца во второй. Периодически нужно повторять ЭКГ, анализ крови на липиды, пробы с физической нагрузкой и другие обследования по необходимости.
Комплексная программа реабилитации при соблюдении всех принципов помогает пациентам восстановиться в более короткие сроки, улучшить качество жизни, предупредить повторный инфаркт и другие осложнения.
Литература
- Реабилитация пациентов после инфаркта миокарда. Рекомендации по диагностике и лечению./Под редакцией Ф.И.Беляева. – Иркутск. — 2015. — 24 с.
- Острый коронарный синдром/Инфаркт миокарда с подъемом сегмента ST. Учебное пособие./ Хохлунов С.М., Дупляков Д.В. — ООО «Научно-технический центр». — Самара. — 2018. — 199 с.
- Перепеч Н.Б. Острый коронарный синдром: патогенез, диагностика, лечение, реабилитация (лекция 3).//Кардиосоматика. – 2016. — №03-04. — С.111-121.
- Нестеров Ю.И. Терапия восстановительного периода инфаркта миокарда (лекция).//«Земский врач». – 2012. — №2(13). — С.5-10.
- Sarah Lewington et al. Blood cholesterol and vascular mortality by age, sex, and blood pressure: a meta-analysis of individual data from 61 prospective studies with 55 000 vascular deaths // Lancet 2007; 370: 1829–39
Оригинал статьи: https://helpheart.ru/infarkt/ob-infarkte-miokarda/reabilitaciya/
Источник
