Эрозия глаза код мкб
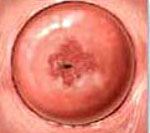
Эрозия роговицы: как вовремя распознать недуг!
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Око-плюс. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
 Эрозия роговицы глаза – это повреждение роговой оболочки, которое чаще всего бывает механическим.
Эрозия роговицы глаза – это повреждение роговой оболочки, которое чаще всего бывает механическим.
Например, попадание в глаз крупной песчинки, которую вовремя не вымоют, может повлечь эрозию – при трении песчинки о глаз возникает травма.
При этом эрозия – это повреждение эпителия – одного из слоев роговицы. Всего их пять, и эпителий – это внешний слой.
Именно поэтому травматическая эрозия чаще всего затрагивает именно его. Более глубокое заболевание – это уже язва, которая повреждает несколько слоев роговой оболочки.
Определить, эрозия у пациента или язва, можно после того, как будет проведена диагностика.
Какой бывает эрозия роговицы глаза
Виды эрозии зависят от того, как была получена травма, так как обычно это именно травматическая эрозия. От того, как была повреждена роговица, во многом зависит и лечение. Врачу также очень важно как можно быстрее определить, эрозия это или язва. В свою очередь, язва также может быть разных видов:
- поверхностное повреждение эпителия – это неприятно, но не очень опасно. Конечно, если вовремя начать лечить его;
- если травма оказалась более глубокой и затронула базальную мембрану эпителиального слоя, то есть риск того, что разовьется рецидивирующая эрозия роговицы;
- язва проникает гораздо глубже, разрушает все слои роговицы, после чего полость глаза начинает сообщаться с атмосферой. Лечение в этом случае будет более длительным, чем при эрозии.
Виды язв
Язва может быть стерильной или инфекционной. Обе язвы характеризуются помутнением в зоне повреждения – это так называемый инфильтрат, который состоит из жидкости и клеток воспаления.
- Инфекционная язва – наиболее болезненная. На фото она часто выглядит как бельмо. При ней в эпителии роговицы образуется отверстие, внутрь попадают болезнетворные микробы – то есть, попадает инфекция и развивается воспаление. Во многом течение заболевания зависит от того, какие бактерии попали в глаз. Например, синегнойная палочка очень агрессивна, она всегда влечет более серьезные повреждения, а в некоторых случаях даже вызывает слепоту буквально в течение двух суток после заражения. Разумеется, если вовремя будет начато лечения, слепоты можно будет избежать.
- Стерильная язва переносится пациентами проще. Чаще всего она появляется на периферии, при ней даже эпителий роговицы может быть не затронут. Никаких бактерий внутрь не попадает. Такая язва гораздо менее болезненная, чем инфекционная, и не вызывает такие же опасные последствия. Тем не менее, диагностика должна быть проведена как можно быстрее, после этого сразу же следует начинать лечение.
Причины возникновения эрозии и язв роговицы
- Травма – первая и самая распространенная причина. Возникает из-за попадания в глаз каких-то инородных предметов – песчинок, веточек, — или механического повреждения глаза (например, животное может ударить человека по глазу, а веко не успеет закрыться).
- Другой вид травм – химические. Здесь все просто: нужно беречь глаза от попадания в них химикатов, чтобы не возникла эрозия.
- Ожоги – еще одни причины эрозии или язвы. Чаще всего, чувствуя высокую температуру у лица, человек успевает закрыть глаза и защитить роговицу веками. Однако иногда жар так силен, что человек получает ожог века и уже следом за ним – повреждение роговицы. Такое нередко случается у ребенка, чьи веки тоньше и нежнее век взрослого.

- Неправильно растущие ресницы могут постоянно соприкасаться с эпителием и в итоге повредить его.
- В зоне риска находятся те, кто носит линзы, особенно мягкие. Эрозия и даже язва может развиться, если не соблюдать все правила гигиены. Чтобы избежать эрозии, необходимо очищать линзы и глаза в соответствии с рекомендациями врачей и производителей, вовремя приобретать новые линзы, следить за сроком годности растворов и чистотой контейнеров. Если линзы куплены для ребенка, важно, чтобы за очисткой присматривали взрослые.
- Эрозия может сопутствовать дистрофическому процессу роговицы. При нем нарушается обмен веществ в клетках, они гибнут – из-за этого и повреждается эпителий.
- Эрозия иногда развивается и при отеке роговицы. Отек характеризуется формированием пузырьков с жидкостью внутри, и их разрывы приводят к обширной эрозии.
- Токсико-аллергическая эрозия возникает, когда на протяжении долгого времени применяется препарат, не подходящий пациенту. Например, токсико-эрозию может вызвать антибиотик местного действия. Важно очень аккуратно подбирать такие средства, особенно для ребенка, чьи глаза более чувствительные.
- Посттравматическая эрозия – это уже язва. Она может появиться у тех, кто не долечил свою эрозию или вовсе отказался проводить лечение. В этом случае ситуация усугубляется, поражаются более глубокие слои роговицы, последствия могут быть более серьезными, падает зрение.
Симптомы эрозии
Симптомы у разных видов эрозии практически одинаковые.
- Среди них боль – самый главный признак. Она вызвана обнажением нервных окончаний. Когда эпителий начинает восстанавливаться, пациент может ощущать это как образование инородного тела в глазу.
- Слезотечение – это следствие боли, возникает в ответ на раздражение нервных окончаний.
- Часто пациенты, у которых диагностика выявила эрозию, замечают за собой светобоязнь.

- Еще один верный признак – покраснение глаз, яркое выделение сосудов. Такие симптомы указывают на то, что нервные окончания сильно раздражены, и в глазу, возможно, начался воспалительный процесс (тогда эрозия осложняется инфекцией).
- Ухудшение зрения отмечают не все пациенты, а только те, у кого очаг эрозии расположен в центральной оптической зоне или просто очень большой. Также зрение может ухудшится, если эрозия сопровождает отек, который также может быть на оптической территории.
Даже при наличии всех симптомов должна проводиться глубокая диагностика, чтобы врач мог определить, насколько сильно поражен эпителий и затронуты ли более глубокие слои. От этого будет зависеть и лечение.
Медицинская классификация эрозии (код МКБ)
Врачи во всем мире руководствуются классификацией МКБ-10 при выставлении диагноза «эрозия». Ей присвоен код Н 18.8 – в основном здесь подразумевается рецидивирующая эрозия роговицы. Здесь Н 18 – это «другие болезни роговицы», а последняя восьмерка, которая входит в код МКБ-10, означает, что болезнь «уточненная».
Лечение эрозии роговицы глаза
 Лечение народными средствами считается неэффективным. При эрозии запрещается заниматься самолечением, так как оно может ухудшить ситуацию. Весь процесс должен контролировать врач-офтальмолог. В некоторых тяжелых случаях пациент должен находиться в офтальмологическом стационаре.
Лечение народными средствами считается неэффективным. При эрозии запрещается заниматься самолечением, так как оно может ухудшить ситуацию. Весь процесс должен контролировать врач-офтальмолог. В некоторых тяжелых случаях пациент должен находиться в офтальмологическом стационаре.
При не слишком сильной эрозии пациентам назначаются капли (например, Систейн), гели и мази (Офтагель). Капли применяются днем, на ночь наносятся мази. В некоторых случаях применяются специальные лечебные линзы.
Чтобы в будущем не появилась рецидивирующая эрозия роговицы, врачи назначают также и глазные капли на основе слезы (их нужно применять еще долгое время после выздоровления) и антибактериальные средства (например, мазь Флоксал).
Во время лечения восстанавливается эпителий. Как долго это будет происходить, зависит от размеров эрозии. Обычно процесс занимает 5-15 дней.
Если случай тяжелый и врач имеет дело с рецидивом заболевания, он может назначить эксимерлазерную операцию.
Ее суть в том, с помощью лазера проводится удаление поврежденной базальной мембраны эпителия, благодаря чему рецидивов больше не происходит.
Профилактика
Беречь глаза – это первая и главная рекомендация. Особенно это касается тех, кто носит линзы. Также рекомендуется регулярно обследоваться у офтальмолога.
Источник
- Описание
- Причины
- Симптомы (признаки)
- Диагностика
- Лечение
Краткое описание
Язва роговицы — кратерообразный дефект роговицы, обусловленный её некрозом вследствие инфекционного поражения (первичного или вторичного после травматизации, трофических нарушений и др.). Следует различать понятия «эрозия» и «язва роговицы». Язва роговицы подразумевает нарушение целостности не только эпителия роговицы (что характерно для эрозии), боуменовой мембраны, но и стромы роговицы, поэтому язва роговицы всегда заживает с образованием рубца роговицы (бельмо). Язва может быть центральной или краевой.
Код по международной классификации болезней МКБ-10:
- H16 Кератит
Причины
Этиология и факторы риска. Для возникновения язвы роговицы необходимо 2 условия — снижение местной резистентности (в т.ч. нарушение целостности эпителия роговицы) и заселение роговицы инфекционным агентом • Факторы, приводящие к возникновению дефектов роговицы и/или снижению местной резистентности •• Сухость роговицы (например, при лагофтальме) •• Ожоги глаз •• Механическое повреждение (в т.ч. при ношении контактных линз) •• Нерациональное применение местных анестетиков, антибиотиков или противовирусных препаратов, антидепрессантов, ГК •• СД •• Иммунодефициты •• Гипо — и авитаминозы • Микроорганизмы •• Грамположительные микроорганизмы (стафилококки, стрептококки) •• Грамотрицательные микроорганизмы (диплококки, палочки) •• Синегнойная палочка •• Вирусы (например, ВПГ) •• Микобактерии туберкулёза •• Грибки.
Патоморфология. Окрашивание препаратов по Граму и Романовскому–Гимзе позволяет обнаружить бактерии, грибки или внутриядерные включения, характерные для вирусных поражений.
Симптомы (признаки)
Клиническая картина
• Ползучая язва роговицы (язва роговицы бактериальной этиологии вызывается пневмококком Френкеля–Вексельбаума, диплобациллой Моракса–Аксенфельда, стафилококком, стрептококком, синегнойной палочкой) •• Сильные боли режущего характера, гноетечение, слезотечение, выраженный блефароспазм, хемоз, смешанная инъекция •• Желтовато — серый инфильтрат роговицы, быстро распадающийся с образованием язвы, имеющей 2 края — регрессирующий и прогрессирующий (подрыт, разрыхлён и окружён ободком гнойного инфильтрата). Язва быстро увеличивается в размерах за счёт прогрессирующего края, постепенно захватывая большую часть роговицы. Со стороны лимба к язве прорастают сосуды (паннус) •• Часто присоединяются ирит, иридоциклит, возможно развитие эндофтальмита.
• Туберкулёзная язва роговицы •• Наличие в организме очага туберкулёзной инфекции •• Наряду с язвами правильной округлой формы присутствуют серовато — жёлтые инфильтраты, окружённые разветвлёнными сосудами (инфильтрат находится в корзиночке из сосудов — фликтена), прогрессирующие с образованием язвенных дефектов •• Течение длительное, с продолжительными ремиссиями, на месте язв образуются грубые роговичные рубцы.
• Герпетическое изъязвление роговицы характерно для древовидного и язвенного кератитов — на месте древовидных инфильтратов образуются язвы древовидной формы.
• Изъязвления роговицы, обусловленные гипо — и авитаминозами •• При недостаточности витамина А развивается кератомаляция — на фоне двустороннего помутнения роговицы («молочная» роговица) появляются язвы, не сопровождающиеся болевыми ощущениями. На конъюнктиве склеры образуются ксеротические сухие бляшки •• Недостаточность витамина B2 — возникают васкуляризация роговицы, дистрофические изменения эпителия, язвенные дефекты. Обычно течение длительное и относительно доброкачественное.
Диагностика
Лабораторные исследования • Выделение культуры микроорганизмов из язвы, при необходимости — определение их чувствительности к антибактериальным препаратам • Определение признаков основного заболевания (изменения в лейкоцитарной формуле, характерные для туберкулёза, снижение содержания в крови витаминов при гипо — и авитаминозах и др.).
Лечение
ЛЕЧЕНИЕ
Режим. Госпитализация рекомендована только при тяжёлом течении или при невозможности амбулаторного лечения. В любом случае обязательно направление к офтальмологу.
Тактика ведения • Незамедлительно необходимо начать местное антибактериальное лечение, не дожидаясь результатов посева. Также показано назначение антибактериальных препаратов внутрь и введение их под конъюнктиву в виде инъекций • Применение циклоплегических средств • Назначение ГК противопоказано • В период затухания процесса — рассасывающая терапия для предотвращения образования грубого рубца роговицы.
Хирургическое лечение. При длительном незаживании язвы и угрозе перфорации роговицы показана сквозная или послойная лечебная кератопластика. После заживления язвы часто остаются помутнения роговицы. В этом случае проводят кератопластику для повышения остроты зрения.
Препараты выбора
• Сульфацетамид — припудривание язвы измельчённым порошком 5–6 р/сут до полной эпителизации, затем закапывание 30% р — ра.
• Гентамицин и тобрамицин местно — при поражении Pseudomonas, Enterobacter, Кlebsiella и аэробными грамотрицательными бактериями; цефалоспорины (например, цефазолин 50 мг/мл) — при поражении грамотрицательными бактериями. В начале лечения наиболее эффективно сочетание производных аминогликозидов и цефалоспоринов.
• Производные фторхинолона, например ципрофлоксацин (0,3%), — при поражении Pseudomonas.
• Амфотерицин В парентерально — при кандидозе и аспергиллёзе, возможно также применение клотримазола, миконазола, кетоконазола, эконазола.
• При язвах вирусной этиологии •• Идоксуридин местно 0,1% р — р по 2 капли в конъюнктивальный мешок каждый час в течение дня и через каждые 2 ч ночью не более 2 нед — при вирусной этиологии язвы •• Полудан 100 мкг растворяют в 2–5 мл дистиллированной воды, закапывают в конъюнктивальный мешок 6–8 р/сут, по мере стихания воспаления — 3–4 р/сут — при вирусной этиологии язвы. Применяют только в условиях стационара •• Интерферон альфа — 200 МЕ растворяют в 2–5 мл дистиллированной воды, закапывают в конъюнктивальный мешок по 2 капли 6–8 р/сут. Альтернативный препарат: интерферон альфа — 2а •• Ацикловир закладывают в конъюнктивальный мешок в виде 3% глазной мази 3 р/сут в течение 7–10 дней.
• Таурин — по 2–3 капли в глаз 4–5 р/сут, р — р пчелиного мёда 3–5 р/сут.
• Электрофорез с р — ром лидазы, коллализина — 10–15 сеансов.
Осложнения • Рубцевание роговицы и потеря зрения • Ирит, иридоциклит • Эндофтальмит • Задние синехии радужки • Прободение роговицы с выпадением радужной оболочки • Потеря глаза.
Течение и прогноз • При адекватной терапии прогноз благоприятный • При длительно незаживающей язве следует пересмотреть диагноз (неверно определена этиология) и/или тактику лечения • При язве роговицы, обусловленной грибковыми поражениями, наиболее часто отмечают продолжительное малосимптомное течение • Язвы, обусловленные герпетической инфекцией, крайне трудно поддаются лечению.
Сопутствующая патология. Хронические изъязвления могут быть связаны с нейротрофическим кератитом вследствие патологических изменений тройничного нерва, иннервирующего роговицу. Наиболее часто нейротрофический кератит возникает у лиц с заболеваниями щитовидной железы, СД, иммунодефицитными состояниями.
Профилактика • Необходимо избегать повреждений роговицы и соблюдать меры предосторожности при использовании контактных линз • Лечение заболеваний, способных привести к образованию язвы роговицы.
МКБ-10 • H16. Язва роговицы
Лекарственные средства и Медицинские препараты применяемы для лечения и/или профилактики «Язва роговицы».
Источник
Связанные заболевания и их лечение
Описания заболеваний
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Прогноз
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Псевдоэрозия шейки матки.

Псевдоэрозия шейки матки
Описание
Псевдоэрозия шейки матки. Состояние, при котором цилиндрический эпителий цервикального канала располагается на влагалищной поверхности шейки матки, в норме покрытой многослойной эпителиальной тканью. В большинстве случаев протекает бессимптомно и случайно выявляется при гинекологическом осмотре. Могут иметь место необычные выделения, болезненность при половом акте. Для диагностики применяют кольпоскопию, соскоб или биопсию шейки матки, цитологические исследования. Лечение при бессимптомном течении не требуется, назначается наблюдение и периодическое обследование, в случае осложнений производят криодеструкцию, электрокоагуляцию, лазерное или химическое прижигание.
Дополнительные факты
Псевдоэрозия шейки матки известна также как эктопия эпителия или эндоцервикоз. Термины отражают суть процесса, приводящего к такому состоянию – проникновение цервикального однорядного эпителия на влагалищную часть шейки. Собственно эрозии (разрушения или повреждения эпителиального покрова) не происходит. Эксперты Всемирной организации здравоохранения не считают такое явление патологическим процессом, оно расценивается как физиологически вариабельное состояние. Практически всегда эктопия регистрируется у женщин младше 35-40 лет, больше половины лиц находятся в возрасте 20-23 лет. Эндоцервикоз возникает у подавляющего большинства беременных и самопроизвольно исчезает через 1-2 года после родов. Замечена корреляция между данным процессом и использованием комбинированных оральных контрацептивов – последние способствуют эктопии эпителия.
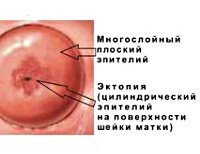
Псевдоэрозия шейки матки
Причины
Предпосылкой псевдоэрозии шейки матки считается аномалия формирования женских половых органов во время эмбрионального развития. Однорядный цилиндрический эпителий на внутриутробном этапе покрывает внутреннюю поверхность как матки, так и влагалища. Незадолго до рождения такой покров замещается многослойным плоским эпителием, в норме сохраняясь только в цервикальном канале, но у некоторых женщин он остается и на незначительном участке влагалищной части шейки матки. Размеры этой зоны могут изменяться со временем под воздействием различных факторов:
• Гормональный фон. Клетки эпителия половых органов женщины являются гормоночувствительными, по-разному реагируя на работу эндокринной системы. Этим объясняется частое обнаружение псевдоэрозии в период полового созревания, при беременности или использовании гормональных контрацептивов.
• Инфекционные факторы. Заболевания, передающиеся половым путем, или неспецифическое воспаление женских половых органов (кольпиты, цервициты) провоцируют расширение зоны цервикальной эктопии.
• Химические факторы. Раздражение шейки матки химическими соединениями, входящими в состав вагинальных суппозиториев, лубрикантов, смазки для презервативов может стать причиной развития данного состояния.
• Механическое раздражение. Появление цилиндрического эпителия отмечается при травмировании влагалищной части шейки матки – причиной могут быть частые половые контакты, использование барьерных методов контрацепции, роды.
Вопрос о чисто приобретенном характере данного состояния и его развитии без врожденных предпосылок в гинекологии остается дискуссионным. Нет убедительных доказательств, что факторы внешней среды способны вызывать эндоцервикоз без наличия предрасположенности к нему. Сторонники гипотезы о приобретенном характере псевдоэрозии шейки матки считают, что в ее развитии участвуют воспалительные, иммунологические и эндокринные нарушения.
Патогенез
Псевдоэрозия шейки матки возникает при сочетании врожденных и приобретенных факторов. Если при рождении имеется такая особенность распределения эпителиального покрова в половых органах, то в разные периоды жизни женщины площадь зоны эктопии будет постоянно колебаться. Расширение происходит под воздействием женских половых гормонов, так как цервикальный эпителий более чувствителен к ним и реагирует на их воздействие ростом. При уменьшении концентрации гормонов происходит восстановление многослойного покрова за счет ростовых клеток.
Поэтому у женщины в разные периоды жизни эктопия может быть как ярко выраженной, так и не определяться вовсе. Хотя это состояние не признано патологическим, оно может быть потенциально опасно, поскольку цилиндрический эпителий обладает меньшей барьерной функцией. Это повышает риск проникновения инфекционных агентов. Постоянная активизация резервных ростовых клеток многослойного эпителия создает риск их аномального роста и деления, что в дальнейшем чревато раком шейки матки. Формирование различных клинических типов состояния связывают с присоединением воспаления или воздействием иных факторов.
Классификация
В настоящий момент нет общепризнанной грани, разделяющей физиологическую особенность женского организма от состояния, требующего лечебного вмешательства. Выделяют несколько типов эктопии, различающихся по своему гистологическому строению.
• Папиллярная форма. Эпителиальная ткань формирует сосочковые разрастания и тяжи, представляющие собой воспалительные инфильтраты. Возникает под воздействием инфекции или другого фактора, вызывающего воспаление.
• Железистая форма. Формируются небольшие фолликулы и кисты, покрытые многослойным эпителием. Причины развития неясны, подозревают влияние гормонов или клеточных изменений.
• Смешанная форма. Эпителиальный покров формирует как сосочки, так и кистозные разрастания.
Дополнительно выделяют эпидермизирующиеся или заживающие формы, при которых наблюдается нормальное восстановление многослойного покрова влагалищной части шейки. Некоторые специалисты критикуют такую классификацию, относя вышеперечисленные типы к патологическим осложнениям эктопии.
Симптомы
В большинстве случаев эктопия протекает бессимптомно, заметные проявления возникают только при присоединении инфекции или аномальном росте многослойной эпителиальной ткани. Например, при возникновении цервицита регистрируется появление прозрачных или беловатых выделений из влагалища, иногда с неприятным запахом. Некоторые женщины отмечают болезненность при половом акте, иногда после него возникают небольшие кровянистые выделения. Редкими симптомами также являются боли внизу живота, зуд влагалища, ощущение жжения. Длительность проявлений может составлять месяцы и даже годы без тенденции к прогрессированию, возможно их исчезновение или, напротив, присоединение осложнений.
Возможные осложнения
Из-за пониженной сопротивляемости цилиндрического эпителия при этом состоянии легче возникает воспаление под воздействием инфекционных агентов, химических и механических раздражителей. Изменение консистенции и объема цервикальной слизи приводит к обратимому бесплодию – секрет формирует барьер на пути проникновения сперматозоидов. Беспорядочная половая жизнь, несоблюдение правил личной гигиены могут стать причиной разрушения покровов шейки матки и развития истинной эрозии. Эктопию не относят к предраковым заболеваниям шейки матки, однако хроническое воспаление на ее фоне способно вызвать дисплазию клеток, что является первым шагом к их злокачественному перерождению.
Диагностика
Диагностика псевдоэрозии шейки матки важна для дифференцирования состояния от предраковых состояний, воспалительных поражений и других патологий, требующих лечения. Она включает в себя консультацию гинеколога, который разрабатывает схему дальнейших исследований и анализов:
• Осмотр на кресле. Признаки эктопии можно выявит при простом визуальном осмотре шейки матки в зеркалах. Для подтверждения диагноза врач проводит расспрос пациентки и назначает перечень дополнительных процедур.
• Расширенная кольпоскопия. Прицельное изучение измененного участка шейки под многократным увеличением необходимо для определения структуры эпителиального покрова. В ходе исследования проводят Шиллер-тест.
• Цервикальный соскоб. Исследование образцов тканей позволяет определить характер клеток в аномальной области. Также это необходимо для исключения дисплазии и воспалительных изменений. Применяют цитологию соскоба шейки матки (PAP-тест).
• Определение уровня половых гормонов. Изучение гормонального фона женщины поможет определить причины эктопии и уточнить прогноз состояния. Например, при беременности такое явление считается абсолютно нормальным.
Дополнительно врач может назначать иммунологические исследования для выявления половых инфекций, аллергий и других состояний, способных влиять на появление псевдоэрозии шейки матки.
Лечение
При отсутствии жалоб и выраженных симптомов лечения не требуется, достаточно регулярного наблюдения у акушера-гинеколога для профилактики осложнений. В случае присоединения инфекции проводят этиотропную терапию по показаниям. Женщине следует ограничить применение гормональных и некоторых барьерных средств контрацепции (колпачки). Если эктопия проявляется выделениями, болями в животе, характеризуется аномальным ростом многослойного эпителия, производят коагуляцию псевдоэрозии с помощью различных методов:
• Диатермокоагуляция. Прижигание участка с цилиндрическим эпителием проводят термическим воздействием электрического тока. Характеризуется посредственной результативностью (75-90%) и рядом осложнений – кровотечения, стенозирование цервикального канала с развитием бесплодия. Запрещена для лечения эктопии у нерожавших женщин.
• Лазерная деструкция. Применяют углекислые или гелий-неоновые лазеры, эффективность очень высокая – 98-100%.
• Криодеструкция. Замораживание жидким азотом аномального участка с последующим заживлением и эпителизацией. Метод распространен широко за счет своей простоты, эффективность составляет 87-95%.
• Химическая коагуляция. Основана на травмирующем воздействии различных соединений и фармакологических средств. Может применяться в сочетании с другими методами лечения псевдоэрозии шейки матки для повышения их эффективности.
Прогноз
Учитывая широчайшую распространенность эктопии и ее характеристику как варианта развития женской половой системы, прогноз состояния благоприятный. Относительную угрозу могут составлять осложнения псевдоэрозии – воспаления, патологические разрастания покровных тканей. Но при регулярном наблюдении и своевременной коррекции изменений риск тяжелых последствий очень мал. Для профилактики эктопии следует придерживаться правил личной гигиены, избегать случайных и незащищенных половых контактов, в полном объеме лечить воспалительные патологии половых органов и эндокринные нарушения. Женщины, наблюдающиеся у гинеколога по такому поводу, должны быть осторожными в подборе контрацепции – гормональные и некоторые барьерные методы могут привести к осложнениям.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
