Экг изменения при синдроме бругада

ЭКГ при синдроме Бругада и его лечение
Синдром Бругада характеризуется наличием типичной ЭКГ-картины в виде косонисходящего подъема сегмента ST в отведениях V1, V2 и иногда V3 (как правило, вместе с неполной блокадой ПНПГ), отсутствием структурных изменений со стороны сердца и повышенным риском внезапной смерти от ФЖ или развитием синкопальных состояний вследствие полиморфной ЖТ. Распространенность составляет 1:5000.
Диагностика синдрома Бругада
Наиболее типичные изменения желудочкового комплекса обычно выявляются в отведениях V1 и V2 (I тип): желудочковый комплекс заканчивается положительным отклонением с амплитудой >2 мм (наподобие зубца J, наблюдаемого при гипотермии), за которым следует косонисходящий сегмент ST и отрицательный зубец Т. Интервал PR бывает удлинен. Пароксизмы ФП не являются редкостью. Часто выявляются поздние потенциалы.
У некоторых пациентов типичные ЭКГ-признаки бывают интермиттирующими. Временами подъем сегмента ST может принимать вогнутую или седловидную форму (II или III тип). Такого рода изменения сами по себе не являются достаточными диагностическими признаками синдрома Бругада. Кроме того, ЭКГ может становиться нормальной.
Диагностическое значение ЭКГ можно повысить, разместив грудные отведения на одно или два межреберья выше обычной позиции. Это следует иметь в виду при лечении пациентов, госпитализированных по поводу синкопального состояния неясного происхождения или реанимированных в связи с необъяснимой ФЖ.
С диагностической целью можно применить пробу с внутривенным введением аймалина (1 мг/кг за 5 мин) или, при его недоступности, флекаинида (2 мг/кг за 10 мин). При наличии на ЭКГ признаков, позволяющих предположить диагноз синдрома Бругада, введение данных препаратов приводит к появлению типичных ЭКГ-признаков синдрома Бругада I типа. Иногда ЭКГ-признаки появляются или усугубляются на фоне лихорадки.
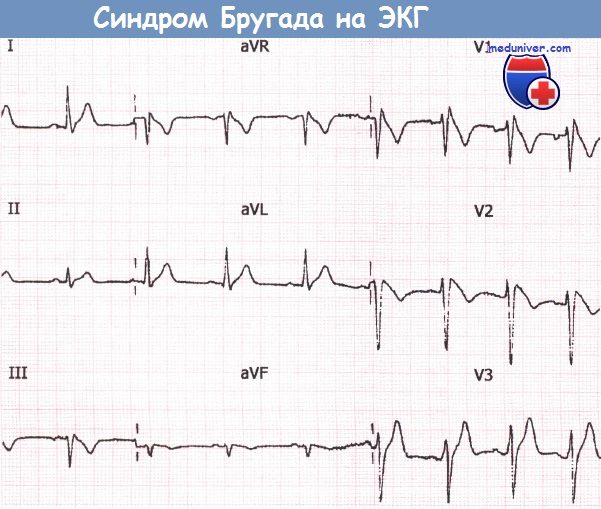
Рутинная ЭКГ с признаками синдрома Бругада, зарегистрированная у медицинского работника, который впоследствии внезапно скончался.
Причины синдрома Бругада
Причиной синдрома Бругада являются генетически обусловленные нарушения функции натриевых ионных каналов. Описано несколько генетических аномалий, связанных с этим синдромом. Не у всех пациентов в семейном анамнезе выявляются случаи внезапной сердечной смерти. Бывают случаи, обусловленные мутацией.
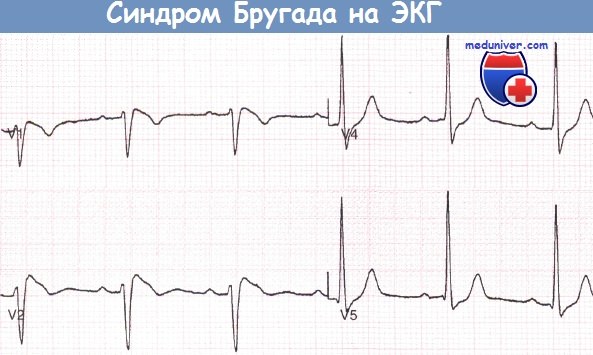
Запись грудных отведений ЭКГ пациента с синдромом Бругада, реанимированного после фибрилляции желудочков (ФЖ), развившейся во время управления автомобилем.
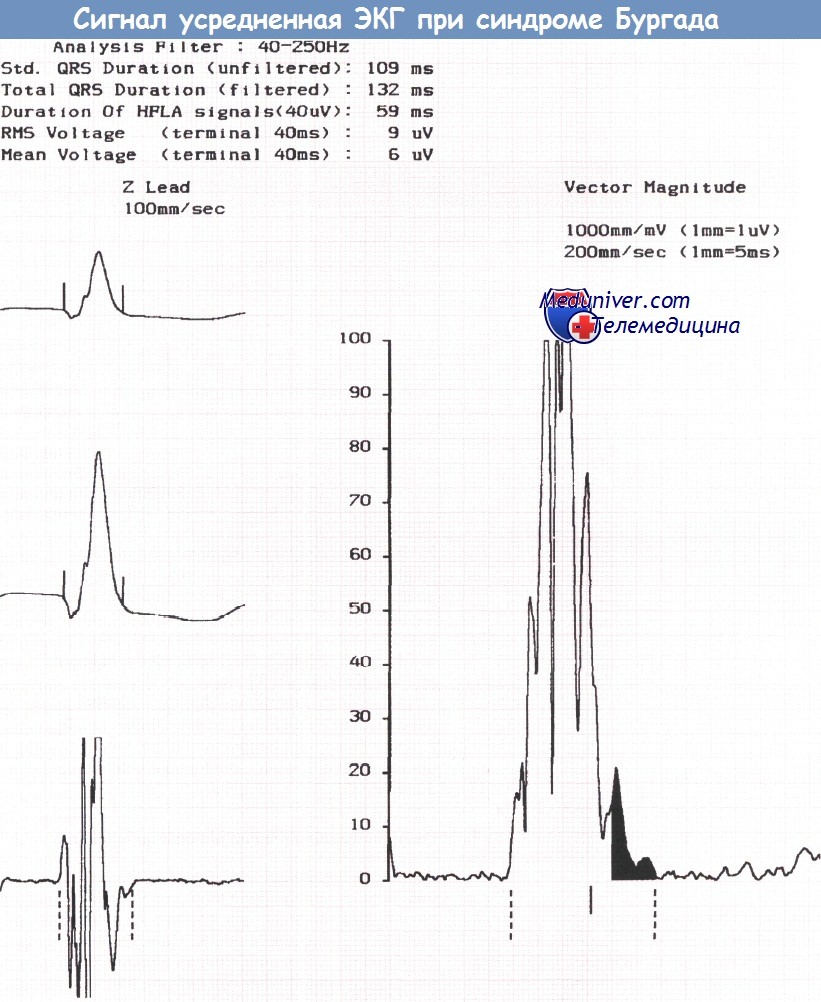
Сигнал-усредненная ЭКГ, зарегистрированная у того же пациента водителя автомобиля, что и на рисунке выше, демонстрирует наличие поздних потенциалов.
Фибрилляция желудочков при синдроме Бругада
Фибрилляция желудочков при синдроме Бругада чаще наблюдается в среднем возрасте. Она редко развивается в первые 2 десятилетия жизни. Как правило, аритмия возникает во сне или в покое. Хотя синдром Бругада обусловлен аутосомно-доминантным геном, нарушения ритма намного чаще наблюдаются у мужчин.
Ни один из известных антиаритмических препаратов не продемонстрировал способность эффективно предотвращать ФЖ, однако существуют данные об эффективности хинидина при «аритмическом шторме». Единственным методом лечения является имплантация автоматического дефибриллятора. Такое устройство должно быть имплантировано всем пациентам, перенесшим синко-пальное состояние или реанимацию в связи с ФЖ.
Факторы риска при синдроме Бругада
Надежных критериев выявления пациентов с высоким риском, к сожалению, не существует. Исследования в этой области весьма ограничены в связи с относительно малым количеством больных и коротким периодом наблюдения, а также из-за больших различий в частоте зарегистрированных случаев внезапной смерти.
В некоторых работах сообщается о довольно высокой частоте фибрилляции желудочков (ФЖ) у ранее бессимптомных пациентов (8% за 3 года), в то время как другие авторы приводят данные о более низком риске (2% за 5 лет или 0,5% за 30 мес).
Есть мнение о целесообразности стимуляции желудочков при синдроме Бругада I типа. В соответствии с этой позицией имплантация дефибриллятора должна быть рекомендована пациентам, у которых в ходе такого исследования развивается ФЖ, однако в последующих исследованиях это положение не нашло подтверждения.
В качестве возможных факторов риска разными исследователями рассматривались поздние потенциалы желудочков и увеличение продолжительности комплекса QRS, а также нарастание степени выраженности подъема сегмента ST во время теста с физической нагрузкой. Удивительно, но наличие случаев внезапной сердечной смерти в семейном анамнезе, по-видимому, также нельзя считать фактором риска.
Общее мнение заключается в том, что риск меньше у пациентов, у которых отсутствуют спонтанные ЭКГ-признаки синдрома Бругада 1 типа.
Лечение синдрома Бругада
Рутинная имплантация дефибрилляторов бессимптомным пациентам не оправданна в связи с низким риском внезапной смерти, а также хорошо известной и довольно высокой частотой осложнений, связанных с использованием этих устройств, в том числе и при длительном наблюдении за больными. Недавно было предложено назначать в таких случаях хинидин.
Пациентам с синдромом Бругада рекомендуется воздерживаться от приема антиаритмических препаратов I класса (таких как флекаинид) и как можно быстрее начинать лечение любого заболевания, сопровождающегося лихорадкой.
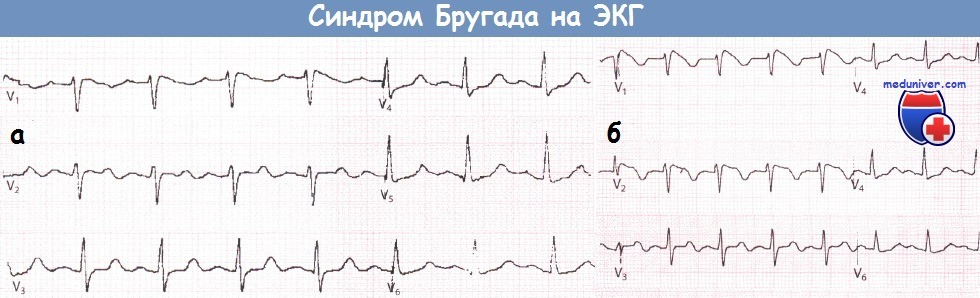
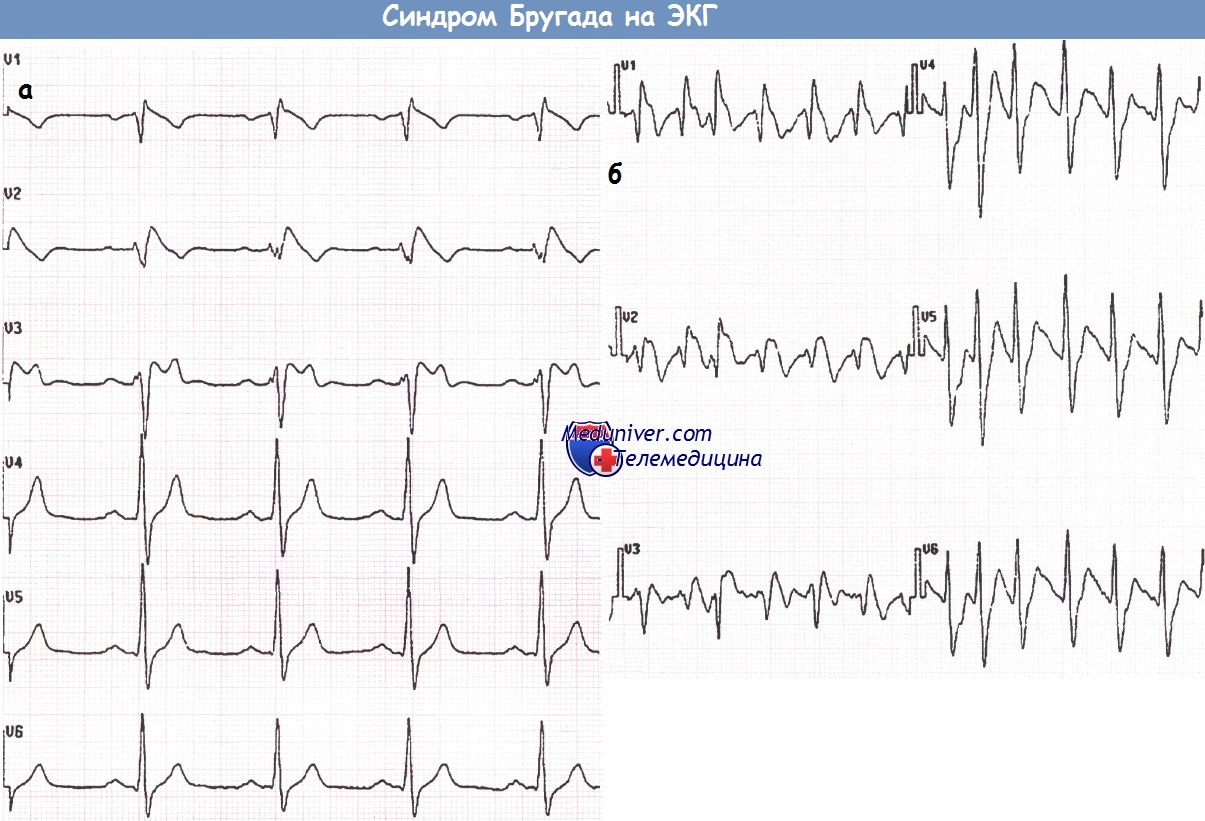
ЭКГ, записанная в грудных отведениях у пациента с подозрением на синдром Бругада (а).
После введения аймалина регистрируется ЭКГ, типичная для синдрома Бругада I типа (б).
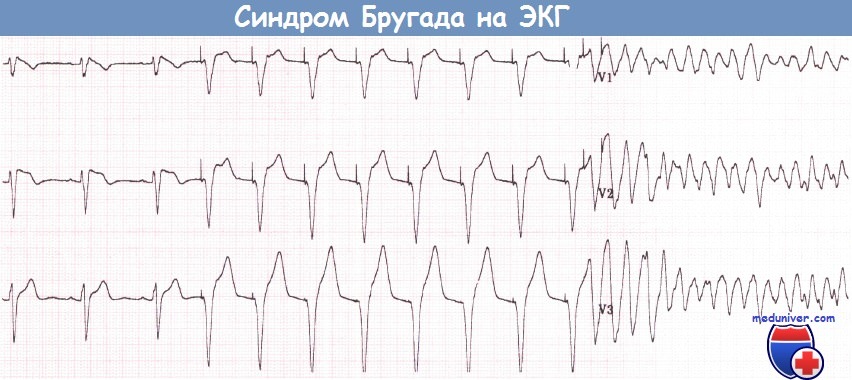
Бессимптомный пациент с синдромом Бругада (отведения V1-V3), у которого во время исследования со стимуляцией желудочков развилась ФЖ.
После 8-го навязанного комплекса при частоте стимуляции 120 имп./мин парой преждевременных стимулов инициирована ФЖ.
(Больному был установлен имплантируемый кардиовертер-дефибриллятор (ИКД) и в последующем отмечалось несколько адекватных нанесений электрических разрядов.)
Пациент с синдромом Бругада (а), у которого развилась фибрилляция предсердий (ФП) (б)
Учебное видео ЭКГ при синдроме Бругада
При проблемах с просмотром скачайте видео со страницы Здесь
— Также рекомендуем «ЭКГ при синдроме ранней реполяризации желудочков»
Оглавление темы «Нарушения ритма сердца»:
- ЭКГ при фасцикулярной тахикардии
- ЭКГ при неустойчивой желудочковой тахикардии
- ЭКГ при ускоренном идиовентрикулярном ритме
- ЭКГ при полиморфной желудочковой тахикардии
- ЭКГ при тахикардии типа пируэт и ее лечение
- ЭКГ при врожденном удлинении интервала QT
- Лечение врожденного удлинения интервала QT на ЭКГ
- ЭКГ при фибрилляции желудочков
- ЭКГ при синдроме Бругада и его лечение
- ЭКГ при синдроме ранней реполяризации желудочков
Источник
Синдром Бругада — это врожденное и крайне редко приобретенное нарушение проводимости кардиальных структур. Генетическое происхождение не дает в полной мере справиться с заболеванием. Можно сгладить его последствия, но тотального излечения не происходит.
По сути — это порок сердца. Характеризуется блокадой правой ножки пучка Гиса, полной или частичной. Парадоксально, но известны случаи приобретенного развития. Хотя вопрос дифференциальной диагностики остается актуальным, возможна путаница.
Лечение состояния в основном хирургическая. Медикаменты дают малый клинический эффект, хотя в качестве поддерживающей меры обеспечивают нормальные результаты. Ведением пациентов занимаются кардиологи.
Механизм развития
Синдром Бругада — генетический, обусловлен мутацией отдельных структур. На сегодняшний день известно по меньшей мере о пяти генах, способных повлиять на развитие указанного патологического процесса. Суть заболевания неспецифична.
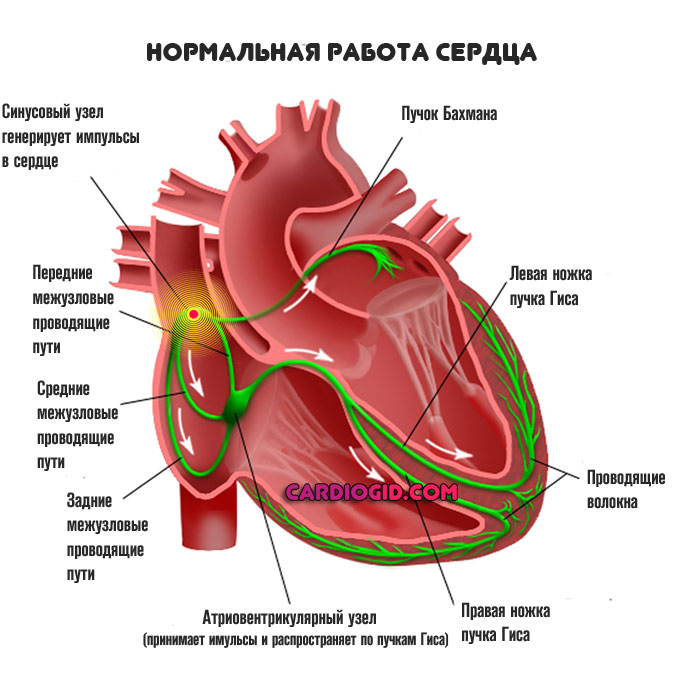
В норме сердце ритмично сокращается, в автономном режиме. Способность к спонтанному возбуждению — черта, присущая этому органу.
Некоторые клетки более активны. Скопление таковых называют синусовым узлом. Он ответственен за продукцию биоэлектрического импульса, который по пучкам Гиса проводится к прочим кардиальным структурам. Отсюда равномерное и постепенное сокращение.
При блокаде части волокон пучка Гиса, как это и происходит на фоне синдрома Бругада, развивается выраженная аритмия, обусловленная компенсаторным механизмом. Импульс создают прочие клетки, локализованные в желудочках и предсердиях.
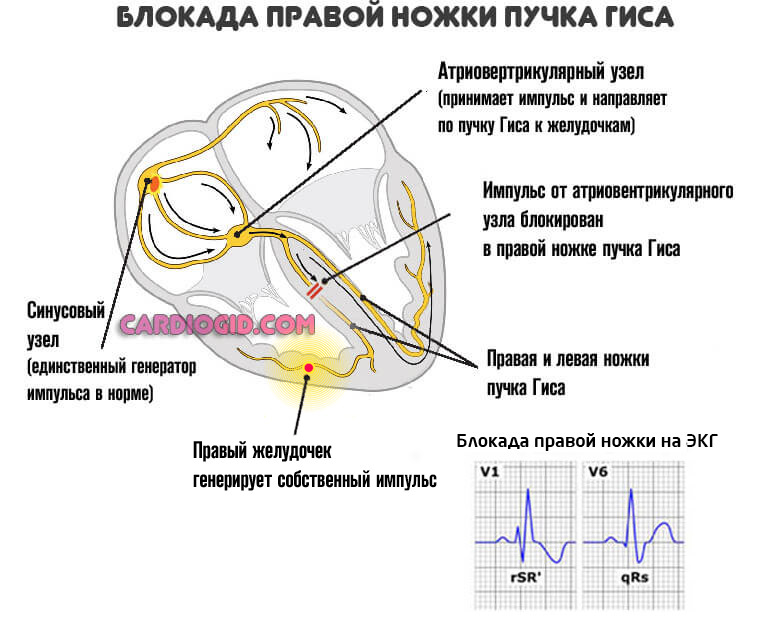
Клинически состояние выражается пароксизмальной тахикардией (желудочковой, либо наджелудочковой) и/или фибрилляцией (группой неполноценных движений).
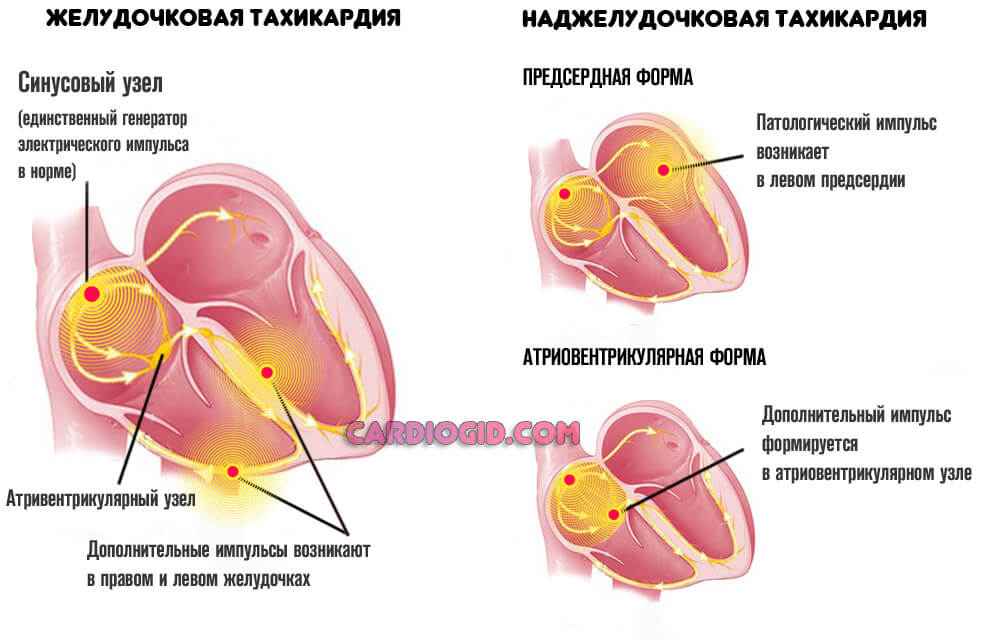
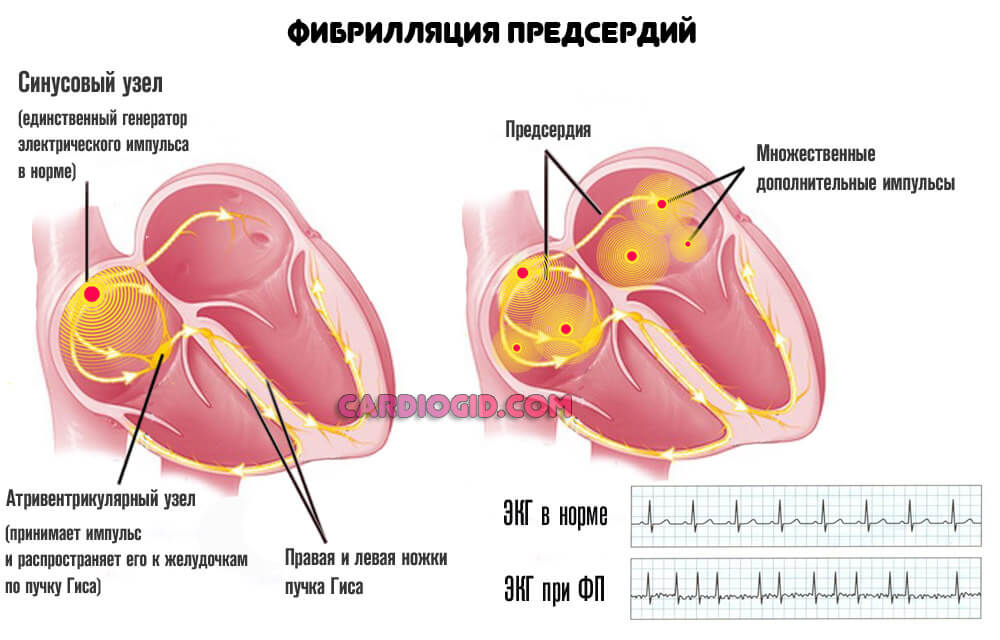
Итогом течения патологического процесса оказывается остановка сердца и ранняя смерть пациентов.
Основной контингент — лица от 30 до 50 лет. Именно в этот период чаще всего регистрируется летальный исход (по результатам вскрытия).
Причины внекардиальные
Фактор развития в большинстве случаев генетический. Наследственность играет основную роль в деле становления синдрома, но не единственную.
Речь идет о доминантном порядке передачи состояния. Частота и распространенность патологического процесса не известны до конца, тщательным образом вопрос не изучался.
Синдром Бругада требует обязательного триггерного фактора. Сам по себе он может на длительной основе существовать в латентной фазе, как бомба с часовым механизмом.
Примерный перечень обуславливающих моментов:
- Изматывающие физические нагрузки. В большей мере им подвержены спортсмены, лица, занятые механическим трудом на профессиональной основе. Но это не аксиома. Зачастую пациенты с латентным синдромом Бругада не успевают спровоцировать трансформацию и органическую перестройку сердца. Симптоматика исключает даже минимальную деятельность. Высока вероятность инвалидности, летальный исход без лечения также не за горами. При этом даже имплантация дефибриллятора не дает гарантий выживания.
- Интоксикация этиловым спиртом. Прием алкогольных напитков, в том числе в незначительных количествах, может спровоцировать начало синдрома Бругада. Причем никто не знает, какой именно момент станет манифестирующим. С первого или с десятого приема. Потому пациентам с подозрениями на указанный процесс категорически воспрещается принимать этиловый спирт в любой форме и количествах.
- Опухоли грудной клетки. В том числе доброкачественные новообразования самого сердца или же рак легких. Компрессия приводит к становлению коронарной недостаточности. Она в свою очередь провоцирует начало синдрома Бругада. Такие формы потенциально неизлечимы даже при хирургической методике. Поскольку требуется комплексное воздействие сразу на группу причин. Сами по себе опухолевые структуры подлежат иссечению. По мере необходимости показана химиотерапия и использование ионизирующего излучения.
- Прием наркотиков. Особой активностью в отношении кардиальных структур обладает кокаин. Учитывая качество продаваемого уличного вещества, становится понятно, почему зависимые лица долго не живут. Опасность несет не только само активное соединение, но и добавки. В ход идут толченые таблетки противовоспалительных средств, стиральный порошок, мел и прочие опасные агенты. Отсюда высокий риск стремительной дегенерации.
- Длительное или неправильное применение фармацевтических препаратов нескольких групп. Антиаритмических, оральных контрацептивов, противогистаминных, нейролептиков, бета-блокаторов и прочих. Они назначаются врачом, применение подобных медикаментов строго контролируется объективными методами. Как минимум, исследуют функциональные показатели работы сердца.
- Гипертермия. Повышение температуры тела. Как ни странно, спровоцировать начало синдрома Бругада способна банальная простуда с высокими цифрами термометра. Корреляция между уровнем и вероятностью манифестации патологического процесса не установлена, но, возможно, она присутствует.
- Понижение температуры тела. Играет ту же роль. Вероятна провокация приступа стенокардии, после которого описанный синдром встанет в полный рост.
- Избыточный синтез тестостерона в организме мужчины. Сказываются заболевания или применение заместительных препаратов. Избыток специфических мужских гормонов не сулит ничего хорошего ни одной системе организма. Без необходимости к терапии не прибегают. Анатомические факторы подлежат срочному купированию.
- Чрезмерное количество калия или кальция. Недостаток приводит к кардиальным проблемам, избыток дает тот же эффект, порой еще хуже. Если недостаточное количество можно объяснить алиментарным фактором (связанным с питанием), второй случай ассоциирован с метаболическими процессами. Например, длительная иммобилизация приводит к выходу минеральных солей из костей и пр. необходимо срочное обследование.
- Перенесенный геморрагический инсульт. Повышает риск синдрома Бругада почти в 3 раза, если он есть в генотипе. После перенесенного неотложного состояния за пациентом нужно тщательно наблюдать в течение хотя бы полугода.
- Гематомы в черепной коробке. Провоцируют масс-эффект (сдавливание) церебральных структур.
Кардиальные причины
Особняком стоят собственно отклонения в работе сердечнососудистой системы:
- Гипертрофия левого желудочка. Чаще развивается на фоне текущей гипертонической болезни, прочих состояний. Сама по себе большой опасности жизни и здоровью не несет, но может стать «проводником» синдрома, тогда риск возрастет в разы.

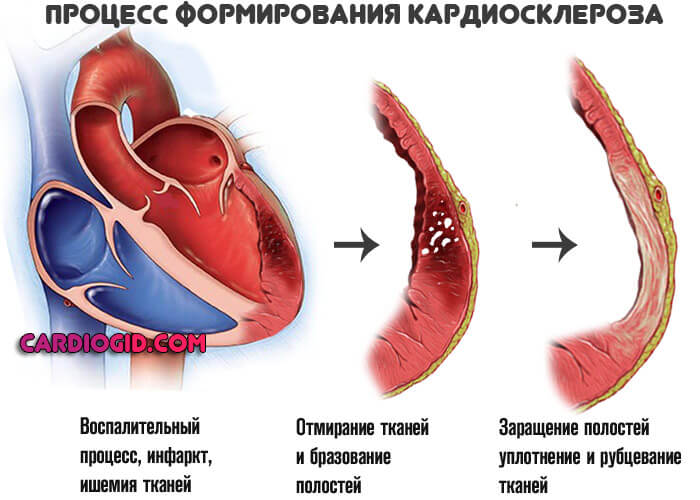
- Кардиосклероз. Уменьшение объема функционально активных тканей в результате перенесенного инфаркта, воспалительных патологий сердца или же стенокардии. Также травм. Выступает фактором повышенного риска в большинстве случаев.
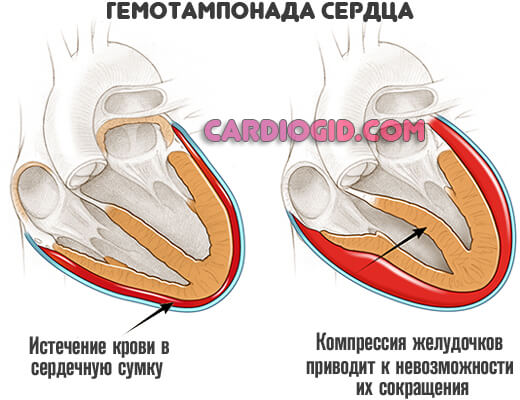
- Гемотампонада или излияние крови в особую сумку, держащую мышечный орган в одном положении, не позволяя ему смещаться.
- Инфаркт. Острое отмирание тканей кардиальных структур. Сопровождается стремительным течением. После перенесенного неотложного состояния велика вероятность сердечной недостаточности. Синдром Бругада на фоне изменений может остаться незамеченным до определенного момента.
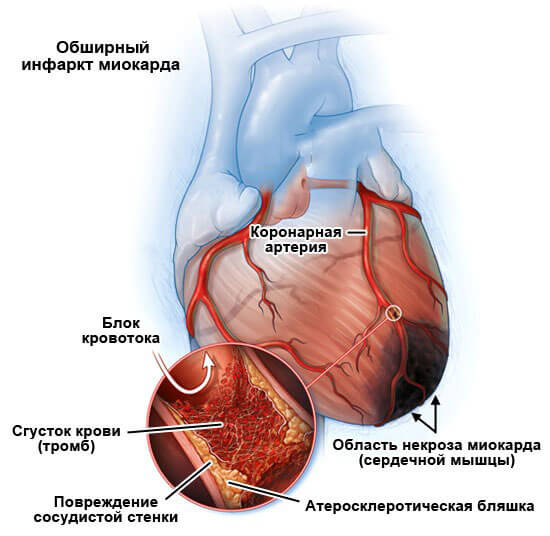
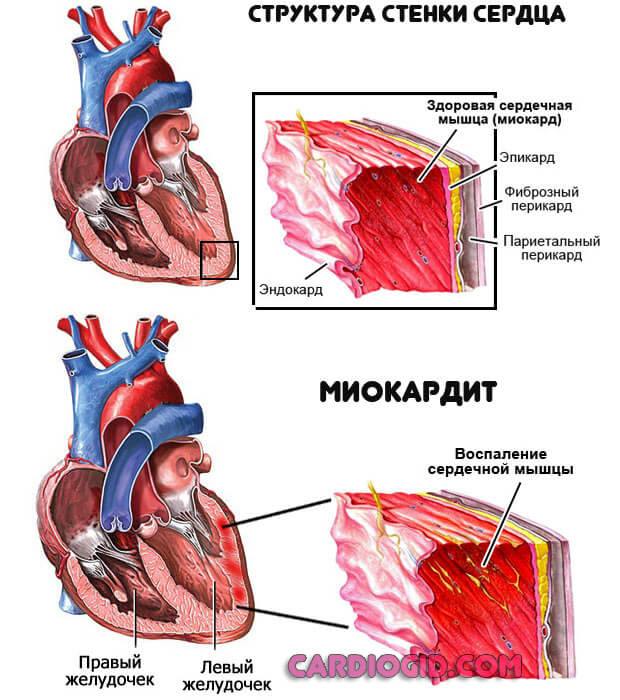
- Воспалительные поражения миокарда или окружающих структур инфекционного или аутоиммунного характера. Миокардит, эндокардит и прочие. Восстановление проводится в стационаре.
Дополнительные факторы риска: принадлежность к мужскому полу, возраст в диапазоне от 25 до 50 лет, также курение.
Приобретенные варианты синдрома Бругада крайне редки, однако встречаются и такие разновидности.
Если верить профильным исследованиям, причины становление идентичны уже описанным. Но разграничения с простой вторичной блокадой ножек Гиса авторы не проводят, что делает подобные утверждения спорными.
Симптомы
Патологический процесс проходит в своем развитии две фазы. Первая — тихая, латентная. Длится в среднем 10-15 лет или около того. Поскольку признаки как таковые отсутствуют, пациент или его родители не обращают никакого внимания на возможное состояние.
В зависимости от начала болезнетворного процесса (а возникает он не на пустом месте, требуется триггер, как уже было сказано), острый период возникает в том или другом возрасте.
Зафиксировать состояние, однако, возможно. Чаще это инцидентальная, случайная находка на электрокардиографии, иные варианты крайне редки.
Симптомов нет вообще, переносимость физической нагрузки нормальная, тахикардия отсутствует, нет изменений частоты сокращений.
Вторая фаза проявляется активно. Начинается она спустя указанный срок или раньше.
Примерный перечень:
- Частое сердцебиение. Возникает сначала приступами. Они развиваются в утреннее, вечернее, ночное время, не дают нормально спать, мешают выполнять повседневные обязанности. Скорость достигает 130-150 ударов в минуту и более. Длительность пароксизма — несколько часов. По мере прогрессирования оценивается днями, что указывает на усугубление процесса.
- Нарушения дыхания. Резистентность к физическим нагрузкам падает. Больной не способен работать, обслуживать себя в быту.
- Обмороки и синкопальные состояния. Наблюдаются сначала редко, затем учащаются и достигают нескольких раз в сутки. Встречается признак почти у 90% пациентов. Это крайне неблагоприятный момент. Возможно спонтанное развитие инсульта — острого нарушения мозгового кровообращения.
- Слабость, сонливость. Становятся постоянными спутниками человека.
- Головная боль и вертиго.
На начальном этапе синдром Бругада протекает эпизодически. Затем стабилизируется и дает постоянную симптоматику.
Независимо от клинической картины и частоты ее развития, пациент с описанным диагнозом становится глубоким инвалидом. Способность к трудовой деятельности резко падает.
На поздних этапах отмечается фибрилляция желудочков, которая чревата внезапной остановкой сердца и смертью человека.
К сведению:
Крайняя интенсивность проявлений встречается в минимуме случаев. Намного чаще синдром протекает вяло, не дает достаточных оснований подозревать что-либо серьезное.
Возможна постановка диагноза постфактум, на столе у патологоанатома. Если повезет, пациент долгое время не будет замечать посторонних явлений, но это хождение по краю пропасти.
Признаки на ЭКГ
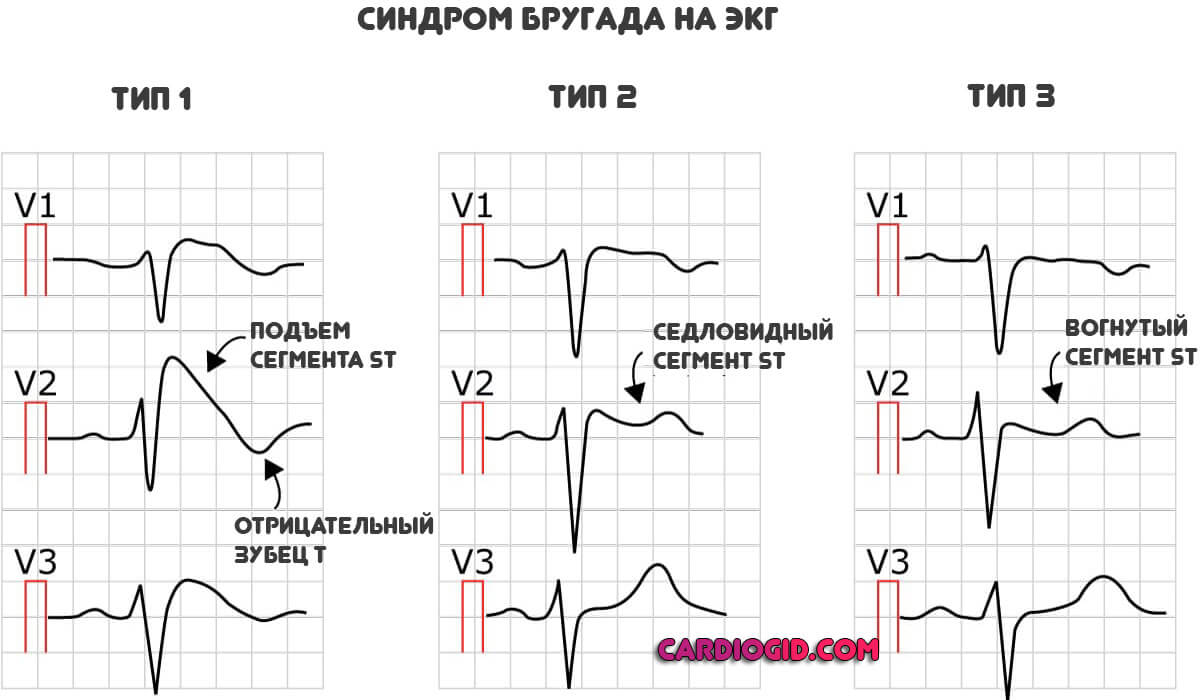
Рассматриваемый синдром клинически соответствует пароксизмальной тахикардии или фибрилляции желудочков. В соответствии с объективной картиной выделяют три основных типа процесса, но они практически идентичны. Представляют интерес с научно-теоретической точки зрения.
Определяется группа специфических черт:
- Подъем сегмента ST над изолинией. Чем выше — тем существеннее отклонения функциональной активности сердца.Так же, сегмент ST может принимать седловидную или вогнутую форму (2 и 3 тип синдрома)
- Отрицательный зубец T в отведениях V1-V3.
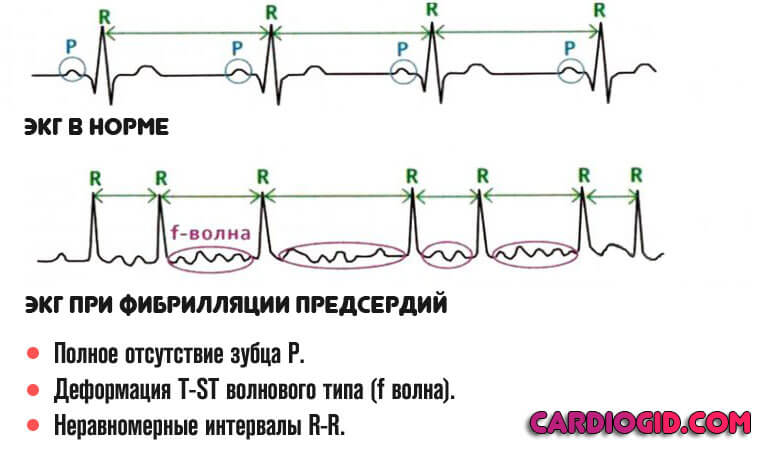
- Увеличение частоты сокращений в широких пределах. На фоне мерцания — 300-400 неполноценных. Характерные комплексы стираются, то есть удара не наблюдается, появляется f-волна.
- Пароксизмальная тахикардия (не важно наджелудочковая или желудочковая) определяется нормальными движениями, частота которых выше 100 в минуту.
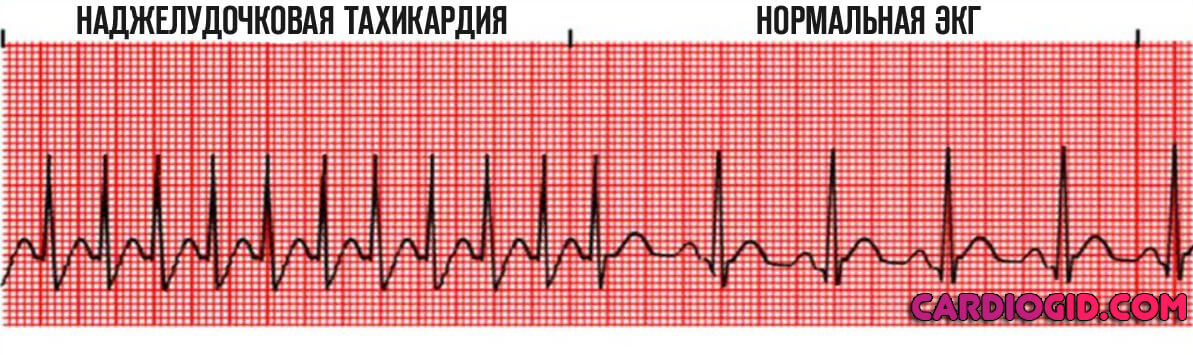
Признаки синдрома Бругада на ЭКГ в остальном неспецифичны. Соответствуют основному клиническому варианту процесса.
Внимание:
Возможно ложное определение простой блокады пучка Гиса на том или ином участке. Требуется значительная квалификация для точной диагностики и ограничения состояний.
Диагностика
Проводится под контролем кардиолога. Требуется консультация генетика. Примерный перечень мероприятий таков:
- Устный опрос больного. По характеру жалоб можно сделать некоторые выводы.
- Сбор анамнеза. Наблюдается присутствие кардиальных патологий и прочих описанных факторов риска в разных сочетаниях.
- Измерение артериального давления, частоты сердечных сокращений.
- Аускультация. Выслушивание звука.
- Суточное мониторирование. Играет наибольшую роль в деле ранней диагностики. Регистрируются указанные показатели на протяжении 24 часов. Обнаруживаются приступы тахикардии или фибрилляции желудочков. Признаки не заставляют себя долго ждать.
- Электрокардиография. Дает точные результаты по функциональной активности сердца. По группе описанных выше и прочих признаков можно диагностировать синдром Бругада. Наравне с суточным мониторированием, эта методика считается основной.
- Эхокардиография. Исследуются сами кардиальные структуры. Способ предполагает визуализацию тканей.
- Анализ крови, общий, биохимический и на гормоны.
Также показан генетический тест. При положительном результате описанный диагноз становится очевидным.
Лечение
Полное восстановление невозможно. Улучшить прогноз и купировать основные признаки позволяет сочетание медикаментозной и хирургической терапии. В комплексе.
Фармацевтические средства принимают как до оперативного вмешательства, в целью стабилизировать состояние, так и после. Для предотвращения дальнейших приступов аритмии и снижения риска смерти от остановки сердца.
Примерный перечень медикаментов:
- Антиаритмические. Амиодарон или Хинидин для восстановления нормальной ЧСС. Сами по себе лекарства этой группы разнородны. Многие категорически противопоказаны для применения, например, Новокаинамид, Аймалин и прочие. Они блокируют натриевые каналы.
- Кардиопротекторы. Милдронат. Нормализует обменные процессы.
Остальные средства неэффективны. Эти также должны применяться курсами, длительное использование, тем более без контроля специалиста недопустимо.
Операция предполагает имплантацию дефибриллятора, который прерывает приступы фибрилляции или тахикардии, создавая электрический разряд. Лечение синдрома Бругада таким хирургическим способом ассоциировано с высокой выживаемостью.
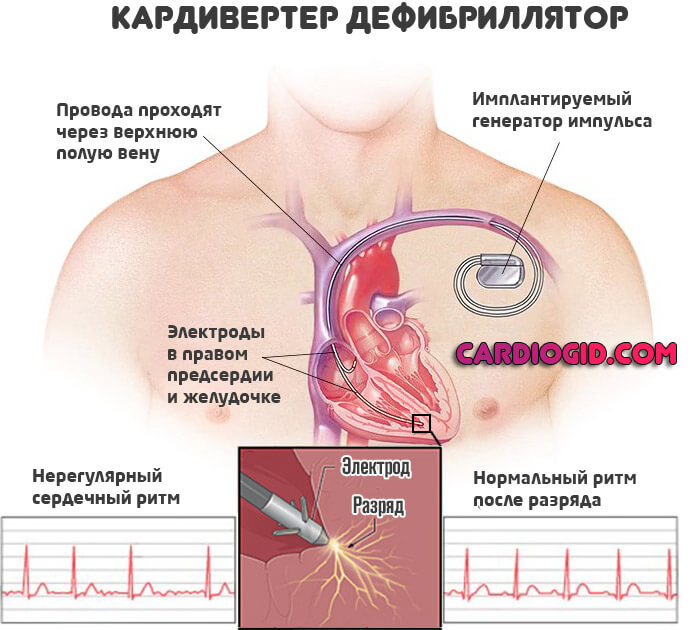
Каждые 6 лет проводится замена аппарата на новый, поскольку не более долгий срок он не рассчитан. Подобная схема относительно эффективна.
В обязательном порядке корректируется образ жизни:
- Отказ от курения, спиртного, наркотиков.
- Недопущение приема обезболивающих, нестероидных противовоспалительных средств, стероидных препаратов, оральных контрацептивов без консультации со специалистом.
- Коррекция рациона. Больше витаминов, калия и магния. Вопрос обсуждается с кардиологом.
- Избегание интенсивных физических нагрузок. Никаких занятий спортом, прочих видов активности. Все должно быть дозированным. Легкие прогулки, даже они должны проходить с осторожностью.
Жизнь больного синдромом Бругада — это постоянный труд, ограничения существенные.
Прогноз
При возможности имплантации дефибриллятора относительно благоприятный. Вероятность выживания на протяжении 5-10 лет составляет 90% и выше, зависит от прочих факторов.
Без терапии риск преждевременной смерти лежит в диапазоне 60-100%. Некоторые клинические варианты заболевание вообще не поддаются терапии (исходя из гена, подвергшегося нарушению, выделяют 5 или 6 типов процесса).
Потому жизненно необходимо провести тест, чтобы с одной стороны верифицировать диагноз, с другой — определить перспективы.
Синдром Бругада обуславливает внезапную сердечную смерть среди молодых людей. Вылечить его невозможно, но есть шансы предотвратить летальный исход в среднесрочной перспективе.
Источник
