История болезни синдрома иценко кушинга

Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 17 декабря 2019;
проверки требует 1 правка.
Эта статья — о патологии гипоталамо-гипофизарно-надпочечниковой системы. О синдроме, вызываемом
опухолью
надпочечника или других органов, секретирующих глюкокортикоиды (синдроме Кушинга), см. Синдром гиперкортицизма.
Болезнь Ице́нко — Ку́шинга — тяжёлое нейроэндокринное заболевание, сопровождающееся гиперфункцией коры надпочечников, связанное с гиперсекрецией АКТГ в результате первичного поражения подкорковых и стволовых структур (таламус, гипоталамус, ретикулярная формация, аденогипофиз) или эктопической продукцией АКТГ опухолями внутренних органов[1].
Эпидемиология[править | править код]
Встречается с частотой 1 : 100 000 — 1 : 1 млн населения в год, чаще развивается в возрасте от 20 до 45 лет, иногда в детском возрасте[1], женщины болеют в 5 раз чаще мужчин[2].
История[править | править код]
Болезнь названа в честь учёных, независимо друг от друга в разные годы описавших её[2]:
- американский хирург Харви Кушинг в 1912 году описал клинический синдром, который назвал «гипофизарный базофилизм»[3][4][5].
- советский невролог Николай Михайлович Иценко в 1924 году сообщил о двух пациентах с поражением межуточно-гипофизарной области;
Определение[править | править код]
Термином «болезнь Иценко — Кушинга» принято обозначать патологию гипоталамо-гипофизарно-надпочечниковой системы, то есть нейроэндокринное заболевание. От болезни Иценко — Кушинга следует отличать синдром гиперкортицизма (синдром Кушинга) — термин, используемый для обозначения доброкачественной или злокачественной опухоли надпочечника или эктопированной опухоли различных органов (бронхов, тимуса, поджелудочной железы, печени)[2], секретирующих глюкокортикоиды.
Этиология[править | править код]
Этиология болезни Иценко — Кушинга не установлена. В анамнезе пациентов обоих полов встречаются ушибы головы, сотрясение мозга, черепно-мозговые травмы, энцефалиты, арахноидиты и другие поражения ЦНС (кортикотропинома). У женщин болезнь Иценко — Кушинга чаще возникает после родов[2].
Патогенез[править | править код]
Патогенетической основой болезни Иценко — Кушинга является изменение механизма контроля секреции АКТГ[2]. В результате снижения дофаминовой активности[6], ответственной за ингибирующее влияние на секрецию кортикотропин-рилизинг гормона (КРГ, кортиколиберина) и адренокортикотропного гормона (АКТГ) и повышение тонуса серотониновой системы[7], нарушается механизм регуляции функции гипоталамо-гипофизарно-надпочечниковой системы и суточный ритм секреции КРГ—АКТГ—кортизола; перестаёт действовать механизм «обратной связи» с одновременным повышением концентрации АКТГ, гиперпродукцией кортизола, кортикостерона, альдостерона, андрогенов корой надпочечников; пропадает реакция на стресс — повышение уровня кортизола на фоне воздействия инсулиновой гипогликемии. Хроническая длительная кортизолемия ведёт к развитию симптомокомплекса гиперкортицизма[2].
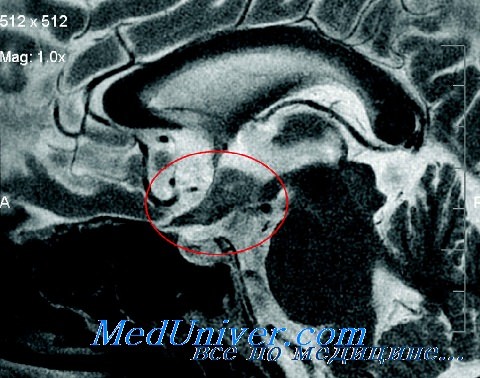
В большинстве случаев обнаруживают аденому гипофиза. Макроаденомы встречаются в 10 % случаев, остальные представлены микроаденомами гипофиза, которые визуализируются только с помощью компьютерной томографии или хирургической диагностической аденомэктомии (у небольшой части пациентов опухоль не обнаруживается — гистологическое исследование обнаруживает только гиперплазию базофильных клеток гипофиза). В настоящее время окончательно не доказано являются ли аденомы гипофиза при болезни Иценко — Кушинга первичным поражением аденогипофиза или их развитие связано с расстройствами вышележащих отделов ЦНС[2].
Клиническая картина[править | править код]
Основные признаки заболевания:
- Ожирение: жир откладывается на плечах, животе, лице, молочных железах и спине. Несмотря на тучное тело, руки и ноги у больных тонкие. Лицо становится лунообразным, круглым, щеки красными.
- Розово-пурпурные или багровые полосы (стрии) на коже.
- Избыточный рост волос на теле (у женщин растут усы и борода на лице).
- У женщин — нарушение менструального цикла и бесплодие, у мужчин — снижение сексуального влечения и потенции.
- Мышечная слабость.
- Ломкость костей (развивается остеопороз), вплоть до патологических переломов позвоночника, ребер.
- Повышается артериальное давление.
- Нарушение чувствительности к инсулину и развитие сахарного диабета.
- Возможно развитие мочекаменной болезни.
- Иногда возникают нарушение сна, эйфория, депрессия.
- Снижение иммунитета. Проявляется образованием трофических язв, гнойничковых поражений кожи, хронического пиелонефрита, сепсиса и т. д.
Дифференциальная диагностика[править | править код]
Проводится с синдромом гиперкортицизма (кортикостерома или кортикобластома), гипоталамическим синдромом и юношеским диспитуитаризмом (гипоталамическим синдромом юношеского периода), гиперкортизолемией, экзогенным ожирением, адреногенитальным синдромом[1]:
Синдром гиперкортицизма (синдром Кушинга)[править | править код]
Не выявляется патологии аденогипофиза, угнетена секреция АКТГ, определяются новообразования в проекции надпочечника, при сканировании — повышенное накопление радиофарм препарата в надпочечнике.
Гипоталамический синдром[править | править код]
Гиперкортизолемия[править | править код]
Экзогенное ожирение[править | править код]
Врождённая дисфункция коры надпочечников[править | править код]
Лечение[править | править код]
При легком и среднетяжелом течении проводят лучевую терапию межуточно-гипофизарной области (гамма-терапия или протонотерапия); после проведения гамма-терапии назначают резерпин — 1 мг/сут (на протяжении 4—6 месяцев). В случае отсутствия эффекта от лучевой терапии удаляют один надпочечник или проводят курс лечения хлодитаном (ингибитор биосинтеза гормонов в коре надпочечников) в комбинации с назначением резерпина, парлодела, дифенина, перитола.
У тяжелобольных применяют двустороннюю адреналэктомию; после операции развивается хроническая надпочечниковая недостаточность, что требует постоянной заместительной терапии.
Прогноз[править | править код]
Зависит от длительности, тяжести проявлений заболевания и возраста пациента[1]:
- при небольшой длительности заболевания, лёгкой его форме и возрасте пациента до 30 лет прогноз благоприятный;
- в среднетяжёлых случаях с длительным течением заболевания после нормализации функции коры надпочечников часто сохраняются необратимые нарушения сердечно-сосудистой системы, функции почек, артериальная гипертензия, сахарный диабет, остеопороз;
- двусторонняя адреналэктомия ведёт к развитию хронической недостаточности надпочечников, что требует постоянной заместительной гормональной терапии с целью профилактики развития синдрома Нельсона.
В случае полного регресса симптомов заболевания трудоспособность можно сохранить. При тотальной адреналэктомии трудоспособность утрачивается[1].
См. также[править | править код]
Примечания[править | править код]
- ↑ 1 2 3 4 5 Малая энциклопедия врача-эндокринолога / Под ред. А. С. Ефимова. — 1-е изд. — К.: Медкнига, ДСГ Лтд, Киев, 2007. — С. 44-49. — 360 с. — («Библиотечка практикующего врача»). — 5000 экз. — ISBN 966-7013-23-5.
- ↑ 1 2 3 4 5 6 7 Клиническая эндокринология. Руководство / Под ред. Н. Т. Старковой. — 3-е изд., перераб. и доп. — СПб.: Питер, 2002. — С. 62—81. — 576 с. — («Спутник врача»). — 4000 экз. — ISBN 5-272-00314-4.
- ↑ Cushing H. The Pituitary Body and its Disorders: Clinical States Produced by Disorders of the Hypophysis Cerebra. — Philadelphia: JB Lippincott, 1912.
- ↑ Cushing H. W. The basophil adenomas of the pituitary body and their clinical manifestations (pituitary basophilism). (англ.) // The Johns Hopkins Medical Journal (англ.)русск. : journal. — 1932. — Vol. 50. — P. 137—195.
- ↑ Dr. Cushing Dead; Brain Surgeon, 70. A Pioneer Who Won Fame as Founder of New School of Neuro-Surgery. Discovered Malady Affecting Pituitary Gland. Was Noted Teacher and Author, New York Times (8 октября 1939). Дата обращения 21 марта 2010. «Dr. Harvey Williams Cushing, international authority on brain surgery and neurology, who for his …».
- ↑ Lamberts S. W. J., Klijn J. G. M., de Quijda M. et al. Bromcriptin and the medical treatment of Cushing`s disease // Neuroactive Drugs in Endocrinology / Ed. E. E. Muller. — Amsterdam: Elsevier, 1980. — P. 371—382.
- ↑ Krieger D. T. Cyproheptadine: Drug therapy for Cushing`s disease // Neuroactive Drugs in Endocrinology / Ed. E. E. Muller. — Amsterdam: Elsevier, 1980. — P. 361—370.
Ссылки[править | править код]
Источник
Болезнь Иценко — Кушинга: история открытия, причиныВ 1924 г. Н. М. Иценко впервые описал клиническую картину изменений у больных с некоторыми формами опухолевых поражений передней доли гипофиза. В 1932 г. Кушинг описал аналогичные клинические наблюдения, связывая их с наличием у таких больных базофилыюй аденомы. В настоящее время установлено, что описанный Иценко и Кушингом синдром может возникать в результате гиперпродукции корой надпочечных желез 11-, 17-оксикортикостероидов. В тех случаях, когда синдром вызван поражением гипоталамических и гипофизарных образований, его называют болезнью Иценко — Кушинга. При накоплении достаточного количества клинических и патологоанатомических наблюдений было установлено, что чаще всего этим заболеванием поражаются женщины в возрасте от 20 до 40 лет, а причиной его возникновения может явиться как аденома передней доли гипофиза, так и различного рода поражения гипоталамической области головного мозга.
В супраоптическом и паравентрикулярном ядрах гипоталамуса наблюдаются признаки истощения, полностью исчезает нейросекреторная субстанция. Часто встречаются дегенеративные формы клеток. Отмечены также структурные сдвиги в нервных клетках зрительного бугра, скорлупы, хвостатого тела и мамиллярных тел. Они заключались в явлениях хроматолиза, набухании тел нейронов и появлении клеток-теней. Отмечено также истончение коры лобных и теменных долей с умеренно выраженными явлениями гидроцефалии и отеком вещества мозга (В. Б, Зайратянц, Е. А. Васюкова, Е. З. Гинчерман, В. Б. Зайратянц). По данным P. Paulet и др., у 60% больных с синдромом Кушинга причиной заболевания являются гипоталамо-гипофизарные дисфункции, которые приводят к гиперплазии коры надпочечников. Чаще всего эта патология возникает в результате избыточной продукции мелкоклеточными ядрами гипоталамуса кортикотропинреализующего фактора. Последний стимулирует выработку и выделение из передней доли гипофиза АКТГ, вызывающего гиперпластические изменения в коре надпочечников. Если причиной возникновения данного заболевания является опухоль передней доли гипофиза, то микроскопически чаще определяется аденома из базофильных клеток, значительно реже — аденома из ацидофильных или хромофобных клеток передней доли гипофиза. Нередко в передпей доле мозгового придатка определяется лишь гиперплазия гипофизарных клеточных элементов. Указанные аденоматозные образования в передней доле гипофиза, как правило, небольших размеров (иногда микроскопические), и для их обнаружения при патоморфологическом исследовании секционного материала следует использовать метод серийных срезов. — Также рекомендуем «Базофильная аденома гипофиза. Изменения органов при болезни Иценко — Кушинга» Оглавление темы «Патнатомия болезней гипофиза и щитовидной железы»:
|
Источник

Àíàëèç ïàòîëîãèè ãèïîòàëàìî-ãèïîôèçàðíî-íàäïî÷å÷íèêîâîé ñèñòåìû. Ïàòîãåíåòè÷åñêàÿ îñíîâà áîëåçíè Èöåíêî-Êóøèíãà. Îñíîâíûå ïðèçíàêè çàáîëåâàíèÿ. Ïðîâåäåíèå äèôôåðåíöèàëüíîé äèàãíîñòèêè. Ïðèìåíåíèå ëó÷åâîé òåðàïèè è äâóñòîðîííåé àäðåíàëýêòîìèè ïðè ëå÷åíèè.
| Ðóáðèêà | Ìåäèöèíà |
| Âèä | ïðåçåíòàöèÿ |
| ßçûê | ðóññêèé |
| Äàòà äîáàâëåíèÿ | 11.12.2014 |
| Ðàçìåð ôàéëà | 396,3 K |
Îòïðàâèòü ñâîþ õîðîøóþ ðàáîòó â áàçó çíàíèé ïðîñòî. Èñïîëüçóéòå ôîðìó, ðàñïîëîæåííóþ íèæå
Ñòóäåíòû, àñïèðàíòû, ìîëîäûå ó÷åíûå, èñïîëüçóþùèå áàçó çíàíèé â ñâîåé ó÷åáå è ðàáîòå, áóäóò âàì î÷åíü áëàãîäàðíû.
HTML-âåðñèè ðàáîòû ïîêà íåò.
Cêà÷àòü àðõèâ ðàáîòû ìîæíî ïåðåéäÿ ïî ññûëêå, êîòîðàÿ íàõîäÿòñÿ íèæå.
Ïîäîáíûå äîêóìåíòû
Ôàêòîðû è ïðè÷èíû çàáîëåâàíèÿ. Îïèñàíèå ïðîöåññà âîçíèêíîâåíèÿ è òå÷åíèÿ áîëåçíè, ñâÿçàííîãî ñ íàðóøåíèåì ðåãóëÿòîðíûõ ìåõàíèçìîâ, êîíòðîëèðóþùèõ ôóíêöèþ ãèïîòàëàìî-ãèïîôèçàðíî-íàäïî÷å÷íèêîâîé ñèñòåìû. Êëèíè÷åñêèå ñèìïòîìû, äèàãíîñòèêà, ìåòîäû ëå÷åíèÿ.
ïðåçåíòàöèÿ [226,4 K], äîáàâëåí 25.11.2014
Ïàòîëîãèÿ ãèïîòàëàìî-ãèïîôèçàðíî-íàäïî÷å÷íèêîâîé ñèñòåìû (ñèíäðîì Èöåíêî-Êóøèíãà) — íåéðîýíäîêðèííîå çàáîëåâàíèå, âûçûâàåìîå îïóõîëüþ íàäïî÷å÷íèêîâ, ñåêðåòèðóþùèõ ãëþêîêîðòèêîèäû: ýòèîëîãèÿ, ïàòîãåíåç, êëèíè÷åñêàÿ êàðòèíà; äèàãíîñòèêà, ëå÷åíèå è ïðîãíîç.
ïðåçåíòàöèÿ [671,4 K], äîáàâëåí 04.06.2012
Îáúåäèíåíèå ñòðóêòóð ãèïîôèçà è ãèïîòàëàìóñà, âûïîëíÿþùåå ôóíêöèè íåðâíîé è ýíäîêðèííîé ñèñòåìû. Çàáîëåâàíèÿ, ðàçâèâàþùèåñÿ ïî ïðè÷èíå ïîðàæåíèÿ ãèïîòàëàìî-ãèïîôèçàðíîé îáëàñòè. Ñèìïòîìû áîëåçíè Èöåíêî-Êóøèíãà, àäèïîçîãåíèòàëüíîé äèñòðîôèè, àêðîìåãàëèè.
ïðåçåíòàöèÿ [1,7 M], äîáàâëåí 27.04.2015
Êëèíè÷åñêàÿ êàðòèíà, ëîêàëèçàöèÿ è îñëîæíåíèÿ ôåîõðîìîöèòîìû. Ïàòîãåíåç áîëåçíè è ñèíäðîìà ÈöåíêîÊóøèíãà, ïðîöåäóðû ïðåäîïåðàöèîííîé ïîäãîòîâêè è ïðåìåäèêàöèè ïåðåä àíåñòåçèåé è îïåðàöèåé íà íàäïî÷å÷íèêàõ. Ñõåìà ïîñëåîïåðàöèîííîé ãîðìîíàëüíîé òåðàïèè.
ðåôåðàò [19,5 K], äîáàâëåí 01.03.2010
Ãåíåòè÷åñêèå àíîìàëèè, ñïîñîáñòâóþùèå ðàçâèòèþ àðòåðèàëüíîé ãèïåðòîíèè. Áîëåçíü (ñèíäðîì) Èöåíêî-Êóøèíãà. Êëàññèôèêàöèÿ ãèïåðòîíè÷åñêîé áîëåçíè. Ñõåìà ïîýòàïíîãî ëå÷åíèÿ ãèïåðòåíçèè. Îñíîâíûå àíòèãèïåðòåíçèâíûå ïðåïàðàòû, çàðåãèñòðèðîâàííûå â ÐÔ.
ïðåçåíòàöèÿ [785,0 K], äîáàâëåí 11.12.2012
Îñîáåííîñòè âåäåíèÿ àíåñòåçèè áîëüíûõ, îïåðèðóåìûõ íà ôîíå îñòðîé è õðîíè÷åñêîé íåäîñòàòî÷íîñòè êîðû íàäïî÷å÷íèêîâ, ïåðâè÷íîãî àëüäîñòåðîíèçìà, áîëåçíè ÈöåíêîÊóøèíãà è ôåîõðîìîöèòîìû. Ïðåäîïåðàöèîííàÿ ïîäãîòîâêà áîëüíûõ ñàõàðíûì äèàáåòîì è îæèðåíèåì.
ðåôåðàò [13,6 K], äîáàâëåí 13.03.2010
Ïðè÷èíû íàðóøåíèÿ ðåãóëÿöèè ïèòàíèÿ è ñàìîâîññòàíîâëåíèÿ ãàñòðîäóîäåíàëüíîé çîíû. Ýòèîëîãèÿ è ïàòîãåíåç ÿçâåííîé áîëåçíè. Ðàññòðîéñòâà â ãèïîòàëàìî-ãèïîôèçàðíî-íàäïî÷å÷íèêîâîé ñèñòåìå. ßçâåííîäåñòðóêòèâíûå, âîñïàëèòåëüíûå è ðóáöîâûå îñëîæíåíèÿ áîëåçíè.
êîíòðîëüíàÿ ðàáîòà [27,4 K], äîáàâëåí 08.03.2011
Ïðàâèëüíîå îïðåäåëåíèå êîñòíîãî âîçðàñòà è íàëè÷èÿ ïðèçíàêîâ íàðóøåíèÿ ðîñòà. Ðåíòãåíîãðàôèÿ îáåèõ êèñòåé. Äèôôåðåíöèàëüíàÿ äèàãíîñòèêà ìèêñåäåìû, ãèïîôèçàðíîãî è öåðåáðàëüíîãî íàíèçìà, íåêîòîðûõ õðîìîñîìíûõ çàáîëåâàíèé, áîëåçíè è ñèíäðîìà Èöåíêî-Êóøèíãà.
ïðåçåíòàöèÿ [2,5 M], äîáàâëåí 11.04.2016
Ýòèîëîãèÿ è ïàòîãåíåç ýíäîêðèííûõ íàðóøåíèé. Íàðóøåíèå ôóíêöèé ùèòîâèäíîé è ïàðàùèòîâèäíûõ æåëåç. Ãèíãèâèò áåðåìåííûõ. Áîëåçíü Èöåíêî-Êóøèíãà, Àääèñîíà. Ïðèíöèïû ëå÷åíèÿ è ïðîôèëàêòèêè ýíäîêðèííûõ ðàññòðîéñòâ, ìèêñåäåìû, àêðîìåãàëèè è ãèïîïèòóèòàðèçìà.
êîíòðîëüíàÿ ðàáîòà [16,2 K], äîáàâëåí 21.08.2015
Ìåòîäû äèàãíîñòèðîâàíèÿ èøåìè÷åñêîé áîëåçíè ñåðäöà. Ïðîâåäåíèå äèôôåðåíöèàëüíîé äèàãíîñòèêè. Õàðàêòåðèñòèêà áîëåâîãî ñèíäðîìà ïðè èíôàðêòå ìèîêàðäà. Àíàëèç ðåçóëüòàòîâ îáúåêòèâíîãî îáñëåäîâàíèÿ. Îïðåäåëåíèå ëå÷åíèÿ, íàçíà÷åíèå ìåäèêàìåíòîçíîé òåðàïèè.
èñòîðèÿ áîëåçíè [22,2 K], äîáàâëåí 19.03.2015

- ãëàâíàÿ
- ðóáðèêè
- ïî àëôàâèòó
- âåðíóòüñÿ â íà÷àëî ñòðàíèöû
- âåðíóòüñÿ ê íà÷àëó òåêñòà
- âåðíóòüñÿ ê ïîäîáíûì ðàáîòàì
Источник