История болезни синдром стивенса джонсона
Синдром Стивенса–Джонсона — тяжёлая клиническая разновидность буллёзной многоформной экссудативной эритемы, при которой наряду с кожей поражаются слизистые оболочки как минимум двух органов.
Этиология в большинстве случаев связана с приёмом ЛС (антибиотики, сульфаниламиды, НПВС, анальгетики, витамины).
Патогенез. Предполагают, что при лекарственном генезе синдрома реализуются аллергические механизмы — аллергические реакции III и IV типов.
Клинические проявления. Заболевание начинается остро с высокой температуры тела, иногда с продромальным гриппоподобным периодом в течение 1–13 дней. Поражаются многие органы.
• Слизистая оболочка полости рта вовлекается в 100% случаев. Образуются пузыри и эрозии с серо-белыми плёнками или геморрагическими корками. Иногда процесс переходит и на красную кайму губ.
• В 91% случаев поражаются глаза — катаральный или гнойный конъюнктивит с появлением пузырьков и эрозий. Иногда появляются изъязвления и рубцовые изменения роговицы, увеиты.
• В 57% случаев поражаются половые органы (у мужчин — уретрит, у женщин — вульвовагинит). Возможна задержка мочи.
• Сыпь на коже носит более ограниченный, чем при многоформной экссудативной эритеме, характер и проявляется различного размера пятнисто-папулёзными элементами, пузырьками, пустулами, геморрагиями.
• Тяжёлая интоксикация с лихорадкой сохраняется в течение 2–3 нед. Часто развиваются пневмонии, гломерулонефрит, диарея, отит, стриктуры пищевода.
• Длительность проявлений при синдроме Стивенса–Джонсона — около 6 нед.
Дифференциальная диагностика • Синдром Лайела • Доброкачественная пузырчатка • Синдром Бехчета • Болезнь Райтера.
Лечение • Обязательна госпитализация. Применяемые до развития синдрома ЛС подлежат немедленной отмене • Системная терапия •• ГК: предпочтительно парентеральное введение в сочетании с пероральным применением в течение первых 5–7 дней с последующим снижением дозы •• При присоединении вторичной инфекции — антибактериальная терапия •• Дезинтоксикационная терапия • Местная терапия: дезинфицирующая терапия, подсушивающие средства, ГК местного применения.
Прогноз благоприятный при своевременно начатом лечении. Летальный исход в 5–10 % случаев, главным образом при наличии сопутствующей пневмонии и нефрита.
МКБ-10 • L10.5 Пузырчатка, вызванная ЛС
Источник
Неблагоприятная экологическая ситуация, активное использование химических препаратов в быту, пищевой промышленности, самостоятельный и бесконтрольный прием лекарственных препаратов привели к увеличению числа больных с аллергическими реакциями, такими как анафилактический шок, отек Квинке, синдром Лайелла и др., представляющими собой серьезную проблему в связи с тяжестью клинических проявлений и высоким риском летальных исходов [1, 2].
Синдром Стивенса—Джонсона также относят к тяжелым системным аллергическим реакциям замедленного типа, при которых наряду с поражением кожи отмечается поражение слизистых оболочек более 2 органов [3].
В практике врача-стоматолога синдром Стивенса—Джонсона встречается редко, поэтому стоматологу не всегда просто поставить диагноз. Между тем очень важно вовремя распознать заболевание и назначить соответствующую терапию, поскольку болевой синдром и нарушения общего состояния у больных выражены в значительной степени, а присоединение вторичной инфекции на фоне плохой гигиены и (или) несанированной полости рта (ПР) ухудшает ситуацию и затрудняет диагностику.
Синдром Стивенса—Джонсона — острый слизисто-кожно-глазной синдром, тяжелый вариант течения многоформной экссудативной эритемы (МЭЭ) [4]. Приводимые в литературе сведения об этиологии заболеваний порой противоречивы [1]. Говоря о МЭЭ, чаще всего указывают роль сенсибилизации к антигенам вируса простого герпеса (до 80% случаев), реже — к Mycoplasmapneumoniae, Histoplasma capsulatum и Parapoxvirus. К ведущим причинным факторам синдрома Стивенса—Джонсона относят токсико-аллергическое действие лекарственных препаратов (более 50% случаев являются лекарственно-обусловленными) на фоне нарушенной способности к обезвреживанию промежуточных лекарственных метаболитов, генетической предрасположенности, нарушений контроля апоптоза клеток. Прием сульфаниламидов наиболее отчетливо связан с синдромом Стивенса—Джонсона; его могут инициировать также аминопенициллины, хинолоны, цефалоспорины, тетрациклины, противогрибковые средства, нестероидные противовоспалительные препараты и антиконвульсанты [1]. Частота заболеваемости оценивается как 1—6 на 1 млн человек; синдром Стивенса—Джонсона может возникнуть в любом возрасте [6], однако чаще заболевание встречается, по данным ряда авторов, у мужчин 20—40 лет. Регистрируется сезонный подъем заболеваемости зимой и ранней весной [6]. Патогенез заболевания связан с образованием иммунных комплексов, которые повреждают сосудистые стенки и оседают на базальных мембранах эпидермиса и слизистых оболочек (СО), вызывая поражения кожи и СО разных органов [5]. В группу повышенного риска входят лица, инфицированные вирусом иммунодефицита человека, имеющие онкологические заболевания, относящиеся к медленным ацетиляторам. Чем старше возраст пациента, серьезнее сопутствующее заболевание и обширнее поражение кожи, тем хуже прогноз. Смертность составляет от 5 до 12% [6].
Приводим клиническое наблюдение
Пациент 28 лет обратился в клинику терапевтической стоматологии Иркутского государственного медицинского университета с жалобами на озноб, повышение температуры тела, головные боли, недомогание, боли в горле, мышцах, покраснение глаз, ощущение «песка в глазах», невозможность принимать пищу. Болей при мочеиспускании не отмечал.
Из анамнеза: около 5 дней назад у пациента возникли боли в горле, и в качестве средства местного лечения он самостоятельно стал использовать раствор Гексорал для полосканий. Ранее подобных клинических проявлений не наблюдалось. К врачу до настоящего момента не обращался. Со слов пациента, сопутствующих заболеваний нет.
Объективно: состояние средней тяжести, частота сердечных сокращений — 102 в минуту, артериальное давление — 120/80 мм рт.ст. Кожные покровы лица и шеи без патологических изменений. При пальпации определяются болезненные увеличенные подчелюстные лимфатические узлы. Склеры глаз гиперемированы, края век покрыты многочисленными гнойными корочками (рис. 1 см. цв. вклейку).Красная кайма губ гиперемирована, отечна, покрыта многочисленными эрозиями, корочками (рис. 2 см. цв. вклейку). Попытка снять корки с красной каймы приводит к сильному кровотечению и вызывает боль. На резко гиперемированной СО преддверия ПР, щек, неба, подъязычной области определяются множественные резко болезненные эрозии разного размера, покрытые желтовато-серым налетом, после удаления которого возникает кровотечение. Симптом Никольского отрицательный. На всех зубах — обильный мягкий налет, твердые зубные отложения (рис. 3 см. цв. вклейку).
 Рис. 1. Поражения слизистой оболочки глаз.
Рис. 1. Поражения слизистой оболочки глаз.
 Рис. 2. Поражение красной каймы губ.
Рис. 2. Поражение красной каймы губ.
 Рис. 3. Поражение слизистой оболочки рта.
Рис. 3. Поражение слизистой оболочки рта.
На коже тыла кистей, разгибательной поверхности предплечий определяются отечные резко ограниченные пятна, слегка возвышающиеся над окружающей кожей, размером до 28—30 мм. Центральная их часть слегка западает и имеет синюшный оттенок, периферийная часть розовато-красного цвета.
Пациент был госпитализирован в стационар с предварительным диагнозом синдрома Стивенса—Джонсона. Проведен ряд дополнительных исследований: общие анализы крови и мочи, биохимический анализ крови (глюкоза, общий билирубин, С-реактивный белок — СРБ, АСТ — аспартатаминотрансфераза, аланинаминотрансфераза — АЛТ), анализы крови на RW, ВИЧ, гепатит В и С (HbsAg, HCV), консультация врача-окулиста, дерматолога. Общий анализ крови выявил повышение количества лейкоцитов, эозинофилов, увеличение СОЭ. Концентрация глюкозы в крови — 3,8 ммоль/л, уровень общего билирубина — 10,7 мкмоль/л, СРБ — 17 мг/л, фибриногена — 5200 мг/л, АЛТ — 28,2 Ед/л, АСТ — 19 Ед/л. ОАМ в норме; анализы крови на RW, ВИЧ, гепатит В и С отрицательны.
На основании данных объективного обследования (характерные поражения на коже предплечий и кистей рук, поражения СО рта и глаз), а также результатов анализа крови (эозинофилия, лейкоцитоз) был поставлен диагноз: синдром Стивенса—Джонсона.
Назначено следующее лечение. Нераздражающая гипоаллергенная диета, обильное питье, полифепан в виде пасты по 1 столовой ложке 3—4 раза в день. Противовоспалительная и гипосенсибилизирующая терапия: 2% супрастин 1 мл внутримышечно на 7 дней; тиосульфат натрия по 10 мл 30% раствора внутривенно — ежедневно в течение 10 дней; дипроспан 1 мл однократно внутримышечно (после консультации пациента врачом-дерматологом). Для дезинтоксикации и корректировки водно-электролитного баланса — внутривенные инфузии физиологического раствора в течение 5 дней. Витаминотерапия (аскорутин по 0,5 г 2 раза в день в течение 30 дней).
Местное лечение включало в себя: профессиональную гигиену ПР (на этом этапе — щадяще и минимально травматично); обезболивающие средства по мере необходимости (Калгель, лидохлор). Для защиты от вторичного инфицирования назначали промывание ПР стерильным физиологическим раствором, чередуя его с антисептическими полосканиями (например, 0,06% раствор хлоргексидина); для удаления некротизированных тканей — протеолитические ферменты (0,1% раствор трипсина в виде аппликаций на пораженные участки); для купирования воспаления и аллергических проявлений — мази с противовоспалительным, противоаллергическим действием (например, фторокорт, целестодерм) или с комбинированным действием (сибикорт); для стимуляции репаративных процессов — солкосерил. Обработку С.О. рта проводили каждые 3—4 ч, чередуя препараты. Веки мягко очищали с помощью стерильного изотонического раствора натрия хлорида.
Состояние пациента улучшилось уже на 2-е сутки от начала лечения. Больной был выписан из стационара спустя 7 дней, жалоб на момент выписки не предъявлял. При осмотре ПР обнаруживались небольшие эрозии около 2 мм в диаметре в стадии эпителизации. Пациенту были даны рекомендации по соблюдению гигиены ПР, указано на важность санации очагов хронической инфекции и соблюдения гипоаллергенной диеты, а также разъяснена необходимость прохождения обследования у врача-аллерголога, иммунолога и диспансерного наблюдения у врача по месту жительства.
Представленный клинический пример подтверждает, что при токсико-аллергических поражениях СО рта требуются тщательная дифференциальная диагностика и серьезная медикаментозная терапия. Кроме того, следует отметить, что совместная работа с пациентом стоматолога и врачей смежных специальностей — дерматолога, аллерголога — позволяет добиться успехов как в диагностике, так и в терапии этой непростой патологии.
Источник
Синдром
Стивенса-Джонсона и синдром Лайелла
Синдромы Стивенса—Джонсона и Лайелла характеризуются
обширным поражением кожи и слизистых. Они проявляются эритемой и болезненностью
с последующей отслойкой поверхностных слоев кожи и слизистых. Из-за поражения
многих внутренних органов возможен смертельный исход. Оба синдрома относятся к
самым тяжелым формам лекарственной токсидермии, но могут быть обусловлены и
другими причинами.
Синонимы: синдром Лайелла — токсический эпидермальный
некролиз, токсический острый эпидермолиз; синдром Стивенса—Джонсона —
дерматостоматит Бадера, злокачественная экссудативная эритема.
Эпидемиология и этиология
Возраст
Любой; чаще болеют люди старше 40 лет.
Пол
Мужчины и женщины болеют одинаково часто.
Частота
Синдром Стивенса—Джонсона: 1,2—6 случаев на 1 000 000 в год.
Синдром Лайелла: 0,4—1,2 случая на 1 000 000 в год.
Факторы риска
Системная красная волчанка, наличие ал-леля HLA-B12, ВИЧ-инфекция.
Этиология
• Синдром
Стивенса—Джонсона: 50% случаев обусловлены лекарственными средствами, нередко
причину выявить не удается.
• Синдром Лайелла:
установлено, что 80% случаев обусловлены лекарственными средствами, а у 5%
больных синдром развивается в отсутствие медикаментозного лечения. Другие
причины: химические соединения, микоплазменная пневмония, вирусные инфекции,
вакцинация.
Препараты, вызывающие синдромы Стивенса— Джонсона и Лайелла
• Чаще всего: сульфаниламиды
(сульфадок-син, сульфадиазин, сульфасалазин, три-метоприм/сульфаметоксазол);
аллопури-нол, гидантоины (фенитоин), карбамазе-пин, фенилбутазон, пироксикам,
хлорме-занон, тиоацетазон, аминопенициллины (ампициллин и амоксициллин).
• Другие: цефалоспорины,
фторхинолоны, ванкомицин, рифампицин, этамбутол, фенбуфен, теноксикам,
тиапрофеновая кислота, диклофенак, сулиндак, ибупро-фен, кетопрофен, напроксен,
тиабенда-зол.
Определения
Четких определений синдромов Стивенса— Джонсона и Лайелла до
сих пор нет. Большинство считают синдром Стивенса—Джонсона тяжелой формой
полиморфной экссу-дативной эритемы, а синдром Лайелла — наиболее тяжелым
вариантом синдрома Стивенса—Джонсона. Оба синдрома могут начинаться с
эритемы-радужки (то есть с появления мишеневидных элементов сыпи), однако у половины
больных с синдромом Лайелла сразу развивается распространенная эритема, которая
быстро переходит в некроз и отслойку эпидермиса.
Синдром Стивенса—Джонсона. Отслойка эпидермиса на 10%
поверхности тела и менее. Сочетание признаков обоих синдромов. Отслойка
эпидермиса на 10—30% поверхности тела. Синдром Лайелла. Отслойка эпидермиса на
30% поверхности тела и более.
Анамнез
Время от назначения препарата до появления высыпаний
От 1 до 3 нед (при повторном назначении препарата — меньше,
чем при первом).
Продромальный период Лихорадка, гриппоподобный синдром
(слабость, головная боль, боль в мышцах) за 1—3 сут до высыпаний. Легкая или
умеренная болезненность кожи, жжение или зуд конъюнктив.
Жалобы
• Поражение кожи:
боль, жжение, повышенная чувствительность, парестезии.
• Поражение слизистых:
болезненные эрозии слизистой рта.
Общее состояние
Боль при глотании, отказ от еды, светобоязнь, болезненное
мочеиспускание, тревожность.

Рисунок 22-8. Синдром Стивенса—Джонсона. Генерализованная
сыпь: сначала ее элементы напоминали мишень, в последующем они слились, стали
ярко-красными, образовались пузыри. У этого больного выявлено тяжелое поражение
слизистых и трахеобронхит
Лекарственные средства
В первую очередь следует заподозрить препарат, назначенный
последним.
Физикальное исследование
Кожа Элементы сыпи
• Продромальный
период. Пятнисто-папулезная (кореподобная) сыпь, полиморфная экссудативная
эритема, распространенная эритема.
• Ранние стадии. Участки
некротизирован-ного эпидермиса сначала выглядят как пятна с «гофрированной»
поверхностью, впоследствии они увеличиваются и сливаются (рис. 22-8 и 22-9).
• Поздние стадии. Образование
вялых пузырей и отслойка эпидермиса большими пластами (рис. 22-8 и 22-9). Симптом
Никольского: легкое надавливание пальцем на кожу сбоку от пузыря приводит к
увеличению его площади. При травмах нек-ротизированный эпидермис отслаивается
полностью, обнажая красную мокнущую поверхность дермы.
• Выздоровление. Восстановление
эпидермиса начинается через несколько суток и заканчивается через 3 нед.
Участки, подверженные давлению и прилежащие к естественным отверстиям тела, заживают
дольше. Некротизированный, но не отслоившийся сразу эпидермис слущивает-ся
целыми пластами, особенно на ладонях и подошвах. Возможен онихолиз.
Цвет. Сначала — розовый, ярко-красный (рис. 22-9), позже —
темно-красный, багровый (рис. 22-8). Лишенная эпидермиса поверхность красная и
блестящая (рис .22-10). Пальпация. Болезненность, даже на ранних стадиях.
Локализация. Эритема сначала возникает на лице и
конечностях; через несколько часов или суток становится сливной. Отслойка
эпидермиса может быть генерализованной, с обнажением больших участков дермы,
как при ожоге II степени. Особенно страдают участки кожи, подверженные
давлению. Волосистая часть головы, ладони и подошвы либо не поражены, либо страдают
в меньшей степени. Синдром Стивенса—Джонсона: преимущественное поражение
туловища и лица. Синдром Лайелла: генерализованное поражение (рис. 22-10).
Слизистые
У 90% больных — эритема и болезненные эрозии губ, слизистой
щек, конъюнктив, кожи и слизистых половых органов и пе-рианальной области.
Глаза. У 85% больных — гиперемия конъюнктив, пленчатый
конъюнктивит, образование спаек между веками и конъюнктивой, кератит, эрозии
роговицы.
Осложнения
Кожа. Рубцы, дисхромия, приобретенные не-воклеточные невусы,
нарушение роста ногтей.
Глаза. Из-за недостатка муцина в слезной жидкости состояние
напоминает синдром Шегрена. Заворот века, трихиаз, ороговение эпителия,
разрастание сосудов конъюнктив и роговицы, симблефарон (сращение конъюнктивы
века с конъюнктивой глазного яблока), точечный кератит, рубцы роговицы,
светобоязнь, резь в глазах, ухудшение зрения, слепота. Осложнения встречаются
часто. Половые органы. Фимоз, синехии влагалища.
Другие органы
Лихорадка (при синдроме Лайелла — всегда высокая,
температура выше 38°С). Тревожность. Выраженный болевой синдром. Острая
почечная недостаточность (острый ка-нальцевый некроз), изъязвление слизистой
трахеи, бронхов, ЖКТ.
Дифференциальный диагноз
Ранние стадии
Пятнисто-папулезная или пустулезная лекарственная сыпь,
полиморфная экссудативная эритема, скарлатина, фототоксическая реакция,
токсический шок, реакция «трансплантат против хозяина». Поздние стадии
Полиморфная экссудативная эритема (характерны мишеневидные
элементы сыпи — эритема-радужка, в основном на конечностях), реакция
«трансплантат против хозяина» (иногда напоминает синдром Лайелла, но слизистые
поражены в меньшей степени), термический ожог, фототоксическая реакция, синдром
ошпаренной кожи (обычно болеют дети младшего возраста, редко — взрослые),
эксфолиативная эритродермия, фиксированная токсидермия.
Дополнительные исследования
Общий анализ крови
Анемия, лимфопения, изредка эозинофи-лия. Нейтропения —
плохой прогностический признак.
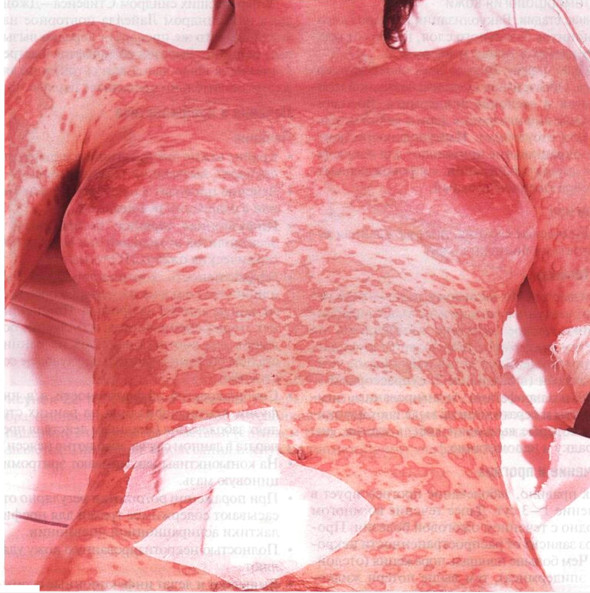
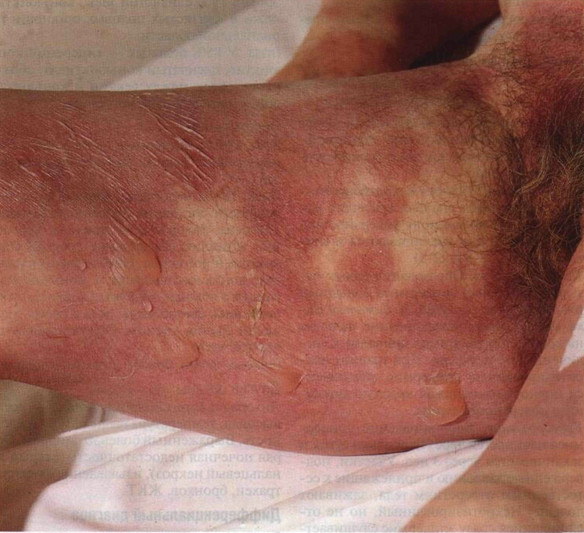
Рисунок 22-9. Синдром Лайелла. Генерализованная сыпь:
отдельные элементы, напоминающие мишень, постепенно сливаются, появляются
везикулы. Над ключицами видны пузыри. Остальные симптомы: эрозии слизистых рта,
носа и влагалища, конъюнктивит, отслойка ногтей и выпадение волос
Патоморфология кожи
Ранние стадии. Вакуолизация и некроз кера-тиноцитов
базального слоя, некроз отдельных клеток в толще эпидермиса. Поздние стадии.
Некроз всех слоев эпидермиса. Образование щели над базальной мембраной и
отслойка эпидермиса. Воспалительная инфильтрация дермы незначительна или
отсутствует. Иммунофлюоресцент-ное окрашивание применяют для исключения других
заболеваний, сопровождающихся образованием пузырей.
Диагноз
Клиническая картина, подтвержденная результатами биопсии
кожи.
Патогенез
Неизвестен. По-видимому, важную роль играют иммунные
механизмы, в частности ци-тотоксическое действие лимфоцитов на клетки
эпидермиса. Наблюдается инфильтрация эпидермиса активированными лимфоцитами (в
основном Т-супрессорами — CD8)
и макрофагами. Активированные лимфоциты и кератиноциты выделяют цитоки-ны,
которые вызывают гибель клеток, лихорадку и недомогание.
Течение и прогноз
Как правило, заболевание прогрессирует в течение 1—3 сут.
Далее течение во многом сходно с течением ожоговой болезни. Прогноз зависит от
распространенности некроза. Чем больше площадь поражения (отслойки эпидермиса),
тем выше потери жидкости через кожу и тем сильнее электролитные нарушения.
Часто развиваются прере-нальная почечная недостаточность, бактериальные
инфекции и сепсис. Другие осложнения: кахексия (из-за усиленного катаболизма) и
диффузная интерстициальная пневмония. Летальность при синдроме Лай-елла
достигает 30% (в основном умирают пожилые), при синдроме Стивенса—Джонсона —
менее 5%. Причины смерти: сепсис, желудочно-кишечное кровотечение,
водно-электролитные нарушения.
У перенесших синдром Стивенса—Джонсона или синдром Лайелла
повторное назначение того же препарата нередко вызывает рецидив. Реакция
развивается быстрее (через несколько часов или суток) и по тяжести значительно
превышает первую.
Лечение и профилактика
Лечение
• Крайне важно быстро
выявить и отменить препарат, вызвавший токсидермию.
• Лечение проводят в
ожоговом отделении или в отделении реанимации.
• Инфузионная
терапия: потери воды и электролитов возмещают так же, как при термических
ожогах III степени.
• Эффективность
кортикостероидов (в/в или внутрь) пока не изучена. Скорее всего, они не влияют
на прогноз. По мнению некоторых специалистов, назначение больших доз кортикостероидов
на ранних стадиях болезни значительно улучшает состояние.
• Сообщалось об
эффективности в/в ин-фузии пентоксифиллина на ранних стадиях заболевания
(механизм действия препарата в данном случае абсолютно неясен).
• На конъюнктивы
накладывают эритромициновую мазь.
• При поражении
ротоглотки регулярно отсасывают содержимое трахеи для профилактики аспирационной
пневмонии.
• Полностью
некротизированную кожу удаляют.
• Выявляют и лечат
инфекционные осложнения, в том числе сепсис (первые симптомы — лихорадка,
артериальная гипотония, нарушения сознания).
Профилактика
Больному нужно рассказать, что у него повышенная
чувствительность к определенному препарату и, возможно, к другим препаратам той
же группы. Повторно назначать такое лекарственное средство ни в коем случае
нельзя. Рекомендуют носить опознавательный браслет.
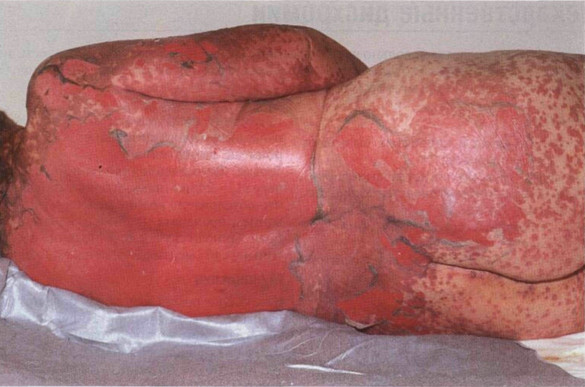
Рисунок 22-10. Синдром Лайелла. Генерализованная
пятнистая сыпь сопровождается образованием пузырей, некрозом и отслойкой
эпидермиса. При малейшем надавливании эпидермис слущивается пластами (симптом
Никольского). Оголенная дерма быстро изъязвляется. Причиной заболевания
послужил триметоприм/сульфаметоксазол
Источник
