Ишемическое поражение цнс код мкб

Рубрика МКБ-10: P91.6
МКБ-10 / P00-P96 КЛАСС XVI Отдельные состояния, возникающие в перинатальном периоде / P90-P96 Другие нарушения, возникающие в перинатальном периоде / P91 Другие нарушения церебрального статуса у новорожденного
Определение и общие сведения[править]
Гипоксически-ишемическая энцефалопатия
Синонимы: перинатальное гипоксическое поражение мозга, постасфиктическое поражение головного мозга.
Гипоксически-ишемическая энцефалопатия — синдром, характеризуемый наличием признаков острого повреждения головного мозга в результате недостаточного кровоснабжения головного мозга ребенка во время беременности матери, родов или в течение первого месяца его жизни.
Гипоксически-ишемическая энцефалопатия является наиболее распространенным поражением среди всей перинатальной патологии нервной системы.
Этиология и патогенез[править]
Основными причинами перинатальной гипоксии-ишемии являются:
• внутриутробная гипоксия (нарушения маточно-плацентарного и/или фетоплацентарного кровотока);
• интра- и постнатальная асфиксия, РДС (Респираторный дистресс — синдром), повторяющиеся приступы апноэ, врожденная пневмония или аспирационный синдром;
• ВПС (врожденные пороки сердца), гемодинамически значимый ОАП (открытый артериальный проток), персистирование фетальных коммуникаций;
• постнатальные нарушения системной гемодинамики, приводящие к резкому падению системного АД и снижению церебральной перфузии.
Патогенез
Развивающийся мозг является гетерогенным образованием по степени зрелости (морфологической и функциональной) его тканевых и сосудистых компонентов. Особенности архитектоники и морфологии церебральных сосудов новорожденных лежат в основе специфических механизмов, обеспечивающих регуляцию интенсивности мозгового кровотока на региональном уровне в ответ на асфиксию.
В настоящее время показано, что у недоношенных новорожденных (при сроке гестации менее 35 нед) гипоксемия приводит к повышению кровотока в стволе головного мозга и перивентрикулярных областях белого вещества. У доношенных новорожденных при поддержании системного АД на нормальном уровне гипоксемия вызывает усиление кровотока во всех областях мозга, но более всего в области ствола, глубоких отделов больших полушарий и базальных ганглиев как структур, обеспечивающих жизненно важные функции и рефлекторно-двигательные реакции. Дефицит кровоснабжения мозга приводит к ишемическому поражению зон пограничного или коллатерального кровоснабжения бассейнов мозговых артерий, имеющих различное расположение в зависимости от гестационного возраста.
Последствия острой ишемии и степень ее повреждающего воздействия определяются тяжестью и длительностью снижения мозгового кровотока. При снижении уровня кровотока на 20-30% нормативных показателей возникает первая реакция в виде торможения белкового синтеза. Дальнейшее снижение кровотока до 50% нормальной величины сопровождается активацией анаэробного гликолиза, увеличением в плазме крови лактата, развитием лактат-ацидоза и тяжелыми нарушениями энергетического обмена. Если недостаточность мозгового кровотока носит транзиторный характер и/или восстановление его компенсируется за счет коллатерального кровообращения, наступает «постишемическая реперфузия».
В этих условиях поступление обогащенной кислородом крови в участки, перенесшие ранее ишемическое воздействие, приводит к активации процессов свободнорадикального окисления, сопровождающегося накоплением токсичных продуктов и возбуждающих аминокислот (глутамат, N-метил-D-аспарагиновая кислота и др.). В итоге каскада патологических процессов, инициированных тканевой гипоксией-ишемией в очагах повреждения под действием цитокинов и ИЛ, развивается воспалительная реакция нейроглии, что обусловливает дальнейшее повреждение паренхимы мозга, длительность которого может варьировать от нескольких часов до нескольких недель.
Клинические проявления[править]
Церебральная гипоксия — ишемия I степени (легкая)
Возбуждение ЦНС чаще возникает у доношенных новорожденных, угнетение — у недоношенных длительностью не более 5-7 сут.
Церебральная ишемия II степени (средней тяжести)
Возникают угнетение ЦНС, возбуждение или смена фаз церебральной активности (длительностью более 7 дней); неонатальные судороги редки. У недоношенных судороги чаще тонические или атипичные (судорожное апноэ, стереотипные спонтанные оральные автоматизмы, трепетание век, миоклонии глазных яблок, гребущие, плавающие движения рук, педалирующие движения ног). У доношенных — мультифокальные клонические судороги. Приступы обычно кратковременные, однократные, реже повторные. Внутричерепная гипертензия (транзиторная, чаще у доношенных новорожденных). Вегетативно-висцеральные нарушения.
Церебральная ишемия III степени (тяжелая)
Прогрессирующая потеря церебральной активности — свыше 10 дней (в первые 12 ч жизни глубокое угнетение или кома, в период с 12-24 ч кратковременное нарастание уровня бодрствования, с 24-72 ч — нарастание угнетения или кома). Повторные судороги (чаще мультифокальные клонические или тонические), возможен эпилептический статус. Дисфункция стволовых отделов мозга (нарушения ритма сердца и дыхания, зрачковых реакций, сосания и глотания, глазодвигательные расстройства). Поза разгибательная (декортикация или децеребрация). Вегетативновисцеральные нарушения. Прогрессирующая внутричерепная гипертензия (отек мозга).
Гипоксически-ишемическая энцефалопатия новорожденного: Диагностика[править]
Диагноз церебральной гипоксии-ишемии и степень ее тяжести устанавливаются на основании данных анамнеза о наличии внутриутробной гипоксии плода или интра-/постнатальной асфиксии у новорожденного, оценки по шкале Апгар, клинических неврологических симптомов и дополнительных методов исследования, включающих НСГ, КТ, ДГ, ЭЭГ. Также учитывают динамическое определение КОС, гематокрита, гемоглобина и газового состава крови. Широко используются результаты суточного мониторинга за такими показателями, как ЧСС, АД, температура тела, SO2, исследование лабораторных показателей в сыворотке (креатинина и билирубина) и плазме (глюкозы, калия, кальция, магния, натрия, остаточного азота) крови. При необходимости (по показаниям) проводится исследование цереброспинальной жидкости. При возможности контролируют содержание нейроспецифических белков, таких как нейроспецифическая енолаза, глиальный фибриллярный кислый белок, основной белок миелина и др.
Дифференциальный диагноз[править]
Гипоксически-ишемическая энцефалопатия новорожденного: Лечение[править]
Лечение и профилактика см. Другие внутричерепные (нетравматические) кровоизлияния у плода и новорожденного
Профилактика[править]
Прочее[править]
Источники (ссылки)[править]
Неонатология. Национальное руководство. Краткое издание [Электронный ресурс] / Под ред. Н.Н. Володина — М. : ГЭОТАР-Медиа, 2013. — https://www.rosmedlib.ru/book/ISBN9785970424438.html
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
Источник
ППЦНС у новорожденных — что это такое, каковы симптомы патологии? Ответы в информационной памятке для практикующих врачей.
К перинатальным поражениям нервной системы у новорожденных (ППЦНС) МКБ относит обширную группу транзиторных состояний и заболеваний головного, спинного мозга и периферических нервов.
Воздействие повреждающего фактора в перинатальном периоде: от 22 недель гестации до 7 дней жизни, включая непосредственно роды,- позволяет объединить данную патологию в общую группу.
↯
Больше статей в журнале
«Заместитель главного врача»
Активировать доступ
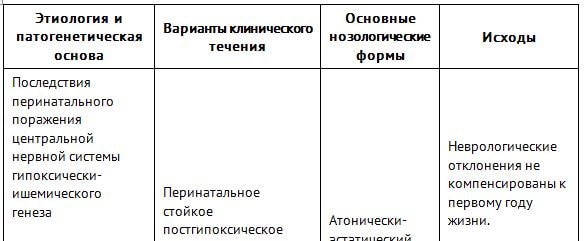
Коды МКБ 10 для ППЦНС: Классификация
ППЦНС МКБ 10 кодирует в разных рубриках в зависимости от клинических проявлений. Рост патологии связан с увеличением количества успешного выхаживания новорожденных с гипоксически-ишемическим повреждение ЦНС в перинатальном периоде.

Наиболее полно классификация, учитывающая код МКБ 10 ППЦНС согласно нормативному документу “Клинические рекомендации по оказанию медицинской помощи детям с последствиями перинатального поражения ЦНС”, представлена в таблице ниже.
Скачать таблицу
Этиология и патогенез
С развитием репродуктивных технологий возможность испытать счастье материнства получили даже те женщины, для которых еще 20 лет назад это было невозможным из-за наличия хронической экстрагенитальной патологии и патологии половой системы.
Однако даже если организм женщины подготовлен к беременности — санированы источники инфекции, уровень артериального давления компенсирован и в целом состояние удовлетворительное, возрастающая нагрузка приводит к усугублению хронической патологии.
У женщины развивается токсикоз — состояние, когда организм не может нейтрализовать токсины и продукты жизнедеятельности, которые в организме беременной образуются за двоих.
Токсикоз беременности является ведущей причиной внутриутробной гипоксии, т.е. состояния, когда плод не получает достаточное количество кислорода для нормального формирования и функционирования его ЦНС.
Вторая наиболее частая причина развития гипоксически-ишемического повреждения ЦНС у плода — это асфиксия в интранатальный период, т.е. непосредственно во время родов.
Причины могут быть самые разные:
- слабость родовой деятельности;
- преждевременная отслойка плаценты;
- выпадение петель пуповины и т.д.
В статье вы найдете только несколько готовых образцов и шаблонов.
В Системе «Консилиум» их более 5000.
Успеете скачать всё, что нужно, по демодоступу за 3 дня?
Активировать
Роды — непредсказуемый процесс, и даже самый опытный гинеколог не может дать гарантии 100% успеха.
И если острая гипоксия в родах может привести к кровоизлияниям в головной мозг, то длительная антенатальная гипоксия влияет на формирование кровеносной сети в головном мозге.
При недостатке поступления кислорода в организм рост капиллярной сети замедляется, увеличивается проницаемость стенки капилляров.
Клетка испытывает дефицит кислорода, в результате усиливаются внутриклеточные обменные процессы и снижается вывод продуктов обмена из клетки, нарастает метаболический ацидоз, что в совокупности приводит к ишемии мозга.
Чтобы контролировать состояние пациенток, которые нуждаются в опеке врача в течение всего срока беременности, был разработали «Сервис дистанционного сопровождения пациента»
В чем суть инновации, расскажем в журнале «Заместитель главного врача»
Организм младенца старается компенсировать гипоксию и асфиксию за счет усиления анаэробного гликолиза, но резервы ограничены и довольно быстро развиваются микроциркуляторные нарушения, которые в свою очередь приводят к метаболическим сдвигам: изменение кислотно-основного состояния в сторону ацидоза, нарушению соотношения электролитов и тд.
Метаболические изменения усиливают нарушения микроциркуляции. Таким образом замыкается порочный круг, когда каждое следующее звено усиливает повреждения предыдущего уровня.
В результате комплекса нарушений связь между различными отделами мозга: корой, подкоркой и стволом нарушается, и в итоге головной мозг, как главный орган нервной и гуморальной регуляции, не может выполнять свою функцию по взаимодействию и слаженной работе всех систем в организме.
Диагностика
Перинатальное поражение ЦНС МКБ 10 кодирует в разных рубриках, заболевание необходимо диагностировать как можно раньше, т.к. это позволить максимально быстро начать реабилитацию малышей и улучшить прогноз.
При тщательном сборе анамнеза у женщин, поступающих в роддом, можно предположить развитие у младенцев гипоксически-ишемических повреждений ЦНС, более внимательно отнестись к ведению родов и своевременно передать младенца под наблюдение педиатра и невролога.
На что стоит обратить внимание при дородовом сборе анамнеза:
- Срок беременности на момент начала родовой деятельности. Есть четкая связь между сроком гестации и количеством осложнений. Чем меньше срок гестации, тем выше риск.
- Соматические болезни матери: сахарный диабет, артериальная гипертензия, особенно некомпенсированные во время беременности, а также развитие гестоза в дородовом периоде являются предпосылками к развитию ППЦНС.
- Инфекционный заболевания. Многие женщины во время беременности отказываются от приема необходимых лекарственных средств, тем самым усугубляя состояние плода и повышая риск развития гипоксии.
В интранатальном периоде в развитии ППЦНС важное значение имеет асфиксия.
Для оценки асфиксии плода проводится оценка по шкале Апгар на 1 и 5 минутах жизни по 5 показателям: цвет кожи, частота сердечных сокращений, рефлексы, дыхательные движения, мышечный тонус.
В зависимости от количества набранных баллов выставляется степень асфиксии в родах.
Используйте интерактивный конструктор, чтобы получить готовый протокол ведения пациента на основе последних клинических рекомендаций Минздрава РФ.
Для диагностики ППЦНС важным является осмотр невролога в послеродовом периоде, с оценкой рефлексов, их живостью и истощаемостью, наличием тремора, нистагма, трудностей с засыпанием.
В диагностике ППЦНС проводятся общелабораторные исследования. В ОАК может выявляться анемия за счет дефицита макро и микронутриентов во время беременности, лейкоцитоз за счет острых инфекций.
Некорригируемые изменения усугубляют состояние малыша и затягивают реабилитацию.
Обязателен осмотр офтальмолога с оценкой сосудов глазного дна. Несложное обследование позволяет увидеть полнокровие, нарушение хода и калибра сосудов и своевременно направить ребенка на инструментальные исследования для исключения серьезной патологии.
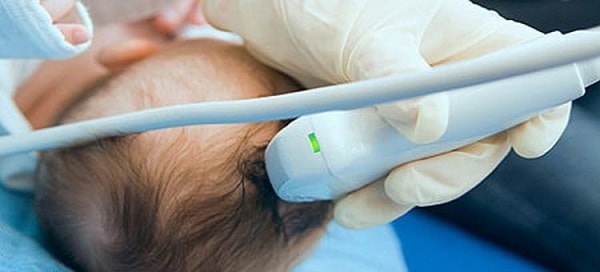
Важны в диагностике ППЦНС нейросонография, КТ и МРТ головного мозга, которые позволяют выявить структурные аномалии сосудистого русла, кровоизлияния в ткань мозга и нарушения кровоснабжения.
Лечение
Поскольку единой причины развития ППЦНС нет, не существует и этиотропного лечения в виде единственного препарата.
В качестве медикаментозной терапии используются ноотропная, сосудистая и аминокислотная терапия различными препаратами.
Однако не менее важны в терапии ППЦНС:
- физиотерапия;
- лечебная физкультура;
- массаж и другие виды стимуляции.
При тяжелых повреждениях головного мозга важна работа психолога с семьей.
Прогноз
В раннем неонатальном периоде очень сложно прогнозировать течение заболевания, поскольку неизвестно, какие зоны повреждены.
Прогноз не зависит от степени тяжести асфиксии. Зачастую малыши с тяжелой степенью отстраиваются с минимальными нарушениями, а легкая асфиксия может привести к развитию наиболее серьезного из последствий — детского церебрального паралича.
Чаще всего прогноз благоприятный, и к 3-6 месяцам, в зависимости от активности реабилитации и компенсаторных резервов самого ребенка, последствия могут быть полностью устранены.
Так же последствиями ППЦНС являются нарушения социальной адаптации, соматоформные дисфункции вегетативной нервной системы, СДВГ, паралич Белла, энурез, тики и другие расстройства.

Источник
Комментарии
ЖУРНАЛ «ПРАКТИКА ПЕДИАТРА»
Опубликовано в журнале:
ПРАКТИКА ПЕДИАТРА, Неврология, Январь, 2008
В.М. Студеникин, В.И. Шелковский, Л.Г. Хачатрян, Н.В. Андреенко, ГУ Научный центр здоровья детей РАМН
Перинатальные поражения нервной системы (ППНС) — патология, с которой чаще всего приходится сталкиваться детским неврологам и педиатрам при осмотре детей первого года жизни. До конца 1990-х годов использовалась классификация ППНС, предложенная в 1979 году Якуниным Ю.Я. с соавторами [1]. Следует обратить внимание, что в этом варианте классификации имели хождение термины «нарушение мозгового кровообращения» (НМК), «перинатальная энцефалопатия» (ПЭП), «гидроцефальный» или «гипертензионно-гидроцефальный синдром» (ГГС) и т.д. В соответствии с представлениями медицины 21-го века, подобная терминология не вполне уместна. Размышлениями на эту тему и хотелось бы поделиться в данной статье.
Термин «энцефалопатия» («слабость мозга») указывает на выраженные, стойкие и малообратимые изменения в нервной системе, то есть имеет место изначальная гиперболизация любых перинатальных нарушений, включая транзиторные и обратимые. Термин «нарушение мозгового кровообращения» (3 степени) не имел конкретных дефиниций и четких критериев, а также вызывал у неврологов ассоциацию с инсультами (острое нарушение мозгового кровообращения). Гипертензионно-гидроцефальный синдром (синоним — «внутричерепная гипертензия») — довольно типичный пример гипердиагностики, поскольку диагноз ГГС основывается на клинически малодостоверных и неспецифических признаках, обычных у детей первых недель или месяцев жизни (возбуждение, беспокойство, гиперестезия, пронзительный крик, поверхностный сон, горизонтальный нистагм и пр.). В результате многие грудные дети могут необоснованно получать ацетазоламид (Диакарб) и другие препараты.
На I-м Съезде перинатологов (1997) был заслушан и принят вариант классификации ППНС у новорожденных; при этом терминология и дефиниции были приведены в соответствие с МКБ-10, а спектр синдромов острого периода ППНС расширился [2]. Термин «церебральная ишемия» заменил прежний «НМК». К сожалению, вклад детских неврологов в разработку данной классификации был более чем скромным.
До недавнего времени у классификации ППНС (острого периода) отсутствовало продолжение, в результате чего в педиатрической и неврологической практике использовался «коктейль» из отдельных понятий, частично взятых из классификаций Якунина Ю.Я. с соавторами и Володина Н.Н. с соавторами [1, 2].
Сотрудниками психоневрологического отделения ГУ НЦЗД РАМН (Студеникин В.М., Хачатрян Л.Г. и др.) разработан собственный вариант ППНС, основанный на синдромологическом подходе к диагнозу, который предлагается вашему вниманию [3, 4]. При этом не проигнорированы важнейшие этиопатогенетические звенья ППНС, отражаемые в диагнозе (при наличии соответствующей информации).
Выделено пять важнейших этиопатогенетических групп воздействий, приводящих к ППНС (они имеют коды по МКБ-10, обозначенные в скобках):
— нарушения моторной сферы (специфическое расстройство моторной функции — F82.0);
— специфическое нарушение речи и языка -F80.0 (с нарушением экспрессивной речи — F80.1, с нарушением импрессивной речи — F80.2, смешанное расстройство психологического развития — F83.0);
— нарушения психической (эмоционально-поведенческой) сферы (синдром дефицита внимания с гиперактивностью — F90.0, другие расстройства поведения — F91.0, нервозность -R45.0, возбудимость и детские истерики — R45.1, раздражительность и озлобленность — R45.4);
— другие (разные) неврологические расстройства (нарушения сна: органической природы — G47.0, неорганической природы — G51.0; недержание мочи органической природы -R32.0, неорганической природы — F98.0; тики -F95.0, другие невротические расстройства -F48.0) [3, 4]. Получивший широкое распространение термин «минимальная мозговая дисфункция» (ММД) не представлен в МКБ-10. Он также не является полным эквивалентом диагноза «синдром дефицита внимания и гиперактивности» (СДВГ). Установление диагноза СДВГ детям в возрасте до 5 лет неправомочно, как и диагноз «энурез» (с 5-летнего возраста). В заключение хотелось бы подчеркнуть следующие важнейшие моменты:
Комментарии
(видны только специалистам, верифицированным редакцией МЕДИ РУ)
Источник