Интенсивная терапия при синдроме мендельсона
Синдром Мендельсона – острый аспирационный пневмонит, развивающийся вследствие попадания в дыхательные пути кислого желудочного содержимого. Чаще возникает как осложнение анестезиологического пособия. Клиника синдрома Мендельсона разворачивается в считанные часы и включает в себя одышку, лихорадку, дыхательную недостаточность, присоединение бактериальной пневмонии. Синдром диагностируется на основании клинических, аускультативных и рентгенологических данных. Первая помощь предполагает аспирацию содержимого из дыхательных путей, устранение бронхоспазма, перевод больного на ИВЛ, проведение лечебной бронхоскопии. В дальнейшем назначается противоотечная и антибактериальная терапия.
Общие сведения
Синдром Мендельсона (аспирационный пневмонит, кислотно-аспирационный синдром) — острое повреждение легких неинфекционной природы, связанное с попаданием кислого содержимого желудка в нижние дыхательные пути. Впервые данное состояние в 1946 г. описал С.Л. Мендельсон как наиболее тяжелое осложнение акушерской анестезиологии, характеризующееся высокой летальностью (более 50-60%). Однако в связи с повсеместным использованием общей анестезии, данное ятрогенное осложнение может встречаться и у других категорий хирургических больных. На сегодняшний день вопросы профилактики и лечения синдрома Мендельсона по-прежнему актуальны для клинической пульмонологии, акушерства, анестезиологии и реаниматологии.
Синдром Мендельсона
Причины
Единственно возможной причиной синдрома Мендельсона является аспирация содержимого желудка, повреждающее действие которого связано с высокой кислотностью химуса. Агрессивный субстрат приводит к сильнейшему химическому ожогу и отеку слизистой дыхательных путей, быстрому разрушению эпителия бронхиол и альвеол и пропотеванию транссудата в альвеолы. Это сопровождается развитием некардиогенного отека легких и респираторного дистресс-синдрома (гипоксемической формы дыхательной недостаточности).
В некоторых случаях вместе с желудочным соком в дыхательные пути могут попадать частички непереваренной пищи, вызывающие механическую закупорку бронхов среднего калибра (асфиктическая форма дыхательной недостаточности). В обоих случаях в конечном итоге развивается бронхиальная обструкция.
Для возникновения клиники синдрома Мендельсона достаточно попадания в респираторный пути даже небольшого объема (20-30 мл) желудочного сока с низким рН. Самые тяжелые повреждения отмечаются при аспирации большого количества кислого содержимого (>0,4 мл/кг), имеющего рН 5.
Факторами, предрасполагающими к аспирации или регургитации содержимого желудка и развитию синдрома Мендельсона, выступают нарушения сознания, обусловленные общим наркозом, алкогольным или наркотическим опьянением, действием седативных препаратов, ЧМТ, комой. Чаще всего синдром Мендельсона возникает как осложнение экстренных хирургических вмешательств (чаще брюшнополостных операций и кесарева сечения), когда не уделяется должного внимания подготовке ЖКТ. Дополнительными факторами риска служат повышение внутрибрюшного давления (у беременных в III триместре, больных ожирением, при парезах кишечника), заболевания ЖКТ (язвенная болезнь желудка и ДПК, эзофагит, гастрит, расширение пищевода, дивертикул пищевода, грыжа пищеводного отверстия диафрагмы).
Симптомы
Клиника синдрома Мендельсона разворачивается очень быстро, в течение нескольких часов. Патологические изменения проходят три фазы: острого ларинго- и бронхиолоспазма, частичного купирования бронхиолоспазма и нарастания острой дыхательной недостаточности.
В первые минуты после аспирации в результате рефлекторного сужения бронхиол возникает кашель, экспираторная одышка, цианоз кожных покровов, тахикардия, снижение АД. Первую фазу синдрома Мендельсона нередко ошибочно принимают за приступ бронхиальной астмы. В легких прослушиваются разнокалиберные влажные и свистящие хрипы; происходит повышение ЦВД, набухание вен шеи. Быстро развивается ОДН I—III ст.; уже на первом этапе возможен летальный исход от асфиксии.
Вторая фаза знаменуется самопроизвольным частичным расширением бронхиол и некоторым клиническим улучшением. Состояние больного временно стабилизируется: уменьшается одышка, снижается давление. Примерно через 48 часов наступает третья фаза синдрома Мендельсона. В этот период быстро нарастают явления бронхиолита и пневмонита, что вызывает новое ухудшение состояния больного и прогрессирование дыхательной недостаточности. Присоединяются бактериальные осложнения – развивается аспирационная пневмония (лихорадка, кашель с мокротой, лейкоцитоз). Летальный исход обычно наступает от отека легких.
Диагностика
Для клинической диагностики синдрома Мендельсона имеет значение характерная триада симптомов (тахипноэ, тахикардия, цианоз), а также невозможность устранить гипоксемию даже при подаче чистого кислорода (данный признак указывает на шунтирование венозной крови). При мониторинге газового состава крови отмечается снижение РаО2 до 35-45 мм рт. ст. Аускультативная картина характеризуется наличием множественных свистящих хрипов (в нижних отделах – крипитирующих хрипов).
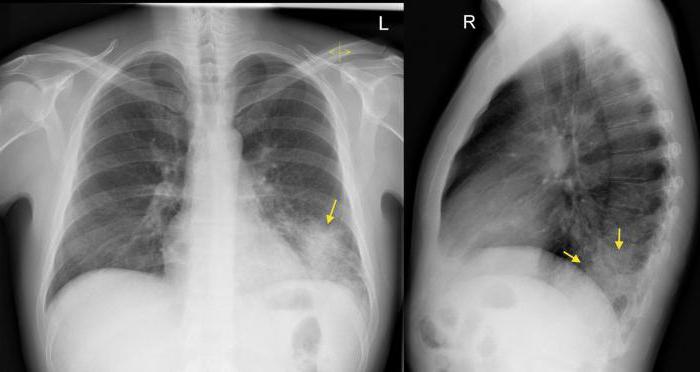
При проведении бронхоскопии выявляется отек и гиперемия слизистой, наличие в просвете бронхов аспирированной жидкости, нередко с комочками пищи. На рентгенограммах легких видны очаги гиповентиляции, диффузное затемнение легочных полей («шоковое легкое»). С присоединением вторичной бактериальной пневмонии появляются очаги инфильтрации.
Лечение синдрома Мендельсона
Неотложная помощь должна быть оказана больному сразу после установления факта аспирации желудочного содержимого. В первую очередь необходимо немедленно удалить аспират из полости рта и дыхательных путей с помощью электроотсоса. После этого производится интубация трахеи и перевод больного на ИВЛ в режиме гипервентиляции с ингаляцией 100% кислорода. В дальнейшем выполняется зондовое опорожнение желудка и санационная бронхоскопия: для бронхоальвеолярного лаважа используется стерильный физраствор. Лечение больного синдромом Мендельсона осуществляется в ОРИТ совместно анестезиологами-реаниматологами и пульмонологами.
С целью ликвидации бронхиолоспазма вводится атропин, эуфиллин, преднизолон или дексаметазон, орципреналин. Обязательно производится перкуссионный массаж грудной клетки. Для нейтрализации высокой кислотности осуществляются щелочные ингаляции раствора гидрокарбоната натрия. Проводится инфузия электролитных растворов, глюкозы, свежезамороженной плазмы, альбумина; стимуляция диуреза. Антибиотикотерапия показана для профилактики и лечения аспирационной пневмонии. Экстубация производится после восстановления спонтанного дыхания и самостоятельной способности поддержания адекватного газообмена.
Прогноз и профилактика
Летальные исходы при возникновении синдрома Мендельсона наблюдаются в 60% случаев, а в акушерской практике – более чем в 70% случаев. Чтобы предотвратить это грозное осложнение, перед экстренными операциями необходимо эвакуировать желудочное содержимое с помощью зонда (за исключением тех случаев, когда это противопоказано – например, при желудочном кровотечении). Перед плановыми операциями запрещается прием пищи и жидкости за 10-12 часов до вмешательства, при необходимости назначается прием антацидов, Н2-блокаторов и прокинетиков. Во избежание синдрома Мендельсона необходимо соблюдение правильного алгоритма анестезиологического пособия во время экстренных хирургических вмешательств.
Источник
Анестезиолог-реаниматолог Юлия Егорова о причинах и последствиях поражения легких кислым содержимым желудка
Повреждение легких при аспирации кислого желудочного содержимого известно врачам более полутора веков. Впервые аспирацию рвотными массами как причину смерти описал шотландский акушер-гинеколог Джеймс Янг Симпсон в 1848 году, указание на это осложнение при анестезии появилось в литературе пятью годами позже. В 50‑х годах прошлого века вошел в обиход термин «химический пневмонит». Систематическое изучение осложнений, вызванных аспирацией, провел в 1946 году американский акушер Кертис Мендельсон. Благодаря его исследованиям были разработаны меры профилактики у рожениц, а также клинически разделены банальная обтурация дыхательных путей и симптомокомплекс, вызванный химическим повреждением слизистой бронхов и альвеол, который и получил название синдрома Мендельсона. По мере совершенствования диагностики стало очевидно, что проблема осложнений аспирации желудочного содержимого — не прерогатива одного акушерства, и актуальна для других разделов медицины.
По данным президента Ассоциации акушерских анестезиологов-реаниматологов Ефима Шифмана, за 2006 год от 10 до 34 % летальных исходов при анестезии обусловлено именно аспирацией.
Синдром Мендельсона часто имеет ятрогенную природу, информация о нем может утаиваться врачами, поэтому достоверной информации о распространенности синдрома нет.
Механизмы развития
Кислое содержимое желудка может попадать в дыхательные пути при рвоте либо в результате регургитации, пассивного затекания в ротоглотку, обусловленного слабостью сфинктеров пищевода. В иностранной литературе термин «регургитация» иногда сопровождается определением «немая» или «молчаливая», поскольку этот вариант гораздо более труден для диагностики и может пройти незамеченным.
Риск аспирации повышают:
- нарушения сознания (наркоз, действие седативных средств, алкогольное опьянение, кома)
- высокое внутрибрюшное и внутрижелудочное давление, в том числе при введении миорелаксантов деполяризующего действия (суксаметония хлорид)
- повышенная возбудимость рвотного центра, вызванная медикаментозной стимуляцией альфа-адренорецепторов (метилдопа, клонидин, гуанетидин)
- увеличение объема живота (беременность с 22–23 недели, ожирение, метеоризм, кишечная непроходимость, другие острые заболевания органов пищеварения)
- слабость пищеводно-желудочного сфинктера (ГЭРБ)
- расширение пищевода
- полный желудок (прием пищи в предыдущие 4–6 часов)
- грыжи пищеводного отверстия диафрагмы, дивертикулы пищевода и эзофагит
Опасная ситуация для возникновения болезни Мендельсона — это вводный наркоз, особенно при выполнении его в экстренных ситуациях, неподготовленным пациентам и беременным женщинам. Высок риск аспирации при оказании первой помощи, транспортировке и уходе за тяжелыми пациентами.
При попадании содержимого желудка в дыхательные пути клиническая картина зависит от его количества и рН. При небольшой, в пределах 30 мл, аспирации жидкости с рН более 2,5 нарушения дыхания не возникает или имеет транзиторный характер. При попадании более кислого содержимого патогенез нарушений дыхания обусловлен не столько механическим препятствием, сколько немедленными рефлекторными реакциями. Ларинго- и бронхоспазм возникают в первые же минуты воздействия кислоты на слизистую бронхов. Ларингоспазму сопутствует брадиаритмия, возникающая как вагусный рефлекс. Рефлекторные изменения носят резкий, но непродолжительный характер и в течение короткого времени регрессируют, особенно при небольшом объеме аспирации. Впоследствии химический ожог слизистой вызывает отек стенки бронхов и повышенную экссудацию, что сопровождается явлениями аспирационного пневмонита и интерстициального отека легочной ткани. Выраженность повреждения легких зависит от объема поражения и варьирует от преходящих нарушений до респираторного дистресс-синдрома взрослых (РДСВ).
Симптомы синдрома Мендельсона
Течение синдрома Мендельсона отражает патогенез. В первые минуты возникает одышка, тахипноэ, цианоз. Возможно выслушивание дистантных сухих свистящих хрипов. Аускультативная картина богатая, включает большое количество свистящих сухих хрипов, возможно выслушать влажные крупнопузырчатые хрипы и единичные «немые» участки. Показатели сатурации и газового состава крови ухудшаются, возникает гипоксемия и гиперкапния. В общем, клиническая картина напоминает приступ бронхиальной астмы, терапия требуется патогенетическая. Также необходимо принять все меры по удалению аспирированных масс из дыхательных путей.
- Приведение пациента в положение Тренделенбурга, удаление желудочного содержимого из глотки и трахеи под контролем ларингоскопа.
- Интубация трахеи трубкой с манжетой.
- ИВЛ с повышенным содержанием кислорода во вдыхаемой смеси в режиме повышенного давления в конце выдоха (ПДКВ).
- Аспирация содержимого бронхов через интубационную трубку. При этом промывание бронхов вслепую без контроля бронхоскопией не показано, так как увеличивает количество кислого содержимого в бронхах и проталкивает его дальше в бронхиолы.
Санационные бронхоскопии с промыванием можно отложить до купирования острого состояния.
Далее клиническая картина синдрома Мендельсона обусловлена наличием химического ожога слизистой дыхательных путей. Пораженные участки некротизируются, возникает повышенная экссудация, явления интерстициального отека. Эта стадия более трудна для диагностики, потому что нередко аспирация, как ятрогенное осложнение, умалчивается или в процессе транспортировки тяжелого пациента и противошоковых мероприятий остается незамеченной. В таком случае врач сталкивается с труднообъяснимым снижением показателей дыхания, не связанным с основным заболеванием. Клинически и аускультативно это интерстициальный отек легких — гипоксия, потребность в ИВЛ с ПДКВ, сухие высокотональные свистящие хрипы. Рентгенологически — картина интерстициального отека легочной ткани с преимущественным поражением правого легкого, возможные участки ателектазов. Бронхоскопическая картина может отражать различные степени поражения слизистой бронхов, от гиперемии до некрозов. Специфической терапии для лечения синдрома Мендельсона не существует, однако установление диагноза помогает определить причину дыхательной недостаточности, подобрать рациональный режим ИВЛ и определяет настороженность в отношении бактериальных осложнений.
Преимущественное поражение правого легкого при синдроме Мендельсона обусловлено анатомическими особенностями. Правый бронх отходит от трахеи под меньшим углом, а также он короче и шире левого, поэтому аспирируемое легче попадает в него.
Профилактика синдрома Мендельсона в анестезиологии
Профилактика синдрома Мендельсона гораздо более эффективна, чем его лечение.
В плановом порядке важно соблюдать правила подготовки пациентов к оперативному вмешательству и инвазивным манипуляциям. Перед любым наркозом и медикаментозной седацией желудок должен быть пустым. Важно не только провести беседу с пациентом о необходимости голода перед манипуляцией, но и уточнить непосредственно перед вмешательством, соблюдались ли эти рекомендации. Если, несмотря на запрет, пациент употреблял твердую пищу или более чем 150 мл жидкости менее чем за 4 часа до манипуляции — плановую операцию или исследование следует отменить.
В экстренных случаях нельзя пренебрегать установкой желудочного зонда и промыванием желудка, даже несмотря на то что наличие зонда само по себе ослабляет нижний пищеводный сфинктер. В акушерстве необходимо соблюдать полный комплекс мер по подготовке к родам для улучшения пассажа пищи по ЖКТ и снижения кислотности содержимого желудка.
При вводном наркозе необходимо убедиться в наличии в операционной работающего электроотсоса. Для индукции анестезии по возможности стоит отказаться от применения миорелаксантов короткого действия и отдавать предпочтение препаратам, подавляющим глоточный и рвотный рефлексы.

При оказании первой помощи пациентам с нарушениями сознания следует контролировать положение пациента. При возникновении рвотных движений необходимо незамедлительно применить прием Селлика — давление на перстневидный хрящ с одновременной фиксацией трахеи в среднем положении. При возникновении рвоты — наклонить голову пациента, после чего очистить ротоглотку от остатков рвотных масс.
Транспортировку пациентов с нарушением сознания нужно осуществлять либо после интубации трахеи с раздутой манжеткой эндотрахеальной трубки либо с применением ларингеальной маски или специальных воздуховодов, исключающих как западение языка, так и аспирацию желудочного содержимого в дыхательные пути.
Необходим строгий врачебный контроль манипуляций по сестринскому уходу за тяжелыми пациентами. Перемена положения пациента при профилактике пролежней и смене постельного белья, зондовое кормление и другие манипуляции могут спровоцировать рефлюкс желудочного содержимого с развитием аспирации.
Лечение аспирационного пневмонита преимущественно патогенетическое. Должны быть приняты меры по купированию бронхоспазма и снижению отека стенки бронха. Показан мониторинг сатурации и контроль газов крови. При наличии показаний — ИВЛ. Также необходим эндоскопический контроль состояния стенки бронхов — лечебные и санационные бронхоскопии. Должна быть проведена антибиотикопрофилактика развития пневмонии и обязательно рентгенологический контроль. Прогноз для пациентов с синдромом Мендельсона зависит прежде всего от объема и кислотности аспирированного желудочного содержимого и своевременности оказанной помощи. Следует отметить, что при наличии основного заболевания, вызвавшего бессознательное состояние, в котором произошла аспирация, синдром Мендельсона утяжеляет его течение и ухудшает прогноз в целом.
Источник
Перед операциями всем пациентам советуют не есть и не пить ничего с ночи. Это помогает избежать попадания содержимого желудка в рот и дыхательные пути. В некоторых случаях предупредить такое развитие событий сложно, так как возможно экстренное вмешательство. В таких случаях развивается синдром Мендельсона. Что же он собой представляет?
Определение
Синдрома Мендельсона – это острая пневмония, появившаяся в результате попадания в трахею и бронхи кислого желудочного содержимого. Чаще всего это результат спешной или неправильной подготовки больного к операции или неправильной интубации. Во втором случае при надавливании на корень языка клинком может сработать рвотный рефлекс, который обеспечит регургитацию.
Особенно опасно попадание химически активных веществ в нижние дыхательные пути. Это вызывает ожоги слизистой, их отек и застой в них крови. Части легких «выключаются» из газообмена, там развивается бактериальная флора и начинается пневмония.
Причины

Синдрома Мендельсона достаточно опасное осложнение операции и родов. Частота летальных случаев, составляет больше десяти процентов от общего количества больных с таким диагнозом. Он напрямую связан с уровнем pH желудочного сока. Чем ниже (особенно 2,5), тем сильнее будет ожог и, как следствие, воспалительная реакция, а впоследствии, возможно, даже рубцевание.
При более высоких с цифрах рН изменения в легочной ткани выражены слабее и быстро проходят. Кроме того, важна не только активность, но и количество жидкости. Для формирования синдрома ее должно быть не менее 25 миллилитров или около половины миллилитра на килограмм веса. Если в содержимом желудка присутствуют мелкие твердые частички, то это служит еще и механическим фактором повреждения легких.
Патогенез

Синдрома Мендельсона является, по своей сути, реактивной аспирационной пневмонией. Ее особенностью является то, что симптомы вызываются не микробными или вирусными токсинами, а собственными гормонами и ферментами организма, которые высвобождаются при развитии воспалительного процесса.
Хуже всего, если желудочное содержимое попадает в нижние дыхательные пути, потому что повреждается не только бронхиальное дерево, но и альвеолы. Их заполняет отечная жидкость, которая содержит фибрин, лейкоциты и макрофаги. Это мешает газообмену, утолщает стенки альвеол, формируя гиалиновые мембраны, и приводит к отстранению этих участков легких от процесса дыхания.
В этих дольках (долях, сегментах) легкого может наблюдаться вторичная бактериальная инфекция, некроз тканей, повреждение сосудов и тромбозы. Кроме того, такие повреждения могут вызвать образование ателектазов и спровоцировать появление респираторного дистресс-синдрома второго типа. Твердые частички пищи тоже оказывают повреждающее действие на слизистую оболочку бронхов, приводя к ее отеку и нарушению нормального дыхания.
Последствия синдрома Мендельсона могут проявлять себя всю оставшуюся жизнь пациента в виде частых пневмоний и бронхитов, повышенной реактивности дыхательных путей (бронхиальной астмы, хронической обструктивной болезни легких и т.п.), хронической левожелудочковой сердечной недостаточности.
Симптомы
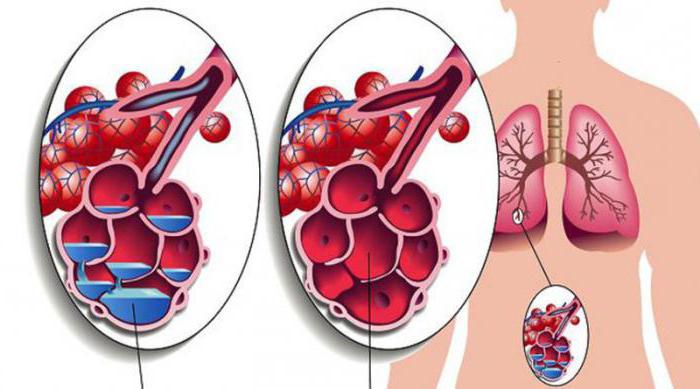
Как же можно заподозрить синдром Мендельсона? Симптомы его неспецифичны, но в сочетании с аспирацией желудочного содержимого формируют единую клиническую картину. У пациента в кратчайшие сроки после оперативного вмешательства появляются признаки тяжелой дыхательной недостаточности:
— учащенное сердцебиение (в ответ на перегрузку сердца завлением и шок);
— бронхоспазм (из-за ожога слизистых кислотой);
— нарушение дыхания (следствие бронхоспазма);
— синюшный цвет кожи (проявление гипоксии);
— отек легких (пропотевание воспалительной жидкости и вспенивание ее).
На фоне этих симптомов может произойти остановка сердца, если врачам удается реанимировать пациента, то у него остается нарушение кровообращения, сниженное давление и сердечный выброс. Это приводит к гипоксии и рефлекторному повышению давления в малом круге кровообращения. Возрастает сопротивление сосудов микроциркуляторного русла, усиливается отек легких. «Порочный круг» замыкается, потому что компенсаторные способности организма истощаются, а все попытки исправить ситуацию приводят только к усугублению проблемы. Данная клиника развивается в первые 48 часов после аспирации и может стать фатальной для пациента.
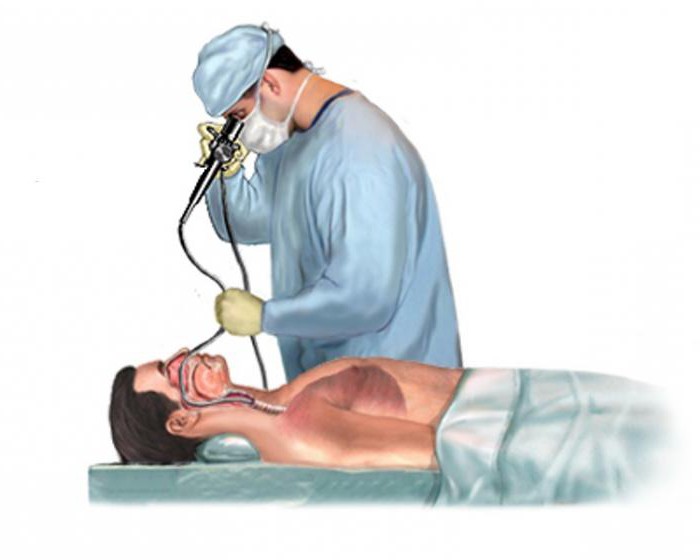
Диагностика
В диагностике обращает на себя внимание клиническая картина заболевания и наличие в анамнезе аспирации содержимого желудка или других химически активных веществ, а также тот факт, что устранить гипоксию не удается даже ингаляциями 100% кислорода. Сатурация (насыщение крови) и парциальное давление этого газа неуклонно падают, несмотря на действия врачей.
При физикальном обследовании легких могут быть слышны множественные мелкопузырчатые хрипы в нижних отделах и крепитация, если воспаление переходит на плевру. Наиболее эффективным считается проведение бронхоскопии. Этот метод позволяет визуально оценить состояние слизистой, наличие и характер жидкости в легких, взять смывы на исследование. Кроме того, бронхоскопия из диагностической может перейти лечебную, если потребуется орошать бронхи растворами антибиотиков или антисептиков.
На рентгенограммах появляются мелкие тени, которые в динамике сливаются и покрывают все легкие. Если присоединяется вторичная инфекция, то на снимках можно обнаружить еще и очаги инфильтрации. Как правило, все они располагаются в нижних долях (в отличие от бактериальной пневмонии, которой «милее» верхушки легких).
Для прогноза возможного ущерба от аспирации исследуют pH желудочного сока. Если у пациента кислотность снижена или находится в пределах нормы, то прогноз будет более благоприятный.
Неотложная помощь
Лечебные мероприятия начинаются непосредственно на операционном столе. В первую очередь нужно очистить ротовую полость и верхние дыхательные пути от кусочков пищи и жидкости. Это необходимо сделать не только для того, чтобы устранить повреждающий фактор, но и для того, чтобы последующие действия врачей еще больше не навредили больному. Кроме того, анестезиолог должен видеть структуры верхних дыхательных путей, а с заполненной ротоглоткой это сложно. Через инкубационную трубку производится санация трахеи и бронхов: промывание их раствором бикарбоната натрия и физиологическим раствором.
Пациенту начинают подавать 100% кислород, вводят внутривенно стероидные гормоны (для уменьшения аллергической реакции), эуфиллин (предупреждение сосудистого стаза и уменьшения отека легких). Для борьбы с низким давлением вливают плазмозамещающие жидкости, дают сердечные гликозиды и сосудосуживающие.
Лечение
Интенсивная терапия при синдроме Мендельсона начинается еще в операционном зале и продолжается в реанимационном отделении под присмотром анестезиологов. Помимо неотложных мероприятий, пациенту проводят профилактику таких осложнений, как тромбоз и присоединение вторичной инфекции.
Для этого назначают прямые антикоагулянты (гепарин, фраксипарин, эноксипарин) по 5000 единиц каждые 6 часов и антибиотики широкого спектра действия. Кроме того, некоторую доказанную эффективность имеет постуральный дренаж и перкуссионный массаж грудной клетки. Помимо вышеперечисленных мероприятий проводится еще и индивидуальная симптоматическая терапия.
Профилактика синдрома Мендельсона
Кислотно-аспирационный синдром Мендельсона развивается при попадании содержимого желудка в дыхательные пути, поэтому самой эффективной его профилактикой будет промывание желудка перед операцией или родами.
Если удалить желудочное содержимое невозможно (травма лица, ургентное состояние и т.д.), то для того, чтобы уменьшить риск развития синдрома Мендельсона, пациента интубируют в сознании, прижимают перстневидный хрящ (таким образом, перекрывая просвет пищевода) и приподнимают головной конец операционного стола. В некоторых случаях вместо общего наркоза используют местное обезболивание и эпидуральную анестезию.
Прогноз
Смертность от синдрома Мендельсона достаточно высока – от 30 до 60 процентов. Даже после выздоровления пациенты могут всю оставшуюся жизнь бороться с осложнениями: сердечной и дыхательной недостаточностью, постоянными пневмониями, обструктивными синдромами.
Этого можно избежать, если внимать рекомендациям врача и ответственно готовится к операциям и родоразрешению. А также соблюдать культуру употребления алкогольных напитков, ведь вдохнуть рвотные массы можно не только во время хирургического вмешательства.
Источник
