Инфаркт миокарда левого желудочка код по мкб
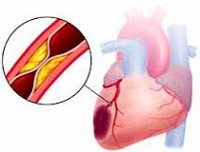
Инфаркт — одна из основных причин летальных исходов в большинстве развитых стран. К снижению смертности приводит популяризация здорового образа жизни как способа профилактики болезней сердца.
Факторы риска
Курение, употребление жирной пищи, отсутствие физической нагрузки, лишний вес.
Риск развития заболевания увеличивается с возрастом. До 60 лет инфаркт чаще развивается у мужчин, в старшем возрасте число случаев у мужчин и женщин выравнивается. Иногда наблюдается семейная предрасположенность. В группу риска попадают люди, в семье которых были случаи ишемической болезни сердца, особенно если у одного или двух членов семьи диагностирована ИБС или был инфаркт в возрасте до 55 лет.
Этиология
Инфаркт миокарда обычно развивается на фоне ишемической болезни сердца. При этой болезни происходит сужение коронарных артерий, снабжающих сердце насыщенной кислородом кровью. Причиной сужения обычно является атеросклероз, при котором холестерин оседает и накапливается на стенках артерий. Формируются отложения, называемые атеросклеротическими бляшками. Неровности и поврежденные места на стенках артерий задерживают тромбоциты, скопление которых запускает образование тромбов. Тромб может полностью перекрыть просвет артерии, что и приводит к инфаркту.
Симптомы
Обычно появляются внезапно. Среди них:
- сильная давящая и сжимающая боль в центре груди, которая распространяется в шею или левую руку;
- бледность и потливость;
- одышка;
- тошнота и иногда рвота;
- беспокойство, которое иногда сопровождается страхом смерти;
- возбуждение.
Если у пациента появились эти симптомы, следует немедленно вызывать скорую помощь — любая задержка может быть смертельной. До приезда врача нужно принять полтаблетки аспирина, который предотвратит образование других тромбов.
Иногда инфаркт дает другую схему симптомов. Если пациент страдает от приступов стенокардии, то боль в груди может сохраняться и во время отдыха, не только при нагрузках. Когда приступы стенокардии не проходят после приема лекарств или длятся больше 10 мин, возможен инфаркт, и пациенту требуется срочная медицинская помощь в условиях стационара.
Примерно в 1 из 5 случаев заболевание не вызывает боли в груди. Присутствуют лишь другие симптомы: одышка, потеря сознания, бледность и потливость. Это, возможно, признаки т.н. «немого» инфаркта. Он более свойственен диабетикам или гипертоникам, а также пожилым людям.
Осложнения
В первые несколько часов и дней самой большой опасностью при инфаркте является развитие угрожающей жизни аритмии и остановки сердца. В зависимости от тяжести и места повреждения сердечной мышцы, могут развиваться и другие нарушения. Например, в течение недель и месяцев после инфаркта сердечная мышца будет настолько слаба, что начнется сердечная недостаточность. Ее симптомы — слабость, одышка и отеки ног. Более редкое осложнение — повреждение одного из сердечных клапанов или воспаление внутренней оболочки сердца (эндокарда), оба состояния также приводят к развитию сердечной недостаточности.
Диагностика
В большинстве случаев диагноз очевиден. На ЭКГ (запись электрической активности сердца) часто видны изменения, подтверждающие инфаркт миокарда. ЭКГ необходима, чтобы оценить место и обширность поражения сердечной мышцы, а также предсказать возможные нарушения сердечного ритма. Для подтверждения диагноза проводят анализы крови, с помощью которых определяют содержание особых веществ, которые попадают в кровь из поврежденной сердечной мышцы.
Лечение
Главная цель лечения — снять боль, восстановить нормальное кровоснабжение сердца, свести к минимуму повреждение и предотвратить последующие осложнения. Этого можно достичь в отделении интенсивной терапии, где возможен постоянный контроль сердечного ритма и жизненных функций. При очень сильной боли в груди показаны инъекции сильного анальгетика.
В некоторых случаях необходима срочная коронарная ангиопластика, чтобы ликвидировать закупорку. Во время этой процедуры внутри закупоренной артерии устанавливают стент, внутривенно вводят лекарства, улучшающие текучесть крови и препятствующие ее свертыванию.
Во время пребывания в отделении интенсивной терапии постоянно контролируют работу сердца и проводят лечение аритмии и/или сердечной недостаточности. При благоприятном течении постинфарктного периода больному может быть разрешено встать с постели примерно через 24–48 ч. Вскоре после этого начнется программа реабилитации, во время которой рекомендуется проводить больше времени на ногах.
Постреабилитационные мероприятия
По окончании реабилитационных мероприятий по поводу инфаркта оценивают состояние коронарных артерий и сердечной мышцы. Для определения стратегии дальнейшего лечения проводят нагрузочную электрокардиографию и эхокардиографию. Например, при снижении силы сокращений сердца пациенту назначат ингибиторы ангиотензинпревращающего фермента и/или мочегонные средства. При полной закупорке коронарной артерии проводят коронарное шунтирование. Если исследования показали устойчивое нарушение сердечного ритма, то возможна имплантация искусственного водителя ритма сердца.
Ряд лекарств назначается на длительное время, чтобы снизить риск развития повторного инфаркта. Обычно назначают бета-адреноблокаторы, ингибиторы ангиотензинпревращающего фермента и/или аспирин. Кроме этого, следует придерживаться диеты с низким содержанием жиров и принимать лекарства, снижающие уровень липидов в крови для снижения уровня холестерина. Эти препараты принесут большую пользу после инфаркта даже при нормальном уровне холестерина.
После перенесенного инфаркта очень часто возникает беспокойство о собственном здоровье, поэтому возможны случаи легкой депрессии. Большинство кардиологических центров проводят амбулаторные программы реабилитации, благодаря которым люди обретают уверенность в собственных силах.
Прогноз
Если у больного был первый инфаркт, и было проведено правильное и своевременное лечение и не было осложнений, то прогноз будет благоприятным. Через 2 нед сильно снижается риск развития повторного инфаркта, и у больного есть хороший шанс прожить еще 10 лет или больше. Прогноз только улучшится, если больной бросит курить, снизит потребление алкоголя, будет регулярно делать зарядку и перейдет на здоровую диету.
Если инфаркт не первый, то прогноз зависит от обширности поражения сердечной мышцы и развившихся осложнений. Но в большинстве случаев после операции или ангиопластики большинство пациентов живут еще 10 лет и более.
Изменения в образе жизни помогают ускорить выздоровление после инфаркта и снижают риск повторного инфаркта.
После выздоровления пациент постепенно сможет вернуться к нормальной жизни: возможно, через 6 нед или раньше выйти на работу (вначале на неполный рабочий день); примерно через 6 нед пациент сможет водить машину.
Меры предосторожности
- необходимо бросить курить. Это главная мера профилактики повторного инфаркта;
- перейти на здоровую диету и поддерживать нормальный вес;
- резко снизить потребление алкоголя;
- вместе с врачом разработать программу физической нагрузки, которую может выдержать пациент (например, плавание в течение 30 мин и более);
- избегать стрессовых ситуаций.
Источник
Ишемическая болезнь сердца (ИБС) – это патологическое состояние, возникает из-за нарушения поступления кислорода к миокарду (сердечной мышце). ИБС может проявляться в виде острой формы (инфаркт миокарда) или иметь периодическое течение (возникновение приступов стенокардии). Чем раньше будет установлен правильный диагноз, тем меньше риск неприятных осложнений. Кардинальным отличием некротического процесса в сердечной мышце от проявления стенокардии, вызванного кратковременным сжатием коронарных сосудов, является неэффективность нитроглицерина.
Разделение ишемической болезни сердца по МКБ-10
Такой обширный термин, как ИБС относится к IX классу под названием «Болезни системы кровообращения». Этот раздел включает очень серьезные заболевания, например, инфаркт мозга, код которого по МКБ-10 составляет I-63, различные цереброваскулярные и системные сосудистые недуги. За международной классификацией болезней 10-пересмотра омертвление участков миокарда может происходить по-разному, поэтому ишемия миокарда делится на несколько подвидов в зависимости от причины появления патологического процесса и количества приступов в анамнезе.
ИБС за МКБ-10 включает диагнозы под номерами:
- I-20 – типичная стенокардия,
- I-21 – острый инфаркт миокарда (ОИМ),
- I-22 – повторный некроз сердечной мышцы,
- I-23 – осложнения ОИМ,
- I-24 – другие формы острой ишемической болезни сердца,
- I-25 – хроническая ИБС.
Возможен переход менее опасной стенокардии в очень серьезное поражение миокарда, если вовремя не будет предпринято соответствующее лечение. За локализацией выделяют крупноочаговую и мелкоочаговую форму болезни. Острая форма инфаркта миокарда имеет конкретный код, МКБ-10 присвоила данному заболеванию значение I-21. При наличии небольшого участка некроза отсутствует патологический зубец Q, что утрудняет диагностику, повышается риск перехода омертвления ткани в крупноочаговую форму.
На какие подвиды делится острый инфаркт миокарда
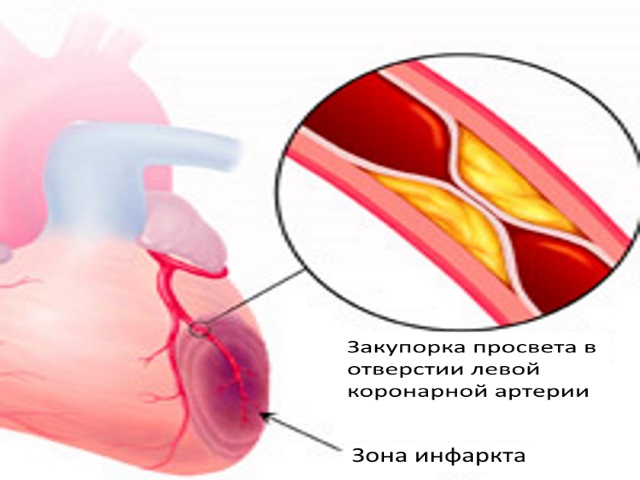
Некротический процесс способен развиться в различных частях сердца, он возникает вследствие множества неблагоприятных факторов и дифференцируется за сложностью.
Если присутствует значительное омертвление ткани миокарда, для снятия ярко выраженной боли подходят только наркотические анальгетики. Может поражаться преимущественно правый или левый желудочек, некрозу поддается стенка сердца в целом или небольшой ее слой. С каждым повторным приступом усиливается патологический процесс, поражается все больше клеток, что чревато значительными нарушениями в работе сердца.
В зависимости от локализации участка некроза было принято решение выделить несколько подвидов заболевания:
- Острый трансмуральный инфаркт передней (I0) и нижней (I21.1) стенки сердечной мышцы.
- Острый трансмуральный инфаркт других участков сердечной мышцы с определенной (I2) и неизвестной (I21.3) локализацией.
- Острый субэндокардиальный некроз сердечной мышцы (I4).
- ОИМ неуточненный (I9).
Иногда установить четкое местонахождение участка омертвленной ткани бывает крайней сложно, так как болезнь может проходить практически незаметно. Чаще всего встречается острый инфаркт миокарда, код по МКБ-10 которого составляет I-21, он затрагивает преимущественно заднюю стенку миокарда.
Диагностику утрудняет большая разновидность форм заболевания. Возникает иррадиация боли в спину, левую лопатку, эпигастральную область, появляются признаки одышки, к тому же часто поражение сердца сопровождается ухудшением мозгового кровообращения.
Опасные осложнения некроза сердечной мышцы
Международная классификация выделяет перенесенный инфаркт миокарда, имеющий код по МКБ I-25.2. Его можно обнаружить после тщательного исследования результатов ЭКГ, так как участок некроза замещается соединительной тканью. Медики не зря выделяют перенесенный инфаркт миокарда как отдельный недуг, отсутствие симптомов нельзя назвать полным выздоровлением, если в анамнезе присутствует острая форма ИБС.
Даже единичный приступ может спровоцировать необратимые изменения в сердце, которые при отсутствии лечения вызывают:
- кардиогенный шок,
- изменение проводимой системы сердца,
- тромбообразование,
- аневризму сердца.
- острую сердечно-сосудистую недостаточность,
Методы лечения различных видов ишемической болезни будут различаться между собой. Инфаркт мозга, код по МКБ-10 которого I-63, и некроз сердечной мышцы возникают вследствие специфических причин, поэтому терапия должна подбираться в зависимости от пораженного органа. Следует обращать внимание на разновидность клинических проявлений недуга. У одних людей приступ острой ишемии сердечной мышцы сопровождается гипертоническим кризом, другие на время теряют сознание из-за коллапса вследствие резкого падения артериального давления.
Загрузка…
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Причины
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Прогноз
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Инфаркт миокарда.
Инфаркт миокарда
Описание
Инфаркт миокарда. Очаг ишемического некроза сердечной мышцы, развивающийся в результате острого нарушения коронарного кровообращения. Клинически проявляется жгущими, давящими или сжимающими болями за грудиной, отдающими в левую руку, ключицу, лопатку, челюсть, одышкой, чувством страха, холодным потом. Развившийся инфаркт миокарда служит показанием к экстренной госпитализации в кардиологическую реанимацию. При неоказании своевременной помощи возможен летальный исход.
Дополнительные факты
Инфаркт миокарда. Очаг ишемического некроза сердечной мышцы, развивающийся в результате острого нарушения коронарного кровообращения. Клинически проявляется жгущими, давящими или сжимающими болями за грудиной, отдающими в левую руку, ключицу, лопатку, челюсть, одышкой, чувством страха, холодным потом. Развившийся инфаркт миокарда служит показанием к экстренной госпитализации в кардиологическую реанимацию. При неоказании своевременной помощи возможен летальный исход.
В возрасте 40-60 лет инфаркт миокарда в 3–5 раз чаще наблюдается у мужчин в связи с более ранним (на 10 лет раньше, чем у женщин) развитием атеросклероза. После 55-60 лет заболеваемость среди лиц обоего пола приблизительно одинакова. Показатель летальности при инфаркте миокарда составляет 30—35%. Статистически 15—20% внезапных смертей обусловлены инфарктом миокарда.
Нарушение кровоснабжения миокарда на 15-20 и более минут приводит к развитию необратимых изменений в сердечной мышце и расстройству сердечной деятельности. Острая ишемия вызывает гибель части функциональных мышечных клеток (некроз) и последующее их замещение волокнами соединительной ткани, т. Е. Формирование постинфарктного рубца.
В клиническом течении инфаркта миокарда выделяют пять периодов:
• 1 период. Предынфарктный (продромальный) — учащение и усиление приступов стенокардии, может продолжаться несколько часов, суток, недель;
• 2 период. Острейший — от развития ишемии до появления некроза миокарда, продолжается от 20 минут до 2 часов;
• 3 период. Острый — от образования некроза до миомаляции (ферментативного расплавления некротизированной мышечной ткани), длительность от 2 до 14 суток;
• 4 период. Подострый — начальные процессы организации рубца, развитие грануляционной ткани на месте некротической, продолжительность 4 — 8 недель;
• 5 период. Постинфарктный — созревание рубца, адаптация миокарда к новым условиям функционирования.

Инфаркт миокарда
Причины
Инфаркт миокарда является острой формой ИБС. В 97—98% случаев основой для развития инфаркта миокарда служит атеросклеротическое поражение венечных артерий, вызывающее сужение их просвета. Нередко к атеросклерозу артерий присоединяется острый тромбоз пораженного участка сосуда, вызывающий полное или частичное прекращение кровоснабжения соответствующей области сердечной мышцы. Тромбообразованию способствует повышенная вязкость крови, наблюдаемая у пациентов с ИБС. В ряде случаев инфаркт миокарда возникает на фоне спазма ветвей венечных артерий.
Развитию инфаркта миокарда способствуют сахарный диабет, гипертоничесая болезнь, ожирение, нервно-психическое напряжение, увлечение алкоголем, курение. Резкое физическое или эмоциональное напряжение на фоне ИБС и стенокардии может спровоцировать развитие инфаркта миокарда. Чаще развивается инфаркт миокарда левого желудочка.
Классификация
В соответствии с размерами очагового поражения сердечной мышцы выделяют инфаркт миокарда:
• крупноочаговый.
• мелкоочаговый.
На долю мелкоочаговых инфарктов миокарда приходится около 20% клинических случаев, однако нередко мелкие очаги некроза в сердечной мышце могут трансформироваться в крупноочаговый инфаркт миокарда (у 30% пациентов). В отличие от крупноочаговых, при мелкоочаговых инфарктах не возникают аневризма и разрыв сердца, течение последних реже осложняется сердечной недостаточностью, фибрилляцией желудочков, тромбоэмболией.
В зависимости от глубины некротического поражения сердечной мышцы выделяют инфаркт миокарда:
• трансмуральный — с некрозом всей толщи мышечной стенки сердца (чаще крупноочаговый).
• интрамуральный – с некрозом в толще миокарда.
• субэндокардиальный – с некрозом миокарда в зоне прилегания к эндокарду.
• субэпикардиальный — с некрозом миокарда в зоне прилегания к эпикарду.
По изменениям, фиксируемым на ЭКГ, различают.
• «Q-инфаркт» — с формированием патологического зубца Q, иногда желудочкового комплекса QS (чаще крупноочаговый трансмуральный инфаркт миокарда).
• «не Q-инфаркт» – не сопровождается появлением зубца Q, проявляется отрицательными Т-зубцами (чаще мелкоочаговый инфаркт миокарда).
По топографии и в зависимости от поражения определенных ветвей коронарных артерий инфаркт миокарда делится на:
• правожелудочковый.
• левожелудочковый: передней, боковой и задней стенок, межжелудочковой перегородки.
По кратности возникновения различают инфаркт миокарда:
• первичный.
• рецидивирующий (развивается в срок 8 недель после первичного).
• повторный (развивается спустя 8 недель после предыдущего).
По развитию осложнений инфаркт миокарда подразделяется на:
• осложненный.
• неосложненный По наличию и локализации болевого синдрома.
Выделяют формы инфаркта миокарда:
• типичную – с локализацией боли за грудиной или в прекардиальной области.
• атипичные — с атипичными болевыми проявлениями:
• периферические: леволопаточная, леворучная, гортанно-глоточная, нижнечелюстная, верхнепозвоночная, гастралгическая (абдоминальная).
• безболевые: коллаптоидная, астматическая, отечная, аритмическая, церебральная.
• малосимптомную (стертую).
• комбинированную.
В соответствии с периодом и динамикой развития инфаркта миокарда выделяют:
• стадию ишемии (острейший период).
• стадию некроза (острый период).
• стадию организации (подострый период).
• стадию рубцевания (постинфарктный период).
Симптомы
Около 43% пациентов отмечают внезапное развитие инфаркта миокарда, у большей же части больных наблюдается различный по продолжительности период нестабильной прогрессирующей стенокардии. Острейший период.
Типичные случаи инфаркта миокарда характеризуются чрезвычайно интенсивным болевым синдромом с локализацией болей в грудной клетке и иррадиацией в левое плечо, шею, зубы, ухо, ключицу, нижнюю челюсть, межлопаточную зону. Характер болей может быть сжимающим, распирающим, жгучим, давящим, острым («кинжальным»). Чем больше зона поражения миокарда, тем более выражена боль.
Болевой приступ протекает волнообразно (то усиливаясь, то ослабевая), продолжается от 30 минут до нескольких часов, а иногда и суток, не купируется повторным приемом нитроглицерина. Боль сопряжена с резкой слабостью, возбуждением, чувством страха, одышкой.
Возможно атипичное течение острейшего периода инфаркта миокарда.
У пациентов отмечается резкая бледность кожных покровов, липкий холодный пот, акроцианоз, беспокойство. Артериальное давление в период приступа повышено, затем умеренно или резко снижается по сравнению с исходным (систолическое тахикардия, аритмия.
В этот период может развиться острая левожелудочковая недостаточность (сердечная астма, отек легких). Острый период.
В остром периоде инфаркта миокарда болевой синдром, как правило, исчезает. Сохранение болей бывает вызвано выраженной степенью ишемии околоинфарктной зоны или присоединением перикардита.
В результате процессов некроза, миомаляции и перифокального воспаления развивается лихорадка (от 3-5 до 10 и более дней). Длительность и высота подъема температуры при лихорадке зависят от площади некроза. Артериальная гипотензия и признаки сердечной недостаточности сохраняются и нарастают. Подострый период.
Болевые ощущения отсутствуют, состояние пациента улучшается, нормализуется температура тела. Симптомы острой сердечной недостаточности становятся менее выраженными. Исчезает тахикардия, систолический шум. Постинфарктный период.
В постинфарктном периоде клинические проявления отсутствуют, лабораторные и физикальные данные практически без отклонений. Атипичные формы инфаркта миокарда.
Иногда встречается атипичное течение инфаркта миокарда с локализацией болей в нетипичных местах (в области горла, пальцах левой руки, в зоне левой лопатки или шейно-грудного отдела позвоночника, в эпигастрии, в нижней челюсти) или безболевые формы, ведущими симптомами которых могут быть кашель и тяжелое удушье, коллапс, отеки, аритмии, головокружение и помрачение сознания.
Атипичные формы инфаркта миокарда чаще встречаются у пожилых пациентов с выраженными признаками кардиосклероза, недостаточностью кровообращения, на фоне повторного инфаркта миокарда.
Однако атипично протекает обычно только острейший период, дальнейшее развитие инфаркта миокарда становится типичным.
Боль в горле. Боль в груди слева. Боль в грудной клетке. Боль в спине. Боль в шее спереди. Боль за грудиной. Гипернатриемия. Гиперпролактинемия. Гипогликемия. Кашель. Лейкоцитоз. Миоклония. Нейтрофилез. Нехватка воздуха. Низкая температура тела. Одышка. Потливость. Потливость головы. Слабость. Слабость в руках. Тромбоцитоз. Увеличение СОЭ. Холодный пот. Эозинофилия.
Возможные осложнения
Нередко осложнения возникают уже в первые часы и дни инфаркта миокарда, утяжеляя его течение. У большинства пациентов в первые трое суток наблюдаются различные виды аритмий: экстрасистолия, синусовая или пароксизмальная тахикардия, мерцательная аритмия, полная внутрижелудочковая блокада. Наиболее опасно мерцание желудочков, которое может перейти в фибрилляцию и привести к гибели пациента.
Левожелудочковая сердечная недостаточность характеризуется застойными хрипами, явлениями сердечной астмы, отека легких и нередко развивается в острейший период инфаркта миокарда. Крайне тяжелой степенью левожелудочковой недостаточности является кардиогенный шок, развивающийся при обширном инфаркте и обычно приводящий к летальному исходу. Признаками кардиогенного шока служит падение систолического АД ниже 80 мм , нарушение сознания, тахикардия, цианоз, уменьшение диуреза.
Разрыв мышечных волокон в зоне некроза может вызывать тампонаду сердца — кровоизлияние в полость перикарда. У 2-3% пациентов инфаркт миокарда осложняется тромбоэмболиями системы легочной артерии (могут стать причиной инфаркта легких или внезапной смерти) или большого круга кровообращения.
Пациенты с обширным трансмуральным инфарктом миокарда в первые 10 суток могут погибнуть от разрыва желудочка вследствие острого прекращения кровообращения. При обширном инфаркте миокарда может возникать несостоятельность рубцовой ткани, ее выбухание с развитием острой аневризмы сердца. Острая аневризма может трансформироваться в хроническую, приводящую к сердечной недостаточности.
Отложение фибрина на стенках эндокарда приводит к развитию пристеночного тромбоэндокардита, опасного возможностью эмболии сосудов легких, мозга, почек оторвавшимися тромботическими массами. В более позднем периоде может развиться постинфарктный синдром, проявляющийся перикардитом, плевритом, артралгиями, эозинофилией.
Диагностика
Среди диагностических критериев инфаркта миокарда важнейшими являются анамнез заболевания, характерные изменения на ЭКГ, показатели активности ферментов сыворотки крови. Жалобы пациента при инфаркте миокарда зависят от формы (типичной или атипичной) заболевания и обширности поражение сердечной мышца. Инфаркт миокарда следует заподозрить при тяжелом и продолжительном (дольше 30-60 минут) приступе загрудинных болей, нарушении проводимости и ритма сердца, острой сердечной недостаточности.
К характерным изменениям ЭКГ относятся формирование отрицательного зубца Т (при мелкоочаговом субэндокардиальном или интрамуральном инфаркте миокарда), патологического комплекса QRS или зубца Q (при крупноочаговом трансмуральном инфаркте миокарда). При ЭхоКГ выявляется нарушение локально сократимости желудочка, истончение его стенки.
В первые 4-6 часов после болевого приступа в крови определяется повышение миоглобина — белка, осуществляющего транспорт кислорода внутрь клеток. Повышение активности креатинфосфокиназы (КФК) в крови более чем на 50% наблюдается спустя 8—10 ч от развития инфаркта миокарда и снижается до нормы через двое суток. Определение уровня КФК проводят через каждые 6-8 часов. Инфаркт миокарда исключается при трех отрицательных результатах.
Для диагностики инфаркта миокарда на более поздних сроках прибегают к определению фермента лактатдегидрогеназы (ЛДГ), активность которой повышается позже КФК – спустя 1-2 суток после формирования некроза и приходит к нормальным значениям через 7-14 дней. Высокоспецифичным для инфаркта миокарда является повышение изоформ миокардиального сократительного белка тропонина — тропонина-Т и тропонина-1, увеличивающихся также при нестабильной стенокардии. В крови определяется увеличение СОЭ, лейкоцитов, активности аспартатаминотрансферазы (АсАт) и аланинаминотрансферазы (АлАт).
Коронарная ангиография (коронарография) позволяет установить тромботическую окклюзию коронарной артерии и снижение желудочковой сократимости, а также оценить возможности проведения аортокоронарного шунтирования или ангиопластики — операций, способствующих восстановлению кровотока в сердце.
Лечение
При инфаркте миокарда показана экстренная госпитализация в кардиологическую реанимацию. В остром периоде пациенту предписывается постельный режим и психический покой, дробное, ограниченное по объему и калорийности питание. В подостром периоде больной переводится из реанимации в отделение кардиологии, где продолжается лечение инфаркта миокарда и осуществляется постепенное расширение режима.
Купирование болевого синдрома проводится сочетанием наркотических анальгетиков (фентанила) с нейролептиками (дроперидолом), внутривенным введением нитроглицерина.
Терапия при инфаркте миокарда направлена на предупреждение и устранение аритмий, сердечной недостаточности, кардиогенного шока. Назначают антиаритмические средства (лидокаин), ß-адреноблокаторы (атенолол), тромболитики (гепарин, ацетилсалициловая к-та), антогонисты Са (верапамил), магнезию, нитраты, спазмолитики.
В первые 24 часа после развития инфаркта миокарда можно произвести восстановление перфузии путем тромболизиса или экстренной баллонной коронарной ангиопластики.
Прогноз
Инфаркт миокарда является тяжелым, сопряженным с опасными осложнениями заболеванием. Большая часть летальных исходов развивается в первые сутки после инфаркта миокарда. Насосная способность сердца связана с локализацией и объемом зоны инфаркта. При повреждении более 50% миокарда, как правило, сердце функционировать не может, что вызывает кардиогенный шок и гибель пациента. Даже при менее обширном повреждении сердце не всегда справляется нагрузками, в результате чего развивается сердечная недостаточность.
По истечении острого периода прогноз на выздоровление хороший. Неблагоприятные перспективы у пациентов с осложненным течением инфаркта миокарда.
Профилактика
Необходимыми условиями профилактики инфаркта миокарда являются ведение здорового и активного образа жизни, отказ от алкоголя и курения, сбалансированное питание, исключение физического и нервного перенапряжения, контроль АД и уровня холестерина крови.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
