Инфаркт миокарда и wpw синдром

1 стадия: Кратковременные (
2 стадия: Повышение частоты и длительности (30 мин–3 ч) приступов, купирование одним антиаритмическим препаратом, иногда в сочетании с вагусными пробами.
Для профилактики тахикардии применяют медикаменты.
3 стадия: Частые и длительные (>3 ч) приступы ортодромной тахикардии, появление приступов ФП, ЖТ, ФЖ, нарушения проводящей системы (СССУ, БНПГ, АВ блокады), толерантности к антиаритмическим препаратам. Показана катетерная аблация ДП.
Описаны у взрослых единичные случаи инволюции ДП, обусловленные очаговым фиброзом, кальцинозом фиброзного кольца, механическим изоволюмическим повреждением мышечных мостиков между фиброзным кольцом и миокардом желудочков.
Летальность от аритмии при синдроме WPW составляет 1,5%.
Диагностика инфаркта миокарда
Предсердно–желудочковое соединение нередко проявляется псевдоинфарктной ЭКГ. Патологический зубец Q (отрицательная дельта–волна) с дискордантным подъемом сегмента ST встречается в 53–85% феномена WPW (рисунки 95, 107). Заметим, что величина смещения сегмента ST может изменяться, что зависит от вегетативных влияний на проводимость по ДП.
В ряде случаев электрокардиографические проявления инфаркта миокарда напоминают феномен WPW с отрицательной дельта–волной (рисунок 108). Широкий и измененный комплекс QRS, дискордантное смещение сегмента ST и зубца T создают большие трудности в диагностике инфаркта миокарда у пациентов с феноменом WPW (рисунок 109).
В этом случае необходимо ориентироваться на длительные ангинозные боли, повышение активности сердечных биомаркеров (тропонины), нарушение накопления изотопов в миокарде левого желудочка, акинезию по данным эхокардиографии.

Рис. 109.
Феномен WPW с псевдоинфарктным зубцом
. У мальчика 15 лет в отведении V1регистрируется дельта–волна, симулирующая патологический зубец Q.
Диагностике инфаркта миокарда помогают различные фармакологические тесты. Например, блокада ДП может привести к исчезновению электрокардиографических признаков, обусловленных изменением хода возбуждения. Подобный результат можно в 30–50% получить при ускорении проведения по АВ узлу с помощью атропина. После введения АТФ проявления пучка Кента на ЭКГ усиливаются. Заметим, что после исчезновения признаков предвозбуждения может сохраняться отрицательный зубец Т (Surawicz B., 1996).
Формулировка диагноза
При наличии электрокардиографических признаков ДП по предложению Рабочей группы экспертов ВОЗ (1980) используют термин феномен WPW, а в случае присоединения тахикардии – синдром WPW.

Рис. 110.
Слева – постинфарктный кардиосклероз
, симулирующий феномен WPW с отрицательной дельта–волной. Справа – изменения при инфаркте миокарда (20 день), похожие на дельта–волну.
Выделяют следующие клинические формы феномена WPW:
= Манифестирующая – постоянные изменения ЭКГ (укороченный PQ, дельта–волна, широкий QRS).
= Интермиттирующая – преходящие изменения ЭКГ, включая бради– и тахизависимые блокады ДП. При суточном мониторировании ЭКГ типичные изменения периодически исчезают в 30–40% случаев, что обычно связано с преходящей блокадой ДП.
= Латентная – изменения ЭКГ появляются только при ЭФИ.
= Скрытая – имеется только ретроградное проведение импульса по ДП, поэтому ЭКГ покоя всегда нормальная и возможна ортодромная (АВ реципрокная) тахикардия.
Приведем несколько примеров оформления клинического диагноза при синдромах предвозбуждения желудочков:
= Феномен WPW, интермиттирующая форма.
= Синдром WPW, скрытая форма, пароксизмальная атриовентрикулярная реципрокная тахикардия.
= Синдром WPW, пароксизмальная фибрилляция предсердий с ЧСС до 240 в мин с обмороками.

Рис. 111.
ЭКГ у пациента с инфарктом миокарда и феноменом WPW
. ЭКГ на следующий день после 4–часовых загрудинных болей, КФК 950 мкм/л (А). ЭКГ через 4 дня (Б). Отмечается провал зубца R в отведениях V3–4. В отведениях V1–2 отрицательная дельта–волна.
Лечение
При бессимптомном феномене WPW обычно лечения не требуется. Лицам определенных профессий (летчики, водолазы, водители общественного транспорта, спортсмены) целесообразно проведение аблации.
При наличии обмороков проводят ЭФИ и катетерную деструкцию ДП. Профилактическое антиаритмическое лечение в настоящее время назначается редко.
Ортодромная тахикардия
Купирование ортодромной АВ реципрокной тахикардии сходно с лечением АВ узловой реципрокной тахикардии. Хорошим эффектом обладают вагусная проба, верапамил (дилтиазем) и ЧПЭС (рисунок 110). Также с хорошим эффектом используют при нетяжелых, длительных и редких приступах пероральные схемы лечения, например, дилтиазем 120 мг + пропранолол 80 мг.
В редких случаях возможен спонтанный переход ортодромной тахикардии в ФП и тогда блокирование АВ проведения верапамилом будет нежелательно. Для таких ситуаций может потребоваться проведение экстренной ЭИТ.

Рис. 112.
Купирование ортодромной тахикардии учащающей ЧПЭС
.
Важно учитывать повышенный риск ФП при внутривенном введении АТФ. Так в исследовании S.A.Strickberger с соавт.(1997) назначение аденозина в дозе 12 мг внутривенно при НЖТ в 12% случаев вызвал ФП.
Для профилактики тахикардии рекомендуют препараты 1А,1С или 3 класса. По–видимому, возможно длительно применение бета–блокаторов, особенно при отсутствии признаков «быстрого» ДП (ACC/AHA/ESC, 2003). При неэффективности или непереносимости антиаритмических препаратов показана катетерная деструкция ДП.
Фибрилляция предсердий
При высокой ЧСС и тяжелых гемодинамических нарушениях необходимо сразу провести электрическую кардиоверсию. В остальных случаях для купирования тахикардии выбирают обычно препараты с сильным и быстрым антиаритмическим эффектом, хорошо блокирующие ДП, например, пропафенон, прокаинамид, а также ибутилид или флекаинид. Амиодарон эффективен, однако относительно медленное развитие эффекта в тяжелых случаях ограничивает его применение.
Недавно введенный в клиническую практику дофетилид показал хороший купирующий эффект при синдроме WPW с ФП. Однократное или повторное введение препарата устраняло аритмию в 82% случаев (Krahn A.D., et al., 2001).
Таблица 47
Влияние антиаритмических препаратов на проведение по ДП

Отметим, что оценка влияния препаратов на скорость проведения по ДП (таблица 46) имеет значение в основном для лечения ширококомплексных тахикардий, особенно фибрилляции и трепетания предсердий, а не ортодромной тахикардии. В связи с возможностью ускорения проведения по ДП и развитием ФЖ, внутривенное введение антагонистов кальция, бета–блокаторов и дигоксина противопоказано.
Если имеются факторы повышенного риска внезапной смерти, то необходима деструкция ДП. В остальных случая можно попытаться предупредить приступы с помощью препаратов 1С или 3 класса.
Заметим, что при пероральном приеме верапамила риск ФЖ не повышается (Josephson M.E., et al., 2000). В нашем наблюдении после приема 80 мг верапамила на ЭКГ зарегистрировано парадоксальное исчезновение феномена WPW (рисунок 111). Притом ни разу во время предыдущих и последующих суточных мониторирований ЭКГ без верапамила не отмечено признаков блокады ДП. По–видимому, имеются ДП с различными электрофизиологическими свойствами и разной реакцией на фармакологические средства.

Рис. 113.
Парадоксальная блокада ДП после приема верапамила
. А – исходная ЭКГ. Б – через 2 ч после приема внутрь 80 мг верапамила.
Антидромная тахикардия
Для купирования и профилактики антидромной тахикардии применяют препараты 1А, 1С и 3 класса. В отличие от ортодромной тахикардии, в данном случае не показаны верапамил и дигоксин, поскольку возможно повышение ЧСС. При неэффективности или непереносимости антиаритмических препаратов показана катетерная деструкция ДП.
Немедикаментозное лечение
Катетерная радиочастотная аблация
Безопасность, эффективность и относительно низкая стоимость радиочастотной катетерной аблации ДП делают это лечение методом выбора у большинства пациентов с синдромом WPW. Методика лечения заключается в проведении электродов к месту расположения ДП, выявленного предварительно при ЭФИ, и деструкции соединения электрическим разрядом (рисунки 112, 113).
Эффективность лечения при ДП, расположенных в левой свободной стенке, составляет 91–98%, в септальной области – 87%, в правой свободной стенке – 82%.
Общая частота осложнений и смерти составляет 2,1% и 0,2%. Осложнения включают повреждение клапанов, тампонаду перикарда, АВ блокаду, легочные и системные эмболии. Важно отметить, что после успешной аблации ДП часто рецидивирует ФП: в 12% у пациентов до 50 лет, 35% у пациентов старше 50 лет и в 55% у пациентов старше 60 лет (Dagres N., et al., 2001).

Рис. 114.
Позиции катетера при правом передне–септальном ДП
(А) и левом ДП (В) во время радиочастотной катетерной аблации при синдроме WPW.

Рис. 115.
Радиочастотная пблация ДП при синдроме WPW
.
Таблица 48
Показания к РЧА дополнительных путей (ВНОА,2009)
I класс (доказана эффективность)
1. Пациенты с симптомными АВ реципрокными тахикардиями, устойчивыми к антиаритмическим препаратом, а также при непереносимости препаратов пациентом или его нежелании продолжать долгосрочную лекарственную терапию.
2. Пациенты с ФП (или другой предсердной тахиаритмией) и быстрым желудочковым ответом, связанным с антероградным проведением импульса по ДП, если тахикардия устойчива к действию антиаритмических препаратов, а также при непереносимости препаратов пациентом или его нежелании продолжать длительную антиаритмическую терапию.
II класс (противоречивые данные об эффективности)
1. Пациенты с АВ реципрокной тахикардией или ФП с высокой частотой сокращений желудочков, определяемой при ЭФИ по поводу изучения механизмов.
2. Пациенты с предвозбуждением желудочков, не имеющие симптомов, если их профессиональная деятельность, страховые возможности, душевный комфорт или интересы общественной безопасности будут нарушены в результате возникновения спонтанных тахиаритмий.
3. Пациенты с ФП и контролируемой частотой желудочковых ответов с проведением по ДП.
4. Пациенты с семейным анамнезом внезапной сердечной смерти.
Оперативное лечение
В настоящее время оперативное лечение ДП применяется редко. Оперативная деструкция осуществляется в условиях искусственного кровообращения или без него, через эндо– или эпикардиальный доступ.
Деструкция ДП осуществляется с помощью пересечения острым путем, криодеструкции, электродеструкции, химической денатурации.
Эффективность около лечения достигает 100%. Летальность метода около 1,5%, а если одновременно проводится коррекция порока сердца – 2–5%. АВ блокада 3 степени появляется в 0,8%, что связано с разделением предсердий и желудочков в зоне ДП во время операции. Повторная деструкция требуется в 0–3%.
Практические рекомендации
= Нормальная ЭКГ не исключает наличия ДП.
= Определение локализации ДП по наличию и полярности дельта–волны в различных отведениях ЭКГ не имеет существенного клинического значения.
= Врожденный пучок Кента может проявляться на ЭКГ псевдоинфарктными изменениями.
= Тактика ведения синдрома предвозбуждения желудочков определяется наличием тахикардии и проводящими свойствами ДП.
= Пациентам определенных профессий с признаками предвозбуждения на ЭКГ требуется определение электрофизиологических свойств ДП в связи с высоким риском неблагоприятных ситуаций уже при первом приступе тахикардии.
= Верапамил и дигоксин ускоряют проведение по дополнительному пути Кента и могут быть опасными при развитии фибрилляции или трепетания предсердий.
= АВ узловая реципрокная тахикардия может быть обусловлена ретроградно функционирующим ДП.
= При тахикардии с очень высокой ЧСС (>200–250 в мин) нужно исключать синдром предвозбуждения желудочков.
Источник
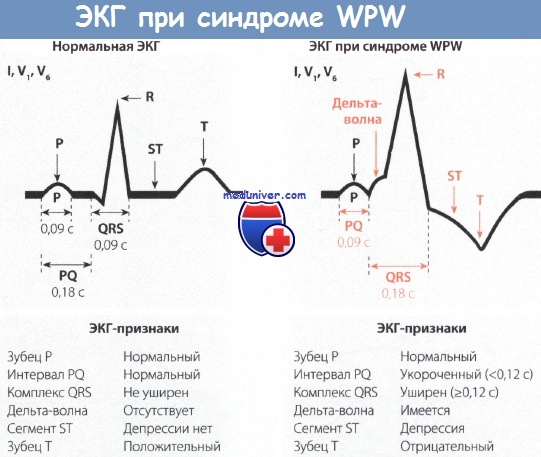
Признаки синдрома Вольфа-Паркинсона-Уайта (WPW) на ЭКГ• Синдром Вольфа-Паркинсона-Уайта (WPW) встречается редко, однако из-за многогранной картины считается «каверзным» для ЭКГ-диагностики. • Для ЭКГ-картины синдрома Вольфа-Паркинсона-Уайта (WPW) характерно укорочение интервала PQ (менее 0,12 с), уширение и деформация комплекса QRS, конфигурация которого напоминает блокаду ножки ПГ, наличие дельта-волны и нарушение возбудимости. • При синдроме WPW возбуждение сердца происходит двумя путями. Сначала частично и раньше времени через дополнительный проводящий путь возбуждается миокард одного желудочка, затем возбуждение проводится нормальным путем через АВ-узел. • Синдром Вольфа-Паркинсона-Уайта (WPW) часто наблюдается у молодых мужчин. Для него типичны приступы пароксизмальной тахикардии (АВ-узловая тахикардия). Синдром Вольфа-Паркинсона-Уайта (WPW) назван по фамилиям авторов, впервые описавших его в 1930 г. (Вольф, Паркинсон и Уайт). Частота встречаемости этого синдрома небольшая и колеблется в диапазоне 1,6-3,3%о, хотя среди больных с пароксизмальной тахикардией на его долю приходится от 5 до 25% случаев тахикардии. Важность диагностики синдрома Вольфа-Паркинсона-Уайта (WPW) связана с тем, что по своим ЭКГ-проявлениям он напоминает многие другие заболевания сердца и ошибка в диагностике чревата тяжелыми последствиями. Поэтому синдром WPW считается «каверзным» заболеванием. Патофизиология синдрома Вольфа-Паркинсона-Уайта (WPW)При синдроме Вольфа-Паркинсона-Уайта (WPW) возбуждение миокарда происходит двумя путями. В большинстве случаев причиной синдрома бывает врожденный дополнительный пучок проведения, а именно дополнительный мышечный пучок, или пучок Кента, который служит коротким путем распространения возбуждения из предсердий в желудочки. Это можно представить следующим образом. Возбуждение возникает, как обычно, в синусовом узле, но распространяется по дополнительному проводящему пути, т.е. упомянутому выше пучку Кента, достигая желудочка быстрее и раньше, чем при обычном распространении возбуждения. В результате происходит преждевременное возбуждение части желудочка (предвозбуждение). Вслед за этим возбуждается остальная часть желудочков в результате поступления в них импульсов по нормальному пути возбуждения, т.е. по пути, проходящему через АВ-соединение.
Симптомы синдрома Вольфа-Паркинсона-Уайта (WPW)Для синдрома Вольфа-Паркинсона-Уайта (WPW) характерны следующие 3 клинических признака: • По данным многочисленных наблюдений, синдром WPW у мужчин встречается чаще, чем у женщин; 60% случаев синдрома WPW приходится на долю мужчин молодого возраста. • Больные синдромом Вольфа-Паркинсона-Уайта (WPW) часто жалуются на сердцебиение, вызванное нарушением ритма сердца. В 60% случаев у больных наблюдаются аритмии, преимущественно пароксизмальная наджелудочковая тахикардия (реципрокная АВ-узловая тахикардия). Кроме того, возможны мерцание предсердий, трепетание предсердий, предсердная и желудочковая экстрасистолии, а также АВ-блокада I и II степени. • В 60% случаев синдром Вольфа-Паркинсона-Уайта (WPW) выявляют у людей, которые не предъявляют жалоб со стороны сердца. Это обычно лица, страдающие вегетососудистой дистонией. В остальных 40% случаев синдром WPW диагностируют у больных с сердечной патологией, которая нередко бывает представлена различными пороками сердца (например, синдромом Эбштейна, дефектами межпредсердной и межжелудочковой перегородок) или ИБС.
Диагностика синдрома Вольфа-Паркинсона-Уайта (WPW)Диагностировать синдром Вольфа-Паркинсона-Уайта (WPW) можно только при помощи ЭКГ. При внимательном чтении ЭКГ можно выявить своеобразную картину: после нормального зубца Р следует необычно короткий интервал PQ, продолжительность которого меньше 0,12 с. В норме длительность интервала PQ, как уже говорилось в главе, посвященной нормальной ЭКГ, равна 0,12-0,21 с. Удлинение интервала PQ (например, при АВ-блокаде) наблюдается при различных заболеваниях сердца, в то время как укорочение этого интервала представляет собой редкий феномен, который отмечается практически только при синдромах WPW и LGL. Для последнего характерно укорочение интервала PQ и нормальный комплекс QRS. Другим важным ЭКГ-признаком является изменение комплекса QRS. В его начале отмечается так называемая дельта-волна, которая придает ему своеобразный вид и делает его уширенным (0,12 с и более). В итоге комплекс QRS оказывается уширенным и деформированным. Он может напоминать по форме изменения, характерные для блокады ПНПГ, а в части случаев -ЛНПГ. Поскольку деполяризация желудочков (комплекс QRS) явно изменена, то и реполяризация претерпевает вторичные изменения, затрагивающие интервал ST. Так, при синдроме WPW отмечаются отчетливая депрессия сегмента ST и отрицательный зубец Т в левых грудных отведениях, прежде всего, в отведениях V5 и V6. Далее отметим, что при синдроме Вольфа-Паркинсона-Уайта (WPW) нередко регистрируется очень широкий и глубокий зубец Q в отведениях II, III и aVF. В таких случаях возможна ошибочная диагностика ИМ задней стенки. Но иногда явно уширенный и глубокий зубец Q регистрируется в правых грудных отведениях, например в отведениях V1 и V2. Неопытный специалист в таком случае может ошибочно диагностировать инфаркт миокарда (ИМ) передней стенки ЛЖ. Но при достаточном опыте, как правило, удается в отведениях II, III, aVF или V1 и V2 распознать дельта-волну, характерную для синдрома WPW. В левых грудных отведениях V5 и V6 регистрируется направленная вниз дельта-волна, поэтому зубец Q не дифференцируется. Лечение синдрома WPW, проявляющегося клинической симптоматикой, начинают с назначения лекарственных средств, например аймалина или аденозина, после чего, если эффект отсутствует, прибегают к катетерной аблации дополнительного проводящего пути, которая приводит к излечению в 94% случаев. При бессимптомном течении синдрома WPW специальной терапии не требуется. Особенности ЭКГ при синдроме Вольфа-Паркинсона-Уайта (WPW):
Учебное видео ЭКГ при синдроме WPW (Вольфа-Паркинсона-Уайта)
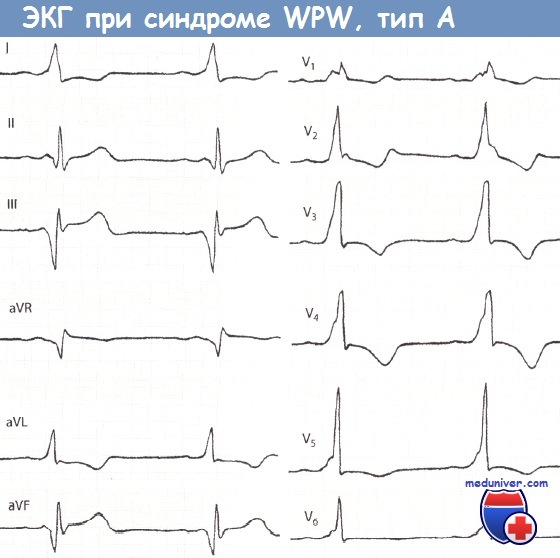
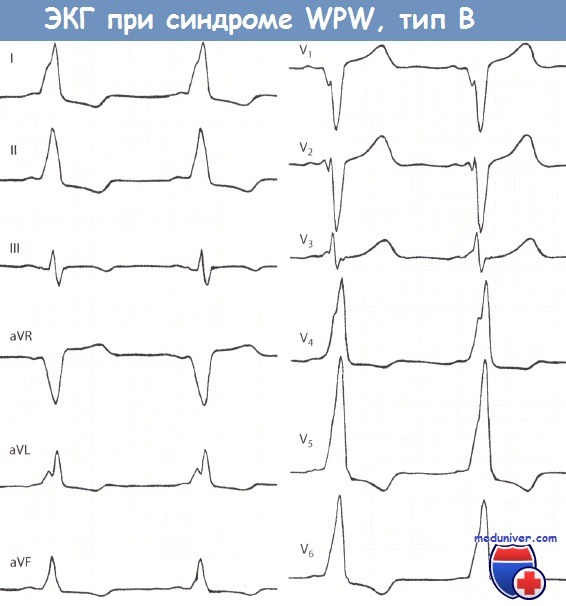
— Также рекомендуем «Классификация синдрома Вольфа-Паркинсона-Уайта (WPW): типы А и В» Оглавление темы «Расшифровка ЭКГ (электрокардиограммы)»:
|
Источник