Иммуноглобулин ребенку при синдроме кавасаки
Лечение болезни Кавасаки у детей. Прогноз
Начинать лечение с внутривенного введения иммуноглобулина и большими дозами аспирина следует сразу же после установления диагноза болезни Кавасаки. Механизм действия иммуноглобулина при болезни Кавасаки неизвестен, но его введение в большинстве случаев быстро снижает температуру тела и устраняет другие клинические проявления заболевания. Если у больных, получающих в первые 10 дней только аспирин, частота поражений коронарных артерий составляет 20-25 %, то при сочетанном применении аспирина и иммуноглобулина риск этого осложнения снижается до 2-4 %.
Особого внимания требуют лихорадящие больные, у которых диагноз был установлен позднее 10 сут после начала заболевания.
Неизвестно, снижает ли противовоспалительная терапия в этих случаях риск аневризм коронарных артерий. На 14-е сутки болезни или при отсутствии лихорадки не менее 3-4 дней дозы аспирина с противовоспалительных снижают до анти-тромботических (3-5 мг/кг/сут). При отсутствии ЭхоКГ-изменений прием аспирина продолжают в течение 6-8 нед. после начала заболевания, т. е. до нормализации СОЭ.
Иногда первая инфузия иммуноглобулина не дает желаемых результатов. Повторное введение той же дозы (2 г/кг) требует большой осторожности. Данные об эффективности кортикостероидов противоречивы. Их следует применять лишь у больных, у которых повторное ВВИГ не привело к снижению температуры тела.

Больные с небольшой одиночной аневризмой должны принимать аспирин неопределенно долго. При крупных или многочисленных аневризмах можно после консультации с педиатром-кардиологом дополнительно назначить дипиридамол или варфарин. Иногда при аневризме коронарной артерии возникает ее острый тромбоз, и для спасения жизни больного приходится проводить тромболитическую терапию. При крупных аневризмах или риске тромбоза применяли абциксимаб (РеоПро).
Этот препарат может снижать частоту тромбозов. Больные с аневризмами должны периодически обследоваться с использованием ЭхоКГ, нагрузочных проб, а возможно, и ангиографии. При стенозе коронарных артерий проводят чрескожную ротационную ангиопластику, прямую атерэктомию или имплантацию стента.
Больным, длительно получающим аспирин, для снижения риска синдрома Рейе показана иммунизация противогриппозной вакциной. У получающих салицилаты детей риск синдрома Рейе после введения вакцины против ветряной оспы значительно ниже, чем после заражения вирусом дикого типа. Врач должен сопоставить опасность вакцинации детей, длительно получающих аспирин, с риском заражения вирусом ветряной оспы.
Вакцинацию против кори, эпидемического паротита, краснухи и ветряной оспы больных, которым внутривенно вводили иммуноглобулин (2 г/кг), необходимо отложить на 11 мес, так как специфические противовирусные антитела, содержащиеся в препарате иммуноглобулина, могут препятствовать развитию иммунной реакции на живые вирусные вакцины.
Осложнения и прогноз болезни Кавасаки
В отсутствие поражений коронарных артерий больные полностью выздоравливают. Рецидивы заболевания наблюдаются лишь в 1-3% случаев. При поражении коронарных артерий прогноз зависит от тяжелой этой патологии. В Японии смертность от болезни Кавасаки составляет в настоящее время менее 0,1%. Примерно в 50% случаях аневризмы коронарных артерий, выявляемые с помощью ЭхоКГ через 1-2 года исчезают.
Однако внутрисосудистое УЗИ показывает, что после того, как аневривризмы пропадают, остается выраженное утолщение интимы сосудов с изменением их реакции на нагрузки. Вероятность исчезновения крупных аневризм крайне мала, и они наиболее часто приводят к тромбозу или стенозу коронарных артерий. При значительном снижении перфузии миокарда может потребоваться коронарное шунтирование. Для протезирования лучше использовать отрезки артерий, которые увеличиваются в размерах по мере роста ребенка и гораздо чаще сохраняется проходимость, чем протезы из вен. В тех редких случаях, когда реваскуляризация миокарда из дистального коронарного стеноза или аневризме невозможна, а также при резком нарушении функции миокарда показана трансплантация сердца. Приводят ли аномалии коронарных артерий при болезни Кавасаки к увеличению частоты их атеросклеротических поражений в молодом возрасте неизвестно.
— Также рекомендуем «Геморрагический васкулит — болезнь Шенлейн-Геноха у детей. Причины»
Оглавление темы «Системные болезни у детей»:
- Болезнь Бехчета. Диагностика и лечение
- Синдром Шегрена. Диагностика и лечение
- Периодическая болезнь — средиземноморская семейная лихорадка. Диагностика и лечение
- Амилоидоз. Диагностика и лечение
- Саркоидоз у детей. Диагностика и лечение
- Болезнь Кавасаки у детей. Причина
- Клиника и диагностика болезни Кавасаки у детей
- Лечение болезни Кавасаки у детей. Прогноз
- Геморрагический васкулит — болезнь Шенлейн-Геноха у детей. Причины
- Клиника и диагностика геморрагического васккулита (болезни Шенлейн-Геноха) у детей
Источник
Sharomka / Shutterstock
Общество детской интенсивной терапии Великобритании разослало 27 апреля предупреждение об увеличении случаев тяжелого заболевания, связанного с COVID-19, у детей .
С тех пор в Великобритании было выявлено 19 случаев заболевания детей, а в пяти других странах (США, Франция, Италия, Испания и Швейцария) было выявлено 100 случаев . Это новая ситуация, и в настоящее время доступна лишь минимальная информация, хотя таких случаев очень мало, и подавляющее большинство инфекций COVID-19 у детей все еще очень легкие.
Новые сообщения о детях, показывающих воспаление многих органов, особенно кровеносных сосудов и сердца. Симптомы, по-видимому, включают сильную боль в животе и желудочно-кишечные заболевания, хотя у некоторых также наблюдаются лихорадка и кожные высыпания. Это очень тяжелое заболевание, требующее лечения в отделении интенсивной терапии, хотя о смертельных исходах не сообщалось.
- Синдром, похоже, похож на болезнь Кавасаки , которая включает воспаление кровеносных сосудов. Как правило, заболевание возникает у детей в возрасте до пяти лет и может привести к аневризме коронарной артерии и постоянному повреждению сердца, если не лечить.
- Синдром лечат внутривенным введением иммуноглобулина (антитела), аспирина и стероидов, в тяжелых случаях. Мы не знаем, что вызывает болезнь Кавасаки , но считается, что это сочетание генетики и иммунного ответа на инфекцию.
- В настоящее время неясно, вызван ли этот новый синдром COVID-19 и какова связь с болезнью Кавасаки — если таковая имеется.
Иммуноглобулин представляет собой Y-образное антитело. ustas7777777 / Shutterstock
Это вызвано COVID-19?
В Великобритании у некоторых из критически больных детей наблюдалась активная инфекция COVID-19 , хотя некоторые, по-видимому, не были инфицированы .
- Считается, что это может быть просто потому, что эти дети уже вылечили свою инфекцию, теория, которая подтверждается обнаружением антител против COVID-19 у некоторых детей, у которых тест на вирус был отрицательным. Это говорит о том, что новый синдром может быть воспалительной реакцией, которая возникает в период восстановления после того, как инфекция COVID-19 в основном прошла.
- Считается, что подобное явление имеет место при болезни Кавасаки, где респираторные инфекции могут вызвать заболевание. Заражение некоторыми вариантами другого, обычно легкого типа коронавируса, HCoV-229E , чаще наблюдается у пациентов с болезнью Кавасаки, хотя доказано, что ни одна инфекция не вызывала болезнь Кавасаки.
Было опубликовано одно сообщение о шестимесячной девочке, у которой была диагностирована болезнь Кавасаки и COVID-19, хотя неизвестно, была ли инфекция причиной заболевания. Ее лечили иммуноглобулином и высокими дозами аспирина. Она сделала полное выздоровление.
Существующие данные — скудные, что это — предполагает связь между COVID-19 и воспалительным синдромом у детей. Однако в настоящее время нет достаточных доказательств того , что этот синдром вызван COVID-19.
Мы знаем, что у взрослых COVID-19 вызывает значительное воспаление во многих органах организма. Это воспаление играет роль в некоторых из наиболее тяжелых заболеваний COVID-19. Также было показано, что вирус может инфицировать эндотелиальные клетки, которые выстилают кровеносные сосуды, вызывая воспаление кровеносных сосудов. Во многих отношениях это воспаление напоминает тяжелое мультисистемное воспаление, наблюдаемое у детей, хотя неизвестно, вызваны ли они подобными процессами.
Каковы риски и что мне делать?
Текущие данные показывают, что COVID-19 может заразить детей, но что дети до 19 лет, как правило, имеют очень легкое заболевание. У детей младше десяти лет самый низкий уровень смертности среди всех возрастных групп. Сообщение об этом новом воспалительном синдроме у детей вызывает тревогу, но риск развития COVID-19 для маленьких детей остается очень низким.
Родителям рекомендуется продолжать следить за любыми признаками тяжелых заболеваний у своих детей, особенно одышка или затрудненное дыхание. В настоящее время также рекомендуется проявлять бдительность при болях в животе и желудочно-кишечных расстройствах, особенно в сочетании с лихорадкой или сыпью.
Если у вас есть какие-либо сомнения относительно здоровья вашего ребенка, пожалуйста, позвоните своему врачу или в службу неотложной помощи.
Доктор Джереми Россман является почетным старшим преподавателем вирусологии в Школе биологических наук и президентом и основателем неправительственной организации Research-Aid Networks (www.researchaidnetworks.org). Д-р Россман проводит совместные междисциплинарные исследования в области молекулярной биологии вирусов Эбола и гриппа, международных ответных мер в отношении эпидемий, доказательной гуманитарной помощи и научного образования.
Он получил степень доктора наук по возникающим инфекционным заболеваниям в Университете медицинских наук Университета (Бетесда, штат Мэриленд, США) за исследования трансдукции сигнала Т-лимфоцитами (2006). После получения докторской степени он проводил исследования в докторантуре с профессором Робертом Лэмбом в Медицинском институте Говарда Хьюза (Северо-западный университет, Эванстон, Иллинойс, США), где он исследовал механизмы возникновения вируса гриппа (2006–2011 годы).
Подписывайтесь на мой канал, ставьте лайки, и помогайте распространять важную информацию!
Источник
Болезнь Кавасаки у детей проявляется до 5 лет. Патология сопровождается серьезными нарушениями в работе иммунной системы, а также присоединением ряда инфекционных заболеваний. Ввиду большого количества тяжелых симптомов и возможных осложнений, которыми характеризуется заболевание, для его лечения обязательно нужно обращаться к врачу.
Что это такое – синдром Кавасаки?
Болезнью, или синдромом, Кавасаки у детей называется состояние, при котором происходит повреждение коронарных артерий, а также изменение формы и размера сердечной мышцы. Заболевание открыто и описано в 1961 году педиатром Кавасаки из Японии.
Болезнь Кавасаки у детей проявляется до 8 лет
Болезнь сопровождается повреждением как мелких, так и крупных кровеносных сосудов. При этом капилляры лопаются, и происходит кровоизлияние, из-за чего у больного на коже наблюдаются кровянистые сеточки. Особенно они заметны на лице и глазных белках. В крупных сосудах наблюдаются следующие процессы:
- растяжение сосудов, в результате которого их стенки становятся тонкими и легко повреждаются, провоцируя внутренние кровотечения. При наличии бактериальной инфекции в организме или в случае образовавшейся открытой раны существует риск развития гангрены или сепсиса;
- тромбозы;
- расширение вен с образованием узелков.
Основная причина возникновения патологии не обнаружена. Однако присутствие в организме антигенов стрептококков и стафилококков, которое сопровождается повышением уровня Т-лимфоцитов, может способствовать развитию болезни.
Более 70% заболевших – это дети младше 3 лет, патология в 1,5 раза чаще возникает у мальчиков. Одновременно с этим уровень зараженных малышей монголоидной расы среди всех больных составляет около 95%.
Предполагаемые возбудители синдрома
Этиология заболевания неизвестна. Предположительными возбудителями патологии считаются такие инфекции:
- стафилококк;
- спирохета;
- риккетсии;
- вирус Эпштейна-Барр;
- парвовирус;
- ретровирус.
Причиной возникновения заболевания также может являться герпетическая инфекция.
Симптомы заболевания
Болезнь Кавасаки имеет 3 последовательных стадии развития.
- Начальная, острая фебрильная. Она длится 1–1,5 недели.
- Подострая. Возникает спустя 2–3 недели со дня активного проявления болезни.
- Период выздоровления. Длительность этого этапа от 4 недель до нескольких лет.
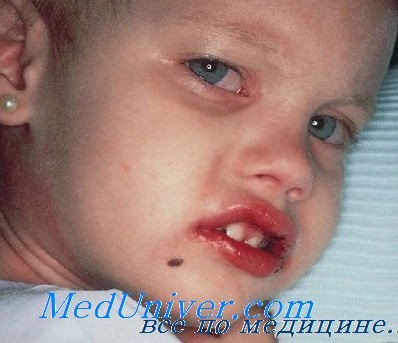
Появление первых признаков заболевания всегда сопровождается длительной лихорадкой. Обычно фебрильная температура у ребенка держится более 5 дней. Если своевременно не выявлена причина лихорадки и не начато лечение болезни, высокая температура может наблюдаться у ребенка около 14 дней. Помимо этого, у малышей присутствуют такие симптомы:
- красные пятна, сыпь и волдыри на коже рук и ног. Наиболее заметны они в области ладоней и пяток;
- опухлость конечностей, сопровождающаяся снижением подвижности пальцев. Наиболее сильная отечность наблюдается на 3–5 день болезни;
- сильное шелушение кожи;
- конъюнктивит на обоих глазах. При болезни Кавасаки из глаз не появляется гной или иные патологические выделения;
- увеличенные шейные лимфоузлы. Диаметр каждого из них составляет более 15 мм;
- кровоточивость десен;
- покраснение глаз;
- кожа губ становится сухой и постоянно трескается;
- язвочки на внутренней стороне щеки;
- язык окрашивается в яркий малиновый цвет.
При наличии 4 и более симптомов заболевания у ребенка диагностируется синдром Кавасаки. В случае появления 3 и менее признаков заболевания врачом ставится диагноз болезни с неполной клинический картиной.
Со стороны работы внутренних органов и систем могут наблюдаться такие симптомы патологии:
- аневризмы сосудов;
- периодические боли в области грудной клетки;
- инфаркт миокарда;
- перикардит;
- сердечная недостаточность;
- миокардит;
- тахикардия;
- митральная недостаточность.
Помимо специфических признаков болезни Кавасаки, у ребенка могут наблюдаться тошнота и рвота, диарея, а также сильный дискомфорт в области желудка. В отдельных случаях синдром сопровождается уретритом или менингитом.
Методы диагностики
Диагностика заболевания производится на основании имеющихся симптомов патологии. Анализ крови используется только для общей оценки состояния организма. У детей с синдромом Кавасаки наблюдается высокий уровень тромбоцитов и лейкоцитов, анемия. При проведении биохимического анализа выявляются повышенные уровни трансаминаз, иммуноглобулинов и серомукоида. В моче больного ребенка присутствует белок, а также превышены нормы лейкоцитов.
Дополнительно врач может назначить такие диагностические процедуры:
- электрокардиограмму;
- рентгеновский снимок грудной клетки;
- ультразвуковое исследование сердца;
- ангиографию коронарных артерий.
Дифференциальную диагностику проводят с корью, скарлатиной, краснухой. Исследования включают в себя анализы крови на соответствующие болезням антитела.
В отдельных случаях для диагностики болезни ребенку назначается проведение люмбальной пункции.
Лечение
Этиотропного лечения болезни Кавасаки нет
Радикальные методы терапии патологии не разработаны. Основное лечение заключается в одновременном проведении инъекций ацетилсалициловой кислоты и иммуноглобулина внутривенно. При этом ацетилсалициловая кислота улучшает реологические свойства крови, предотвращает появление тромбов и снимает воспаление. Иммуноглобулин препятствует появлению аневризм. При сочетании этих двух препаратов также понижается температура тела ребенка. Терапевтический курс длится 3 месяца.
В качестве дополнения к основной терапии больному назначают антикоагулянты. Они обеспечивают профилактику тромбоза. Часто применяются такие препараты:
- клопидогрел;
- варфарин.
Лечение патологии с помощью кортикостероидов недопустимо, поскольку препараты этой группы в данном случае только способствуют тромбозу коронарных сосудов.
Последствия и прогнозы
Появление осложнений заболевания возможно лишь при неправильном лечении патологии или его полном отсутствии. В таких случаях у ребенка могут развиться:
- артрит;
- гангрена;
- вальвулит;
- миокардит;
- асептический менингит;
- инфаркт миокарда;
- отит;
- аневризма коронарных артерий;
- водянка желчного пузыря.
Прогноз при адекватном лечении положительный. В среднем смертность больных с синдромом Кавасаки составляет 2% от всех больных этой болезнью. Наиболее частой причиной смерти становятся тромбоз и инфаркт миокарда.
Каждый 5 пациент после болезни имеет необратимые изменения стенок коронарных сосудов.
Профилактика и диспансерное наблюдение
Специфической профилактики заболевания на сегодняшний день не существует. Во избежание развития опасных последствий болезни при первых ее проявлениях нужно обращаться за врачебной помощью.
Дети, перенесшие болезнь, должны наблюдаться у кардиолога. Каждые 5 лет им рекомендуется проходить обследование сердца и коронарных сосудов.
Читайте в следующей статье: болезнь Крона у детей
Источник
Может, кому-то пригодится эта информация.
Началось все 1 апреля с температуры, 38-38,5, сбивали Нурофеном, Парацетамолом, эффект был недолгий, да и сбивалась до 37,5. На третий день выступила сыпь. На тот момент я еще думала, возможно, это розеола, т.к. сыпь была похожа, да и других симптомов Кавасаки на тот момент не было. Розеола у нас была в январе, но я почитала, что иногда она бывает 2 раза. Дочка все 3 дня только на руках, в том числе и на сон, очень часто плакала, мало ела. Вызвали врача с ПК, она нам поставила ОРЗ, аллергический дерматит, на что я сразу сказала, что никакой новой еды мы не давали. Выписала антибиотик Флемоксин солютаб, я была уверена, что на следующий день мы уже будем огурцом, тк АБ нам обычно всегда помогают. Но нет, 4 день, утром ситуация не изменилась, сыпь, высокая температура (при розеоле температура спадает), красные губы и глаза. Вызвали Скорую, которая так же нам не диагностировала верный диагноз. Легли мы в ГДКБ №2, 1 отделение с диагнозом ОРВИ, бронхит, под вопросом Кавасаки (повезло, что наша лечащая врач сталкивалась уже с такой болезнью, вот только адекватно лечить нас начали на 8 день начала болезни, когда я вынесла врачу мозг).
В больнице сразу стали ставить Цефтриаксон, от температуры Цефекон, Ибупрофен, которые облегчали состояние на недолгое время, понижая температуру до 37,5-37,8, каждую ночь ставили литичку, только так дочка могла заснуть хоть на некоторое время, ночью температура поднималась под 40.
На 2 день в больнице подняла на ноги сначала медсестру, затем врача, когда нам не хотели дать жаропонижающее, сказав, надо немного подождать…А чего ждать, когда я и так знаю уже, что никакие сиропы ни свечки и даже антибиотики не помогают 5-й день. Врач позвала заведующую кардиологии, что-то они там пообсуждали, и решили заменить Цефтриаксон на Цефоперазон, плюс начали ставить капельницы Реамберин и Стерофундин. Вдобавок Бронхорус, Протаргол, Цетиризин, были назначены ингаляции с Беродуалом, но из-за постоянной температуры мы может пару раз их сделали. Перед постановкой капельниц дочку забрали в реанимацию и поставили там вазокан, меня не пустили. Искололи все руки, не могли никак вену найти (
Данное лечение так же не помогло, высокая температура держалась, только что сыпь стала поменьше.
Я не сразу узнала, что у нас Кавасаки, врач не говорила. Отправили нас на ЭКГ, в направлении было указано кавасаки? Я этот листик отдала и забыла, а потом когда начала искать в инете, везде попадалась информация о Коксаки, поэтому я и думала, что у нас Коксаки (по сути, обычный ОРВИ). Только на 4 день в больнице, дежурная врач проболталась о Кавасаки и о том, что в понедельник со мной возможно будет разговаривать профессор. Тогда я и начала усиленно искать в интернете информацию, нашла очень полезные документы, их можно скачать:
— «Клиника, диагностика и лечение синдрома Кавасаки. Клинические рекомендации»
— «Слизисто-кожный лимфонодилярный синдром (Кавасаки) у детей. Клинические рекомендации».
Если бы я раньше нашла информацию, эххх, а так мы начали получать адекватное лечение только на 8 день от начала болезни. Ночью прочитала про эту болезнь, все, что могла найти.
8-й день от начала болезни, караулила с утра врача около ординаторской, сразу спросила КОГДА!!! начнут ставить иммуноглобулин, да в какой дозировке, да с аспирином ли) Она конечно приофигела знатно от моих познаний. В общем, в обед нас забрали в реанимацию и там несколько часов капали ИГ. Удержать ребенка на руках во время капельниц — это отдельная история. К вечеру температура стала падать, до 37!! Ура! Реамберин и Стерофундин отменили, оставили антибиотик Цефоперазон.
На следующий день (9-й день после начала болезни) нас перевели в кардиоревматологическое отделение, в котором мы пролежали еще неделю. На 9 день так же в реанимации капали иммуноглобулин.
После выписки тромбоцитоз сохранялся около месяца, пили Курантил, Аспирин. Постоянный мониторинг ОАК, ЭКГ, ЭХО, медотвод от прививок минимум на полгода.
Сейчас все хорошо, кровь пришла в норму, по ЭХО так же никаких отклонений, слава Богу! Через полгода повторно сдать все анализы, и показаться врачу. Вот таки дела.
Ну и выдержка из интернета про болезнь Кавасаки, кто не может открыть ссылку:
Болезнь Кавасаки (синдром Кавасаки) встречается преимущественно у детей до 5 лет.
Это редкое комплексное иммунное или инфекционное заболевание, которое характеризуется поражением коронарных артерий, лихорадкой, конъюнктивитом и другими тяжелыми симптомами.
Лечение болезни Кавасаки у детей проводится в клинических условиях с помощью медицинских препаратов.
Что это такое?
Болезнь открыта в 1961 г. японским врачом-педиатром Кавасаки, в честь которого и названа болезнь.
Им были выявлены патологии сердца и коронарных артерий, объединенные в комплексное заболевание — синдром Кавасаки.
Это иммунное заболевание, этимология которого до сих пор не выявлена. В результате болезни происходит васкулитное поражение мелких и крупных коронарных артерий и сосудов, а также образованием аневризм, тромбов и разрывов.
Провоцирующим фактором служит повышенный уровень Т-лимфоцитов из-за наличия антигенов на стрептококки и стафилококки, однако это лишь гипотеза, которая еще не нашла научного подтверждения.
Болезнь чаще всего развивается в раннем возрасте (1-5 лет), причем в 30 раз чаще у представителей монголоидной расы. По статистике, 80% больных — дети младше 3-х лет.
У мальчиков болезнь Кавасаки наблюдается в 1,5 раза чаще, чем у девочек. В медицинской практике есть случаи данного заболевания и у взрослых людей старше 30 лет.
Причины и патогенез
Конкретного объяснения появления заболевания нет. Однако выявлены некоторые закономерности и цикличность возникновения вспышек синдрома Кавасаки, например, сезонность, что говорит о возможной инфекционной природе недуга.
Кроме того, обследования больных пациентов показали наличие остатков неизвестных микроорганизмов в крови, напоминающих вирусы.
Основными возможными возбудителями считаются:
— спирохета;
— стафилококки;
— парвовирус;
— стрептококки;
— риккетсии;
— герпес;
— вирус Эпштейн-Бара;
— ретровирус.
Согласно еще одной теории, причина кроется в иммунной системе и наследственных факторах, то есть генах, так как азиаты чаще других страдают от болезни.
Возможной причиной в этом случае считают реакцию организма на токсин или инфекцию, запускающих механизм целого комплекса патологий.
Клиническая картина
Больные синдромом Кавасаки проходят через 3 стадии:
1.Острый фебрильный — от 7 до 10 дней.
2.Подострый — со 2-й по 3-ю неделю.
3.Период выздоровления — от месяца до нескольких лет.
Сперва у больного подымается температура тела, как при обычном ОРВИ, и начинается лихорадка. При отсутствии лечения лихорадка продолжается до 2-х недель. Чем дольше длится этот период, тем меньше шансов на выздоровление.
Далее возникают проблемы с кожными покровами: красные пятна, вздутия кожи, волдыри, сыпь и др. Возможно уплотнение кожи на подошвах ног и ладонях, при этом снижается подвижность пальцев. Данные симптомы сохраняются около 2-3 недель, затем кожа шелушится.
Также происходит поражение слизистой оболочки ротовой полости и глаз. В первую неделю у больных появляется конъюнктивит обоих глаз без выделений.
Слизистая оболочка страдает от сухости и кровотечения, например из десен, губы лопаются и трескаются, язык приобретает малиновый оттенок, а миндалины увеличиваются в размерах. В половине случаев наблюдается значительное увеличение в размерах шейных лимфоузлов.
Со стороны сердца и коронарной системы появляются следующие симптомы:
— миокардит;
— сердечная недостаточность;
— аритмия;
— тахикардия;
— боли в груди;
— аневризмы сосудов;
— инфаркт миокарда;
— перикардит;
— митральная недостаточность.
В каждом третьем случае заболевания у больных происходит поражение суставов в области голеностопа, коленей, кистей рук.
Также возможны диарея, боли в животе, тошнота, рвота, а иногда менингит или уретрит.
Диагностика
В медицинской практике принято считать, что поводом на возможное наличие заболевания служит непрекращающаяся лихорадка на протяжении 5 дней и более. Кроме этого должны присутствовать хотя бы 4 из 5 следующих симптомов:
— конъюнктивит обоих глазных яблок;
— сыпь в паху, на стопах и спине;
— воспаленная слизистая ротовой полости, языка и губ;
— отеки кистей и стоп;
— увеличение лимфоузлов и миндалин.
Если у больного есть аневризмы коронарных сосудов, то достаточно 3-х признаков.
Лабораторные исследования дают мало информации. У пациента повышенный уровень лейкоцитов и тромбоцитов. Биохимия крови показывает чрезмерное количество иммуноглобулина, трансаминаза и серомукоида. В моче наблюдается лейкоцитурия и протеинурия.
В качестве дополнительной диагностики проводят ЭКГ сердца, рентген грудного отдела, УЗИ сердца, а также ангиографию коронарных артерий. В некоторых случаях требуется проведение люмбальной пункции.
Для дифференцирования синдрома Кавасаки могут проводиться и другие исследования, чтобы отличить данное заболевание от кори, краснухи, скарлатины и других недугов со схожими симптомами.
Последствия и осложнения
Осложнения после болезни Кавасаки возникают редко, в результате ослабленного иммунитета или неверного лечения. Это приводит к следующим последствиям:
— миокардит;
— артрит;
— аневризмы коронарных сосудов;
— гангрена;
— водянка желчного пузыря;
— вальвулит;
— отит;
— асептический менингит;
— диарея.
Методы лечения
Радикальных методов терапии заболевания не существует.
Болезнь не поддается лечению стероидами или антибиотиками.
Единственный эффективный способ — внутривенные инъекции иммуноглобулина и ацетилсалициловой кислоты одновременно.
Иммуноглобулин купирует происходящие в сосудах патологии и воспалительные процессы, тем самым препятствуя образованию аневризм.
Ацетилсалициловая кислота снижает риск появления тромбов и оказывает противовоспалительное действие. Кроме того, оба препарата снижают температуру тела, устраняют лихорадку и облегчают состояние больного.
Дополнительно могут назначаться антикоагулянты по показанию врача для профилактики образования тромбоза. Это обычно Варфарин и Клопидогрел.
Терапия кортикостероидами в данном случае опасна, так как повышается риск коронарного тромбоза сосудов.
Прогноз к выздоровлению
В абсолютном большинстве случаев прогноз положительный. Общий курс лечения длится в среднем 3 месяца. Смертность от болезни Кавасаки составляет порядка 1-3%, в основном от тромбоза сосудов и их последующего разрыва или инфаркта миокарда.
Около 20% пациентов, перенесших заболевание приобретают необратимые изменения стенок коронарных сосудов, что в будущем становится причиной атеросклероза, ишемии сердца и повышенного риска инфаркта миокарда.
Этому способствуют курение и гипертония. Все больные обязательно должны находиться под постоянным наблюдением кардиолога всю жизнь и хотя бы раз в 5 лет проводить полное обследование сердца и коронарной системы.
Рекомендации
Истинные причины болезни до сих пор неизвестны, поэтому конкретных рекомендаций нет.
Необходимо лишь своевременно лечить любые инфекционные заболевание и при любых тревожных симптомах обращаться за врачебной помощью.
Болезнь Кавасаки — редкое и малоизученное заболевание. Оградить ребенка от него практически невозможно. Важно лишь тщательно изучить данное заболевание, чтобы быть способным вовремя его выявить и обратиться к врачу.
Это важно, так как на ранних этапах болезнь успешно купируется с минимальным риском для здоровья. Если же затянуть с лечением, то есть вероятность образования тромбов и появления аневризм, способных привести к летальному исходу.
Источник: https://pediatrio.ru/b/bolezn-kavasaki/u-detej-8.html
Источник
