Идиопатическая легочная артериальная гипертензия код по мкб 10

Рубрика МКБ-10: I27.0
МКБ-10 / I00-I99 КЛАСС IX Болезни системы кровообращения / I26-I28 Легочное сердце и нарушения легочного кровообращения / I27 Другие формы легочно-сердечной недостаточности
Определение и общие сведения[править]
Идиопатическая легочная артериальная гипертензия (ИЛАГ)
Идиопатическая легочная артериальная гипертензия представляет собой форму легочной артериальной гипертензии. Характеризуется повышенной легочной артериальной резистентностью, ведущей к развитию правосторонней сердечной недостаточности. Заболевание прогрессирующее и потенциально смертельное.
Распространенность всех форм ЛАГ оценивается примерно в 1/67 000 человек. Идиопатическая легочная артериальная гипертензия является одной из наиболее часто диагностируемых форм ЛАГ.
Идиопатическая легочная артериальная гипертензия развивается у взрослых и в редких случаях у детей, женщины в два раза чаще заболевают, чем мужчины.
Этиология и патогенез[править]
Идиопатическая легочная артериальная гипертензия вызвана сосудистым ремоделированием небольших легочных артерий неизвестной этиологии. Мутации в генах, предрасполагающих к ЛАГ, идентифицированы примерно у 15-20% пациентов с ЛАГ, изначально считавшихся идиопатическими формами заболевания.
Пациенты с ИЛАГ, несущие мутацию в предрасполагающем гене к развитию ЛАГ, должны быть отнесены к наследуемому варианту ЛАГ. Основным фактором генетического риска ЛАГ является мутация гена BMPR2 (2q33). Мутации генов ACVRL1 (12q13), ENG (9q34), KCNK3 (2p23), CAV1 (7q31) и TBX4 (17q21) были идентифицированы в нескольких случаях заболевания.
Патологическая анатомия: пролиферация интимы, гипертрофия медии, тромбоз артериол, плексиформные поражения.
Патогенез: повреждение эндотелия легочных сосудов, спазм и облитерация мелких артериол с тромбозом in situ.
Клинические проявления[править]
Диагноз часто ставится у пациентов в возрасте страше сорока лет. Первоначальные симптомы включают одышку, утомляемость, обмороки, боль в груди, сердцебиение и отек конечностей.
У 70% пациентов наблюдается признаки правожелудочковой сердечной недостаточности (NYHA FC III или IV). Чаще всего можно наблюдать барабанные палочки и феномен Рейно. Сообщалось также о случаях кровохарканья.
Первичная легочная гипертензия: Диагностика[править]
Физикальное исследование: пульс на сонных артериях слабого наполнения, но с нормальной крутизной анакроты; на югулярной флебограмме высокоамплитудная волна А (при компенсированной гипертрофии правого желудочка) или высокоамплитудная волна V (при правожелудочковой недостаточности); выбухание правого желудочка; правожелудочковый систолический ритм галопа, небольшое расщепление II тона, усиление легочного компонента II тона над легочной артерией, шум трикуспидальной недостаточности и недостаточности клапана легочной артерии.
Катетеризация сердца: повышенное давление в легочной артерии, низкое или нормальное ДЗЛА.
Рентгенография грудной клетки: расширение легочной артерии, внезапный обрыв ветвей легочной артерии, увеличение правого предсердия и правого желудочка.
ЭКГ: отклонение электрической оси вправо, перегрузка правого предсердия и правого желудочка, отрицательный зубец T в отведениях V1—V3.
Анализ крови: повышение активности печеночных ферментов, гипоксемия.
Отборочные пробы: СОЭ, титр антинуклеарных антител, функция щитовидной железы (часто снижена).
Дифференциальный диагноз[править]
ТЭЛА, внутрисердечный сброс слева направо, дисфункция левого желудочка, врожденные пороки сердца, цирроз печени.
Первичная легочная гипертензия: Лечение[править]
Медикаментозное лечение
1. Первичная легочная гипертензия.
Ограничение изометрических нагрузок, ежегодная вакцинация против гриппа и пневмококковой инфекции, активное лечение легочных инфекций. Назначают также:
а. антикоагулянты: варфарин (поддерживать МНО на уровне 2,0—3,0), вероятно, увеличивает выживаемость (N. Engl. J. Med. 1992; 327:76), хотя на общее состояние обычно не влияет;
б. дигоксин : назначают эмпирически; в экспериментах на животных показано благоприятное воздействие на функцию правого желудочка. Влияние на чувствительность барорецепторов, общее состояние и выживаемость изучается;
в. диуретики: назначают при значительном повышении давления в правом предсердии и проявлениях правожелудочковой недостаточности (отеки, асцит), иногда в больших дозах. Уменьшают одышку не всегда;
г. кислород: назначают при выраженной гипоксемии в покое или во время нагрузки (эффективность не доказана);
д. пробы на обратимость легочной гипертензии (только в специализированных учреждениях): при катетеризации правых отделов сердца определяют чувствительность легочного сосудистого сопротивления к вазодилататорам (аденозину, ацетилхолину, оксиду азота, простагландину I2). При положительных результатах назначают постоянный прием антагонистов кальция;
е. добутамин : при острой правожелудочковой недостаточности;
ж. допамин : при артериальной гипотонии.
Современная лекарственная терапия включает использование агонистов рецептора эндотелина (амбризентан), простаноиды (эпопростенол) и ингибиторы фосфодиэстеразы (силденафил).
Хирургическое лечение
1. Эмболэктомия. Проводится при локализации тромба проксимальнее долевой бифуркации. Антикоагулянтную терапию и тромболизис не проводят. Операция сопряжена с высоким риском и должна производиться в специализированном учреждении. Показания: хроническая легочная гипертензия с выраженными клиническими проявлениями.
2. Трансплантация легкого. В большинстве случаев для снижения давления в легочной артерии достаточно трансплантации одного легкого. Трансплантация обоих легких обеспечивает большее снижение легочного сосудистого сопротивления и больший функциональный резерв в случае острого отторжения, однако эта операция технически сложнее.
Прогноз: двухлетняя выживаемость — 60%. Через 4 года у 50% развивается облитерирующий бронхиолит (проявление хронической реакции отторжения).
Показания: неэффективность медикаментозного лечения.
3. Трансплантация комплекса сердце—легкие. Из-за нехватки доноров выполняется редко.
Показания: тяжелые проявления легочной гипертензии с сопутствующими врожденным пороком сердца или дисфункцией левого желудочка.
Течение заболевания в отсутствие лечения
Характеризуется прогрессирующей правожелудочковой недостаточностью. Высок риск внезапной смерти, особенно при IV функциональном классе и вследствие общей анестезии, хирургических вмешательств, катетеризации сердца, баллонной коронарной ангиопластики, ангиопульмонографии. Ожидаемая продолжительность жизни — в среднем 2,8 года.
Профилактика[править]
Прочее[править]
Наследуемая легочная артериальная гипертензия
Синонимы: семейная легочная артериальная гипертензия, наследственная легочная артериальная гипертензия
Определение и общие сведения
Наследуемая легочная артериальная гипертензия является формой легочной артериальной гипертензии, возникающая из-за мутаций в предрасполагающих генах PAH или в семейном контексте. Наследуемая легочная артериальная гипертензия характеризуется повышенной резистентностью легочных артерий, ведущей к недостаточности правых отделов сердца. Наследуемая легочная артериальная гипертензия является прогрессирующим и потенциально смертельным заболеванием.
Наследуемая легочная артериальная гипертензия составляют менее 4% случаев легочной артериальной гипертензии. Распространенность оценивается в < 1/1 000 000 000 человек.
Этиология и патогенез
В большинстве случаев семейная легочная артериальная гипертензия связана с мутациями в гене BMPR2 (2q33), однако в нескольких случаях были также идентифицированы мутации в генах ACVRL1 (12q13), KCNK3 (2p23), CAV1 (7q31), TBX4 (17q21) и SMAD9 (13q12).
Все гены, предрасполагающие к семейной легочной артериальной гипертензии передаются аутосомно-доминантно с неполной пенетрантностью. В случаях мутаций BMPR2 пенетрация оценивается в 42% у женских носителей и 14% у мужских носителей мутаций.
Клинические проявления
Наследственная легочная артериальная гипертензия развивается обычно у взрослых и редко у детей, женщины в два раза чаще подвержены патологии, чем мужчины. Средний возраст при постановке диагноза составляет тридцать пять лет. Первоначальные симптомы заболевания включают в себя одышку, утомляемость, обмороки, боли в груди, сердцебиение и отеки нижних конечностей. Прекордиальные симптомы включают в себя громкий и пальпируемый второй сердечный тон, выбухание правого желудочка, легочный щелчок изгнания и шумы легочной и трикуспидальной регургитации. У 70% пациентов наблюдается сердечная недостаточность III или IV степени тяжести по классификации NYHA FC. Редко наблюдаются барабанные палочки и феномен Рейно, в основном у женщин. Сообщалось также о кровохарканье. Пациенты с наследственной легочной артериальной гипертензией имеют тяжелую клинику с плохим ответом на неотложную сосудорасширяющую терапию, более низкий сердечный индекс и более высокую резистентность легочных артерий. Наследственная легочная артериальная гипертензия вследствие мутаций генов ACVRL1 или TBX4 чаще встречается у детей и имеет быстропрогрессирующее течение с плохим прогнозом.
Источники (ссылки)[править]
https://www.orpha.net
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
- Амбризентан
- Бозентан
- Илопрост
- Мацитентан
- Риоцигуат
- Селексипаг
- Силденафил
- Трепростинил
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Классификация
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Легочная гипертензия.
Легочная гипертензия
Описание
Лёгочная гипертензия (ЛГ) — группа заболеваний, характеризующиеся прогрессивным повышением лёгочного сосудистого сопротивления, что ведёт к правожелудочковой недостаточности и преждевременной смерти. Лёгочная гипертензия протекает тяжело с выраженным снижением физической выносливости и приводит к сердечной недостаточности. Она была впервые выявлена доктором Эрнстом фон Ромбергом в 1891 году.
Классификация
Согласно последней классификации, различают 5 типов ЛГ: артериальная, венозная, гипоксическая, тромбоэмболическая или смешанная.
Легочная гипертензия
Симптомы
Так как симптомы могут развиваться очень медленно, пациенты могут не обращаться к врачу в течение многих лет. Общие симптомы — одышка, повышенная утомляемость, непродуктивный кашель, стенокардия, обмороки, периферические отёки (на ногах) и редко кровохарканье.
Лёгочная венозная гипертензия обычно проявляется одышкой в лежачем состоянии или во сне (ортопноэ или пароксизмальная ночная одышка), а при лёгочная артериальная гипертензия (ЛАГ), как правило, такого нет.
Подробный семейный анамнез устанавливается для определения возможной наследственности ЛГ. Важно учитывать принятие наркотиков, например кокаина, метамфетамина, и алкоголя, приводящее к циррозу печени, а также курение, приводящее к эмфиземе. Физикальное обследование проводится для обнаружения характерных признаков ЛГ: громкий звук закрытия лёгочного клапана, (пара) грудины бросать, растяжение ярёмных вен, отёки ног, асцит, гепато-югулярный рефлюкс, ногти по типу часовых стёкол и.
Причины
Синдром имеет полиэтиологическую природу:
• 1. Лёгочная артериальная гипертензия (ЛАГ).
1. Идиопатическая.
2. Наследственная.
1. Мутация гена рецептора типа 2 к протеину костного морфогенеза.
2. Мутация гена активинподобной киназы-1 (с и без наследственной геморрагической телеангиэктазии).
3. Неизвестные мутации.
3. Вызванная медикаментозными и токсическими воздействиями.
4. Ассоциированная — связанная с:
1. Заболеваниями соединительной ткани.
2. ВИЧ-инфекцией.
3. Портальной гипертензией.
4. Врождёнными пороками сердца.
5. Шистосомозом.
6. Хронической гемолитической анемией.
5. Персистирующая лёгочная гипертензия новорождённых.
• 1′. Веноокклюзионная болезнь лёгких и/или лёгочный капиллярный гемангиоматоз.
• 2. Лёгочная гипертензия, обусловленная поражением левых камер сердца.
1. Систолическая дисфункция левого желудочка.
2. Диастолическая дисфункция левого желудочка.
3. Поражение клапанов левых отделов сердца.
• 3. Лёгочная гипертензия, обусловленная патологией дыхательной системы и / или гипоксией.
1. Хроническая обструктивная болезнь легких.
2. Интерстициальные заболевания лёгких.
3. Другие заболевания лёгких со смешанным рестриктивным и обструктивным компонентами.
4. Нарушения дыхания во время сна.
5. Альвеолярная гиповентиляция.
6. Высокогорная лёгочная гипертензия.
7. Пороки развития дыхательной системы.
• 4. Хроническая тромбоэмболическая лёгочная гипертензия.
• 5. Лёгочная гипертензия, обусловленная неясными многофакторными механизмами.
1. Заболевания крови: миелопролиферативные заболевания, спленэктомия.
2. Системные заболевания: саркоидоз, гистиоцитоз Лангерханса, лимфангиолейомиоматоз, нерофиброматоз, васкулиты.
3. Обменные заболевания: болезнь накопления гликогена, болезнь Гоше, заболевания щитовидной железы.
4. Другие: опухолевая обструкция, фиброзирующий медиастинит, ХПН у больных, находящихся на гемодиализе.
Фактор риска для ЛАГ — любой фактор или состояние, потенциально предрасполагающие или способствующие развитию заболевания. Факторы риска и состояния, связанные с ЛАГ в зависимости от уровня доказательности:
• Лекарства и токсины.
O Определённые: Аминорекс, Фенфлюрамин, Дексфенфлюрамин, Токсичное рапсовое масло.
O Очень вероятные: Амфетамины, L-триптофан.
O Вероятные: Мета-амфетамины, Кокаин, Химиотерапевтические препараты.
O Маловероятные: Антидепрессанты, Оральные контрацептивы, Эстрогеновые препараты, Табакокурение.
• Демографические и медицинские состояния.
O Определённые: пол.
O Возможные: Беременность, Системная гипертензия.
O Маловероятные: Ожирение.
• Заболевания.
O Определённые: ВИЧ-инфекция.
O Очень вероятные: Портальная гипертензия / болезни печени, Заболевания соединительной ткани, Врождённые шунты между системными и лёгочными сосудами.
O Вероятные: Патология щитовидной железы, Гематологические заболевания (Аспления после хирургической спленэктомии, Серповидноклеточная анемия, β-талассемия, Хронические меилопролиферативные заболевания), Редкие генетические и метаболические нарушения (Болезнь фон Гирке, Болезнь Гоше, Болезнь Рендю-Вебера-Ослера).
Лечение
Для непосредственного снижения кровяного давления в легочных артериях, назначают:
*Простаноиды, такие как эпопростенол, трепростинил или илопрост.
*Антагонисты рецептора эндотелина, такие как бозентан и амбрисентан.
*Ингибиторы фосфодиэстеразы, такие как силденафил.
В тяжелых случаях легочной гипертензии, где лекарственная терапия бессильна, врачи могут рекомендовать:
*Трансплантацию легкого.
*Предсердную септостомию.
К другим способам уменьшения симптомов легочной гипертензии относятся:
*Физические нагрузки.
*Ингаляция кислорода может улучшить одышку у некоторых людей.
*Противосвёртывающие средства.
*Блокаторы кальциевых каналов.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Что такое лёгочная гипертензия
Лёгочная гипертензия (ЛГ) — группа заболеваний, которое характеризуется патологическим состоянием дыхательной системы организма, вызванным увеличением давления в легочной артерии. Болезнь имеет сложную этиологию и патогенез, что значительно затрудняет своевременную диагностику и лечение.
Лёгочная артерия является наиболее крупным и важным парным сосудом малого круга кровообращения, обеспечивающим перенос венозной крови к легким. От его состояния зависит правильное функционирование дыхательной системы.
В норме среднее давление в легочной артерии должно составлять не более 25 мм рт. ст. Под воздействием различных факторов (физическая нагрузка, возраст, прием определенных лекарственных препаратов) эти значения могут незначительно варьироваться как в большую, так и в меньшую сторону. Это физиологическое повышение или понижение не несет угрозы здоровью. Но если среднее давление превышает 25 мм рт. столба в покое, то это признак легочной гипертензии.
Болезнь поражает, преимущественно, женщин. Лёгочная гипертензия также диагностируется у детей, связано это с наличием пороков сердца.
Заболевание встречается редко. Идиопатическая ее форма регистрируется 5 — 6 случаев на 1 млн населения.
Код по МКБ-10
Легочная гипертензия находится в МКБ-10 в группе с шифром I27, под которым обозначены формы легочно-сердечной недостаточности, не указанные в остальных классах.
Первичная легочная гипертензия шифруется I27.0 и характеризуется возникновением болезни без ясной этиологии.
Различные формы вторичной легочной гипертензии, возникающие как следствие иных заболеваний, обозначены кодом I27.2.
Классификация патологии
В медицинской практике выделяются следующие типы лёгочной гипертензии:
- Первичная легочная гипертензия. Встречается редко и вызвана наследственным фактором, связанным с мутациями на генном уровне. Отдельно выделяется идиопатическая форма первичной легочной гипертензии, причины развития которой не могут быть определены.
- Вторичная легочная гипертензия. Эта форма заболевания развивается на фоне иной патологии или под влиянием негативных внешних причин. Часто болезнь развивается по причине врожденных пороков сердца, заболеваний соединительной ткани, инфекционных (ВИЧ), паразитарных (шистосомоз) и системных патологий (например, при гемолитической анемии). Также легочная гипертензия может развиться при приеме лекарственных препаратов (антибиотиков). Существует данные, связывающие возникновение патологии с контактом с агрессивными химическими соединениями, в частности, с асбестом.
- Тромбоэмболическая легочная гипертензия. Причиной ее возникновения является тромб, который в процессе своего движения по кровотоку закупоривает просвет легочной артерии. Эта форма болезни имеет быстрое течение с развитием острой дыхательной недостаточности и ортостатического коллапса.
- Смешанная легочная гипертензия. Возникновение этой формы болезни связано с наличием в анамнезе иных заболеваний (почечная недостаточность, онкологические патологии, васкулит и т. д.). Причинная связь между ними и уровнем давления в легочной артерии в полной мере не определена.
Причины и факторы риска
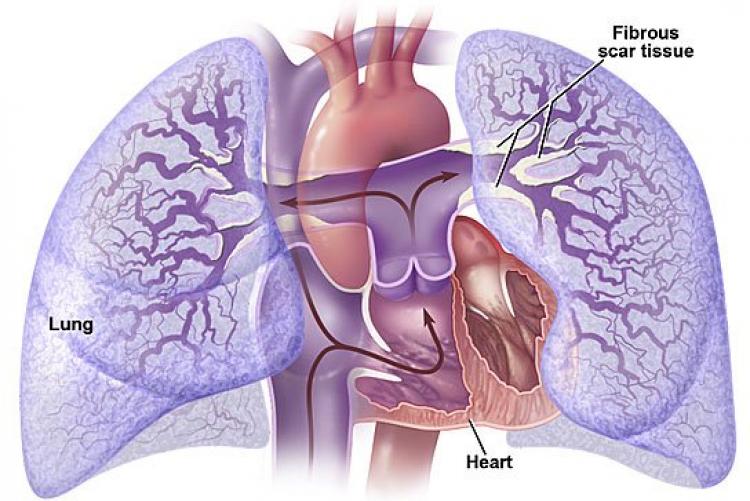
Причины развития первичной лёгочной гипертензии доподлинно неизвестны. Существует теория, что ее возникновение может быть соотнесено с генетическими, а также аутоиммунными процессами.
Также зарегистрированы случаи, когда лёгочная гипертензия возникала у членов одной и той же семьи при наличии пороков сердца по нисходящей линии, что свидетельствует о значительной роли наследственного фактора.
Патогенез болезни обусловлен постепенным сужением просвета в русле легочной артерии, а также сосудов легких и малого круга кровообращения в целом. Это связано не с атеросклеротическими изменениями, что характерно для пациентов, страдающих артериальной гипертензией, а с патологическим утолщением стенок вен и капилляров, что приводит к потере ими эластичности.
Следствием этих процессов является увеличение кровяного давления в легочной артерии и сосудистой сетке легких. Вследствие этой патологии наблюдаются явления общей гипоксии и недостаточности тканевого питания.
В тяжелых случаях легочной гипертензии возможно присоединение воспалительных процессов, охватывающих внутренний выстилающий слой сосудов – эндотелий. Этот фактор повышает риск возникновения тромбоза легочной артерии и иных осложнений.
Факторы риска развития легочной гипертензии:
- женский пол;
- возраст от 20 до 40 лет;
- инфекционные заболевания (ВИЧ, гепатит);
- портальная гипертензия;
- прием лекарственных препаратов (оральные контрацептивы, антидепрессанты);
- болезни сердца;
- состояния, связанные с артериальной гипертензией.
Существуют отдельные исследования, доказывающие высокий риск развития легочной гипертензии при частом употреблении рапсового масла, однако причинно-следственная связь между этим до конца неясна.
Симптомы патологии, классы заболевания

Легочная артериальная гипертензия, за исключением ее тромбоэмболической формы, имеет медленное развитие. Клинические симптомы нарастают постепенно и слабо проявляют себя. Возможно и их полное отсутствие.
Ведущим симптомом легочной гипертензии является одышка, которая поначалу присутствует лишь во время усиленных физических нагрузок, но по мере прогрессирования патологического процесса начинает возникать в покое. На последних стадиях заболевания выраженность одышки настолько сильна, что больной не в состоянии совершать элементарных бытовых действий самостоятельно.
Характерным отличием одышки при легочной гипертензии от аналогичного симптома при сердечной недостаточности, связанной с образованием пороков сердца, является то, что она не проходит при смене положения тела больного.
Кроме одышки, характерными признаками заболевания являются:
- сухой кашель;
- увеличение печени и ее болезненность;
- отечность нижних конечностей;
- загрудинные боли;
- повышенная утомляемость и постоянная слабость;
- охриплость голоса (наблюдается не у всех больных).
Легочная гипертензия – болезнь, характеризующаяся постепенным нарастанием патологической симптоматики, нарушающей работу сердца. В зависимости от ее выраженности принято выделять 4 класса (стадии) заболевания.
- I класс. Гипертензия 1 степени – начальная форма болезни. Пациент не ощущает патологических изменений. Физические нагрузки переносятся легко, двигательная активность не страдает.
- II класс. На 2 стадии физические нагрузки переносятся как обычно, однако при их высокой интенсивности больной отмечает появление сильной одышки и повышенной утомляемости. Степень выраженности морфологических изменений сосудов и внутренних органов незначительна.
- III класс. На 3 стадии привычные физические нагрузки переносятся плохо. Умеренная активность сопровождается большинством перечисленных выше симптомов. На ЭКГ отмечается гипертрофия правого желудочка сердца.
- IV класс. Проявление характерной симптоматики наблюдается при отсутствии нагрузок. Отмечается невозможность выполнения повседневных задач. Больной нуждается в постоянном уходе. На 4 стадии присоединяются симптомы сердечной недостаточности.
Осложнения легочной гипертензии
Легочная гипертензия, связанная с повышением давления в легочной артерии сопровождается серьезными осложнениями, со стороны сердечно-сосудистой системы. В процессе развития патологических процессов, связанных с легочной артериальной гипертензией, возникает гипертрофия правого желудочка сердечной мышцы. Это происходит из-за повышенной нагрузки на эту камеру, в результате чего сократительная способность ее ухудшается, что приводит к развитию сердечной недостаточности.
Гипертензия 1 степени характерна тем, что у больных могут отмечаться нарушения в работе сердца, выражающиеся в тахикардии сердца и мерцательной аритмии.
По мере изменений сосудистых стенок, в венах образовываются кровяные сгустки – тромбы. Они сужают просвет сосудов, что приводит к усилению выраженности симптоматики. Оторвавшийся тромб может заблокировать кровоток, что приводит к тромбоэмболии легочной артерии, которая в отсутствие своевременной медицинской помощи заканчивается смертью больного.
При наличии в анамнезе артериальной гипертонии, легочная гипертензия увеличивает частоту и степень выраженности кризов, которые, чреваты развитием инфаркта или инсульта.
Серьезным осложнением болезни является летальный исход, который возникает либо в результате дыхательной недостаточности, либо как следствие нарушений в работе сердца.
Диагностика
Диагностика легочной гипертензии начинается со сбора анамнеза. Уточняется характер и продолжительность симптомов, наличие хронических заболеваний, образ жизни пациентов и сопутствующие факторы риска.
При непосредственном осмотре выявляются следующие характерные признаки:
- синюшность кожных покровов;
- увеличение печени;
- набухание шейных вен;
- изменения в сердце и легких при выслушивании их при помощи фонендоскопа.
Ведущая роль в диагностике легочной гипертензии принадлежит инструментальным методам.
Катетеризация легочной артерии. Посредством этого метода измеряется давление в легочной артерии. Суть исследования заключается в том, что после пункции вены в ее просвет вводится катетер, к которому подключен прибор для измерения артериального давления. Метод является информативным при выявлении любых форм гемодинамических нарушений. И входит в стандарт исследований при подозрении на легочную гипертензию. Катетеризация показана не всем пациентам, при наличии сердечной недостаточности или тахиаритмии возможность ее проведения оценивается после консультации кардиолога.
ЭКГ. При помощи электрокардиографии выявляются патологии, связанные с нарушениями электрической активностью сердца. Также этот метод позволяет оценить морфологическую структуру миокарда. Косвенными признаками легочной гипертензии на ЭКГ являются дилатации правого желудочка сердца и смещение ЭОС вправо.
УЗИ сердца. УЗИ позволяет оценить структуру сердечной мышцы, размер и строение ее камер, состояние клапанов и коронарных сосудов. Изменения, связанные с утолщением стенок предсердий и правого желудочка, опосредованно свидетельствуют о легочной гипертензии.
Спирометрия. Такое тестирование позволяет оценить следующие функциональные особенности бронхолегочной системы:
- жизненная емкость легких;
- общая емкость легких;
- объем выдоха;
- проходимость дыхательных путей;
- скорость выдоха;
- частота дыхания.
Отклонения вышеуказанных показателей от нормы свидетельствует о патологиях функции внешнего дыхания.
Ангиопульмонография. Методика заключается во введении контрастного вещества в сосуды легких в целях проведения рентгенологического исследования на предмет выявления патологий морфологического строения легочной артерии. Ангиопульмонография выполняется в том случае, когда остальные способы диагностики не могут с уверенностью определить наличие изменений. Это связано с высоким риском осложнений во время проведения процедуры.
Компьютерная томография (КТ). При помощи КТ возможно добиться визуализации изображения органов грудной клетки в различных проекциях. Это позволяет оценить морфологическое строение сердца, легких и сосудов.
Вышеперечисленные методы диагностики являются наиболее информативными, однако наличие первичной легочной гипертензии возможно определить лишь на основании совокупности полученных результатов исследований.
Класс болезни определяется при помощи «шестиминутного теста». В результате оценивается толерантность организма к физическим нагрузкам.
Методы лечения легочной гипертензии
Лечение пациентов с легочной артериальной гипертензией заключается в устранении симптомов и приостановке развития патологических процессов. В этих целях используются различные методы терапии.
Общие рекомендации
Наличие легочной гипертензии предполагает коррекции образа жизни пациентов. К подобным мерам следует отнести:
- выполнение ежедневных упражнений ЛФК, способствующих улучшению тонуса кровеносных сосудов, но не требующих повышенной дыхательной активности;
- избежание чрезмерных физических нагрузок;
- профилактика инфекционно-воспалительных заболеваний дыхательной системы (бронхит, пневмония), а при их возникновении своевременное лечение;
- профилактика анемии, заключающаяся в приеме специальных лекарственных препаратов (Сорбифер);
- отказ от гормональных методов контрацепции;
- отказ от курения и чрезмерного употребления алкогольных напитков.
Медикаментозная терапия
- Сосудорасширяющие препараты (например: Нифедипин, Кардилопин). Широко применяется при лечении ЛГ. Они снижают тонус сосудистых стенок, способствуя их расслаблению и снижению общего давления в венах и артериях. В результате этого увеличивается диаметр сосудов и улучшается кровоток.
- Простагландины (например: Трепростинил). Лекарственные средства, способствующие снятию сосудистого спазма. Прием простагландинов является профилактикой образования тромбов. Эффективны при всех типах ЛГ.
- Сердечные гликозиды (Дигоксин, Строфантин, Коргликон). При их приеме снижается спазм сосудов, увеличивается приток крови к сердечной мышце, повышается толерантность сосудистой системы к внешним неблагоприятным факторам. При легочной гипертензии используются в целях профилактики и лечения поражений сердца.
- Антикоагулянты (Аспирин, Эликвис). Предупреждают развитие тромбоза, а также растворяют уже имеющиеся кровяные сгустки.
- Диуретики (Фуросемид). Мочегонные препараты обеспечивают отток лишней жидкости из организма, что снижает объем циркулирующей крови. Это минимизирует нагрузку на сердечно-сосудистую систему и способствует снижению давления в большом и малом круге кровообращения.
- Антагонисты рецепторов эндотелина (Бозентан, Траклир). Патологический процесс в сосудах у пациентов с легочной артериальной гипертензией обусловлен разрастанием внутренней выстилающей поверхности сосудов – эндотелия. Прием лекарств этой группы значительно замедляет развитие заболевания.
Дополнительно применяются:
- Кислородотерапия. Используется, в первую очередь, у пациентов с дыхательной недостаточностью и наличием пороков сердца. В результате проведения процедуры происходит насыщение крови кислородом, что обеспечивает нормальное питание тканей организма.
- Оксид азота. Вдыхание оксида азота положительно воздействует на сосуды легких. Улучшается кровоток, снижается сопротивление их стенок. Устраняется одышка и боли, а также увеличивается толерантность к физическим нагрузкам.
Диета
Правила питания при легочной гипертензии предполагают ограничение в рационе соли и жиров животного происхождения. Разрешены к употреблению:
- овощи;
- фрукты;
- молочные продукты;
- маложирная мясная пища (говядина, птица);
- нежирная рыба;
- орехи, сухофрукты.
Следует избегать частого употребления кофе и крепкого чая.
Важно соблюдать питьевой режим во избежание отеков. Объем потребляемой жидкости должен составлять около 2 л воды в сутки.
Методы хирургического вмешательства
- Пересадка сердца или системы легкие-сердце. Это высокотехнологичная операция применяется, когда методы стандартной терапии исчерпывают себя. Трансплантация сердца и легких представляет собой значительную проблему ввиду нехватки доноров, а также возможных проблем, связанных с отторжением их организмом реципиента. Пациенты после трансплантации с этим живут в среднем около десяти или пятнадцати лет.
- Тромбэндартерэктомия. Данное операционное вмешательство подразумевает механическое удаление тромба в русле легочной артерии. Относится к малоинвазивному виду хирургии.
Методы народной медицины
Важно! Методы народной медицины не могут рассматриваться как самодостаточный способ лечения, их применение возможно только в комплексе с основной терапией по согласованию с врачом.
- Настой плодов рябины. Чайную ложку ягод рябины необходимо заварить одним стаканом кипятка и оставить настаиваться на протяжении одного часа. Полученное средство процедить и употреблять по половине стакана 3 раза в день. Длительность приема составляет один месяц. Средство способствует устранению выраженности симптоматики заболевания (устранение одышки, загрудинных болей).
- Настойка из соцветий календулы. 50 грамм высушенных соцветий необходимо залить 150 граммами спирта и настаивать в течение недели в сухом холодном месте без доступа солнечного света. Принимать средство необходимо по 25 капель трижды в сутки на протяжении одного месяца.
Профилактика
Методы специфической профилактики отсутствуют.
Общие профилактические меры направлены на устранение факторов риска и улучшение состояния здоровья организма:
- своевременное лечение инфекционных заболеваний;
- устранение воздействия на организм тяжелых физических нагрузок;
- умеренная двигательная активность;
- устранение вредных привычек (алкоголь, курение);
- прием лекарственных препаратов для профилактики тромбообразования;
- лечение пороков сердца.
Если легочная гипертензия уже диагностирована, то профилактика направлена на снижение вероятности развития возможных осложнений. При первичной легочной гипертензии необходим прием всех назначенных врачом лекарственных средств и выполнение его рекомендаций в полном объеме. Умеренная двигательная активность способствует сохранению активного образа жизни.
Прогноз для жизни
Сколько можно прожить при этой болезни? Прогноз зависит от запущенности патологических процессов в сосудах. При диагностировании ЛГ на поздних стадиях, пятилетняя выживаемость пациентов низкая.
Также на прогноз исхода заболевания влияет реакция организма на проводимое лечение. Если давление в легочной артерии начинает снижаться или остается на одном уровне, то при поддерживающей терапии пациент может прожить до 10 лет. При его повышении до 50 мм рт. ст и выше, болезнь вступает в стадию декомпенсации,
