Идиопатическая код по мкб 10
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Синонимы диагноза
- Описание
- Дополнительные факты
- Причины
- Классификация
- Симптомы
- Диагностика
- Дифференциальная диагностика
- Лечение
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Другие названия и синонимы
Спонтанная крапивница.
Названия
Название: Идиопатическая крапивница.
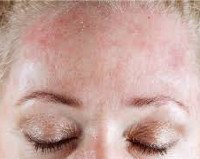
Идиопатическая крапивница
Синонимы диагноза
Спонтанная крапивница.
Описание
Идиопатическая крапивница. Распространённый аллергический полиэтиологический дерматоз хронического течения. Клинически проявляется сильным зудом и уртикарной (плоско-приподнятой, осязаемой) сыпью, которая сохраняется на коже более 6 недель. Волдыри имеют чёткие границы, размеры варьируют от 1,5 мм до 3-5 тд Характерной особенностью сыпи является её постоянное обновление. Качество жизни нарушено: зуд, косметические дефекты приводят к бессоннице, социальному дискомфорту, функциональным расстройствам нервной системы. Диагноз ставят на основании анамнеза, клиники, данных лабораторного обследования. Лечение проводят антигистаминными препаратами второго поколения.

Идиопатическая крапивница
Дополнительные факты
Идиопатическая крапивница – хронический уртикарный дерматоз из группы аллергических заболеваний, возникающий при воздействии на кожу множества провоцирующих факторов. Отличительной особенностью патологии является высыпание зудящих волдырей, сопровождающееся ангиоотёком окружающих тканей. Идиопатическая крапивница встречается у 3% населения, не имеет гендерной окраски, не обладает возрастными, расовыми отличиями, не эндемична.
Крапивница впервые встречается в описаниях китайских врачей X века до н. Э. Современным названием она обязана Гиппократу, который в 4 веке до н. Э. Отметил похожесть сыпи после укусов насекомых и сыпи после контакта с крапивой. Однако в широкий обиход термин «крапивница» ввёл в 1796 году Вильям Галлен. В 1823 году астрологи предложили считать крапивницу результатом особенного расположения звёзд на небе для каждого пациента, в 1864 году врачи по «женским болезням» попытались связать её с месячными. И только открытие тучных клеток, содержащих гистамин, в 1879 году Паулем Эрлихом привело учёных к современному пониманию этиологии и патогенеза крапивницы. Однако исчерпывающего знания по этому вопросу нет до сих пор.
Причины
Точной причины заболевания не установлено, идиопатическую крапивницу называют этиологически гетерогенным недугом. Провоцирующими факторами (триггерами болезни) могут стать пищевые продукты, лекарства, химические вещества, укусы насекомых, гиперинсоляция, переохлаждение. Идиопатическая крапивница сопровождает в качестве симптома ряд соматических болезней (инфекции, системные коллагенозы, сахарный диабет, злокачественные опухоли).
Однако независимо от причины, спровоцировавшей крапивницу, ведущую роль в развитии недуга играют тучные клетки, начинающие при повреждении выделять вазоактивный медиатор гистамин. Кроме того, разрушение тучных клеток приводит к активации простагландинов – гормоноподобных веществ, участвующих в развитии воспаления. В место возникновения патологического очага мигрируют клетки иммунной системы, усиливая выброс гистамина в дерму. Иногда только повышения концентрации гистамина в коже бывает достаточно для формирования волдырных элементов сыпи, но чаще к патологическому процессу подключаются аутоиммунные механизмы. Спонтанно иммунная система начинает вырабатывать аутоантитела к рецепторам тучных клеток, соединяясь с ними и заставляя тучные клетки вырабатывать не только гистамин, но и серотонин, что многократно усиливает клинические проявления идиопатической крапивницы.
Классификация
Идиопатическая крапивница в современной дерматологии делится на три разновидности:
• Истинная аллергическая идиопатическая крапивница – развивается в результате аллергической реакции «антиген-антитело» на конкретный аутоаллерген.
• Псевдоаллергическая идиопатическая крапивница. Зудящие волдыри возникают в результате химического или физического воздействия на кожу (мороз, тепло, свет, солнце, вода).
• Контактная идиопатическая крапивница. Развивается в результате длительного ношения бижутерии, наручных часов, ремней, содержащих химические сплавы или вещества, вызывающие аллергизацию кожи.
Симптомы
Симптомы идиопатической крапивницы могут быть разной степени выраженности, но всегда клинически проявляются высыпанием зудящих волдырей, которые образуются из-за точечного отёка сосочкового слоя дермы в результате изменения проницаемости сосудистой стенки. Кожа вокруг волдыря отёчна (ангиоотёк), границы элемента чёткие, цвет от ярко-розового до багрового, размеры варьируют. Происходит постоянное подсыпание первичных элементов, которые остаются на коже в течение полугода и более, завоёвывая всё новые и новые участки здоровой кожи. Типичной локализации нет.
Озноб. Разбитость. Раздражительность. Эозинофилия.
Диагностика
Диагностируют идиопатическую крапивницу дерматологи и аллергологи-иммунологи на основании клиники и проведения специального тестирования, обращая внимание на зуд и длительность полного регресса волдырей (более 6 недель на коже с исчезновением без следа), а так же на наличие атопического дерматита в анамнезе. В связи гетерогенностью причин заболевания объём диагностического обследования достаточно широк. В медицинские стандарты входит: ОАК (эозинофилия), ОАМ, биохимия крови (CРБ, АЛТ, АСТ, общий белок, билирубин, сахар крови, гормоны щитовидной железы), ревматические пробы (антинуклеарные антитела, криопреципитины), бактериологическое и паразитологическое исследование кала; посевы флоры из очагов хронических инфекций; маркеры вирусных гепатитов, ВИЧ, реакция Вассермана.
Проводится УЗИ органов брюшной полости и ЭГДС с анализом на хеликобактер пилори. Аллергологи для диагностики используют провокационные тесты: например, определяют дермографизм (при проведении тупым предметом по коже появляется волдырь), холодовые и тепловые пробы. При подозрении на уртикарный васкулит берут биопсию кожи.
Дифференциальная диагностика
Дифференцируют идиопатическую крапивницу с уртикарным васкулитом, анафилаксией, многоформной, узловатой, фиксированной эритемами, почесухой, в том числе беременных; буллезным пемфигоидом, паразитарной инвазией, паранеопластическим синдромом.
Лечение
Пациентам, страдающим идиопатической крапивницей, показана гипоаллергенная диета с исключением предполагаемых пищевых аллергенов; устранение триггеров «тепло-холод»; исключение из обихода бижутерии, аксессуаров, имеющих неизвестный состав; подбор фотозащитных средств; тщательный анализ принимаемых медикаментов.
Комплексная терапия включает лекарственные препараты, способные снизить чувствительность иммунной системы: антигистамины (клемастин), сорбенты фильтрум), энзимы (панкреатин). Этого достаточно при лёгкой форме недуга. Если процесс локализован на лице, присоединяют глюкокортикоиды (преднизолон). В качестве фоновой терапии используют противовоспалительные, противогрибковые, противоотёчные, седативные препараты; средства, корректирующие обменные процессы. Для уменьшения влияния медиаторов тучных клеток на органы-мишени, снижения дегрануляции рекомендован препарат омализумаб. Наружно наносят гормональные мази. Есть данные об эффективном применении цитостатиков и плазмафереза при тяжёлой затяжной идиопатической крапивнице (отёк Квинке). Использование физиотерапии сводится к УФО, УВЧ-терапии, электрофорезу.
Профилактика
Пациентам с идиопатической крапивницей следует соблюдать ряд простых правил: придерживаться назначенной дерматологом диеты (и вне обострения), начать закаливание, не пренебрегать мерами профилактики в эпидемию гриппа (маски, противовирусные препараты, контакты по минимуму), использовать только гипоаллергенную косметику, не применять химические чистяще-моющие средства, ежегодно проходить диспансерное обследование у дерматолога, аллерголога-иммунолога, стоматолога. Прогноз с учётом того, что заболевание часто разрешается спонтанно, в целом благоприятен для жизни.
Основные медуслуги по стандартам лечения | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Рубрика МКБ-10: D69.3
МКБ-10 / D50-D89 КЛАСС III Болезни крови, кроветворных органов и отдельные нарушения, вовлекающие иммунный механизм / D65-D69 Нарушения свертываемости крови, пурпура и другие геморрагические состояния / D69 Пурпура и другие геморрагические состояния
Определение и общие сведения[править]
Идиопатическая тромбоцитопеническая пурпура
Синонимы: Болезнь Верльгофа, аутоиммунная тромбоцитопеническая пурпура
Идиопатическая тромбоцитопеническая пурпура — заболевание аутоиммунной природы, обусловленное антитромбоцитарными антителами и/или циркулирующими иммунными комплексами, которые воздействуют на мембранные гликопротеиновые структуры тромбоцитов и вызывают их разрушение клетками ретикулоэндотелиальной системы.
Эпидемиология
Ежегодная заболеваемость у взрослых оценивается в пределах от 1/62 500 до 1/25 600, причем соотношение женщин к мужчин составляет 1,3:1. Хотя идиопатическая тромбоцитопеническая пурпура может возникать в любом возрасте, заболеваемость у мужчин имеет возрастное бимодальное распределение с двумя пиками заболеваемости — у мальчиков до 18 лет и у пожилых людей. Среди женщин заболеваемость постоянна.
Этиология и патогенез[править]
Этиология идиопатической тромбоцитопенической пурпуры неизвестна, семейные случаи являются исключительно редкими. Разрушение тромбоцитов, главным образом в селезенке, опосредованное аутоантителами, связано как с дефектом тромбоцитов, так и с нарушениями Т-клеток.
Клинические проявления[править]
Идиопатическая тромбоцитопеническая пурпура бессимптомна в одной трети случаев. Наиболее частым клиническим проявлением является слизисто-кожные кровоизлияния с пурпурой, когда уровень тромбоцитов оказывается ниже 30 000 мкл. Тяжелые внутренние кровотечения (гематурия, кровоизлияние в желудочно-кишечный тракт или кровоизлияние в мозг) наблюдаются при тромбоцитопении ниже 10 000 мкл. В зависимости от продолжительности идиопатической тромбоцитопенической пурпуры ее классифицируется на вновь диагностированную, персистирующую (длительность 3-12 месяцев) и хроническую (длительность ≥12 месяцев).
В клинической практике схематически выделяются три формы:
• Легкая форма, протекающая почти без геморрагических проявлений или с периодическим синдромом (на коже), при которой количество тромбоцитов не снижается до менее 50,0×10 9/л, но периодически держится в диапазоне 100,0×10 9/л. Трудоспособность больных сохранена, не рекомендуется работа, связанная с профессиональными вредными факторами, в горячих цехах.
• Среднетяжелая форма, при которой 1 раз в 1-2 года наступает очень выраженная тромбоцитопения (20,0-30,0×10 9/л) с геморрагическим синдромом, иногда носовыми, десневыми и маточными кровотечениями, купирующимися общепринятыми методами терапии, которые проводят только во время обострения.
• Тяжелая форма, характеризующаяся практически непрерывно рецидивирующим течением на фоне различных видов терапии, развитием резистентности к терапевтическим и хирургическому методам лечения, превалированием побочного действия лечебных средств над их клинической результативностью, количеством тромбоцитов менее 10,0-20,0×10 9/л мкл, лишь иногда, кратковременно более 50,0×10 9/л.
Идиопатическая тромбоцитопеническая пурпура: Диагностика[править]
Анамнез
Жалобы на периодические носовые и десневые кровотечения, обильные менструации, появление на коже и слизистых оболочках петехиальной сыпи, небольших синяков.
Физикальное обследование
Экстравазаты располагаются на коже конечностей, особенно ног, на животе, груди и на других участках тела. Печень и селезенка не увеличены.
Лабораторные исследования
В клиническом анализе крови выявляют тромбоцитопению различной степени тяжести. Уровень тромбоцитов в период обострения колеблется в пределах 10-30 тыс./мкл, а в 40% случаев определяют единичные тромбоциты. При гемостазиологическом исследовании выявлялась структурная и хронометроическая гипокоагуляция.
Положительный ответ на специфическую для терапию, например, иммуноглобулин в/в и/или стероиды, поддерживает диагноз.
Дифференциальный диагноз[править]
Дифференциальный диагноз должен включать:
• Симптоматические формы тромбоцитопений, которые обусловлены воздействием медикаментов (диуретики, антибиотики), инфекций (ВИЧ-инфекция и гепатит C);
• Другие заболевания крови (острый лейкоз, мегабластная анемия)
• Аутоиммунные заболеваний (системная красная волчанка и др).
Идиопатическая тромбоцитопеническая пурпура: Лечение[править]
Терапевтические подходы должна быть адаптированы с учетом как тяжести заболевания, так и возраста пациента.
Лечение не требуется пациентам с числом тромбоцитов выше 30×109/л в отсутствие кровотечений.
Кортикостероиды являются методом лечения первой линии. Использование в/в иммуноглобулина может быть целесообразным у пациентов с кровотечением, которые не реагируют на лечение кортизоном или преднизолоном.
В случае тяжелого хронического течения показана спленэктомия.
Также можно использовать терапию моноклональными антителами против CD20 (ритуксимаб).
Агонисты рецептора тромбопоэтина — элтромбопаг и ромиплостим имеют высокую эффективность и показаны пациентам, которые не реагируют на спленэктомию или когда спленэктомия противопоказана.
Прогноз
Смертность обычно ниже 2%, но может достигать более 10% у пациентов, рефрактерных к спленэктомии и к терапии первой и второй линий.
Профилактика[править]
Прочее[править]
Синдром Эванса
Синонимы: приобретенная аутоиммунная гемолитическая анемия и тромбоцитопения, иммунная панцитопения
Определение и общие сведения
Синдром Эванса — редкое хроническое гематологическое расстройство, характеризуется одновременным или последовательным развитием у пациента аутоиммунной гемолитической анемии (заболевание, при котором аутоантитела атакуют эритроциты, вызывая анемию различной степени тяжести) и иммунной тромбоцитопенической пурпуры (нарушения свертывающей системы крови, при которой аутоантитела атакуют тромбоциты, вызывая эпизоды кровотечений), а иногда и аутоиммунной нейтропении.
Распространенность в Европе оценивается порядка 1/1000000, но пока нет надежных эпидемиологических данных.
Большинство случаев имеют спорадический характер. Семейные случаи наблюдались исключительно, в условиях первичного иммунодефицита.
Этиология и патогенез
Является аутоиммунным заболеванием, при котором не реагирующие перекрестно аутоантитела нацелены на различные антигенные факторы эритроцитов, тромбоцитов, а иногда и нейтрофилов. Тем не менее, точный патофизиологический механизм расстройства пока не известен. Наблюдется уменьшение кол-ва Т-хелперов и увеличение Т-супрессоров в популяции лимфоцитов, что ползволяет предполажить, что цитопения может быть обуловлена патологией Т-клеток. Синдром Эванса часто ассоциируется с другими заболеваниями, такими как системная красная волчанка, антифосфолипидный синдром, аутоиммунный лимфопролиферативный синдром и общий вариабельный иммунодефицит, которые могут указывать на наличие общего клеточного и гуморального сбоя.
Клинические проявления
Синдром может проявляться как в детстве, так и в зрелом возрасте. Эпизоды тромбоцитопении может предшествовать, или происходить одновременно (50% случаев), или следовать за эпизодами аутоиммунной гемолитической анемии. Тяжесть симптомов и временной лаг между эпизодами аутоиммунной гемолитической анемии и/или иммунной тромбоцитопенической пурпуры (ИТП) является величиной переменной. В случаях не одновременной манифестации у взрослых, задержка между эпизодами составляет в среднем 4 года. ИТП часто обнаруживается из-за образования подкожных кровоизлияний, носовых кровотечений, петехий, пурпуры и синяков. В случае тяжелой тромбоцитопении могут наблюдаться в редких случаях гематурия, кровотечения из желудочно-кишечного тракта и/или цереброменингеальные кровотечения. Аутоиммунная гемолитическая анемия проявляется слабостью, бледностью, тахикардией и одышкой при физической нагрузке, а также в некоторых случаях желтухой, потемнением мочи и/или спленомегалией.
Диагностика
Диагноз основывается на проведении обшего анализа крови, на котором: анемия (уровень гемоглобина <12г/дл), тромбоцитопения (количество тромбоцитов <100000/мкл), иногда нейтропения (количество нейтрофилов <1500/мкл). Увеличение уровня лактатдегидрогеназы (ЛДГ) и/или уровня прямого билирубина, а также пониженный гаптоглобин, что указывают на наличие гемолиза. Положительный тест Кумбса также подтверждает наличие антител с таргетингом к антигенам эритроцитов. Также может наблюдаться присутствие аутоантител к тромбоцитам и нейтрофилам.
Дифференциальный диагноз
Дифференциальная диагностика включает микроангиопатии, такие как тромботическая тромбоцитопеническая пурпура и типичный или атипичный гемолитическо-уремический синдром.
Лечение
Иммуносупрессивная терапия синдрома Эванса в сочетании или без внутривенного введения иммуноглобулина является основным методом лечения. Назначают кортикостероиды (преднизолон), но также ритуксимаб, циклоспорин, азатиоприн, циклофосфамид и даназол могут быть использованы в лечении рефрактерных случаев течения заболевания. Спленэктомия выполняется в качестве метода лечения третьей линии, однако в результате длительные ремиссиивозникают реже, и пациенты показывают высокий риск развития сепсиса. В тяжелых случаях может потребоваться трансплантация гемопоэтических стволовых клеток.
Прогноз
Синдром Эванса является хроническим заболеванием, с чередованием периодов ремиссии и рецидивов гематологических расстройств, которые, несмотря на лечение, могут быть причиной высокой смертности вследствие сильного кровотечения и инфекции на фоне тяжелой тромбоцитопении и нейтропении.
Острая иммунная тромбоцитопеническая пурпура
Определение и общие сведения
Острая иммунная тромбоцитопеническая пурпура встречается главным образом у детей 2—6 лет. В большинстве случаев заболевание развивается через несколько суток или недель после вирусной инфекции. Иногда оно возникает после иммунизации живыми вирусными вакцинами. Характерно внезапное появление петехий. Иногда, обычно в течение 1-й недели заболевания, отмечаются носовые и желудочно-кишечные кровотечения, кровоточивость десен, гематурия. Внутричерепные кровоизлияния встречаются редко и обычно сопутствуют кровотечениям из слизистых. У 5—10% детей с острой иммунной тромбоцитопенической пурпурой отмечается умеренная спленомегалия.
Диагностика
Диагноз острой иммунной тромбоцитопенической пурпуры ставят после исключения других причин тромбоцитопении.
а. Общий анализ крови. Отмечается тромбоцитопения, остальные показатели обычно в норме. Иногда выявляются умеренная эозинофилия и атипичные лимфоциты.
б. Исследование костного мозга. Возможно повышение числа мегакариоцитов и предшественников эозинофилов. При характерном начале заболевания и в отсутствие бластных клеток в крови исследование костного мозга не проводят. Оно показано, если планируется спленэктомия и лечение кортикостероидами, а также если на основании клинической картины, данных анамнеза и лабораторных исследований нельзя исключить другие причины тромбоцитопении.
Лечение
а. Общие мероприятия. Следует избегать травм, в/м инъекций, клизм, применения жестких зубных щеток и употребления твердой пищи. Нельзя назначать препараты, угнетающие агрегацию тромбоцитов, в частности аспирин.
б. Наиболее тяжелые кровотечения возникают в 1-ю неделю болезни, поэтому в этот период больных нередко госпитализируют для наблюдения.
в. Единого мнения об эффективности, дозах и продолжительности лечения кортикостероидами нет. Они не влияют на продолжительность заболевания и прогноз, но могут повышать число тромбоцитов, что можно объяснить угнетением способности макрофагов разрушать их. Преднизон, 1—2 мг/кг/сут внутрь, назначают при кровотечениях из слизистых (для снижения риска внутричерепного кровоизлияния). Чтобы уменьшить риск осложнений длительного лечения кортикостероидами, рекомендуют назначать преднизон через день.
г. Если кровотечение из слизистых продолжается или усиливается, показана экстренная спленэктомия. После нее обычно число тромбоцитов нормализуется через 1—3 сут.
д. Больным острой иммунной тромбоцитопенической пурпурой, которым противопоказаны кортикостероиды, и больным хронической иммунной тромбоцитопенической пурпурой, у которых кортикостероиды неэффективны, назначают высокие дозы нормального иммуноглобулина для в/в введения, 400 мг/кг/сут в течение 3—5 сут, или 1 г/кг/сут в течение 2 сут. Эффективность нормального иммуноглобулина для в/в введения у разных больных неодинакова.
е. Переливание тромбоцитарной массы обычно не применяют, поскольку перелитые тромбоциты быстро разрушаются.
ж. После исчезновения геморрагического синдрома, даже если число тромбоцитов остается сниженным, ребенку разрешают вернуться к обычному уровню физической активности. Однако до нормализации числа тромбоцитов следует избегать занятий теми видами спорта, которые сопряжены с высоким риском травм.
Прогноз
В большинстве случаев наступает самостоятельное выздоровление. Около 50% детей выздоравливают в течение 4 нед, 85% — в течение 4 мес. Остальные больные выздоравливают в течение года. Изредка наблюдаются рецидивы заболевания. Они обычно возникают после вирусной инфекции или иммунизации живыми вирусными вакцинами. Если тромбоцитопения сохраняется более года, ставят диагноз хронической иммунной тромбоцитопенической пурпуры.
Источники (ссылки)[править]
https://www.orpha.net
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
- Азатиоприн
- Аминометилбензойная кислота
- Винкристин
- Гидрокортизон
- Дексаметазон
- Иммуноглобулин для в/в введения
- Метилпреднизолон
- Преднизолон
- Ромиплостим
- Элтромбопаг
Источник
