Идиопатическая эпилепсия код мкб
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Симптомы
- Причины
- Классификация
- Диагностика
- Лечение
- Прогноз
- Профилактика
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Эпилепсия у детей.
Эпилепсия у детей
Описание
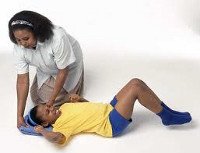
Эпилепсия у детей. Хроническое церебральное расстройство, характеризующееся повторяющимися, стереотипными припадками, возникающими без явных провоцирующих факторов. Ведущими проявлениями эпилепсии у детей служат эпилептические припадки, которые могут протекать в виде тонико-клонических судорог, абсансов, миоклонических судорог с нарушением сознания или без его нарушения. Инструментальная и лабораторная диагностика эпилепсии у детей включает проведение ЭЭГ, рентгенографии черепа, КТ, МРТ и ПЭТ головного мозга, биохимического анализа крови и спинномозговой жидкости. Общие принципы лечения эпилепсии у детей предполагают соблюдение охранительного режима, терапию антиконвульсантами, психотерапию; при необходимости – нейрохирургическое лечение.
Дополнительные факты
Эпилепсия у детей – хроническая патология головного мозга, протекающая с периодически повторяющимися неспровоцированными судорогами или их вегетативными, психическими, сенсорными эквивалентами, обусловленными гиперсинхронной электрической активностью нейронов мозга. Согласно имеющейся в педиатрии статистике, эпилепсия встречается у 1-5% детей. У 75% взрослых, страдающих эпилепсией, дебют заболевания приходится на детский или подростковый возраст.
У детей, наряду с доброкачественными формами эпилепсии, встречаются злокачественные (прогрессирующие и резистентные к проводимой терапии) формы. Нередко эпилептические припадки у детей протекают атипично, стерто, а клиническая картина не всегда соответствует изменениям на электроэнцефалограмме. Изучением эпилепсии у детей занимается детская неврология и ее специализированный раздел – эпилептология.

Эпилепсия у детей
Симптомы
Потливость. Раздражительность. Судороги. Тонические судороги. Тошнота.
Причины
Фактором эпилептогенеза в детском возрасте выступает незрелость мозга, характеризующаяся преобладанием процессов возбуждения, необходимых для формирования функциональных межнейронных связей. Кроме этого, эпилептизации нейронов способствуют преморбидные органические поражения мозга (генетические или приобретенные), вызывающие повышенную судорожную готовность. В этиологии и патогенезе эпилепсии у детей немалую роль играют наследственная или приобретенная предрасположенность к заболеванию.
Развитие идиопатических форм эпилепсии у детей в большинстве случаев связано с генетически обусловленной нестабильностью мембран нейронов и нарушением нейромедиаторного баланса. Известно, что при наличии идиопатической эпилепсии у одного из родителей, риск развития эпилепсии у ребенка составляет около 10%. Эпилепсия у детей может быть ассоциирована с наследственными дефектами обмена веществ (фенилкетонурией, лейцинозом, гиперглицинемией, митохондриальными энцефаломиопатиями), хромосомными синдромами (болезнью Дауна), наследственными нейрокожными синдромами (нейрофиброматозом, туберозным склерозом) и тд.
Чаще в структуре эпилепсии у детей встречаются симптоматические формы заболевания, развивающиеся вследствие пренатального или постнатального поражения головного мозга. Среди пренатальных факторов ведущую роль играют токсикозы беременности, гипоксия плода, внутриутробные инфекции, фетальный алкогольный синдром, внутричерепные родовые травмы, тяжелая желтуха новорожденных. Раннее органическое поражение мозга, приводящее к манифестации эпилепсии у детей, может быть связано с врожденными аномалиями мозга, перенесенными ребенком нейроинфекциями (менингитами, энцефалитами, арахноидитами), ЧМТ; осложнениями общих инфекционных заболеваний (гриппа, пневмонии, сепсиса и тд ), поствакцинальными осложнениями и пр. У детей с ДЦП эпилепсия выявляется в 20-33% случаев.
Криптогенные формы эпилепсии у детей имеют предположительно симптоматическое происхождение, однако их достоверные причины так и остаются невыясненными даже при использовании современных методов нейровизуализации.
Классификация
В зависимости от характера эпилептических припадков, выделяют:
1. Фокальную эпилепсию у детей, протекающую с фокальными (локальными, парциальными) приступами:
• простыми (с двигательными, вегетативными, соматосенсорными, психическими компонентами).
• сложными (с нарушением сознания).
• с вторичной генерализацией (переходящими в генерализованные тонико-клонические приступы).
2. Генерализованную эпилепсию у детей, протекающую с первично-генерализованными приступами:
• абсансами (типичными, атипичными).
• клоническими припадками.
• тонико-клоническими припадками.
• миоклоническими припадками.
• атоническими припадками.
3. Эпилепсию у детей, протекающую с неклассифицируемыми припадками (повторными, случайными, рефлекторными, эпилептический статус и пр. ).
Локализационно-обусловленные и генерализованные формы эпилепсии у детей с учетом этиологии подразделяются на идиопатические, симптоматические и криптогенные. Среди идиопатических фокальных форм заболевания у детей чаще всего встречается доброкачественная роландическая эпилепсия, эпилепсия с затылочными пароксизмами, эпилепсия чтения; среди генерализованных идиопатических форм – доброкачественные судороги новорожденных, миоклоническая и абсансная эпилепсия детского и юношеского возраста и тд.
Диагностика
Современный подход к диагностике эпилепсии у детей основывается на тщательном изучении анамнеза, оценке неврологического статуса, проведении инструментальных и лабораторные исследований. Детскому неврологу или эпилептологу необходимо знать частоту, продолжительность, время возникновения приступов, наличие и характер ауры, особенности течения припадка, постприступного и межприступного периодов. Особое внимание обращается на наличие перинатальной патологии, раннего органического поражения мозга у детей, эпилепсии у родственников.
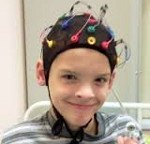
С целью определения участка повышенной возбудимости в головном мозге и формы эпилепсии проводится электроэнцефалография. Типичным для эпилепсии у детей служит наличие ЭЭГ-знаков: пиков, острых волн, комплексов «пик-волна», пароксизмальных ритмов. Поскольку эпилептические феномены не всегда обнаруживаются в покое, нередко возникает необходимость записи ЭЭГ с функциональными пробами (световой стимуляцией, гипервентиляцией, депривацией сна, фармакологическими пробами ) ночного ЭЭГ-мониторинга или длительного ЭЭГ-видеомониторинга, увеличивающих вероятность выявления патологических изменений.
Для определения морфологического субстрата эпилепсии у детей проводится рентгенография черепа, КТ, МРТ, ПЭТ головного мозга; консультация детского окулиста, офтальмоскопия. С целью исключения пароксизмов кардиогенного происхождения выполняется электрокардиография и суточное мониторирование ЭКГ ребенку. Для выяснения этиологического характера эпилепсии у детей может потребоваться исследование биохимических и иммунологических маркеров крови, проведение люмбальной пункции с исследованием цереброспинальной жидкости, определение хромосомного кариотипа.
Эпилепсию необходимо дифференцировать с судорожным синдромом у детей, спазмофилией, фебрильными судорогами и другими эпилептиформными приступами.
Лечение
При организации режима ребенка, больного эпилепсией, следует избегать перегрузок, волнений, в отдельных случаях – длительной инсоляции, просмотра телевизора или работы за компьютером.
Детям, страдающим эпилепсией, необходима длительная (иногда пожизненная) терапия индивидуально подобранными противосудорожными препаратами. Антиконвульсанты назначаются в режиме монотерапии с постепенным наращиванием дозы до достижения контроля над приступами. Традиционно для лечения эпилепсии у детей используются различные производные вальпроевой кислоты, карбамазепин, фенобарбитал, бензодиазепины (диазепам), а также антиконвульсанты нового поколения (ламотриджин, топирамат, окскарбазепин, леветирацетам и тд ). При неэффективности монотерапии по назначению врача подбирается дополнительный противоэпилептический препарат.
Из немедикаментозных методов лечения эпилепсии у детей может применяться психотерапия, БОС-терапия. Положительно зарекомендовали себя при эпилепсии у детей, резистентной к противосудорожным препаратам, такие альтернативные методы, как гормональная терапия (АКТГ), кетогенная диета, иммунотерапия.
Нейрохирургические методы лечения эпилепсии у детей пока не нашли широкого применения. Тем не менее, имеются сведения об успешном хирургическом лечении резистентных к терапии форм эпилепсии у детей посредством гемисферэктомии, передней темпоральной лобэктомии, экстратемпоральной неокортикальной резекции, ограниченной темпоральной резекции, стимуляции блуждающего нерва с помощью имплантируемых устройств. Отбор пациентов для оперативного лечения проводится коллегиально с участием нейрохирургов, детских неврологов, психологов с тщательной оценкой возможных рисков и предполагаемой эффективности вмешательства.
Родители детей, страдающих эпилепсией, должны уметь оказать ребенку неотложную помощь при эпилептическом припадке. При возникновении предвестников приступа следует уложить ребенка на спину, освободив от тесной одежды и обеспечив свободный доступ воздуха. Во избежание западания языка и аспирации слюны голову ребенка необходимо повернуть набок. С целью купирования длительных судорог возможно ректальное введение диазепама (в виде суппозиториев, раствора).
Прогноз
Успехи современной фармакотерапии эпилепсии позволяют добиться полного контроля над приступами у большинства детей. При регулярном приеме противоэпилептических препаратов дети и подростки с эпилепсией могут вести обычный образ жизни. При достижении полной ремиссии (отсутствии приступов и нормализации ЭЭГ) через 3-4 года врач может постепенно полностью отменить прием антиэпилептических препаратов. После отмены у 60% пациентов приступы в дальнейшем не возобновляются.
Менее благоприятный прогноз имеет эпилепсия у детей, характеризующаяся ранним дебютом приступов, эпилептическими статусами, снижением интеллекта, отсутствием эффекта от приема базовых лекарственных препаратов.
Профилактика
Профилактика эпилепсии у детей должна начинаться еще во время планирования беременности и продолжаться после рождения ребенка. В случае развития заболевания необходимо раннее начало лечения, соблюдении схемы терапии и рекомендованного образа жизни, наблюдение ребенка у эпилептолога. Педагоги, работающие с детьми, страдающими эпилепсией, должны быть информированы о заболевании ребенка и о мерах оказания первой помощи при эпилептических приступах.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Связанные заболевания и их лечение
Описания заболеваний
Национальные рекомендации по лечению
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Симптомы
- Причины
- Течение и стадии
- Диагностика
- Дифференциальная диагностика
- Лечение
Названия
Название: Доброкачественная роландическая эпилепсия.

Доброкачественная роландическая эпилепсия
Описание
Доброкачественная роландическая эпилепсия. Генетически детерминированная фокальная эпилепсия, связанная с возрастной гипервозбудимостью коры центрально — височной области головного мозга. Доброкачественная роландическая эпилепсия проявляется редкими, возникающими преимущественно в ночное время, судорожными приступами в одной половине лица, языка и глотки. В отдельных случаях — генерализованными эпиприступами. Диагноз устанавливается на основании клинических особенностей заболевания и данных ЭЭГ, при необходимости проводится полисомнография и МРТ головного мозга. Доброкачественная роландическая эпилепсия не приводит к нарушениям психо-физического развития ребенка и бесследно проходит к концу подросткового периода.
Дополнительные факты
В педиатрии доброкачественная роландическая эпилепсия является наиболее распространенной патологией из группы доброкачественных фокальных эпилепсий. На ее долю приходится 15% от всех случаев эпилепсии у детей в возрасте до 15 лет и около 20% случаев судорожного синдрома у детей. Доброкачественная роландическая эпилепсия встречается с частотой 21 случай на 100 тыс. Детей. Доброкачественная роландическая эпилепсия может возникнуть в возрасте от 2 до 14 лет, но в 85% случаев она манифестирует в возрастном периоде от 4 до 10 лет. Доброкачественное течение классической роландической эпилепсии характеризуется отсутствием психо-неврологических изменений и полным исчезновением эпиприступов к 15-18 годам.

Доброкачественная роландическая эпилепсия
Симптомы
Судороги.
Причины
Точные причины появления доброкачественной роландической эпилепсии пока не установлены. В некоторых случаях (по разным данным 20-60%) прослеживается наследственный характер заболевания, однако прямое аутосомно-рецессивное или аутосомно-доминантное наследование не наблюдается. Это послужило основанием для полигенной теории наследования доброкачественной роландической эпилепсии, согласно которой заболевание детерминируется двумя разными генами.
В современной неврологии и эпилептологии доминирующим является представление о том, что доброкачественная роландическая эпилепсия возникает вследствие нарушения созревания коры головного мозга в центрально-височной области. Доброкачественная роландическая эпилепсия является возраст-зависимым заболеванием и вероятно связана с повышенной возбудимостью мозга у детей. Последнее обусловлено целым рядом факторов: функциональными и структурными особенностями эпилептогенных областей (неокортекса, гиппокампа, амигдалы), превалированием возбуждающих нейротрансмиттеров, низким содержанием ГАМК, незрелостью ГАМК-рецепторов, увеличенным числом возбуждающих возвратных синапсов. По мере созревания головного мозга ребенка происходит снижение его возбудимости и постепенное исчезновение эпилептогенности очагов доброкачественной роландической эпилепсии. В результате наблюдается уменьшение числа эпилептических припадков и полное выздоровление пациентов при достижении ими пубертатного периода.
Течение и стадии
Доброкачественная роландическая эпилепсия характеризуется малой продолжительностью эпиприступов (до 2-3 минут) и их небольшой частотой. Приступы бывают единичными или наблюдаются несколько раз в году. Иногда в начале заболевания приступы могут быть более частыми, однако по мере взросления ребенка наблюдается их урежение.
В отличие от эпилепсии, описанной Джексоном, классическая доброкачественная роландическая эпилепсия не сопровождается задержкой психо-моторного развития ребенка и не приводит к олигофрении. Однако нельзя сказать об абсолютном отсутствии неврологических нарушений, поскольку примерно у 3% больных после приступов возникает преходящий гемипарез.
Диагностика
Основным способом диагностики доброкачественной роландической эпилепсии является ЭЭГ. Поскольку у некоторых больных изменения ЭЭГ наблюдаются лишь в период сна, при нормальной дневной ЭЭГ дополнительно необходимо проведение ночного ЭЭГ-мониторинга или полисомнографии.
Патогномоничным признаком доброкачественной роландической эпилепсии считается обнаружение на фоне нормальной основной активности высокоамплитудных острых волн или пиков, расположенных в центрально-височных отведениях. Зачастую после пика следуют медленные волны, вместе с пиком они составляют так называемый «роландический комплекс» длительностью до 30мс. Визуально такие комплексы напоминают комплексы QRST на электрокардиограмме. Обычно «роландические комплексы» локализуются на стороне, противоположной судорожным приступам, но могут иметь и двусторонний характер. К особенностям ЭЭГ-паттернов доброкачественной роландической эпилепсии относится их изменчивость от одной записи ЭЭГ к другой.
Определенные затруднения вызывает дифференцировка классической доброкачественной роландической эпилепсии от синдрома псевдоленнокса, который наблюдается у 5% больных с симптомами роландической эпилепсии. Сочетание типичных роландических эпиприступов с атипичными абсансами, миоклоническими и астеническими приступами, интеллектуально-мнестическими нарушениями, а также выявление на ЭЭГ диффузной пиковой активности или медленных комплексов, характерных для синдрома Леннокса — Гасто, свидетельствуют в пользу синдрома псевдоленнокса.
Дифференциальная диагностика
В первую очередь доброкачественная роландическая эпилепсия нуждается в дифференцировке от симптоматических эпилепсий, возникающих при внутримозговых опухолях, черепно-мозговых травмах, воспалительных поражениях головного мозга (абсцессе, энцефалите, гнойном менингите). В подтверждение роландической эпилепсии говорит отсутствие патологических изменений в неврологическом статусе и расстройств поведения, сохранность интеллекта, анамнестические данные, нормальная основная активность на ЭЭГ. В некоторых случаях для уточнения диагноза проводится МРТ головного мозга.
Большие сложности представляет дифференциальная диагностика доброкачественной роландической эпилепсии и ночной эпилепсии со сложными парциальными эпиприступами. Это связано с тем, что типичные для приступа доброкачественной роландической эпилепсии нарушения речи могут интерпретироваться как нарушения сознания. С другой стороны достаточно трудно адекватно диагностировать ночные расстройства сознания. В таких случаях в постановке диагноза решающую роль играют данные ЭЭГ, которые при лобной и височной эпилепсии демонстрируют очаговые изменения активности головного мозга в соответствующих отведениях.
Лечение
Для детских неврологов и эпилептологов вопрос целесообразности лечения доброкачественной роландической эпилепсии является весьма дискутабельным. Поскольку даже без проведения лечения доброкачественная роландическая эпилепсия заканчивается выздоровлением, то, по мнению некоторых авторов, она не является показанием к назначению антиэпилептической терапии. Другие неврологи, указывая на вероятность диагностической ошибки при постановке диагноза «доброкачественная роландическая эпилепсия» и учитывая возможность ее перехода в синдром псевдоленнокса, рекомендуют проводить антиэпилептическую терапию при повторных эпиприступах.
В лечении детей с доброкачественной роландической эпилепсией всегда используется только 1 противоэпилептический препарат (монотерапия). Лечение обычно начинают назначением одного из препаратов вальпроевой кислоты. При его непереносимости или неэффективности, как правило, переходят на прием топирамата или леветирацетама. У детей старше 7 лет возможно применение карбомазепина, однако следует помнить, что в некоторых случаях он может привести к феномену аггравации, т. Е. К учащению приступов.
Источник
