И все симптомы перейдут в синдром
Удивительно, но в эпоху моментального доступа к абсолютно любой информации и глубокой искушённости аудитории — люди продолжают путать термины #симптом и #синдром А, вернее, не понимают разницу между ними. Давайте поставим точку в этом вопросе раз и навсегда.
Симптом — это признак проявления какого-то нездоровья нашего организма. Он может быть специфическим (например, симптом «бабочки», характерный исключительно для волчанки) или неспецифическим (например, температура — которая характерна и для пневмонии, и для аппендицита, и для туберкулёза, и для интоксикации, и даже для акклиматизации или стресса).
Симптом «бабочки» при Волчанке. Изображение взято из открытых источников.
В любом случае, симптом — это единичный признак проявления нездоровья, который врачу (как единичное проявление болезни) вообще ничего и ни о чём не говорит. Особенно, со слов пациента.
Синдром же — это совокупность не связанных (казалось бы) симптомов, которые характерны для того или иного заболевания (или состояния). Например, интоксикационный синдром включает, на первый взгляд, не связанные друг с другом симптомы:
- Со стороны мозга (ЦНС): слабость, вялость, сонливость, снижение работоспобности, головные боли, потерю ориентации в пространстве, чувство скорой «потери сознания» и т.п.
- Со стороны желудка и кишечника (ЖКТ): снижение аппетита, тошнота, рвота, диарея или наоборот — отсутствие стула (снижение перистальтики)
- Со стороны внутренних органов: тахикардия (повышенное сердцебиение), угнетение функции желудка, повышение функции печени и поджелудочной (или наоборот — угнетение их функции), избыточное потоотделение и т.п.
Совокупность разных симптомов со стороны разных органов и систем (тахикардия, тошнота, температура, потоотделение) позволяет врачу объединить их в единый симптомокомплекс и предположить один или несколько диагнозов.
ВМЕСТО ПОСЛЕСЛОВИЯ
Вроде бы, с разницей между симптомом и синдромом разобрались. Но вот какая закавыка.
Многие спрашивают меня, почему одни состояния в медицине называются «болезнью» (например, Болезнь Лайма, Болезнь Рейно, Болезнь Крона или, что на слуху, — Гипертоническая болезнь сердца), а другие — синдромом (например, WPW-синдром, синдром Дауна или синдром Пиквика).
Значит, разъясняю.
Синдром — это совокупность симптомов, имеющих общую этиологию (происхождение) и патогенез (развитие болезни) и относящихся к конкретному состоянию (!) организма. А болезнь — это такое состояние организма, выраженное в нарушении его жизнедеятельности, имеющее склонность к негативной прогрессии, проявляющееся одним или несколькими симптомами.
То есть. «Болезнью» в медицине называется осмысленное от начала и до конца, изученное патологическое состояние, которое динамичное прогрессирует в негативную сторону (без должного лечения), серьёзно нарушает нормальное функционирование жизнедеятельности организма. Иными словами, понятен возбудитель или первопричина, понятно развитие заболевание (патогенез), понятен симптомокомплекс, понятен негативный прогноз без лечения, понятна стратегия лечения, и эта болезнь без лечения угрожает жизнеспособности организма в целом.
А синдром — это явление либо временное, либо не склонное к негативной прогрессии, либо свойственное не одному состоянию (а нескольким), либо особо жизни не угрожающее (то есть, контролируемое или предсказуемое, как в случае генетических заболеваний). Вот почему не болезнь, а синдром: Дауна, Туррета, СРК («синдром раздражённой кишки»), Марфана, WPW (Вольвга-Паркенсона-Уайта), Жильбера или Пиквика (можете погуглить).
Кстати, эта тема оставляет больше вопросов (даже у самих врачей), чем ответов. Так, в медицинской литературе, встречается, например, как Синдром Рейно, так и Болезнь Рейно. И вразумительного ответа — в чём же разница между синдромом и болезнью, среднестатистический эскулап вам не даст.
Хотите «потроллить» и поставить в ступор вашего участкового терапевта или лечащего врача? Тогда, задайте ему вопрос: «А почему синдром Дауна, а не болезнь Дауна»? Наслаждайтесь реакцией.
Спасибо, что дочитали мою статью до конца. Ставьте лайк, если нашли этот ликбез для для себя полезным. И, подписывайтесь, чтобы не пропустить актуальную информацию о своём здоровье. Берегите себя и своих близких!
Искренне ваш, Доктор Вова
Источник
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 25 декабря 2015;
проверки требуют 12 правок.
Синдром Апера (Аперта) (акрокраниодисфалангия, акросфеносиндактилия, акроцефалосиндактилия) — врожденная аномалия развития черепа, которая сочетается с отклонением развития кистей рук. Раннее закрытие венечного и стреловидного швов способствует деформации черепа, что приводит к внутричерепной гипертензии[1]. Синдром Апера является одной из форм акроцефалосиндактилии[прим. 1].
Впервые это заболевание описал французский педиатр Эжен Аперт в 1906 году[2]. Заболевание встречается у одного новорожденного на 160 000—200 000[3].
Этиология[править | править код]
Акрокраниодисфалангия — заболевание с аутосомно-доминантным типом наследования[прим. 2]. У детей, родители которых страдают синдромом Аперта, вероятность унаследовать заболевание равна 50%. В 1995 году были опубликованы доказательства, судя по которым, причиной возникновения данного синдрома является нарушение работы фибробластов генов 10-й хромосомы человека[4].
Признаки и симптомы[править | править код]
Синдактилия двух пальцев у младенца
Одним из признаков заболевания является то, что краниосиностоз[прим. 3] сочетается с брахикефалией. В связи с преждевременным срастанием коронарных швов увеличивается внутричерепное давление, что обычно приводит к умственной отсталости. Немаловажными признаками синдрома являются высокий, выпуклый лоб, плоское или вогнутое лицо, в результате чего наблюдается нарушение костей лицевого черепа, что приводит к деформации челюсти, а также синдактилия рук и ног с вовлечением 2, 3 и 4-го пальцев.
Лечение[править | править код]
Радикальных методов лечения не существует.
Симптоматическое лечение данной патологии заключается в хирургическом увеличении объёма черепа, коррекция синдактилии и полидактилии.
Хирургическое лечение включает в себя раннюю краниоэктомию коронарного шва и фронто-орбитальную репозицию для уменьшения проявлений дисморфизма и патологических изменений формы черепа. Операции по поводу синдрома Апера часто состоят из нескольких этапов, последний проводится в подростковом возрасте. Первый этап часто выполняется уже в 3 мес.[5]
Консервативные методы лечения применяют для разработки суставов. Также, для стимуляции психического развития назначают ноотропные препараты: аминалон, пирацетам и другие[1], использовались в эпоху развития науки до проверки лечения методами доказательной медицины.
Примечания[править | править код]
- ↑ Акроцефалосиндактилия — группа наследственных пороков развития черепа и пальцев.
- ↑ Аутосомно-доминантный тип наследования — тип наследования, при котором мутантный аллель доминирует над нормальным аллелем, в связи с чем болезнь или признаки болезни ярко выражены.
- ↑ Краниосиностоз — преждевременное сращение некоторых костей черепа.
Источники[править | править код]
- ↑ 1 2 Л.О. Бадалян. Детская неврология. — Москва: Медицина, 1984. — С. 347—349. — 576 с.
- ↑ Apert’s syndrome (whonamedit.com) (англ.). Дата обращения 13 августа 2010. Архивировано 6 мая 2012 года.
- ↑ Kaplan, L C. Clinical assessment and multispecialty management of Apert syndrome (англ.) // Clinics in plastic surgery : journal. — 1991. — April (vol. 18, no. 2). — P. 217—225. — ISSN 00941298. — PMID 2065483.
- ↑ Wilkie, A O; S. F. Slaney, M. Oldridge, M. D. Poole, G. J. Ashworth, A. D. Hockley, R. D. Hayward, D. J. David, L. J. Pulleyn, P. Rutland. Apert syndrome results from localized mutations of FGFR2 and is allelic with Crouzon syndrome (англ.) // Nature genetics : journal. — 1995. — February (vol. 9, no. 2). — P. 165—172. — doi:10.1038/ng0295-165. — PMID 7719344.
- ↑ Синдром Апера: клинические проявления и этиология — Интернет-сообщество нейрохирургов Росcии. neuro-online.ru. Дата обращения 4 марта 2017.
Источник
Синдром Ли (болезнь Лея) – генетически гетерогенное наследственное заболевание, характеризующееся разнообразными нарушениями метаболизма и формирования компонентов центральной нервной системы. Симптомы этой патологии, как правило, проявляются еще в раннем детстве, к ним относят мышечную гипотонию, проблемы со вскармливанием и задержку психомоторного развития. При дальнейшем прогрессировании заболевания возникают эпилептические припадки, гиперкинезы, дыхательные расстройства. Диагностика синдрома Ли осуществляется на основании данных настоящего статуса больного, магнитно-резонансной томографии, молекулярно-генетических анализов. Специфического лечения данной патологии не существует, симптоматическая терапия лишь незначительно замедляет прогрессирование заболевания.
Симптомы
Проявления синдрома Ли обычно возникают на протяжении первого года жизни ребенка, иногда они могут регистрироваться в возрасте 2-5 лет, в редких случаях развитие заболевания начинается в подростковый период. Обычно первым проявлением патологии становится сонливость или, наоборот, повышенная возбудимость ребенка, у грудных детей наблюдается нарушение питания, недобор массы тела. В дальнейшем синдром Ли приводит к задержке психофизического развития, а у детей старшего возраста – к постепенной утрате уже обретенных навыков. Среди других неврологических симптомов заболевания наиболее часто отмечаются парезы, тремор конечностей, нарушение координации движения, поражение периферических нервов, снижение сухожильных рефлексов. В дальнейшем могут регистрироваться клонические судороги и эпилептические припадки.

Из-за недостатка энергии, обусловленного синдромом Ли, страдает не только нервная система, но и другие органы с высоким потреблением АТФ. В большинстве случаев у больных детей отмечается мышечная гипотония и слабость. Затрагивает заболевание и печень – орган с очень высоким потреблением энергии. У пациентов с синдромом Ли нередко выявляется увеличение печени, желтуха, иногда гепатолиенальный синдром. По мере прогрессирования патологии возникают нарушения дыхания – оно становится затрудненным, иногда приобретает характер дыхания Чейна-Стокса. У ряда больных со временем развивается миокардиодистрофия.
Синдром Ли имеет прогрессирующие течение. На терминальных этапах наблюдается поражение органов зрения, которое проявляется нистагмом, нарушением цветовосприятия, косоглазием. В конечном итоге может возникнуть атрофия зрительного нерва и полная слепота. Мышечная гипотония и гипорефлексия сменяются спастическим напряжением мышц и повышением сухожильных рефлексов. Через 2-7 лет после появления первых симптомов синдрома Ли происходит резкое падение массы тела, вышеперечисленные проявления резко усиливаются, наступает летальный исход по причине дыхательной или сердечно-сосудистой недостаточности.
Диагностика
Диагноз в амбулаторных условиях затруднен. Предположительный диагноз ставят на основании прогрессирующего нарастания неврологических расстройств, указывающих на избирательное поражение серого вещества головного и спинного мозга и наличия повторных случаев заболевания в семье. Для уточнения диагноза больного необходимо госпитализировать. Примерно у 30% больных в цереброспинальной жидкости обнаруживают увеличение содержания белка и невысокий плеоцитоз лимфоцитарного характера. На ЭКГ выявляют преобладание неспецифической медленноволновой активности. Дифференциальный диагноз проводят с амавротической идиотией, лейкодистрофиями, миоклонус-эпилепсией, энцефаломиелитоми инфекционно-аллергического генеза.
При МРТ головного мозга выявляют билатеральные, симметричные изменения в области таламуса, моста, продолговатого мозга, базальных ганглиев и спинного мозга в виде повышения интенсивности сигнала в T2W изображении и FLAIR. При ЭНМГ регистрируют снижение скорости проведения по периферическим нервам, свидетельствующие о демиелинизации.

Лечение
К сожалению, на данный момент не существует эффективной терапии синдрома Лея. Лечение направлено на устранение симптомов и продление жизни больного на некоторое время.
Выбор препаратов, применяемых при болезни Лея, сильно зависит от типа генетической мутации. Врач подбирает препараты только на основе генетических обследований.
Для лечения синдрома Лея используют:
- препараты тиамина (витамин B1);
- рибофлавин (B2);
- дихлорацетат натрия;
- токоферол (E);
- бикарбонат натрия;
- коэнзим Q10;
- димефосфон (для купирования кризов).
Эти препараты, а также низкоуглеводная диета с высоким содержанием жиров, могут положительно влиять на нарушенный энергетический обмен в организме, что несколько замедлит течение заболевания.
Прогноз и профилактика
Прогноз синдрома Ли крайне неблагоприятный, так как большинство больных умирает через несколько лет после возникновения заболевания. Симптоматическое лечение может несколько замедлить прогрессирование патологии и ослабить выраженность проявлений, однако полноценного улучшения оно не обеспечивает. В качестве средств симптоматической терапии, способствующих некоторой стабилизации состояния, рекомендуется применение тиамина-хлорида, кокарбоксилазы, пиридоксина-хлорида, кортикостероидных гормонов.
В большинстве случаев еще за год-два до летального исхода наступает полная инвалидизация больного, обусловленная неврологическими, дыхательными и метаболическими нарушениями. Причиной смерти при синдроме Ли чаще всего становится сердечно-сосудистая или дыхательная недостаточность. Профилактика этого заболевания осуществляется в рамках медико-генетического консультирования родителей перед зачатием ребенка.
Загрузка…
Источник

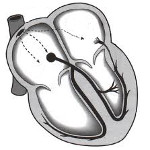
Синдром Вольфа-Паркинсона-Уайта (синдром WPW) — клинико-электрокардиографический синдром, характеризующийся предвозбуждением желудочков по дополнительным атриовентрикулярным путям проведения и развитием пароксизмальных тахиаритмий. Синдром WPW сопровождается различными аритмиями: наджелудочковой тахикардией, фибрилляцией или трепетанием предсердий, предсердной и желудочковой экстрасистолией с соответствующей субъективной симптоматикой (ощущением сердцебиения, одышкой, гипотензией, головокружением, обмороками, болями в грудной клетке). Диагностика синдрома WPW основана на данных ЭКГ, суточного ЭКГ-мониторирования, ЭхоКГ, ЧПЭКС, ЭФИ. Лечение синдрома WPW может включать антиаритмическую терапию, чреспищеводную электрокардиостимуляцию, катетерную РЧА.
Общие сведения
Синдром Вольфа-Паркинсона-Уайта (синдром WPW) — синдром преждевременного возбуждения желудочков, обусловленный проведением импульсов по добавочным аномальным проводящим пучкам, соединяющим предсердия и желудочки. Распространенность синдрома WPW, по данным кардиологии, составляет 0,15-2%. Синдром WPW чаще встречается среди мужчин; в большинстве случаев манифестирует в молодом возрасте (10-20 лет), реже — у лиц старшего возраста. Клиническое значение синдрома WPW заключается в том, что при его наличии часто развиваются тяжелые нарушения сердечного ритма, которые представляют угрозу для жизни больного и требуют особых подходов к лечению.

Синдром WPW
Причины синдрома WPW
По мнению большинства авторов, синдром WPW, обусловлен сохранением добавочных атриовентрикулярных соединений в результате незавершенного кардиогенеза. При этом происходит неполная регрессия мышечных волокон на этапе формирования фиброзных колец трикуспидального и митрального клапанов.
В норме дополнительные мышечные пути, соединяющие предсердия и желудочки, существуют у всех эмбрионов на ранних стадиях развития, но постепенно они истончаются, сокращаются и полностью исчезают после 20-й недели развития. При нарушении формирования фиброзных атриовентрикулярных колец мышечные волокна сохраняются и составляют анатомическую основу синдрома WPW. Несмотря на врожденный характер дополнительных АВ-соединений, синдром WPW может впервые проявиться в любом возрасте. При семейной форме синдрома WPW чаще имеют место множественные добавочные атриовентрикулярные соединения.
В 30% случаев синдром WPW сочетается с врожденными пороками сердца (аномалией Эбштейна, пролапсом митрального клапана, дефектами межпредсердной и межжелудочковой перегородки, тетрадой Фалло), дизэмбриогенетическими стигмами (дисплазией соединительной ткани), наследственной гипертрофической кардиомиопатией.
Классификация синдрома WPW
По рекомендации ВОЗ, различают феномен и синдром WPW. Феномен WPW характеризуется электрокардиографическими признаками проведения импульса по дополнительным соединениям и предвозбуждением желудочков, но без клинических проявлений АВ реципрокной тахикардии (re-entry). Под синдромом WPW подразумевается сочетание предвозбуждения желудочков с симптоматической тахикардией.
С учетом морфологического субстрата выделяют несколько анатомических вариантов синдрома WPW.
I. С добавочными мышечными АВ-волокнами:
- идущими через добавочное левое или правое париетальное АВ-соединение
- идущими через аортально-митральное фиброзное соединение
- идущими от ушка правого или левого предсердия
- связанными с аневризмой синуса Вальсальвы или средней вены сердца
- септальными, парасептальными верхними или нижними
II. Со специализированными мышечными АВ-волокнами («пучками Кента»), происходящими из рудиментарной, аналогичной структуре атриовентрикулярного узла, ткани:
- атрио-фасцикулярными — входящими в правую ножку пучка Гиса
- входящими в миокард правого желудочка.
Выделяют несколько клинических форм синдрома WPW:
- а) манифестирующую – с постоянным наличием дельта-волны, синусовым ритмом и эпизодами атриовентрикулярной реципрокной тахикардии.
- б) интермиттирующую – с преходящим предвозбуждением желудочков, синусовым ритмом и верифицированной атриовентрикулярной реципрокной тахикардией.
- в) скрытую – с ретроградным проведением по дополнительному атриовентрикулярному соединению. Электрокардиографические признаки синдрома WPW не выявляются, имеются эпизоды атриовентрикулярной реципрокной тахикардии.
Патогенез синдрома WPW
Синдром WPW обусловлен распространением возбуждения от предсердий к желудочкам по дополнительным аномальным путям проведения. В результате этого возбуждение части или всего миокарда желудочков происходит раньше, чем при распространении импульса обычным путем — по АВ-узлу, пучку и ветвям Гиса. Предвозбуждение желудочков отражается на электрокардиограмме в виде дополнительной волны деполяризации – дельта-волны. Интервал P-Q(R) при этом укорачивается, а длительность QRS увеличивается.
Когда в желудочки приходит основная волна деполяризации, их столкновение в сердечной мышце регистрируется в виде так называемого сливного комплекса QRS, который становится несколько деформированным и уширенным. Нетипичное возбуждение желудочков сопровождается нарушением последовательности процессов реполяризации, что находит выражение на ЭКГ в виде дискордантного комплексу QRS смещения RS-T сегмента и изменения полярности зубца T.
Возникновение при синдроме WPW пароксизмов суправентрикулярной тахикардии, мерцания и трепетания предсердий связано с формированием круговой волны возбуждения (re-entry). В этом случае импульс по AB-узлу движется в антероградном направлении (от предсердий к желудочкам), а по дополнительным путям – в ретроградном направлении (от желудочков к предсердиям).
Симптомы синдрома WPW
Клиническая манифестация синдрома WPW происходит в любом возрасте, до этого его течение может быть асимптомным. Синдром WPW сопровождается различными нарушениями сердечного ритма: реципрокной наджелудочковой тахикардией (80%), фибрилляцией предсердий (15-30%), трепетанием предсердий (5%) с частотой 280-320 уд. в мин. Иногда при синдроме WPW развиваются менее специфичные аритмии — предсердная и желудочковая экстрасистолия, желудочковая тахикардия.
Приступы аритмии могут возникать под влиянием эмоционального или физического перенапряжения, злоупотребления алкоголем или спонтанно, без видимых причин. Во время аритмического приступа появляются ощущения сердцебиения и замирания сердца, кардиалгии, чувство нехватки воздуха. Мерцание и трепетание предсердий сопровождается головокружением, обмороками, одышкой, артериальной гипотензией; при переходе в фибрилляцию желудочков может наступить внезапная сердечная смерть.
Пароксизмы аритмии при синдроме WPW могут длиться от нескольких секунд до нескольких часов; иногда они купируются самостоятельно или после выполнения рефлекторных приемов. Затяжные пароксизмы требуют госпитализации больного и вмешательства кардиолога.
Диагностика синдрома WPW
При подозрении на синдром WPW проводится комплексная клинико-иснтрументальная диагностика: ЭКГ в 12 отведениях, трансторакальная эхокардиография, мониторирование ЭКГ по Холтеру, чреспищеводная электрокардиостимуляция, электрофизиологическое исследование сердца.
К электрокардиографическим критериям синдрома WPW относятся: укорочение PQ-интервала (менее 0,12 с), деформированный сливной QRS-комплекс, наличие дельта-волны. Суточное ЭКГ мониторирование применяется для обнаружения преходящих нарушений ритма. При проведении УЗИ сердца выявляются сопутствующие пороки сердца, кардиомиопатию.
Проведение чреспищеводной электрокардиостимуляции при синдроме WPW позволяет доказать наличие дополнительных путей проведения, индуцировать пароксизмы аритмии. Эндокардиальное ЭФИ позволяет точно определить локализацию и количество дополнительных путей, верифицировать клиническую форму синдрома WPW, выбрать и оценить эффективность лекарственной терапии или РЧА. Дифференциальную диагностику синдрома WPW проводят с блокадами ножек пучка Гиса.
Лечение синдрома WPW
При отсутствии пароксизмов аритмии синдром WPW не требует специального лечения. При гемодинамически значимых приступах, сопровождающихся синкопэ, стенокардией, гипотензией, нарастанием признаков сердечной недостаточности, требуется выполнение незамедлительной наружной электрической кардиоверсии или чреспищеводной электрокардиостимуляции.
В некоторых случаях для купирования пароксизмов аритмий эффективными оказываются рефлекторные вагусные маневры (массаж каротидного синуса, проба Вальсальвы), внутривенное введение АТФ или блокаторов кальциевых каналов (верапамила), антиаритмических препаратов (новокаинамида, аймалина, пропафенона, амиодарона). В дальнейшем пациентам с синдромом WPW показана постоянная антиаритмическая терапия.
В случае резистентности к антиаритмическим препаратам, развития фибрилляцией предсердий проводится катетерная радиочастотная абляция добавочных путей проведения трансаортальным (ретроградным) или транссептальным доступом. Эффективность РЧА при синдроме WPW достигает 95%, риск рецидивов составляет 5-8 %.
Прогноз и профилактика синдрома WPW
У пациентов с бессимптомным течением синдрома WPW прогноз благоприятный. Лечение и наблюдение требуется только лицам, имеющим отягощенный семейный анамнез в отношении внезапной смерти и профессиональные показания (спортсменам, летчикам и др.). При наличии жалоб или жизнеугрожающих аритмий необходимо проведение полного комплекса диагностического обследования для выбора оптимального метода лечения.
Пациенты с синдромом WPW (в том числе, перенесшие РЧА) нуждаются в наблюдении кардиолога-аритмолога и кардиохирурга. Профилактика синдрома WPW носит вторичный характер и заключается в проведении противоаритмической терапии для предотвращения повторных эпизодов аритмий.
Источник
