Хронический свищ код по мкб

Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Прогноз
- Профилактика
Названия
Название: Лигатурный свищ.
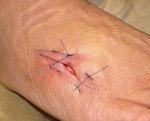
Лигатурный свищ
Описание
Лигатурный свищ. Окруженный воспалительным инфильтратом патологический ход в области нерассасывающейся шовной нити, которая использовалась для ушивания тканей в ходе различных оперативных вмешательств. Склонен к рецидивирующему течению. Проявляется наличием уплотнения, в центре которого расположено небольшое отверстие со скудным серозно-гнойным отделяемым. Кожа вокруг очага поражения имеет багрово-синюшную или темную окраску. Лигатурный свищ диагностируется с учетом симптоматики, наличия операции в анамнезе, данных фистулографии, УЗИ. Лечение – выскабливание грануляций и удаление лигатур или иссечение свища.
Дополнительные факты
Лигатурный свищ – достаточно распространенное осложнение. Возникает у 5% пациентов, перенесших различные оперативные вмешательства. Достоверно чаще диагностируется после хирургических манипуляций на полых органах брюшной полости и малого таза (условно-асептические операции), что обусловлено повышенной вероятностью инфицирования окружающих тканей даже при строгом соблюдении правил асептики и антисептики. Распространенность данного осложнения после гинекологических вмешательств составляет 8,9%, пластики грыж – 9,5%, операций по поводу язвенной болезни желудка и ДПК – 7,8%. Лигатура может располагаться как поверхностно, так и на значительной глубине. Из-за склонности к рецидивированию патология нередко становится причиной длительной нетрудоспособности. Утяжеляет течение основного заболевания.

Лигатурный свищ
Причины
Причиной развития данной патологии является реакция отторжения инородного тела – нити, использованной для ушивания глубоких и поверхностных тканей в процессе оперативного вмешательства. Обычно патологические ходы возникают при отторжении нерассасывающихся нитей. Чаще в свищевом ходе обнаруживаются шелковые нити, несколько реже – лавсановые и капроновые. Несмотря на то, что кетгут является рассасывающейся нитью, в литературе есть упоминания о кетгутовых лигатурных свищах. Заболевание практически никогда не вызывается викриловыми или проленовыми нитями. К числу провоцирующих факторов относятся:
• Инфицирование. Патогенные микроорганизмы проникают в область шва в результате нагноения операционной раны, которое может быть обусловлено нестерильностью операционного поля и инструментария, нарушением врачебных рекомендаций, присоединением госпитальной инфекции, изменением реактивности или истощением организма и пр. При нарушении правил стерилизации шовного материала инфекционные агенты могут находиться на нити в момент ушивания тканей.
• Реакция иммунного отторжения. Возникает в ответ на внедрение инородного тела, вероятность появления зависит от индивидуальных иммунологических особенностей. Нить не покрывается капсулой, а становится мишенью для иммунных клеток, которые распознают ее как чужеродный антиген.
• Прошивание полого органа. Наблюдается при случайном захвате всей стенки органа и выходе нити в его просвет. При контакте с нестерильным содержимым органа нить инфицируется, болезнетворные микробы распространяются по всей ее длине и дают начало очагу воспаления.
Патогенез
Обычно со временем вокруг нерассасывающихся нитей образуется слой рубцовой соединительной ткани, нити оказываются заключенными в капсулу. При развитии гнойно-воспалительного процесса инкапсуляции не происходит, вокруг нити формируется абсцесс. В последующем полость гнойника вскрывается в зоне послеоперационного рубца, явления острого воспаления уменьшаются, благодаря постоянному оттоку содержимого. Нить может оставаться на месте или мигрировать по патологическому ходу.
При самостоятельном выходе нити наружу или ее хирургическом удалении причина воспаления исчезает, свищ закрывается. В противном случае воспаление приобретает рецидивирующий характер, может осложняться вторичной инфекцией. Свищи могут быть как одиночными, так и множественными, образовываться в зоне нитей, использованных для ушивания поверхностно расположенных тканей, или в глубине раны, например, в брюшной полости. В последнем случае существует вероятность вовлечения внутренних органов в гнойно-воспалительный процесс.
Симптомы
Патология может возникать как в раннем, так и в позднем послеоперационном периоде. Иногда свищи образуются через несколько лет после вмешательства. В период формирования абсцесса выявляются локальные и общие признаки гнойного воспаления. Возникают боли, локализация которых определяется расположением инфицированной нити. Может отмечаться слабость, разбитость, повышение температуры. Затем в проекции послеоперационного рубца появляется болезненное уплотнение. Кожа над участком воспаления приобретает багровый или синюшный оттенок. Через несколько дней абсцесс самопроизвольно прорывается. Образуется небольшой свищ, из которого выделяется скудное серозно-гнойное отделяемое. Воспалительные явления уменьшаются, синдром интоксикации исчезает. В последующем свищ обычно периодически закрывается и открывается до момента удаления или самостоятельного отхождения нити.
Разбитость.
Возможные осложнения
Наиболее опасным осложнением лигатурного свища является вторичное инфицирование с распространением гнойного процесса. В зависимости от расположения лигатуры возможно образование поверхностных и глубоких абсцессов и затеков, поражение близлежащих органов. При гнойном расплавлении тканей иногда отмечается эвентрация внутренних органов. Вторичный инфекционный процесс, в свою очередь, может осложниться сепсисом. В тяжелых случаях существует риск летального исхода.
Из-за подтекания отделяемого в области наружного отверстия свища нередко развивается дерматит. Мягкие ткани вокруг свища становятся отечными, уплотняются, кожа приобретает багрово-синюшную окраску, со временем образуется участок гиперпигментации, в зоне рубца формируется косметический дефект. При неудачной попытке извлечения глубоко расположенной лигатуры в отдельных случаях наблюдается повреждение окружающих тканей и внутренних органов.
Диагностика
Диагностику и лечение осуществляют специалисты, выполнявшие операцию. Из-за повышенной вероятности образования лигатурных свищей после вмешательств с вскрытием полых органов патологию чаще всего выявляют гинекологи и абдоминальные хирурги, несколько реже – урологи, еще реже – торакальные хирурги, травматологи, нейрохирурги и другие специалисты. Постановка диагноза обычно не вызывает затруднений из-за типичного анамнеза (наличие хирургического вмешательства) и расположения свища в области послеоперационного рубца. Основной задачей становится определение глубины свища и конфигурации свищевого хода, выявление других факторов, влияющих на тактику лечения. Перечень диагностических мероприятий включает:
• Осмотр. Производится в условиях перевязочной. Врач оценивает количество и характер отделяемого, отмечает изменения окружающих тканей, исследует свищевой ход при помощи зажима. При незначительной извитости патологического хода и расположении лигатуры над апоневрозом данная методика обычно не представляет затруднений. Иногда нить удается извлечь во время диагностического исследования. При значительной извитости свищевого хода или его проникновении под апоневроз метод используют с осторожностью, стараясь не нарушить демаркационный вал и не повредить внутренние органы.
• Визуализационные методики. Классическим способом определения глубины и формы свищевого хода является фистулография. Контрастное вещество вводят в свищ, затем выполняют снимки в разных проекциях, на рентгенограммах полости и ходы отображаются в виде участков затемнения. В последние годы с этой же целью иногда назначают УЗИ. Свищевые ходы визуализируются как гипоэхогенные структуры с гиперэхогенным контуром, узлы – как округлые гиперэхогенные структуры.
Лечение
На начальном этапе обычно осуществляют перевязки, назначают физиотерапевтические мероприятия, но эффективность консервативных методик невелика, что вынуждает специалистов в области хирургии прибегать к инвазивным манипуляциям. Если лигатурная нить не отходит самостоятельно, ее пытаются извлечь с помощью зажима, однако эта методика имеет ряд недостатков, поскольку врачу приходится действовать вслепую, что увеличивает риск развития осложнений. Одномоментно выполняют выскабливание грануляций для лучшего заживления раны.
В специальной литературе встречаются упоминания об извлечении лигатур под контролем УЗИ, что позволяет предотвратить случайную перфорацию стенки патологического хода. При длительном существовании свищей, наличии затеков и свищевых ходов сложной формы, глубоком расположении лигатур производят иссечение свища. Недостатком метода является необходимость проведения масштабного хирургического вмешательства в области рубцово-измененных тканей.
Прогноз
Прогноз при лигатурных свищах обычно благоприятный для жизни и условно благоприятный для выздоровления. В большинстве случаев наблюдается выздоровление, однако для устранения патологии нередко требуются повторные открытые манипуляции или оперативные вмешательства. Успешно извлечь лигатуру зажимом удается у 65% пациентов, при этом у 21% больных в последующем наблюдается рецидив. Распространенность гнойно-воспалительных осложнений после иссечения свищевых ходов достигает 30%, 17% пациентов требуются повторные операции.
Профилактика
Профилактика заключается в тщательном обеспечении стерильности при проведении операций, правильной обработке нитей, использовании шовного материала, дающего меньшее количество осложнений, проведении адекватной антибиотикотерапии в послеоперационном периоде. Больным необходимо точно соблюдать рекомендации врача: не снимать повязку, не мочить рану, принимать назначенные препараты.
Источник
Рубрика МКБ-10: L98.8.0*
МКБ-10 / L00-L99 КЛАСС XII Болезни кожи и подкожной клетчатки / L80-L99 Другие болезни кожи и подкожной клетчатки / L98 Другие болезни кожи и подкожной клетчатки, не классифицированные в других рубриках / L98.8 Другие уточненные болезни кожи и подкожной клетчатки
Определение и общие сведения[править]
К особому виду хронических ран относят свищевые отверстия на поверхности кожи или слизистых. Свищи — это патологические сообщения с поверхностью тела внутренних органов, естественных полостей тела или гнойных полостей (наружные свищи) либо патологические сообщения между двумя органами или полостями (внутренние свищи).
Этиология и патогенез[править]
По этиологии свищи классифицируют на врожденные, патологические и искусственно созданные. Врожденные свищи — следствие пороков развития. Патологические свищи образуются в результате воспалительных и опухолевых заболеваний, пролежней инородными телами, травм. Травматическое повреждение может развиться и в результате медицинских манипуляций — при эндоскопии, зондировании, оперативных вмешательствах. Искусственные свищи целенаправленно формируют при оперативных вмешательствах, это гастро-, энтеро-, коло-, эпицистостома и другие стомы.
Канал свища может быть выстлан эпителием или грануляционной тканью, соответственно, по строению выделяют:
• трубчатые свищи с эпителизированными стенками, чаще всего врожденные;
• губовидные свищи, обычно искусственные, в которых эпителий переходит со слизистой оболочки полого органа непосредственно на кожные покровы;
• гранулирующие свищи — обычно патологические.
По характеру отделяемого свищи могут быть: гнойные, слизистые, желчные, мочевые, каловые и другие. Наружный свищ имеет внутреннее и наружное устье и канал, длина которого зависит от толщины тканей, через которые проходит свищ, подвижности органа, наличия межорганных сращений. Губовидные свищи канала не имеют, стенка органа в них обычно даже несколько выступает над кожей, образуя губу.
Клинические проявления[править]
Клиническое проявление наружного свища — дефект покровов тела различных размеров и формы с наличием патологических выделений из него. Отделяемое оказывает раздражающее воздействие на окружающие свищевое отверстие ткани с развитием воспаления, изъязвления и рубцовых деформаций. В зависимости от локализации свища характер и количество отделяемого могут быть связаны с приемом пищи, мочеиспусканием, дефекацией. Иногда заболевание протекает с обострениями и ремиссиями, во время которых свищ полностью закрывается, например при остеомиелите. Длительное существование свищей может вести к потере организмом жидкости, электролитов и других веществ (с химусом, желчью, ликвором), нарушениям гомеостаза и тяжелому общему состоянию.
Свищ: Диагностика[править]
Для точной диагностики локализации свищевого хода и сообщения свища используют прием растворов красителей внутрь, фистулографию, фистулоскопию, эндоскопические методы, зондирование, а также исследование отделяемого на наличие различных веществ. Внутренние свищи, не проявляющиеся наличием ран, не имеют таких ярких симптомов и в отдельных случаях диагностируются только при оперативных вмешательствах.
Дифференциальный диагноз[править]
Свищ: Лечение[править]
Тактика лечения свищей зависит от их вида. Гранулирующие свищи в отличие от трубчатых и губовидных могут закрываться самостоятельно после устранения поддерживающей их причины — оперативного удаления гнойника, секвестра, лигатуры, восстановления нормального пассажа желчи, мочи, химуса. Лечат гнойные свищи в соответствии с общими принципам лечения гнойных ран, используя консервативные и оперативные санационные мероприятия. Трубчатые и губовидные свищи никогда не закрываются самостоятельно, при их лечении необходимо ушивание внутреннего устья и иссечение свища.
Необходимо обязательное предохранение окружающих свищевое отверстие тканей от раздражающего действия отделяемого. Для этого при отсутствии противопоказаний вводят обтуратор в свищевой ход. Кожу вокруг свищевого отверстия закрывают пленками или медицинским клеем, обрабатывают перманганатом калия и пастой Лассара.
Профилактика[править]
Прочее[править]
Источники (ссылки)[править]
«Основы клинической хирургии [Электронный ресурс] : практическое руководство / Под ред. Н.А. Кузнецова. — 2-е изд., перераб. и доп. — М. : ГЭОТАР-Медиа, 2009. — (Серия «Библиотека врача-специалиста»).» — https://www.rosmedlib.ru/book/ISBN9785970411131.html
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
- Цинка гиалуронат
Источник
Параректальный свищ (МКБ-10 — K60.3.) является патологией, развитие которой связано с воспалительными процессами (проктитом или парапроктитом) в межсфинктерном пространстве, анальной крипте, параректальной клетчатке, провоцирующими возникновение свищевых ходов. Данное состояние представляет крайнюю опасность для здоровья и жизни больного.

Причина параректальных свищей
Формирование параректальных свищей обусловлено хроническими или острыми воспалительными патологиями кишечника, при которых образуется и распространяется гнойный экссудат, истекающий через прорывы в тканях.
Наиболее часто параректальный свищ является следствием следующих состояний:
- острого парапроктита;
- трещин анального прохода;
- проктита, болезни Крона и других острых и хронических воспалительных заболеваний кишечника;
- родовой травмы или разрыва родовых путей;
- патологических запоров с твердым калом;
- хламидиоза;
- актиномикоза;
- сифилиса прямой кишки;
- туберкулеза;
- злокачественных новообразований в концевом отделе прямой кишки;
- гранулематозного или ишемического колита;
- дивертикулеза;
- травматизации крипты, прямой кишки в ходе операции;
- венерических заболеваний;
- самолечения болезней прямой кишки.
Параректальный свищ: симптомы
Параректальный свищ обладает ярко выраженной симптоматикой. Клинической картине этой патологии свойственно чередование стадий обострения/ремиссии, волнообразность признаков.
Параректальный свищ в зависимости от стадии может проявляться следующими симптомами:
- появлением в перианальной области ранки, представляющей собой свищевой ход;
- ректальными выделениями (гнойными, серозно-гнойными, сукровичными), заметными на трусах;
- появлением выделений неприятного запаха;
- гиперемией кожи, окружающей анус, зудом, жжением;
- тупыми болями в области прямой кишки;
- значительным усилением болевых ощущений при обострении (формировании гнойников в параректальной клетчатке) – в области таза, прямой кишки, нижней части живота (при кашле, ходьбе, дефекации);
- нарушением процесса мочеиспускания и опорожнения кишечника;
- повышением температуры тела;
- появлением признаков интоксикации;
- головными болями;
- слабостью, снижением двигательной активности.
После вскрытия свища наступает период ремиссии, однако рана не заживает, так как воспаление не снимается. Экссудат продолжает образовываться и вытекать, что приводит к нарушению сна больного, утрате работоспособности, расстройству половой функции и психологическим проблемам.
Несмотря на тяжелую симптоматику, зачастую пациенты, испытывая стыдливость, не спешат обращаться за медицинской помощью к врачу-проктологу, занимаясь самолечением. Однако нужно понимать, что для больных с диагнозом «параректальный свищ» лечение без операции не принесет абсолютно никаких результатов, так как полное избавление от этой проблемы может обеспечить только хирургическое вмешательство.
Параректальный свищ: диагностика
Врачи отделения проктологии Юсуповской больницы благодаря многолетнему практическому опыту и высокой квалификации могут диагностировать параректальный свищ уже на первом приеме пациента, основываясь на результатах физикального осмотра и жалобах больного.
Для того, чтобы подтвердить диагноз, выяснить первопричину болезни, дифференцировать её с другими заболеваниями, имеющими схожую симптоматику, а также определить пролегание канала пациентам Юсуповской больницы предлагаются консультации не только проктологов, но и других профильных специалистов: гинекологов, гастроэнтерологов и т.д., а также назначается проведение современных инструментальных и лабораторных исследований на новейшей диагностической аппаратуре ведущих мировых производителей, имеющейся в оснащении клиники:
- зондирования прямой кишки;
- аноскопии;
- фистулографии;
- ректороманоскопии;
- колоноскопии;
- сфинктерометрии;
- ультрасонографии;
- ирригоскопии;
- ультразвукового исследования;
- компьютерной томографии;
- магнитно-резонансной томографии;
- анализа экссудата, кала, крови.
Параректальный свищ: лечение
Пациентам с подтвержденным параректальным свищом врачи-проктологи Юсуповской больницы подбирают индивидуальную схему лечения, учитывая первопричину болезни, форму свища и глубину его дислокации.
В первую очередь назначают лечение заболевания, которое привело к образованию параректального свища, иначе операция будет неэффективна и рецидивы неизбежны.
Отделение проктологии Юсуповской больницы оказывает услуги по качественному лечению любых патологий, которые являются первопричиной появления свищей. Терапевтические мероприятия проводятся как до, так и после хирургического вмешательства.
Единственный эффективный способ лечения пациентов с диагнозом «параректальный свищ» — операция. Хирурги-проктологи Юсуповской больницы выполняют рассечение или иссечение параректального свища в просвет прямой кишки, вскрывают и дренируют гнойные затеки, ушивают сфинктер, используют слизисто-мышечный или слизистый лоскут, закрывающий внутреннее отверстие свища.
Операция проводится не в ремиссионной стадии, так как хирургу необходима полная картина локализации свищей и пролегания каналов. В качестве подготовки вскрывается абсцесс (при обострении), удаляется гнойный экссудат, проводится предоперационная антибактериальная терапия и физиотерапевтическое лечение различными видами физиотерапевтического воздействия.
Своевременное обращение больного к врачу-проктологу повышает шанс на успешность оперативного вмешательства и значительно снижает длительность восстановительного периода.

Параректальный свищ: восстановительный период
Как правило, период реабилитации составляет несколько суток, на протяжении которых врачи отделения проктологии Юсуповской больницы проводят консервативную терапию с применением препаратов обезболивающего и антибактериального действия, а также антисептические манипуляции.
Через день после хирургического вмешательства удаляют газоотводную трубку и гемостатическую губку, процесс заживления послеоперационной раны постоянно контролируют врачи. При выполнении перевязки после операций на сложных свищах может применяться анестезия и проводится глубокая ревизия раны.
В первые сутки пациентам отделения проктологии Юсуповской больницы необходимо соблюдать жидкую диету, для чего им предоставляется специальное питание, предупреждающее дефекацию, которая может грозить инфицированием послеоперационной раны каловыми массами. Особая диета должна соблюдаться до полного заживления, поэтому врачи клиники предоставляют каждому пациенту грамотные рекомендации по питанию в послеоперационный период.
Автор

Акушер-гинеколог, кандидат медицинских наук
Список литературы
- МКБ-10 (Международная классификация болезней)
- Юсуповская больница
- Кайзер А.М. Колоректальная хирургия. М.: Издательство Панфилова, 2011. — 755 с.
- Воробьев Г.И., Царьков П.В. Основы хирургии кишечных стом. М.: Стольный град, 2002.
- Воробьев Г.И., Халиф И.Л. Неспецифические воспалительные заболевания кишечника. Миклош, 2008.
Наши специалисты
Заместитель генерального директора, хирург-онколог, кандидат медицинских наук

Проктолог, хирург
Цены на услуги *
*Информация на сайте носит исключительно ознакомительный характер. Все материалы и цены, размещенные на сайте, не являются публичной офертой, определяемой положениями ст. 437 ГК РФ. Для получения точной информации обратитесь к сотрудникам клиники или посетите нашу клинику.
Скачать прайс на услуги
Мы работаем круглосуточно
Источник
