Хронический обструктивный пиелонефрит код мкб 10
Обструктивный пиелонефрит изначально может быть не связанным с инфекционным процессом, но впоследствии к нему присоединяется бактериальное воспаление. Лечение этого заболевания может быть сложным – в зависимости от того, какая причина его спровоцировала.
Обструктивный пиелонефрит
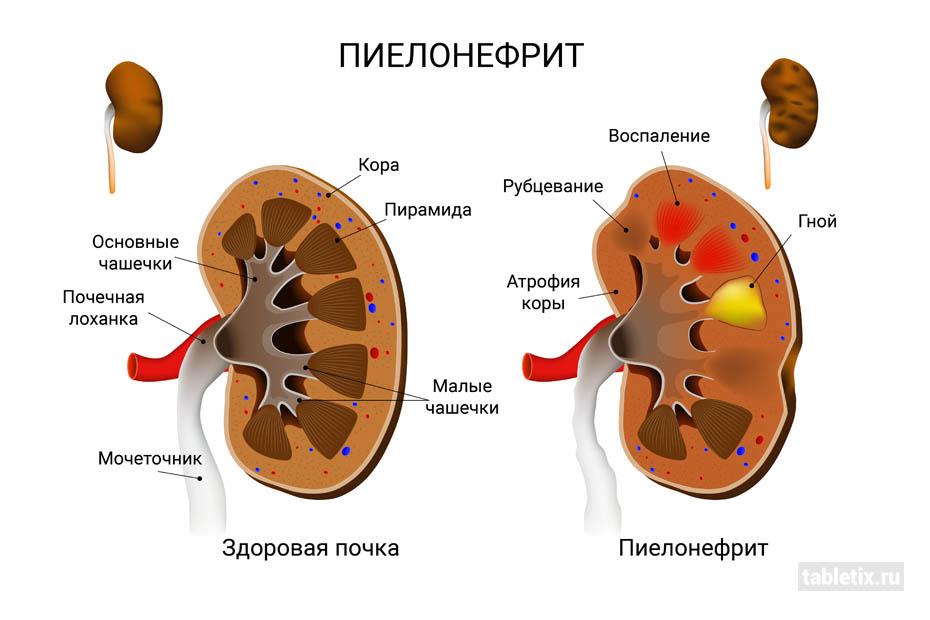
Под обструктивным пиелонефритом понимают воспаление почечных лоханок или чашечек, связанное с затруднением оттока мочи из органа. Другими словами, если мочевыводящие пути в почках перекрываются камней, опухолью или по прочим причинам, возникает воспалительный процесс – пиелонефрит. В редких случаях патология бывает самостоятельной, намного чаще она проявляется на фоне другого заболевания.
Основными проявлениями патологии бывают боль, нарушения мочеиспускания и высокая температура тела. Обструктивный пиелонефрит чаще возникает у взрослых – в детском возрасте патология встречается намного реже.
Код заболевания по МКБ-10:
- №11.1. Хронический обструктивный пиелонефрит.
- №10. Острый тубулоинтерстициальный нефрит.
В обструктивный пиелонефрит способен перейти и обычный острый нефрит – при длительном отсутствии лечения, когда продукты воспаления закупоривают пути выведения мочи из почек. Болезнь может осложняться смертельно опасной патологией – почечной недостаточностью.
Формы
 Первичным обструктивным пиелонефритом считается заболевание, изначально поражающее почку, приводящее к развитию воспалительного процесса и сужению или полному перекрытию мочевыводящих путей. Но чаще всего встречается вторичный обструктивный пиелонефрит – он возникает как осложнение других заболеваний.
Первичным обструктивным пиелонефритом считается заболевание, изначально поражающее почку, приводящее к развитию воспалительного процесса и сужению или полному перекрытию мочевыводящих путей. Но чаще всего встречается вторичный обструктивный пиелонефрит – он возникает как осложнение других заболеваний.
Классификация пиелонефрита по локализации воспалительного процесса такова:
- Левосторонний.
- Правосторонний.
- Двусторонний (смешанный).
По типу течения пиелонефрит бывает острым, хроническим. Острый процесс развивается впервые, имеет яркую симптоматику, часто протекает тяжело. Хронический обструктивный пиелонефрит сопровождается периодическими рецидивами и ремиссиями.
Причины и патогенез
В большинстве случаев патология возникает из-за снижения иммунитета в почках на фоне длительно действующих факторов, а также вследствие застаивания мочи, к чему ведут такие проблемы:
- Нефролитиаз, или мочекаменная болезнь. Это — самая распространенная причина обструкции мочевыводящих путей. Конкременты могут формироваться в мочевом пузыре или в системе чашечек и лоханок, но с током мочи они способны перемещаться и закупоривать любой участок системы. Часто камень закрывает просвет мочеточника, поэтому застой мочи образуется в почечной ткани и лоханке.
- Новообразования почки, мочеточника, а также опухоли соседних органов, в том числе кишечника. Сдавливание путей оттока мочи вызывает обструкцию и последующее воспаление.
- Врожденные аномалии строения почек, мочеточников. Сужения, стриктуры мочеточников в этой группе причин держат лидерство, они же являются определяющими факторами риска по развитию пиелонефрита у детей. Аномалии строения органов мочевыделительной системы могут быть и приобретенными, например, появившимися посте травм или операций.
- Доброкачественная гиперплазия предстательной железы. Просвет уретры, сдавленный аденомой простаты, сужается, что вызывает застаивание мочи, развитие воспаления и его подъем в почки.
- Инородные тела. Очень редко, но специалисты диагностируют перекрытие мочевыводящих путей у маленьких детей инородными предметами. Также эта причина может иметь действие при открытой травме почки.
Форма обструктивного пиелонефрита во многом зависит от степени перекрытия мочевыводящих путей. Острый пиелонефрит возникает при внезапном и полном закрытии путей оттока мочи, и именно при абсолютной обструкции развивается тяжелая форма болезни с яркой клинической симптоматикой.
Для мочекаменной болезни или аномалий строения почек характерно длительное течение и частичная обструкция, поэтому они становятся основой для развития хронического пиелонефрита. Тем не менее, смена положения камня может спровоцировать обострение пиелонефрита. Для опухолей характерна нарастающая обструкция, которая способна привести к развитию обеих форм пиелонефрита.
Инфекция может проникать в место застоя мочи двумя путями – гематогенным (с током крови из других источников инфекции) и, намного чаще, урогенным. Во втором случае воспаление начинается в уретре или мочевом пузыре, а затем проникает в почки. Случается, что инфекционный процесс в почках уже имеет место – это бывает у больных с хроническим необструктивным пиелонефритом.
Вызвать воспаление могут представители патогенной и условно-патогенной микрофлоры, такие, как:
- Стафилококки;
- Энтерококки;
- Кишечная палочка;
- Синегнойная палочка;
- Протей;
- Стрептококки;
- Смешанная микрофлора (2/3 случаев).
Если у пациента имеется хронический пиелонефрит, со временем ткань в пораженных зонах почки отмирает, замещается рубцами, следовательно, паренхима почки уменьшается – возникает дисфункция органа с развитием почечной недостаточности.
Симптомы
Острый обструктивный пиелонефрит у детей и взрослых начинается остро – с резкой боли в поясничной области. При перекрытии мочеточника камнем возникает почечная колика с нестерпимой болью, от которой плохо помогают анальгетики. Боль отдает в пах, бедро. Также имеются признаки высокой температуры тела (до 40 градусов), обильного выделения пота, причем появляются они уже на фоне почечной колики – к концу первых суток.
На стороне пораженного органа (слева или справа) наблюдается напряжение передней стенки брюшины, присутствует сильная болезненность при пальпации в проекции почки. Есть нарушения процесса мочеиспускания, задержки выделения мочи, порой присутствует кровь в моче. Человек жалуется на слабость, недомогание, головную боль, тошноту, нередко появляется рвота. Максимума признаки интоксикации достигают к 3-4 дню с момента появления болей в почке.
Причиной основного признака острого обструктивного пиелонефрита – почечной колики – является расширение чашечки и лоханки застоявшейся мочой, что приводит к набуханию капсулы с раздражением нервных окончаний.
При хроническом обструктивном пиелонефрите боли ноющие, возникающие регулярно, неинтенсивные. Также наблюдаются общая слабость, снижение работоспособности, учащение позывов к мочеиспусканию, дискомфорт при походе в туалет. При длительно текущей болезни у человека может развиться недержание мочи.
Диагностика
 В постановке диагноза основную роль играет сбор анамнеза и выяснение имеющейся хронической патологии почек (стриктур, нефролитиаза и т.д.), а также сопоставление анамнеза с текущими клиническими признаками. Во время физикального осмотра выявляются болезненность пораженной зоны, нарушение подвижности почки и ее увеличение из-за отека, напряженность мышц спины и живота.
В постановке диагноза основную роль играет сбор анамнеза и выяснение имеющейся хронической патологии почек (стриктур, нефролитиаза и т.д.), а также сопоставление анамнеза с текущими клиническими признаками. Во время физикального осмотра выявляются болезненность пораженной зоны, нарушение подвижности почки и ее увеличение из-за отека, напряженность мышц спины и живота.
Из лабораторных и инструментальных методов диагностики проводятся следующие:
- Общий анализ мочи. В моче появляются белок, умеренное количество эритроцитов, большое количество лейкоцитов.
- Бактериологический посев мочи. Выявляются бактерии – возбудители воспалительного процесса.
- Общий анализ крови. Имеется повышение лейкоцитов, СОЭ, нейтрофилов, а также анемия.
- Обзорная рентгенография. Наблюдается увеличение почки, визуально заметные опухоли, камни, стриктуры, инородные тела.
- УЗИ почек. Дает возможность обнаружить все воспалительные очаги в почках, зоны деструкции при хроническом пиелонефрите, установить причину патологии.
- МРТ, КТ. Чаще всего рекомендуются для дифференцировки опухолей почек или уточнения типа конкрементов для выбора лечения.
Лечение
Для устранения причины заболевания и возникшего воспалительного процесса в большинстве случаев применяют комбинированный метод. Конкременты из почки удаляют при помощи оперативного вмешательства, либо малоинвазивных методик дробления камней. При полной закупорке мочевыводящих путей чаще всего проводится экстренная операция. При опухолях почек, окружающих органов, по возможности, осуществляется хирургическое вмешательство и лучевая терапия, химиотерапия. Стриктуры мочеточников и прочие аномалии строения мочевыделительной системы у детей и взрослых удаляют путем эндоскопических операций.
Консервативное лечение направлено на устранение инфекционного процесса и снятие симптоматики. Используются такие виды препаратов:
- Спазмолитики – экстракт белладонны, Платифиллин, Но-шпа.
- Противовоспалительные средства – Ибупрофен, Нурофен.
- Антибиотики направленного действия – Неграм, Невиграмон, а также уросептики – Фурадонин, Фуромаг.
- Антибиотики широкого спектра действия – Ампициллин, Олететрин, Канамицин, Цепорин, Тетрациклин.
При хроническом обструктивном пиелонефрите, кроме указанных препаратов, рекомендуются иммуномодуляторы (Уроваксом), растительные противовоспалительные средства (Канефрон). У детей при тяжелом течении заболевания нередко практикуется лечение гормональными противовоспалительными препаратами (Преднизолон). Вообще, лечение хронической формы патологии может проводиться годами с применением различных антибиотиков и антисептиков, чередующихся и комбинирующихся между собой. Полезно использовать в терапии клюкву, экстракт этой ягоды и препараты на ее основе. Показано лечение в санаториях, физиотерапия (электрофорез, магнитотерапия, СМВ-терапия).
На гемодиализ переводятся лишь пациенты с выраженными стадиями почечной недостаточности, которая чаще всего развивается при тяжелых формах мочекаменной болезни. При обструктивном пиелонефрите необходимо скорректировать питание.
Диета обязана уменьшать нагрузку на почки, помогать нормализации оттока мочи. Следует отказаться от пересоленной, жирной пищи, острых и жареных блюд, кондитерских изделий, выпечки. Надо пить много жидкости – от 2,5 литров в сутки.
Прогноз и осложнения
Острый обструктивный процесс в почках угрожает развитием почечной недостаточности, некрозом почечных сосочков, паранефритом. Редкими, но самыми опасными осложнениями порой становятся сепсис, бактериальный шок. При хронической форме патологии больные нередко страдают от нефрогенной артериальной гипертонии, хронической почечной недостаточности. Прогноз во многом зависит от причины заболевания и скорости оказания медицинской помощи. Врожденные аномалии строения органов обычно успешно корректируются, как и большинство форм мочекаменной болезни. При опухолевых патологиях почек прогноз зависит от стадии болезни и вида опухоли.
Загрузка…
Источник

Пиелонефрит – достаточно распространенная болезнь мочеполовой системы, нарушающая правильное функционирование почек. В хроническую стадию пиелонефрит переходит из острой, при этом пациент может вообще не заметить нарушений, поскольку острая форма заболевания часто проходит бессимптомно. Хронический пиелонефрит приводит к воспалению почечных тканей, которое повреждает слизистую оболочку всех составляющих органа (паренхимы, сосуды, лоханка). На этой стадии почечную ткань очень сложно вылечить.
Острый пиелонефрит переходит в хроническую форму по нескольким причинам:
- Появление камней (конкрементов);
- Сужение мочевыводящих каналов;
- Неправильное перемещение мочи в органах (из мочевого пузыря поступает обратно в почки);
- Воспаление соседних органов, в том числе аппендикса;
- Хронический нефрит (систематическая интоксикация организма распространенными ядами – например, никотином, этиловым спиртом);
- Неправильное лечение острого пиелонефрита;
- Общие заболевания, влияющие на работу всего организма (сахарный диабет, СПИД и прочие).
О хронической стадии можно говорить уже через 2 месяца после первых симптомов заболевания. Если болезнь не отступает в течение этого периода, она переходит в длительно текущее воспаление.
Еще один хороший индикатор – ремиссия, наступившая после продолжительного заболевания. Хронический пиелонефрит характеризуется двумя стадиями развития – ослабление симптомов и их обострение.
Причины пиелонефрита
 Хронический пиелонефрит
Хронический пиелонефрит
Основной причиной хронического пиелонефрита являются микробы – палочки, протеи, кокки. Особенно опасны для почек устойчивые формы бактерий, так называемые L-формы. Они не реагируют на антибиотики и негативную среду, их трудно идентифицировать. Как следствие, бактерии L-формы сливаются с тканью почек и мешают лечению болезни – пиелонефрит входит в стадию ремиссии с ослаблением всех симптомов. При появлении благоприятных условий бактерии активизируются, и наступает ухудшение.
Толчком к активности микробов и бактерий служит снижение иммунитета, которое может возникнуть даже при простуде. Чем дольше микроорганизмы остаются в тканях, тем труднее лечить болезнь, и она переходит в хроническую форму.
У мужчин хронический пиелонефрит часто появляется из-за простатита. У женщин – из-за основных гормональных изменений организма (беременность, начало половой жизни).
У детей болезнь диагностируется, как правило, из-за врожденных аномалий, которые непосредственно связаны с мочеиспусканием (сужение мочеточника, деформирование стенок почек).
Клиническая картина
Первые признаки заболевания выявляются уже на УЗИ: почки меняют свою структуру, сморщиваются, уменьшаются в размерах, становятся бугристыми. В тканях почек наблюдается повышенное содержание лейкоцитов, истончаются канальцы. На поздней стадии на УЗИ хорошо заметен некроз органов.
- Об обострении выделяют следующие симптомы:
- температура тела повышается до 39 градусов;
- боли в животе, пояснице;
- часто возникают головные боли, ощущение тошноты;
- ухудшается общее состояние тела, больной быстро утомляется, все время хочет спать;
- появляются мешки под глазами
- утром лицо сильно отекает.
В анализе мочи наблюдаются лейкоциты, белки и бактерии. По анализу крови выявляется значительное ускорение оседания эритроцитов, которое говорит о воспалительном процессе.
На поздних стадиях отмечаются боли в костях (преимущественно, тазобедренных), увеличенное количество выделяемой мочи – более 3 литров в сутки, сухость рта, анемия, возникают кровоизлияния.
Течение хронического пиелонефрита
Это заболевание протекает медленно – более 15 лет, и его последствия приводят к сморщиванию почек. Сморщивание проходит неравномерно, постепенно появляются рубцы на поверхности почек, затем органы перестают функционировать.
Процесс, как правило, проходит в одностороннем порядке – в этом случае здоровая почка проявляет гиперфункцию, то есть работает «за двоих».
Поражение обеих почек ведет к хронической почечной недостаточности. Последствия этого – задержка в организме шлаков, расстройство водно-солевого баланса, развитие уремии.
При отсутствии лечения первые признаки хронического пиелонефрита проявляются в полиурии, увеличении суточного количества мочи; затем почки перестают фильтровать жидкость, с мочой выходят белки, лейкоциты, проявляется анемия.
Лечение
Пациент должен питаться по специальной диете, пить противомикробные препараты, соблюдать особый щадящий режим.
В стадии обострения больной должен быть госпитализирован, только при стационарном обследовании его можно вылечить. Все препараты подбираются индивидуально, учитывается состояние и особенности микрофлоры каждого конкретного пациента.
Стоит отметить, что лечение не может быть эффективным, если жидкость из организма выводится с трудом, поэтому часто назначают мочегонные препараты, а также настойчиво рекомендуют есть продукты, обладающие этим свойством – виноград, дыню, арбуз.
Для лечения инфекции обычно назначают налидиксовую кислоту, пенициллин, цефалоспорин.
Дополнительно применяют:
- спазмолитики;
- антигистамины;
- гипотензивные препараты;
- гемодиализ, если почечная недостаточность уже развита;
- препараты с повышенным содержанием витаминов А, В, С;
- препараты с содержанием железа, витамина В12, фолиевой кислоты.
При положительном лечении болезнь переходит в ремиссию – тогда назначают диету, постельный режим. Пациент должен избегать простудных заболеваний, нельзя находиться на сквозняке.
Лечение хронического пиелонефрита может длиться несколько лет. Даже если симптомы болезни исчезли полностью, и клиническая картина почек максимально приближена к норме, назначают противорецидивное лечение – антибактериальные вещества.
В 60% случаев болезнь может снова обостриться, и чтобы предотвратить такой исход, следует придерживаться правильного режима.
Питание
Из рациона исключаются все раздражающие продукты, а также вещества, задерживающие жидкость в организме – соль, острая и пряная пища, алкоголь, кофе.
Поскольку при хроническом пиелонефрите отеки, как правило, незначительны, больным рекомендуется пить много жидкости – не меньше 2 литров воды в день. В период обострения количество воды, наоборот, нужно уменьшить до 500 мл в сутки.
Лучшим вариантом будет растительно-молочная диета – каши, овощи и фрукты.
Поскольку при почечной недостаточности из организма выводятся все полезные вещества, употребление белка просто необходимо для поддержания функций всего организма. Нежирное мясо и рыба, вареные яйца обязательно должны присутствовать в рационе.
Очень рекомендуется варить клюквенный морс: эта ягода богата антибактериальными веществами. Также полезны клубника и земляника: они содержат кобальт, необходимый для восстановления почечной ткани.
Профилактика
Профилактические меры состоят в устранении причин, которые могут привести к нарушениям:
- ослабление хронических заболеваний (дыхательных путей, аппендикса);
- своевременно лечить мочеполовые инфекции, в том числе и венерические;
- устранение искажения мочевыводящих путей (камни, перегибы мочеточников);
- поддержание иммунитета.
Запоздалая диагностика и неправильное лечение пиелонефрита имеют тяжкие последствия: сердечная и почечная недостаточность, гипертензия, нарушение кроветворения, анемия. Все это снижает трудоспособность и является поводом для инвалидности.
Источник
Пиелонефрит — неспецифическое воспалительное заболевание инфекционной природы, при которой поражаются чашечно-лоханочная система и интерстициальная ткань. В 20% случаев эта патология развивается вторично на фоне острого воспаления. Чаще всего поражение является двусторонним. В группу риска входят молодые девушки и женщины, что связано с более легким проникновением микробов из уретры и мочевого пузыря. При хроническом пиелонефрите код по МКБ-10 — N11.

Пиелонефрит
Разновидности диагнозов
О пиелонефрите знают все урологи. Выделяют следующие разновидности данной патологии у детей и взрослых:
- Хроническую обструктивную (код N11.1).
- Необструктивную, вызванную рефлюксом (забросом мочи из мочеточников). Код по МКБ-10 — N11.0.
- Неуточненной этиологии (код N11.9).
- Инфекционную.
- Неинфекционную.
Если у человека выявлен пиелонефрит, код по МКБ-10 будет зависеть от этиологии заболевания и результатов инструментальных и лабораторных исследований.
Особенности хронического пиелонефрита
Данное заболевание чаще всего имеет микробную (бактериальную) природу. Хроническое воспаление почек вызывают кокки, кишечные палочки, протей, синегнойные палочки и другие бактерии. Данной патологии предшествует острый пиелонефрит. Предрасполагающими факторами развития пиелонефрита хронического (по МКБ-10 код N11) являются:
- несвоевременная и неправильная терапия острого воспаления;
- очаги бактериальной инфекции (тонзиллит, воспаление простаты, отит, воспаление придаточных пазух носа, уретрит, холецистит);
- затруднение оттока урины;
- камни;
- нерациональное (однообразное) питание;
- сужение мочеточников;
- рефлюкс;
- опухоли;
- доброкачественная гиперплазия предстательной железы;
- диабет;
- иммунодефицитные состояния;
- интоксикация организма;
- роды и начало половой жизни;
- врожденные особенности развития мочевыводящих органов (дивертикулы, сперматоцеле).

Хронический пиелонефрит
Болезнь протекает не так ярко, как острый пиелонефрит. Обострения, возникающие преимущественно в холодное время года, сменяются ремиссией. Для хронического пиелонефрита характерны следующие симптомы:
- Субфебрильная температура.
- Тяжесть в пояснице.
- Ноющая боль.
- Нарушение процесса мочеиспускания (болезненность, учащенные микции).
- Головная боль.
- Быстрая утомляемость во время работы.
- Недомогание.
- Признаки артериальной гипертензии. Характерны для гипертонической формы пиелонефрита. У больных наблюдаются резкие подъемы артериального давления, приступы гипертонического криза, сильная головная боль, одышка, тошнота и головокружение. Иногда наблюдается боль в области сердца.
- Положительный симптом сотрясения поясницы (Пастернацкого).
- Признаки анемии.
- Нарушение сна.
- Отеки. Появляются в запущенных случаях. Они возникают преимущественно в первой половине дня. Отеки мягкие, симметричные, подвижные, бледные, теплые на ощупь, локализуются на лице и нижних конечностях. Они быстро появляются и так же быстро исчезают.
Объективными признаками заболевания являются наличие белка в моче (протеинурия), превышение нормальных показателей лейкоцитов, наличие цилиндрического эпителия и бактерий. Иногда в моче появляется кровь. Часто болезнь обнаруживается уже на стадии хронической почечной недостаточности.
Стадии тубулоинтерстициальной патологии
Тубулоинтерстициальный нефрит в МКБ-10 прописан без стадий. Их всего 3. Для 1 стадии характерны следующие нарушения:
- инфильтрация тканей лейкоцитами;
- атрофические изменения собирательных канальцев;
- интактность почечных клубочков.
На 2 стадии заболевания наблюдаются склеротические изменения. Часть интерстициальной ткани замещается рубцовой. Также происходят гиалинизация клубочков и поражение сосудов. На 3 стадии почка уменьшается в объеме и сморщивается. Поверхность ее становится бугристой. На этой стадии сильно выражены симптомы почечной недостаточности.
Хронический пиелонефрит во время беременности
Классификация отдельно выделяет гестационную форму заболевания. Хронический пиелонефрит у беременных встречается гораздо чаще, чем у остальной части населения. Это обусловлено гормональными изменениями и снижением иммунитета. У беременных снижается тонус уретры, мочеточников и пузыря, что облегчает проникновение инфекции. Важным фактором является то, что во время вынашивания плода противопоказаны многие лекарства, что затрудняет лечение острого пиелонефрита и способствует переходу заболевания в хроническую форму.
Развитию болезни способствуют повышение давления на мочевыводящие органы увеличенной маткой и нарушение оттока урины. Пиелонефрит (код МКБ-10 N11) у беременных часто протекает бессимптомно. Жалобы наблюдаются только во время обострений. Изменения выявляются при проведении общего анализа мочи.
Хроническое воспаление почек при беременности может привести к следующим последствиям:
- артериальной гипертензии;
- почечной недостаточности;
- гестозу (токсикозу).

Хронический пиелонефрит во время беременности
Вам все еще кажется, что вернуть потенцию невозможно
Хронический и острый пиелоцистит, пиелит и цистопиелонефрит могут негативно влиять на потенцию. Чтобы этого избежать, нужно своевременно лечить заболевание. Комплексная терапия включает:
- Соблюдение строгой диеты с ограничением соли. Больным рекомендуется есть кисломолочные продукты, овощи, фрукты, ягоды (арбузы), пить соки, морсы и травяные отвары. Из меню исключаются спиртные напитки, кофе, соления, копчености, специи, жирные и острые блюда.
- Прием антибактериальных средств. Они показаны в фазу обострения. При пиелонефрите применяются фторхинолоны (Нолицин), пенициллины (Амоксиклав), цефалоспорины (Супракс, Цефтриаксон), аминогликозиды и нитрофураны (Фурадонин).
- Применение симптоматических средств (антигипертензивных, спазмолитиков).
- Физиопроцедуры (СМТ-терапию, воздействие ультразвуком, принятие хлоридных ванн).
Своевременное лечение может сохранить потенцию. При необходимости могут назначаться лекарства, восстанавливающие эректильную функцию (Силденафил, Виагра, Максигра или Визарсин).
Источник
