Хронический гломерулонефрит нефротического синдром с минимальными изменениями
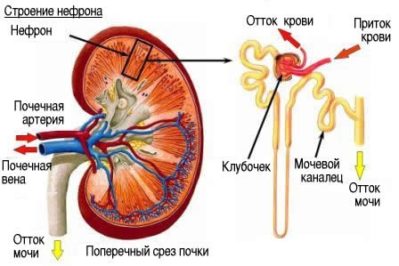
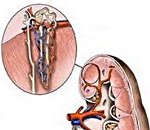
Хронический гломерулонефрит – это прогрессирующее диффузное иммуновоспалительное поражение клубочкового аппарата почек с исходом в склероз и почечную недостаточность. Может протекать малосимптомно, включать повышение артериального давления, отеки, нарушения общего состояния. В диагностике применяют клиническое и биохимическое исследование мочи, УЗИ почек, морфологическое исследование почечной ткани (биопсию), экскреторную урографию, ренографию. Лечение включает регуляцию питания, кортикостероидную, иммуносупрессивную, антикоагулянтную, диуретическую, гипотензивную терапию.
Общие сведения
Под хроническим гломерулонефритом в урологии и нефрологии понимают различные по этиологии и патоморфологии первичные гломерулопатии, сопровождающиеся воспалительными и деструктивными изменениями и приводящие к нефросклерозу и хронической почечной недостаточности. Среди всей терапевтической патологии заболевание составляет около 1–2 %, что позволяет говорить о его относительно высокой распространенности. Патология может диагностироваться в любом возрасте, однако чаще первые признаки нефрита развиваются в 20-40 лет. Признаками хронического процесса служат длительное (более года) прогрессирующее течение гломерулонефрита и двустороннее диффузное поражение почек.

Хронический гломерулонефрит
Причины
Инфекционные факторы
Хронизация и прогрессирование заболевания может являться следствием неизлеченного острого гломерулонефрита. Вместе с тем часто встречаются случаи развития первично-хронического гломерулонефрита без предшествующего эпизода острой атаки. Причину болезни удается выяснить не всегда. Ведущее значение придается:
- нефритогенным штаммам стрептококка;
- наличию в организме очагов хронической инфекции (фарингита, тонзиллита, гайморита, холецистита, кариеса, пародонтита, аднексита и пр.);
- персистирующим вирусам (гриппа, гепатита В, герпеса, ветряной оспы, инфекционного мононуклеоза, краснухи, цитомегаловирусной инфекции).
Неинфекционные факторы
У части пациентов хронический гломерулонефрит обусловлен наследственной предрасположенностью (дефектами в системе клеточного иммунитета или комплемента) или врожденными почечными дисплазиями. Также к неинфекционным факторам относят:
- аллергические реакции на вакцинацию;
- алкогольную и лекарственную интоксикацию;
- иммуновоспалительные заболевания – геморрагический васкулит, ревматизм, системная красная волчанка, септический эндокардит и т. д.
Возникновению патологии способствуют охлаждение и ослабление общей сопротивляемости организма.
Патогенез
В патогенезе хронического гломерулонефрита ведущая роль принадлежит иммунным нарушениям. Экзогенные и эндогенные факторы вызывают образование специфических ЦИК, состоящих из антигенов, антител, комплемента и его фракций (С3, С4), которые осаждаются на базальной мембране клубочков и вызывают ее повреждение. При хроническом гломерулонефрите поражение клубочков носит интракапиллярный характер, нарушающий процессы микроциркуляции с последующим развитием реактивного воспаления и дистрофических изменений.
Заболевание сопровождается прогрессирующим уменьшением веса и размеров почек, уплотнением почечной ткани. Микроскопически определяется мелкозернистая поверхность почек, кровоизлияния в канальцы и клубочки, потеря четкости мозгового и коркового слоя.
Классификация
В этиопатогенетическом отношении выделяют инфекционно-иммунные и неинфекционно-иммунные варианты хронического гломерулонефрита. По патоморфологической картине обнаруживаемых изменений различают минимальный, пролиферативный, мембранозный, пролиферативно-мембранозный, мезангиально-пролиферативный, склерозирующий типы болезни и фокальный гломерулосклероз. В течении патологии выделяют фазу ремиссии и обострения. По скорости развития заболевание может быть ускоренно прогрессирующим (в течение 2-5 лет) и медленно прогрессирующим (более 10 лет).
В соответствии с ведущим синдромом различают несколько форм хронического гломерулонефрита. Каждая из форм протекает с периодами компенсации и декомпенсации азотовыделительной функции почек:
- латентную (с мочевым синдромом);
- гипертензионную (с гипертоническим синдромом);
- гематурическую (с преобладанием макрогематурии);
- нефротическую (с нефротическим синдромом);
- смешанную (с нефротически-гипертоническим синдромом).
Симптомы хронического гломерулонефрита
Симптоматика обусловлена клинической формой заболевания. Латентная форма встречается у 45% пациентов, протекает с изолированным мочевым синдромом, без отеков и артериальной гипертензии. Характеризуется умеренной гематурией, протеинурией, лейоцитурией. Течение медленно прогрессирующее (до 10-20 лет), развитие уремии наступает поздно. При гематурическом варианте (5%) отмечается стойкая гематурия, эпизоды макрогематурии, анемия. Течение данной формы относительно благоприятное, уремия возникает редко.
Гипертензионная форма хронического гломерулонефрита развивается в 20% наблюдений и протекает с артериальной гипертонией при слабо выраженном мочевом синдроме. АД повышается до 180-200/100-120 мм рт. ст., нередко подвергается значительным суточным колебаниям. Наблюдаются изменения глазного дна (нейроретинит), гипертрофия левого желудочка, сердечная астма, как проявление левожелудочковой сердечной недостаточности. Течение данной формы длительное и неуклонно прогрессирующее с исходом в почечную недостаточность.
Нефротический вариант, встречающийся в 25% случаев, протекает с массивной протеинурией (свыше 3 г/сут.), стойкими диффузными отеками, гипо- и диспротеинемией, гиперлипидемией, водянкой серозных полостей (асцитом, гидроперикардом, плевритом) и связанных с ними одышкой, тахикардией, жаждой. Нефротический и гипертензивный синдромы составляют суть наиболее тяжелой, смешанной формы хронического гломерулонефрита (7% наблюдений), которая протекает с гематурией, выраженной протеинурией, отеками, артериальной гипертензией. Неблагоприятный исход определяется быстрым развитием почечной недостаточности.
Диагностика
Ведущими критериями диагностики служат клинико-лабораторные данные. При сборе анамнеза учитывается факт наличия хронических инфекций, перенесенного острого гломерулонефрита, системных заболеваний.
- Анализы мочи. Типичными изменениями общего анализа мочи служит появление эритроцитов, лейкоцитов, цилиндров, белка, изменение удельного веса мочи. Для оценки функции почек проводятся пробы Зимницкого и Реберга.
- Анализы крови. В крови обнаруживается гипопротеинемия и диспротеинемия, гиперхолестеринемия, увеличивается титр антител к стрептококку (АСЛ-О, антигиалуронидаза, антистрептокиназа), снижается содержание компонентов комплемента (СЗ и С4), повышается уровень IgM, IgG, IgА.
- УЗИ почек. При прогрессирующем течении хронического гломерулонефрита обнаруживает уменьшение размеров органов за счет склерозирования почечной ткани.
- Лучевые методы. Экскреторная урография, пиелография, нефросцинтиграфия помогают оценить состояние паренхимы, степень нарушения функции почек.
- Дополнительные методы. Для выявления изменений со стороны других систем проводится ЭКГ и ЭхоКГ, УЗИ плевральных полостей, осмотр глазного дна.
- Биопсия почки. Для установления гистологической формы хронического гломерулонефрита и его активности, а также исключения патологии со сходными проявлениями проводится биопсия почки с морфологическим исследованием полученного образца почечной ткани.
В зависимости от клинического варианта болезни требуется проведение дифференциальной диагностики с хроническим пиелонефритом, нефротическим синдромом, поликистозом почек, почечнокаменной болезнью, туберкулезом почек, амилоидозом почек, артериальной гипертензией.
Лечение хронического гломерулонефрита
Особенности терапии диктуются клинической формой заболевания, скоростью прогрессирования нарушений и наличием осложнений. Рекомендуется соблюдение щадящего режима с исключением переутомлений, переохлаждений, профессиональных вредностей. В периоды ремиссии требуется лечение хронических инфекций, поддерживающих течение процесса. Диета, назначаемая при хроническом гломерулонефрите, требует ограничения поваренной соли, алкоголя, специй, учета выпитой жидкости, увеличения суточной нормы белка.
Медикаментозное лечение складывается из иммуносупрессивной терапии глюкокортикостероидами, цитостатиками, НПВС; назначения антикоагулянтов (гепарина, фениндиона) и антиагрегантов ( дипиридамола). Симптоматическая терапия может включать прием диуретиков при отеках, гипотензивных средств при гипертензии. Кроме полных стационарных курсов терапии в периоды обострения показана поддерживающая амбулаторная терапия во время ремиссии, лечение на климатических курортах.
Прогноз и профилактика
Эффективное лечение хронического гломерулонефрита позволяет устранить ведущие симптомы (гипертонию, отеки), отсрочить развитие почечной недостаточности и продлить жизнь пациенту. Все больные находятся на диспансерном учете у врача-нефролога. Наиболее благоприятный прогноз имеет латентная форма; более серьезный – гипертензивная и гематурическая; неблагоприятный — нефротическая и смешанная формы. К осложнениям, ухудшающим прогноз, относятся плевропнемнония, пиелонефрит, тромбоэмболии, почечная эклампсия.
Поскольку развитие или прогрессирование необратимых изменений в почках чаще всего инициируется стрептококковыми и вирусными инфекциями, влажным переохлаждением, первостепенное значение приобретает их профилактика. При сопутствующей хроническому гломерулонефриту патологии необходимо наблюдение смежных специалистов – отоларинголога, стоматолога, гастроэнтеролога, кардиолога, гинеколога, ревматолога и др.
Источник
Гломерулонефрит с нефротическим синдромом – это тяжелое заболевание, сопровождающееся воспалительным процессом, затрагивающим почечные клубочки. На долю этой формы приходится около 20 % случаев патологического состояния. Обычно поражение имеет двусторонний характер. Гломерулонефрит этой формы имеет иммуновоспалительную природу.

В ряде случаев наблюдается совершенно бессимптомное течение этого патологического состояния, нередко длящееся более 15 лет. Почечная функция на протяжении всего этого продолжительного времени сохраняется в полной мере. Однако все не настолько хорошо, как может показаться.
Это заболевание крайне коварно и требует повышенного внимания со стороны специалиста.
При отсутствии направленного лечения возможно развитие ряда тяжелых осложнений, в том числе хронической почечной недостаточности.
Этиология и патогенез заболевания
В подавляющем большинстве случаев воспалительная аутоиммунная реакция, поражающая почечные клубочки, становится результатом инфицирования организма со стороны бета-гемолитического стрептококка группы А. Патогенные микроорганизмы не поражают непосредственно область базальной мембраны. В ответ на увеличение численности этих бактерий происходит запуск реакции антиген-антитело и формируются циклические иммунные комплексы.

Таким образом, попадая в организм, стафилококк становится причиной активизации защитных механизмов.
С формированием циклических иммунных комплексов они начинают оседать в клубочковых мембранах, что вызывает нефротический синдром, характеризующийся стремительным выведением белков из крови.
Подобное расстройство функционирования почек может быть связано с поражением организма:
- герпесом;
- энтерококком;
- цитомегаловирусом;
- вирусом гепатита В и т. д.
Довольно редко нефротический синдром при гломерулонефрите обусловлен приемом некоторых лекарственных препаратов. К таким лекарственным средствам относятся антибиотики, НПВП и т. д. Особую опасность представляют собой присутствие у человека индивидуальной непереносимости к этим препаратам, а также другие почечные патологии.

Помимо всего прочего, нередко наличие гломерулонефрита, сопровождающегося нефротическим синдромом, отмечается у детей, которые недавно перенесли такие инфекционные заболевания, как тонзиллит, ангина, дифтерия, эпидемический паротит, ветрянка и т. д. Кроме того, нередко формирование этого патологического состояния является результатом влияния врожденных аномалий развития мочевыделительной системы. В редких случаях гломерулонефрит диагностируется на фоне тяжелых отравлений такими элементами, как ртуть, мышьяк, свинец. Эти вещества отличаются выраженным токсическим действием в отношении почечных клубочков.
Классификация гломерулонефрита с нефротическим синдромом
Существует масса подходов к описанию этого патологического состояния. В зависимости от формы течения гломерулонефрит может быть острым, быстропрогрессирующим или хроническим. Это один из самых важных параметров классификации.
Наиболее часто диагностируется острый вариант болезни, при котором симптоматические проявления нарастают на протяжении 3 месяцев.
Подострая или быстропрогрессирующая форма характеризуется наличием расстройства функционирования почек в течение периода от 3 до 12 месяцев. В хронический вариант течения гломерулонефрит переходит, когда морфологические изменения в почках нарастают на протяжении более 1 года. Это может вызвать почечную недостаточность.

Чаще всего болезнь протекает с затяжными периодами и ремиссией. Обычно с началом характерных проявлений расстройства функционирования почек не наблюдается. Далее они становятся заметными. Сильное поражение почечных клубочков становится причиной прекращения их работы. Помимо всего прочего, в зависимости от типа имеющихся морфологических изменений выделяются пролиферативные и непролиферативные варианты заболевания.
Симптомы гломерулонефрита с нефротическим синдромом
Клинические проявления и степени их выраженности существенно различаются при острой и хронической формах этого заболевания. Гломерулонефрит имеет воспалительную природу. Он постепенно приводит к появлению атрофических и дистрофических изменений в тканях почек. Это становится причиной того, что функциональные нефроны стремительно отмирают и замещаются соединительной тканью. Наличие выраженного воспалительного процесса и отмирание клеток провоцируют появление характерных для этого заболевания признаков.
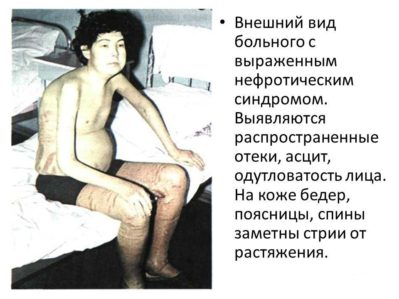
Все признаки гломерулонефрита с нефротическим синдромом могут быть условно подразделены на мочевые и общие. К первым относятся появление примесей крови в моче, а также снижение суточного диуреза и т. д.; к общим симптомам – сильнейшие отеки из-за недостаточного выведения жидкости из организма и стабильное повышение артериального давления.
Обычно к симптомам развития гломерулонефрита, которые тревожат больного и заставляют его обратиться к нефрологу, относятся тянущие боли в поясничной области. Кроме того, могут присутствовать общая слабость и ощущение недомогания.
У человека из-за имеющихся симптоматических проявлений наблюдается снижение работоспособности. В дальнейшем по мере отека тканей почек может развиться олигурия, дизурия или анурия.
Накопление жидкости в мягких тканях тела происходит, как правило, неравномерно. Отеки не могут быть устранены полностью при этой форме гломерулонефрита даже при приеме мочегонных средств. Кроме того, человека в значительной степени беспокоит одышка при минимальных физических нагрузках. В тяжелых случаях отмечаются бледность кожных покровов, полная потеря аппетита и головокружение.
После перехода заболевания в хроническую форму снижается интенсивность симптоматических проявлений. Боли в пояснице исчезают, и состояние человека стабилизируются. Кроме того, в значительной степени снижается отечность тканей и почти полностью восстанавливается диурез.
В то же время стабильно прогрессирует артериальная гипертензия, что нередко приводит к развитию сердечной недостаточности.
Подобное скрытное течение перемежается редкими периодами обострения. Несмотря на то что эта форма заболевания длительное время не приводит к потере трудоспособности и серьезному ухудшению состояния здоровья, воспалительный процесс, поражающий нефроны, всего за 3–5 лет может стать причиной почечной недостаточности и тяжелой уремии. Обычно на терминальной стадии развития этого патологического состояния появляются признаки тяжелой интоксикации организма составными частями мочи.
Диагностика гломерулонефрита с нефротическим синдромом
 При первых признаках поражения почек очень важно обратиться к нефрологу для проведения всестороннего обследования. Нефротическая форма гломерулонефрита может быть легко выявлена при проведении исследования урины. При этом определяется наличие массивной протеинурии. Основную часть белков в выделяющихся белковых фракциях составляет альбумин. Помимо всего прочего, показательным является уменьшение выделения суточной дозы урины наряду с увеличением ее плотности, обусловленной стабильно прогрессирующей потерей белка.
При первых признаках поражения почек очень важно обратиться к нефрологу для проведения всестороннего обследования. Нефротическая форма гломерулонефрита может быть легко выявлена при проведении исследования урины. При этом определяется наличие массивной протеинурии. Основную часть белков в выделяющихся белковых фракциях составляет альбумин. Помимо всего прочего, показательным является уменьшение выделения суточной дозы урины наряду с увеличением ее плотности, обусловленной стабильно прогрессирующей потерей белка.
При микроскопическом исследовании определяется наличие гиалиновых цилиндров.
Так как гломерулонефрит сопровождается повышенной проницаемостью мембран клубочков, в урине также могут просматриваться измененные эритроциты.
Это, как правило, определяется врачом при сборе анамнеза. При внешнем осмотре показательными являются сильные отеки. Жалобы больного на наличие артериальной гипертензии являются поводом для дополнительного обследования под контролем кардиолога.

Кроме того, нефролог назначает проведение анализа крови. Это исследование позволяет определить увеличение СОЭ. Помимо всего прочего, наблюдается повышение уровня холестерина и липидов. При биохимическом анализе крови определяется уменьшение белковых элементов, в том числе альбумина.
Учитывая, что при этом патологическом состоянии с мочой выделяется в больших количествах калий, происходит нарушение электролитного баланса.
Дополнительно назначается проведение УЗИ почек и кровеносных сосудов, пролегающих в них. В некоторых случаях, когда у врача остаются сомнения насчет диагноза, могут быть проведены тонкоигольная биопсия и гистологическое исследование полученных тканей. Очень важно различать это патологическое состояние и коллагеновую нефропатию, диабетический гломерулосклероз, миеломную болезнь и амилоидоз.
Терапия заболевания
Своевременное выявление патологии позволяет проводить лечение консервативными методами. В этом случае требуется терапия в стационаре. Для подавления аутоиммунной реакции назначается курс приема иммуносупрессоров. Обычно применяются цитостатики, глюкокортикостероиды и селективные иммуносупрессанты. Помимо всего прочего, для стабилизации состояния и снижения отечности пользуются диуретиками. Могут назначаться дополнительные препараты для коррекции развившихся симптомов на фоне основного заболевания.
На протяжении всего периода лечения больному необходимо соблюдение постельного режима.
Во время терапии этого патологического состояния пациентам очень важно поддерживать организм специальной диетой, в первую очередь направленной на рост суточной дозы белка.

Очень важно, чтобы в пище присутствовало не менее 1,4 г этого вещества на 1 кг веса человека. Животные белки должны составлять не менее 2/3 от общего числа. Обычно пациентам рекомендуется диетический стол № 7 с употреблением яичных белков, творога, нежирных сортов рыбы и мяса. Если на фоне такого питания наблюдается снижение функциональности почек, требуется уменьшить объем потребления белка. Очень важно, чтобы весь период лечения пациент избегал приема продуктов с высоким содержанием жиров. На фоне заболевания в крови наблюдается повышение уровня триглицеридов и холестерина.
Как правило, при этом заболевании рекомендуется употреблять около 80 г жиров, причем на растительные должно приходиться около 35 %.
Для восполнения дефицита калия в рацион вводятся картофель, бананы, мед, бобовые, зелень. Учитывая выраженность отеков, следует полностью исключить или ограничить прием соли. Пациентам, страдающим гломерулонефритом с нефротическим синдромом, не стоит употреблять маринады и соленые соусы.

Помимо всего прочего, для уменьшения отеков необходимо значительно снизить суточную дозу потребления воды, рекомендуется употреблять не более 1 л. На протяжении всего периода лечения пациентам, страдающим этим патологическим состоянием, категорически запрещено употребление грибных бульонов, хлеба, субпродуктов, жирных сортов мяса, острых и соленых блюд, копченостей и сыров. Щадящую диету следует соблюдать, пока не наступит полная ремиссия.
Прогноз и развитие осложнений патологии
Это заболевание является крайне опасным состоянием, так как при неблагоприятном течении может стать причиной появления тяжелейших осложнений.
При своевременной и комплексной терапии обычно прогноз благоприятный. После длительного восстановительного периода люди возвращаются к нормальной жизни и не имеют в дальнейшем никаких ограничений.
Однако если болезнь была выявлена слишком поздно или же терапия не дала нужного эффекта, может развиться почечная недостаточность. В этом случае пациентам необходимо проходить процедуры гемодиализа для очищения крови искусственным методом. В дальнейшем для стабилизации состояния и недопущения развития осложнений, связанных с лечением почечной недостаточности, пациенту необходима пересадка почки, которая позволит вернуть человека к полноценной жизни.

В ряде случаев, когда больные не соблюдают рекомендации врача, могут развиваться и другие опасные осложнения. На фоне отека тканей нередко диагностируется пневмония, которая значительно ухудшает общее состояние. Кроме того, если отек тканей достигает пика, могут появляться трещины на коже, которые обязательно нужно обрабатывать сильнодействующими дезинфицирующими средствами для недопущения проникновения инфекций.
Кроме того, особую опасность представляет нефротический криз. На его фоне наблюдается появление сильнейшего болевого синдрома и резкое падение артериального давления. Нередко подобные приступы несут смертельную опасность для пациента.
Источник
