Хронический альвеолит код мкб
Содержание
- Описание
- Симптомы
- Причины
- Лечение
- Прогноз
- Основные медицинские услуги
- Клиники для лечения
Названия
Альвеолит.

Альвеолит
Описание
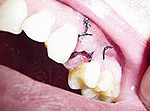
Альвеолит — это воспаление лунки челюсти в результате ее инфицирования после травматического удаления зуба. При этом часто наблюдается повреждение самой лунки и размозжение окружающей ее десны. В норме заживление лунки после удаления зуба проходит практически безболезненно и через 7-10 дней после удаления лунка эпителизируется.
Симптомы
Заболевание начинается чаще на 2-3 сутки после операции (появления сильных болей в области лунки удаленного зуба, повышения температуры тела до 37,5-38,5°С. ) Постепенно боль усиливается распространяясь на соседние отделы головы изо рта появляется дурной запах. В подчелюстных областях увеличиваются и становятся болезненными лимфатические узлы. Продолжительность заболевания — до двух недель.
Десна около лунки воспалена, отечна, выглядит покрасневшей. В лунке отсутствует кровяной сгусток, лунка покрыта серым налетом, нередко наблюдается гнойное отделяемое. В подчелюстных областях увеличиваются и становятся болезненными лимфатические узлы.
Горький привкус во рту. Кашель. Ретикулоцитоз. Увеличение подчелюстных лимфоузлов.
Причины
Альвеолит может развиться и как следствие нарушения послеоперационного режима, когда активным полосканием рта вымывают тромб из лунки, микробы проникают в нее, вызывая воспаление. Попадание пищи в лунку, отсутствие гигиены полости рта так же способствуют возникновении альвеолита.
Также причиной альвеолита может быть:
- проталкивание в лунку зубных отложений во время операции по удалению зуба;
- неудовлетворительная обработка лунки после удаления зуба (не удалены костные отломки, киста, гранулема, грануляции);
- нарушение правил асептики и антисептики при удалении зуба;
- сниженный иммунитет пациента;
- травматичное (сложное) удаление зуба.
Лечение
Выскабливание лунки, ее обработка раствором перекиси водорода, протеолитическими ферментами и дренирование. Нередко прибегают к повторному выскабливанию. Назначают анальгин, амидопирин, физиотерапию.
Лечение альвеолита в домашних условиях до обращения к врачу, которое необходимо при появлении описанных выше симптомов, показано частое полоскание рта теплым раствором (3 %) перекиси водорода, питьевой соды (1/2 чайной ложки на стакан воды), обезболивающие препараты. Альвеолит может осложниться остеомиелитом лунки, что удлиняет время заболевания и реабилитации больного.
Прогноз
Прогноз благоприятный, нетрудоспособность 2-3 дня. Нередко луночные боли затягиваются на 2-3 нед. Профилактика: атравматичное удаление зубов.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Рубрика МКБ-10: K10.3
МКБ-10 / K00-K93 КЛАСС XI Болезни органов пищеварения / K00-K14 Болезни полости рта, слюнных желез и челюстей / K10 Другие болезни челюстей
Определение и общие сведения[править]
Альвеолит — инфекционно-воспалительный процесс в области лунки и ее стенок, возникший после удаления зуба.
Этиология и патогенез[править]
Причиной альвеолита может стать инфекция, находящаяся в лунке, когда зуб удаляют по поводу острого и обострившегося хронического периодонтита или осложненного пародонтита. Предрасполагающий фактор — снижение общей иммунологической реактивности организма больного в пожилом возрасте и под влиянием перенесенных общих заболеваний.
При альвеолите в воспалительный процесс вовлекается сначала внутренняя компактная пластинка альвеолы, затем более глубокие слои кости. Иногда воспалительный процесс альвеолы приобретает гнойно-некротический характер, возникает ограниченный остеомиелит лунки зуба.
Клинические проявления[править]
Основные клинические синдромы: воспалительный, болевой, отечный, сенсибилизации.
В начальной стадии альвеолита возникает непостоянная ноющая боль в лунке, которая усиливается во время еды. Общее состояние больного не нарушается, температура тела нормальная. Лунка зуба только частично заполнена рыхлым, распадающимся сгустком крови. В некоторых случаях сгусток в ней совсем отсутствует. В лунке имеются остатки пищи, слюна, стенки ее обнажены. Слизистая оболочка края десны красного цвета, прикосновение к ней в этом месте болезненно.
При дальнейшем развитии воспалительного процесса боль усиливается, становится постоянной, иррадиирует в ухо, висок, соответствующую половину головы. Ухудшается общее состояние больного, появляются недомогание, субфебрильная температура тела. Прием пищи из-за боли затруднен. В лунке зуба содержатся остатки распавшегося сгустка крови, стенки ее покрыты серым налетом с неприятным гнилостным запахом. Слизистая оболочка вокруг лунки гиперемирована, отечна, болезненна при пальпации. Поднижнечелюстные лимфатические узлы увеличены, болезненны. Иногда появляется небольшая отечность мягких тканей лица.
Альвеолит челюстей: Диагностика[править]
Дифференциальный диагноз[править]
Альвеолит челюстей: Лечение[править]
После выполненного местного обезболивания или блокады анестетиком с линкомицином переходят к обработке раны. С помощью шприца с затупленной иглой струей теплого раствора антисептика (перекиси водорода, фурацилина, хлоргексидина, перманганата калия) вымывают из лунки зуба частицы распавшегося сгустка крови, пищу, слюну. Затем острой хирургической ложечкой осторожно (чтобы не травмировать стенки лунки и не вызвать кровотечение) удаляют из нее остатки разложившегося сгустка крови, грануляционной ткани, осколки кости, зуба. После этого лунку вновь обрабатывают раствором антисептика, высушивают марлевым тампоном, припудривают порошком анестезина и закрывают повязкой из узкой полоски марли, пропитанной йодоформной жидкостью, или вводят биопрепараты на основе гидроксиапатита и коллагена с содержанием антисептиков, антибиотиков. В качестве повязки на лунку используют биологический антисептический тампон, гемостатическую губку с гентамицином или канамицином, пасты с антибиотиками. Повязка защищает лунку от механических, химических и биологических раздражителей, действуя одновременно антимикробно; при выраженном отеке тканей проводят блокаду с гомеопатическим препаратом «Траумель С» и делают наружную повязку с гелем этого препарата. Также эффективны наружные мазевые повязки.
В начальной стадии альвеолита после такого лечения боль в лунке не возобновляется. Воспалительный процесс спустя 2-3 сут купируется. При развившемся альвеолите и сильной боли после антисептической и механической обработки в лунку вводят полоску марли, пропитанную препаратами, обладающими антибактериальным и анестезирующим свойством, 10% спиртовой раствор прополиса. Эффективное средство воздействия на микрофлору и воспалительную реакцию — введение в лунку размельченного препарата метронидазола. Повторяют блокады анестетиком с линкомицином или введение раствора «Траумель С» по типу инфильтрационной анестезии.
Для очищения лунки зуба от некротического распада используют протеолитические ферменты. Полоску марли, обильно смоченную раствором кристаллического трипсина или химотрипсина, помещают в лунку. Действуя на денатурированные белки и расщепляя омертвевшую ткань, они очищают раневую поверхность, ослабляют воспалительную реакцию.
Как средство патогенетической терапии применяют лидокаиновую или тримекаиновую блокаду. В мягкие ткани, окружающие воспаленную лунку зуба, вводят 5-10 мл 0,5% раствора анестетика. В некоторых случаях блокируют соответствующий нерв на всем его протяжении.
Если боль и воспаление сохраняются, через 48 ч блокаду повторяют.
Применяют один из видов физиотерапевтического лечения: флюктуоризацию, микроволновую терапию, локальное ультрафиолетовое облучение, лучи гелий-неонового инфракрасного лазера. Рекомендуют 4-6 раз в день ванночки для полости рта с теплым (40-42 °С) раствором перманганата калия (1:3000) или 1-2% раствором гидрокарбоната натрия. Внутрь назначают сульфаниламидные препараты, анальгетики, витамины.
При дальнейшем развитии заболевания и угрозе распространения воспалительного процесса на окружающие ткани проводят антибиотикотерапию.
Местное воздействие на воспалительный очаг (обработка лунки антисептиками, блокады и смена повязки) проводят ежедневно или через день до полного исчезновения боли. Через 5-7 сут стенки лунки покрываются молодой грануляционной тканью, но воспалительные явления в слизистой оболочке десны еще сохраняются. Через 2 нед десна приобретает нормальную окраску, исчезает отек, лунка заполняется грануляционной тканью, начинается ее эпителизация. В дальнейшем процесс заживления лунки идет так же, как при отсутствии осложнения. Когда в стенках лунки развивается гнойно-некротический воспалительный процесс, то, несмотря на активное лечение альвеолита, боль и воспалительные явления не прекращаются. Это свидетельствует о развитии более тяжелого осложнения — ограниченного остеомиелита лунки зуба.
Физические методы лечения
а) Бактерицидные методы
— КУФ-облучение пораженной области.
— Местная дарсонвализация лунки зуба и альвеолярного отростка. Воздействие проводится клюющими движениями по искровой методике по 2-3 мин, ежедневно. Курс 5-7 процедур.
б) Лимфодренирующие методы
— Низкочастотная магнитотерапия области поражения. Методика контактная, магнитная индукция 15-30 мТл, продолжительность 10 мин, процедуры проводят ежедневно. Курс 5-7 процедур.
в) Противовоспалительные методы
— Низкоинтенсивная УВЧ-терапия. Воздействие осуществляют на область проекции лунки зуба по продолженной методике, КП № 1, зазор 1-2 см, мощность 5-20 Вт (в зависимости от остроты воспалительных проявлений), продолжительность 7-10 мин, ежедневно. Курс 5-7 процедур.
— Инфракрасная лазеротерапия. Воздействие проводят непосредственно над областью пораженной лунки зуба и чрескожно над проекцией пораженной лунки зуба.
г) Иммунокорригирующие методы
— Транскутанное лазерное облучение крови. Проводится лазерное облучение в кубитальной области. Используют непрерывное инфракрасное облучение, мощность излучения 300 мВт. Импульсный режим, 4-8 Вт в импульсе, частота 50 Гц. Продолжительность процедуры 10 мин. Курс 10-15 ежедневных процедур.
Противопоказания
Назревающий гнойный осумкованный процесс (абсцесс) или периостит. Отсутствие адекватного дренирования гнойного процесса, общие противопоказания к назначению физических факторов.
Профилактика[править]
Прочее[править]
Ограниченный остеомиелит лунки зуба
В лунке удаленного зуба возникает острая пульсирующая, в соседних зубах — ноющая боль. Возникают слабость, сильная головная боль. Температура тела 37,6-37,8 °С и выше, иногда бывает озноб. Больной не может спать, работать.
Сгусток крови в лунке отсутствует, ее дно и стенки покрыты грязно-серой массой со зловонным запахом. Слизистая оболочка, окружающая лунку зуба, краснеет, отекает, надкостница инфильтрируется, утолщается. Пальпация альвеолярного отростка с вестибулярной и оральной стороны в области лунки и на соседних участках резко болезненна. При перкуссии рядом стоящих зубов возникает боль.
Околочелюстные мягкие ткани отечны, поднижнечелюстные лимфатические узлы увеличены, плотные, болезненные. При остеомиелите лунки одного из нижних больших коренных зубов вследствие распространения воспалительного процесса на область жевательной или медиальной крыловидной мышцы открывание рта часто ограниченно.
Явления острого воспаления держатся 6-8, иногда 10 сут, затем они уменьшаются, процесс переходит в подострую и далее в хроническую стадию. Боль становится тупой, слабой. Общее состояние улучшается. Нормализуется температура тела. Отек и гиперемия слизистой оболочки становятся менее выраженными; уменьшается, а затем исчезает болезненность при пальпации альвеолярного отростка, а также отек тканей лица и проявления поднижнечелюстного лимфаденита.
Через 12-15 сут лунка зуба заполняется рыхлой, иногда выбухающей из нее патологической грануляционной тканью, при надавливании на которую выделяется гной. На рентгенограмме контуры внутренней компактной пластинки альвеолы нечеткие, выражены остеопороз и деструкция кости у альвеолярного края. В некоторых случаях спустя 20-25 сут от начала острого периода удается выявить мелкие секвестры.
Лечение. В острой стадии заболевания терапию начинают с ревизии лунки. После проводникового и инфильтрационного обезболивания из лунки удаляют разложившийся сгусток крови, патологическую ткань и инородные тела. Затем ее обрабатывают слабым раствором антисептика из шприца или биологически активным препаратом: стафилококковым и стрептококковым бактериофагом, протеолитическими ферментами, лизоцимом. После этого рану закрывают антибактериальной повязкой, йодоформной марлей, а также проводят весь комплекс местной терапии аналогично лечению альвеолита.
Стиханию воспалительных явлений и уменьшению боли способствует блокада анестетиком с линкомицином, гомеопатическим препаратом «Траумель С» по типу инфильтрационной анестезии, а также рассечение инфильтрированного участка слизистой оболочки и надкостницы. Разрез длиной 1,5-2 см делают по переходной складке и с внутренней стороны альвеолярного отростка, на уровне лунки зуба, до кости. Внутрь назначают антибиотики, сульфаниламидные и антигистаминные препараты, анальгетики, аскорбиновую кислоту, продолжают блокады, физиотерапию. Для повышения специфической иммунологической реактивности целесообразно назначение стимуляторов фагоцитоза: пентоксила, метилурацила, милайфа, лимонника.
После купирования острых воспалительных явлений продолжают лечение поливитаминами и стимуляторами неспецифической резистентности организма: метилурацилом по 0,5 г или пентоксил по 0,2 г 3-4 раза в сутки, нуклеинатом натрия по 0,2 г 3 раза в сутки, милайфом по 0,2-0,5 г 3 раза в день в течение недели и далее по 0,2 в течение последующих 3 нед. Одновременно проводят ультразвуковую или лазерную терапию очага воспаления.
Через 20-25 сут, иногда и позднее, от начала острого воспалительного процесса при незаживлении раны и обнаружении на рентгенограмме секвестров из лунки хирургической ложечкой удаляют образовавшуюся патологическую грануляционную ткань и мелкие секвестры, тщательно выскабливают дно и стенки лунки. Рану обрабатывают антисептическим раствором, высушивают и рыхло тампонируют полоской марли, пропитанной йодоформной жидкостью. Перевязки (обработку лунки антисептическим раствором и смену в ней йодоформной марли) выполняют каждые 2-3 сут до образования на стенках и дне лунки молодой грануляционной ткани.
Источники (ссылки)[править]
Хирургическая стоматология и челюстно-лицевая хирургия [Электронный ресурс] / Под ред. А.А. Кулакова, Т.Г. Робустовой, А.И. Неробеева — М. : ГЭОТАР-Медиа, 2010. — https://www.rosmedlib.ru/book/ISBN9785970417010.html
«Физическая и реабилитационная медицина [Электронный ресурс] : национальное руководство / Под ред. Г. Н. Пономаренко — М. : ГЭОТАР-Медиа, 2016. — (Серия «Национальные руководства»).» — https://www.rosmedlib.ru/book/ISBN9785970436066.html
Дополнительная литература (рекомендуемая)[править]
Действующие вещества[править]
- Гексэтидин
- Метронидазол/хлоргексидин
Источник
- Описание
- Причины
- Симптомы (признаки)
- Диагностика
- Лечение
Краткое описание
Идиопатический фиброзирующий альвеолит — патологический процесс в лёгких неясной природы, характеризующийся воспалением и прогрессирующим фиброзом лёгочной интерстициальной ткани и воздухоносных пространств, дезорганизацией структурно — функциональных единиц паренхимы, развитием нарастающей дыхательной недостаточности.
Код по международной классификации болезней МКБ-10:
- J84.1 Другие интерстициальные легочные болезни с упоминанием о фиброзе
- J84.9 Интерстициальная легочная болезнь, неуточненная
Классификации. Ранее идиопатический фиброзирующий альвеолит разделяли на муральную, десквамативную и смешанную формы. В настоящее время используют несколько классификации, разделяя идиопатический фиброзирующий альвеолит в зависимости от морфологии, гистологической картины и клинических проявлений • Морфологическая классификация идиопатических интерстициальных пневмоний •• Обычная интерстициальная пневмония •• Десквамативная интерстициальная пневмония (выделяют также респираторный бронхиолит и интерстициальное заболевание лёгких) •• Облитерирующий бронхиолит с организующейся пневмонией •• Острая интерстициальная пневмония •• Неспецифическая интерстициальная пневмония • Гистологическая классификация идиопатических интерстициальных пневмоний (ATS/ERS, 2000) •• Обычная интерстициальная пневмония •• Альвеолярная макрофагальная пневмония •• Респираторный бронхиолит •• Организующаяся пневмония •• Диффузное альвеолярное повреждение •• Неспецифическая интерстициальная пневмония •• Лимфоцитарная интерстициальная пневмония • Клиническая классификация идиопатических интерстициальных пневмоний (ATS/ERS, 2000) •• Идиопатический фиброзирующий альвеолит (идиопатический лёгочный фиброз, криптогенный фиброзирующий альвеолит) •• Десквамативная интерстициальная пневмония •• Респираторный бронхиолит, интерстициальное заболевание лёгких •• Криптогенная организующаяся пневмония (идиопатический облитерирующий бронхиолит с организующейся пневмонией) •• Острая интерстициальная пневмония •• Неспецифическая интерстициальная пневмония •• Лимфоцитарная интерстициальная пневмония.
Частота • Заболевание чаще наблюдают у лиц в возрасте 50 лет и старше • В США распространённость 20 случаев на 100 000 мужчин и 13 на 100 000 женщин; заболеваемость 11 на 100 000 мужчин и 7 на 100 000 женщин • В Великобритании распространённость 6 случаев на 100 000 населения • В России точных статистических данных нет (за счёт гиподиагностики).
Причины
Этиология точно не известна. Факторы, способные вызвать первичное повреждение лёгочной ткани: табачный дым, металлическая, силикатная и древесная пыль, асбест, вирусы (вирусы гепатита С, герпесвирусы, в т.ч. Эпстайна–Барр и цитомегаловирус [ЦМВ]; аденовирусы). Установлена ассоциация между идиопатическим фиброзирующим альвеолитом и рефлюкс — эзофагитом.
Генетические особенности. Выявлена генетическая предрасположенность к избыточному фиброзообразованию в лёгких в ответ на неспецифическое повреждение эпителия (наличие семейных форм заболевания, частое развитие лёгочного фиброза при некоторых наследственных заболеваниях).
Патогенез • Острая стадия (форма) •• Повреждение клеток альвеолярного эпителия или эндотелия вдыхаемыми или поступающими с кровотоком патогенными факторами с последующим развитием интерстициального и внутриальвеолярного отёка (острый альвеолит) •• Выброс хемотаксических факторов активированными воспалительными и иммунными клетками •• Высвобождение медиаторов воспаления (оксидантов, цитокинов) и факторов фиброгенеза (например, фактора роста фибробластов, интерлейкин — 1 [ИЛ — 1]) •• Возможно как полное обратное развитие, так и прогрессирование до острой интерстициальной пневмонии • Хроническая стадия (форма) •• Процесс прогрессирует до обширного повреждения лёгкого и отложения коллагена (распространённый фиброз) •• Характерны гипертрофия гладкой мускулатуры и увеличение альвеолярных пространств за счёт разрывов стенок альвеол, выстланных атипичными (кубическими) клетками • Терминальная стадия •• Фиброзная ткань полностью замещает нормальные лёгочные структуры с образованием расширенных воздухоносных полостей •• Лёгочная ткань приобретает характерный вид «пчелиных сот».
Патоморфология • Скопление воспалительных клеток (преимущественно лимфоцитов и плазматических клеток), фибробластов и коллагеновых волокон в просвете терминальных и респираторных бронхиол и альвеол (фиброз лёгких) • Изменения преобладают в субплевральной области паренхимы лёгких и заднебазальных сегментах • Характерно развитие плотного фиброза лёгочной паренхимы с негомогенным типом морфологических изменений.
Симптомы (признаки)
Клиническая картина • Клинические проявления отражают нарастающую дыхательную недостаточность. По скорости нарастания симптомов выделяют острое, хроническое и интермиттирующее течение • Жалобы на инспираторную или смешанную одышку, сухой кашель. Озноб и кашель с мокротой появляются при бактериальном суперинфицировании (осложнении). Часто утомляемость, общее недомогание, боли в груди ноющего характера, усиливающиеся при глубоком вдохе, позднее — снижение массы тела • Физикальное обследование на ранних стадиях может быть неинформативным •• У 40% больных повышается температура тела до субфебрильной и фебрильной, пик повышения приходится на середину дня •• При прогрессировании возникают тахипноэ, тахикардия, цианоз, деформация пальцев рук в виде «барабанных палочек» (при длительном течении заболевания) •• На вдохе слышна крепитация по типу «треска целлофана» (обычно в базальных отделах лёгких), на поздних стадиях — склеросифония (грубая крепитация, напоминающая звук трения пробки из пробкового дерева) •• Появляются признаки правожелудочковой недостаточности.
Диагностика
Лабораторные данные • Данные ОАК варьируют от нормы до выраженных отклонений: увеличение СОЭ, лейкоцитоз (чаще при присоединении бактериальной инфекции); на поздних стадиях характерны эритроцитоз и высокий Ht • Возможны повышение активности лактатдегидрогеназы (ЛДГ) сыворотки крови, наличие циркулирующих иммунных комплексов (ЦИК), сывороточных маркёров идиопатического фиброзирующего альвеолита — протеинов сурфактанта A и D, муциновых Аг KL — 6, альвеоломуцина 3EG5.
Инструментальные данные • Рентгенография органов грудной клетки •• При минимальных изменениях на фоне выраженной клинической симптоматики: мелкоочаговая инфильтрация, сетчатость в средних или нижних долях лёгких (ретикулярные изменения) •• На поздних стадиях: картина «сотового лёгкого» • Рентгеновская КТ высокого разрешения: картина «матового стекла», утолщение и нерегулярность бронхиальных стенок; изменения в плевре и лимфаденопатия нехарактерны • ФВД: рестриктивный или смешанный тип нарушений (кривая поток — объём, общая плетизмография тела), снижение диффузионной способности лёгких; снижение растяжимости лёгких • ЭКГ: гипертрофия правых отделов сердца (следствие развития лёгочной гипертензии), возможны признаки гипоксии миокарда • Открытая или видеоторакоскопическая биопсия лёгких позволяет установить диагноз и определить прогноз заболевания (морфологический тип идиопатического фиброзирующего альвеолита) • Фибробронхоскопия позволяет провести дифференциальную диагностику с неопластическими процессами в лёгких (могут проявляться лёгочными диссеминациями) • Бронхоальвеолярный лаваж имеет вспомогательное значение; в лаважной жидкости выявляют преобладание нейтрофилов и эозинофилов, реже — лимфоцитоз.
Диагностическая тактика, алгоритмы диагностики. Для постановки диагноза необходимо присутствие четырёх больших критериев и (как минимум) трёх малых критериев • Большие критерии •• Исключение других интерстициальных заболеваний лёгких, вызванных известными причинами (приёмом ЛС, экспозицией вредных факторов внешней среды, системными заболеваниями соединительной ткани) •• Изменения ФВД, включающие рестриктивные изменения и нарушения газообмена •• Двусторонние ретикулярные изменения в базальных отделах лёгких с минимальными изменениями по типу «матового стекла» по данным КТ высокого разрешения •• По данным трансбронхиальной биопсии или бронхоальвеолярного лаважа нет признаков, свидетельствующих об альтернативном диагнозе • Малые критерии •• Возраст старше 50 лет •• Незаметное, постепенное появление одышки при физической нагрузке •• Длительность заболевания более 3 мес •• Инспираторная крепитация в базальных отделах лёгких.
Сопутствующие заболевания • Патология ССС вследствие преобладания пациентов старших возрастных групп • Ятрогенные состояния, вызванные применением ГК и цитостатиков (синдром Иценко–Кушинга, вторичный иммунодефицит).
Лечение
Лечение • Общая тактика •• Специфического лечения идиопатический фиброзирующий альвеолит нет •• Противовоспалительная, антифиброзная, антиоксидантная и симптоматическая терапию • Режим зависит от состояния больного • Лекарственное лечение. Основа лечения — ГК и/или цитостатики как минимум в течение 6 мес. Обязателен тщательный контроль возможного развития побочных эффектов терапии •• На ранних стадиях — ацетилцистеин внутрь (600 мг 3 р/сут в течение 3 мес и более) •• ГК (например, преднизолон) ••• При дефиците массы тела в дозе 0,5 мг на 1 кг массы тела в сутки в течение 4 нед ••• При нормальной массе тела 0,25 мг на 1 кг массы тела в сутки в течение 8 нед ••• Затем дозу снижают до 0,125 мг/кг/сут или 0,25 мг/кг через день •• При дефиците массы тела ГК сочетают с азатиоприном в дозе 2–3 мг на 1 кг массы тела в сутки или с циклофосфамидом в дозе 2 мг на 1 кг массы тела в сутки. Максимальная доза для обоих препаратов составляет 150 мг/сут, начальная — 25–50 мг/сут. Дозу повышают на 25 мг каждые 1–2 нед до достижения максимальной дозы •• Антифиброзная терапия (пеницилламин) •• Бронходилататоры (b2 — адреномиметики, холиноблокаторы или их сочетание в ингаляциях, аминофиллин в/в или пролонгированные формы теофиллина внутрь) целесообразны только при инструментально доказанной бронхиальной обструкции (не относят к специфическим признаком идиопатического фиброзирующего альвеолита) • Оксигенотерапия показана при paО2 менее 50–55 мм рт.ст • Хирургическое лечение — трансплантация лёгких.
Возрастные особенности • Основную группу пациентов составляют лица пожилого возраста, поэтому необходимо учитывать высокую вероятность сопутствующей патологии ССС • Беременность: целесообразность и риск вынашивания беременности зависит от степени дыхательной недостаточности и проводимой терапии.
Осложнения и их лечение • При развитии бронхоэктазов и их суперинфицировании необходимы антибактериальная терапия и трансбронхиальная санация • При пневмосклерозе, «сотовом лёгком», тяжёлой дыхательной недостаточности необходимо лечение основного состояния в сочетании с симптоматической терапией.
Диспансерное наблюдение, профилактика • Наблюдение у пульмонолога не реже 1 раза в 3 мес, длительно • Мониторинг состояния ФВД (кривая поток — объём, диффузионная способность лёгких), рентгенологическое исследование • Специфической профилактики не существует.
Течение и прогноз • Прогноз благоприятный при отсутствии прогрессирования или объективном улучшении после лечения, в остальных случаях — неблагоприятный • Прогноз зависит от течения: •• острое течение — смерть в течение 6 мес–2 лет c момента появления первых признаков заболевания; •• хроническое течение — постепенное прогрессирование с летальным исходном в среднем через 6 лет; •• рецидивирующее течение — средняя продолжительность жизни 2–5 лет • Благоприятные факторы: молодой возраст (моложе 50 лет), женский пол, менее 1 года c момента появления признаков заболевания, не очень выраженная одышка, сохранность показателей ФВД, наличие изменений по типу «матового стекла» по данным КТ высокого разрешения, увеличение доли лимфоцитов (20–25%) в бронхоальвеолярной лаважной жидкости, клиническое улучшение или стабильное течение заболевания через 3–6 мес терапии ГК.
Синонимы. Болезнь Хаммана–Рича (острая форма) • Синдром Хаммана–Рича (хроническая форма) • Идиопатический лёгочный фиброз • Криптогенный фиброзирующий альвеолит • Синдром Скеддинга • Склерозирующий альвеолит • Интерстициальная пневмония • Интерстициальный пневмонит • Диффузная интерстициальная болезнь лёгких • Фиброзная дисплазия лёгких.
МКБ-10 • J84.1 Другие интерстициальные лёгочные болезни с упоминанием о фиброзе • J84.9 Интерстициальная лёгочная болезнь неуточнённая
Лекарственные средства и Медицинские препараты применяемы для лечения и/или профилактики «Альвеолит фиброзирующий идиопатический».
Источник
